Может ли бы сакроилеит без болезни бехтерева
Анкилозирующий спондилит или болезнь Бехтерева сложно диагностировать. Некоторые заболевания могут проявляться аналогично Болезни Бехтерева, что может привести к постановке ошибочного диагноза.
Основные симптомы болезни Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
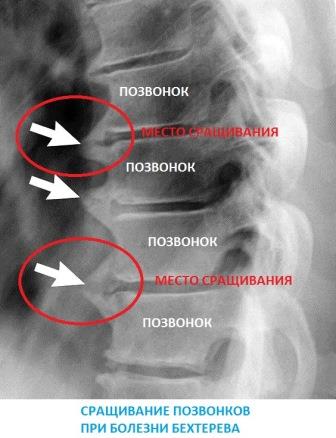
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор - это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Нет ни одного лабораторного теста, который бы точно определил, что у человека Анкилозирующий спондилит . Определенные анализы крови могут показать воспаление, но оно может быть вызвано разными проблемами со здоровьем.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Заболевания, которые могут имитировать болезнь Бехтерева
Анкилозирующий спондилит - наиболее распространенная форма спондилоартрита. На ранних стадиях он может иметь симптомы, схожие с другими формами спондилоартрита, таких как реактивный или энтеропатический артрит.
Некоторые из симптомов или заболеваний, которые имитируют анкилозирующий спондилит:
Хроническая боль в пояснице
Чем отличаются воспалительные и механические боли
Воспалительные боли в спине уменьшаются при физической нагрузке и усиливаются после отдыха. С механическими болями в спине все наоборот: отдых заставляет чувствовать себя лучше, а активность - хуже.
Фибромиалгии
Одно из исследований показывает, что 21 процент женщин и 7 процентов мужчин, у которых был диагностирован АС, изначально считали, что у них фибромиалгия. Ошибка в диагностике может объясняться частичным совпадением некоторых симптомов, таких как:
- боль в пояснице,
- усталость,
- проблемы со сном.
Реактивный артрит
Реактивный артрит – это форма спондилоартрита, сопровождается болью и оттеком в суставах. Причиной является бактериальная инфекция в других органах, чаще всего кишечника, половых органах или мочевых путей. Ряд бактерий может вызвать реактивный артрит. Некоторые из них передаются через пищу, такие как сальмонелла и кампилобактер, другие передаются половым путем, например, хламидиоз.
Реактивный артрит обычно нацелен на колени, суставы лодыжек и ступней, но - как и в случае с болезнью Бехтерева, могут быть боли в пятках, пояснице или ягодицах. У многих людей с реактивным артритом также развивается воспаление глаз. Врачи обычно диагностируют реактивный артрит, используя историю инфекции, поражения суставов и мышц.
Псориатический артрит
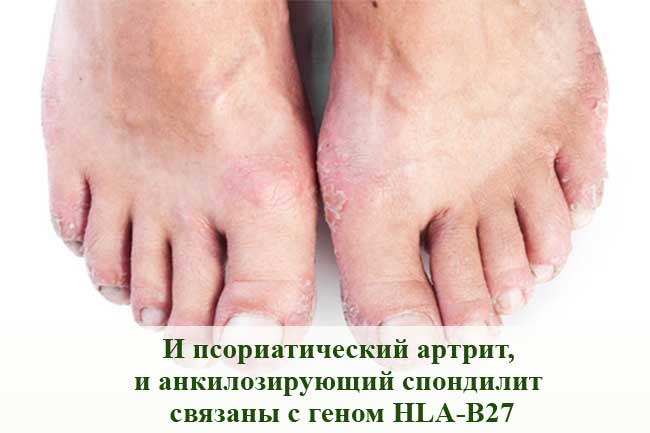
Этот воспалительный артрит поражает некоторых людей, страдающих псориазом - другим аутоиммунным заболеванием, которое часто вызывает красные пятна на коже, покрытые чешуйками. У большинства людей сначала развивается псориаз, а затем развивается псориатический артрит, но проблемы с суставами могут иногда начинаться до появления пятен на коже, или они могут появляться одновременно. При псориатическом артрите наблюдается воспаление суставов между позвонками позвоночника и крестцово-подвздошных суставов, как при AС. И псориатический артрит, и AС связаны с геном HLA-B27.
Но, есть характерные признаки псориатического артрита (кроме бляшек от псориаза), которые включают изменения ногтей и припухлость в пальцах рук и ног, называемую дактилитом.
Энтеропатический артрит
При воспалительном заболевании кишечника (ВЗК), также может быть энтеропатический артрит. Наиболее распространенными формами ВЗК являются язвенный колит и болезнь Крона. При этом страдают суставы на руках и ногах, чаще всего на голенях, но могут вызвать воспаление в нижней части позвоночника и крестцово-подвздошных суставах или повлиять на весь позвоночник - аналогично AС. Боль в пояснице и скованность от энтеропатического артрита могут возникнуть до того, как станут заметны такие симптомы как боль в животе и диарея.
Диффузный идиопатический гиперостоз скелета (DISH)
Если говорить о диффузном идиопатическом гиперостозе скелета или болезни Форестье, то это заболевание является типом артрита, который вызывает затвердение связок и сухожилий, обычно вокруг позвоночника. Эти окостеневшие области могут образовывать наросты (так называемые костные шпоры), которые могут вызывать боль, скованность и снижение диапазона движений. Согласно исследованиям, болезнь Форестье чаще встречается у пожилых людей и может быть спутана с болезнью Бехтерева в этой возрастной группе. Это связано с тем, что оба состояния могут вызывать сходные ограничения в подвижности позвоночника и нарушение осанки. Тем не менее, рентгенографические изображения будут отличаться. DISH вызывает вертикальный рост костей по сравнению с горизонтальным ростом костей при AС.
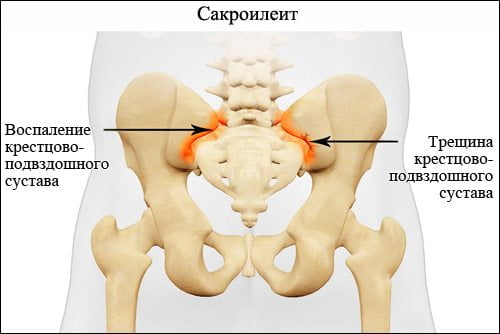
Сакроилеит – это крайне коварное и опасное заболевание, для которого характерно воспаление крестцово-подвздошного сустава. Патология поражает молодых людей трудоспособного возраста. Спустя 10-15 лет у 70% из них происходят тяжелые необратимые изменения в суставе. Это ведет к существенному снижению качества жизни и потере трудоспособности.
Из-за похожих клинических симптомов сакроилеит нередко путают с дегенеративно-дистрофическими заболеваниями пояснично-крестцового отдела позвоночника (остеохондрозом, спондилоартрозом, спондилезом и др.). У большинства больных выявляют рентгенологические признаки этих болезней. Большинство врачей на этом останавливается, выставляет диагноз и отправляет пациента лечиться. Но… сакроилеит очень часто развивается вместе с другими заболеваниями позвоночника. Он может иметь разные причины возникновения и говорить о наличии других, более серьезных системных заболеваний.
В международной классификации болезней (МКБ-10) сакроилеиту присвоен код М46.1. Патологию относят к воспалительным спондилопатиям – заболеваниям позвоночника, которые сопровождаются прогрессирующим нарушением функций его суставов и выраженным болевым синдромом. Сакроилеит вынесен в другие рубрики, как симптом некоторых заболеваний костно-мышечной системы и соединительной ткани. В качестве примера можно привести поражение крестцово-подвздошного сустава при остеомиелитах (М86.15, М86.25) или анкилозирующем спондилите (М45.8).
В своем развитии сакроилеит проходит несколько последовательных стадий. Изменения на рентгене появляются лишь на последних из них, когда лечить патологию оказывается крайне тяжело. Сакроилеит может развиваться на фоне многих заболеваний, из-за чего его сложно диагностировать и классифицировать.
Разберемся с причинами и классификацией болезни.
Классификация и описание видов сакроилеита
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
Воспаление крестцово-подвздошного сустава может быть самостоятельной болезнью или возникать вторично на фоне аутоиммунных или инфекционных заболеваний. Сакроилеит может иметь одностороннюю или двустороннюю локализацию, острое, подострое или хроническое течение.
| По локализации | Односторонний – воспалительный процесс затрагивает лишь правое или левое крестцово-подвздошное сочленение |
| Двусторонний – патологические изменения распространяются на оба сустава. Чаще всего болезнь возникает при анкилозирующем спондилоартрите и бруцеллезе | |
| По распространенности и активности воспалительного процесса | Синовит – наиболее легкая форма сакроилеита. Характеризуется изолированным воспалением синовиальной оболочки, выстилающей полость крестцово-подвздошного сустава. Чаще всего имеет реактивную природу. Если в суставной полости скапливается гнойный экссудат, заболевание протекает остро и крайне тяжело |
| Остеоартрит (деформирующий остеоартроз) – хроническое поражение крестцово-подвздошного сочленения, при котором в патологический процесс вовлекаются практически все структуры сустава. Также поражаются расположенные рядом кости, мышцы, связки. Обычно развивается на фоне хронических дегенеративно-дистрофических или ревматических заболеваний костно-мышечной системы | |
| Панартрит (флегмона) – острое гнойное воспаление сустава со всеми его оболочками, связками и сухожилиями. Воспалительный процесс также затрагивает прилежащие мягкие ткани и кости. В форме панартрита обычно протекает сакроилеит, вызванный острым гематогенным остеомиелитом | |
| В зависимости от причины возникновения | Неспецифический инфекционный – развивается вследствие проникновения в сустав золотистого или эпидермального стафилококка, стрептококка, энтеробактерий или синегнойной палочки. Обычно развивается на фоне остеомиелита и имеет острое течение |
| Специфический инфекционный – вызывается специфическими возбудителями — это микобактерии туберкулеза, бледные трепонемы или бруцеллы. К таким сакроилеитам относят туберкулезный, сифилитический, бруцеллезный и т. д. В большинстве случаев имеет хроническое медленно прогрессирующее течение, хотя может возникать и остро | |
| Инфекционно-аллергический (асептический, реактивный) – развивается на фоне кишечных или урогенитальных инфекций. При этом патогенные микроорганизмы в суставной полости не обнаруживаются. Воспаление имеет реактивный характер и сложный механизм развития. Болезнь протекает остро или подостро и проходит спустя 4-6 месяцев | |
| Ревматический – развивается на фоне ревматических заболеваний (болезнь Уиппла, синдром Бехчета, подагра, анкилозирующий спондилоартрит). Имеет хроническое медленно прогрессирующее, но тяжелое течение. Часто приводит к деформации суставов, выраженному болевому синдрому и даже инвалидности. Лечение позволяет лишь замедлить прогрессирование патологии и добиться ремиссии | |
| Неинфекционный – возникает первично и этиологически не связан с другими заболеваниями. Причиной выступают травмы, тяжелые физические нагрузки, активные занятия спортом или сидячий образ жизни. Сакроилеит неинфекционной природы развивается у беременных женщин и рожениц из-за чрезмерной нагрузки на крестцово-подвздошные суставы или вследствие их травматизации во время родов | |
| По течению | Острый гнойный – имеет внезапное начало, стремительное развитие и бурное течение. Возникает на фоне остеомиелита или после тяжелых травм. Очень опасен, поскольку может привести к тяжелым осложнениям и распространению инфекции на спинной мозг. Требует немедленного лечения. Больному требуется хирургическое вмешательство |
| Подострый – может иметь специфическую инфекционную или реактивную природу. Проявляется достаточно сильными болями и трудностями при ходьбе. Не сопровождается скоплением гноя в суставной полости. Обычно хорошо реагирует на лечение и полностью излечивается в течение 6 месяцев | |
| Хронический – имеет длительное течение и поначалу очень скудную симптоматику. Со временем боли в копчике и пояснице появляются все чаще и доставляют больному все больше дискомфорта. Хронический сакроилеит обычно развивается у людей с аутоиммунными нарушениями или длительнотекущими инфекционными заболеваниями |
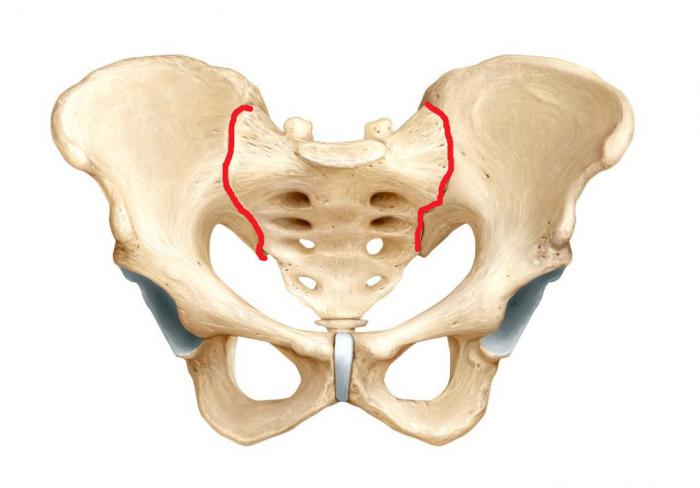
Одно- и двухсторонний
В большинстве случаев воспаление крестцово-подвздошного сустава имеет односторонний характер. При локализации патологического процесса справа речь идет о правостороннем, слева – левостороннем сакроилеите.
2-х сторонний сакроилеит – что это такое и чем он опасен? Для заболевания характерно одновременное вовлечение в воспалительный процесс сразу обоих крестцово-подвздошных суставов. Данная патология нередко является признаком болезни Бехтерева, которая имеет тяжелое течение и приводит к ранней инвалидизации.
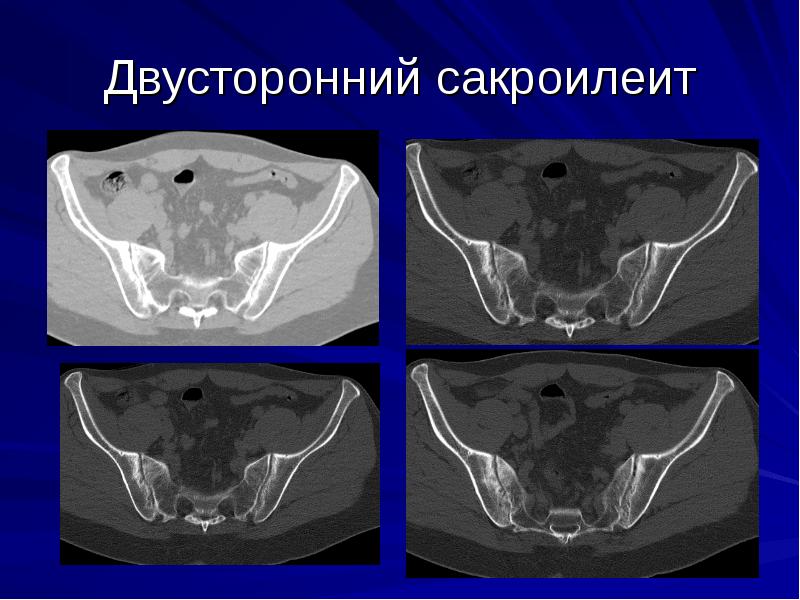
Степени активности двустороннего сакроилеита:
- 1 степень – минимальная. Человека беспокоят умеренные боли в пояснице и легкая скованность по утрам. При сопутствующем поражении межпозвоночных суставов возможны трудности при сгибании и разгибании поясницы.
- 2 степень – умеренная. Больной жалуется на постоянные ноющие боли в пояснично-крестцовой области. Скованность и неприятные ощущения сохраняются в течение дня. Болезнь мешает человеку вести привычный образ жизни.
- 3 степень – выраженная. Больного мучают сильные боли и выраженное ограничение подвижности в спине. В области крестцово-подвздошных суставов у него образуются анкилозы – полные сращения костей между собой. В патологический процесс вовлекается позвоночник и другие суставы.
На ранней стадии болезни рентгенологические признаки либо отсутствуют, либо практически незаметны. Очаги остеосклероза, сужение межсуставных щелей и признаки анкилозов появляются лишь на 2 и 3 степени сакроилеита. Диагностировать болезнь в самом ее начале можно с помощью МРТ. Большинство пациентов с сакроилеитом обращается к врачу лишь на 2 стадии болезни, когда боли начинают вызывать дискомфорт.
Инфекционный неспецифический
Чаще всего развивается вследствие занесения инфекции с током крови при остром гематогенном остеомиелите. Патогенные микроорганизмы также могут проникать в сустав из близрасположенных очагов инфекции. Причиной патологии бывают проникающие ранения и перенесенные хирургические вмешательства.
Характерные симптомы острого гнойного сакроилеита:
В общем анализе крови у больного выявляют повышение СОЭ и лейкоцитоз. Поначалу на рентгенограммах нет видимых изменений, позже становится заметным расширение суставной щели, вызванное скоплением гноя в синовиальной полости сустава. В дальнейшем инфекция распространяется на близрасположенные органы и ткани. Больному с гнойным сакроилеитом требуется немедленное хирургическое вмешательство и курс антибиотикотерапии.
Туберкулезный
- локальная боль, припухлость и покраснение кожи в месте проекции подвздошно-крестцового соединения;
- болезненные ощущения в области ягодицы, крестца, задней поверхности бедра, которые усиливаются при движениях;
- сколиоз с искривлением в здоровую сторону, трудности и чувство скованности в пояснице, вызванные рефлекторным сокращением мышц;
- постоянное повышение температуры тела до 39-40 градусов, признаки воспалительного процесса в общем анализе крови.
Рентгенологические признаки туберкулезного сакроилеита появляются по мере разрушения костей, формирующих подвздошно-крестцовый сустав. Поначалу на подвздошной кости или крестце появляются очаги деструкции с секвестрами. Со временем патологический процесс распространяется на весь сустав. Его контуры становятся размытыми, из-за чего наблюдается частичное или даже полное исчезновение суставной щели.
Сифилитический
В редких случаях сакроилеит может развиваться при вторичном сифилисе. Он протекает в виде артралгий – болей в суставах, быстро исчезающих после адекватной антибиотикотерапии. Чаще воспаление подвздошно-крестцового сустава возникает при третичном сифилисе. Такой сакроилеит обычно протекает в виде синовита или остеоартрита.
В костных или хрящевых структурах сустава могут образовываться сифилитические гуммы — плотные образования округлой формы. Рентгенологическое исследование информативно лишь при значительных деструктивных изменениях в костях подвздошно-крестцового сустава.
Бруцеллезный
У больных с бруцеллезом сакроилеит развивается довольно часто. Подвздошно-крестцовый сустав поражается у 42% пациентов с артралгиями. Для заболевания характерны периодические боли летучего характера. В один день может болеть плечо, во второй – колено, в третий – поясница. Вместе с этим у больного появляются признаки поражения других органов: сердца, легких, печени, органов мочеполовой системы.
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Гораздо реже у пациентов развивается сакроилеит в форме артрита, периартрита, синовита или остеоартрита. В патологический процесс может вовлекаться как один, так и сразу оба сустава. Диагностировать бруцеллезный сакроилеит с помощью рентгенограмм невозможно из-за отсутствия специфических признаков патологии.
Псориатический
Псориатический сакроилеит выявляют у 50-60% больных с псориазом. Патология имеет четкую рентгенологическую картину и не вызывает трудностей при диагностике. Болезнь протекает бессимптомно и не доставляет человеку никакого дискомфорта. Лишь у 5% людей возникает клинико-рентгенологическая картина, напоминающая таковую при болезни Бехтерева.
Более 70% пациентов с псориазом страдают от артритов разной локализации. Они имеют ярко выраженное клиническое течение и приводят к нарушению нормального функционирования суставов. Чаще всего у больных встречается олигоартрит. Страдать могут голеностопные, коленные, тазобедренные или другие крупные суставы.
У 5-10% людей развивается полиартрит мелких межфаланговых суставов кисти. По клиническому течению заболевание напоминает ревматоидный артрит.
Энтеропатический
Воспаление подвздошно-крестцового сустава развивается примерно у 50% пациентов с хроническими аутоиммунными заболеваниями кишечника. Сакроилеит возникает у людей с болезнью Крона и неспецифическим язвенным колитом. В 90% случаев патология имеет бессимптомное течение.
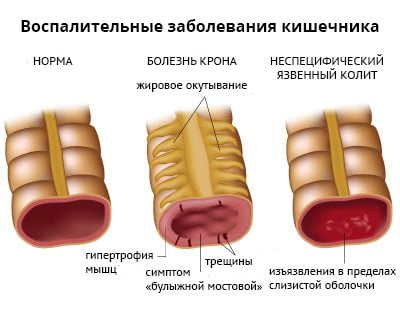
Выраженность воспалительного процесса и дегенеративных изменений в суставе никак не зависит от тяжести кишечной патологии. А специфическое лечение язвенного колита и болезни Крона не влияет на течение сакроилеита.
В 10% случаев энтеропатический сакроилеит является ранним симптомом болезни Бехтерева. Клиническое течение анкилозирующего спондилоартрита при кишечной патологии не отличается от такового при идиопатической (неуточненной) природе заболевания.
Сакроитеит при синдроме Рейтера
Синдромом Рейтера называют сочетанное поражение органов мочеполовой системы, суставов и глаз. Болезнь развивается вследствие хламидийной инфекции. Реже возбудителями выступают микоплазмы и уреаплазмы. Также заболевание может развиваться после перенесенных кишечных инфекций (энтероколит, шигеллез, сальмонеллез).
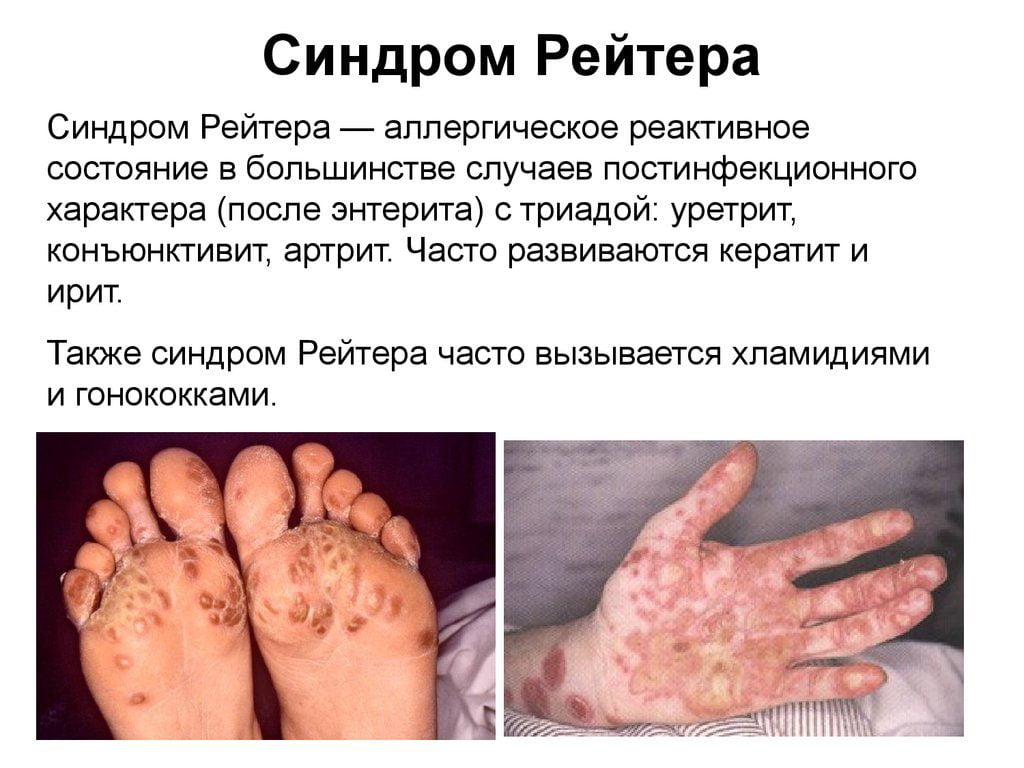
Классические признаки синдрома Рейтера:
- связь с перенесенной урогенитальной или кишечной инфекцией;
- молодой возраст заболевших;
- признаки воспаления органов мочеполового тракта;
- воспалительное поражение глаз (иридоциклит, конъюнктивит);
- наличие у больного суставного синдрома (моно-, олиго- или полиартрит).
Сакроилеит выявляют у 30-50% больных с синдромом Рейтера. Воспаление обычно имеет реактивную природу и одностороннюю локализацию. Вместе с этим у больных могут поражаться воспалением другие суставы, развиваться подошвенный фасциит, подпяточный бурсит, периоститы позвонков или костей таза.
Сакроилеит при анкилозирующем спондилоартрите
В отличие от гнойного инфекционного, реактивного, туберкулезного и аутоиммунного сакроилеитов всегда имеет двустороннюю локализацию. На начальных стадиях протекает практически бессимптомно. Острые боли и нарушение подвижности позвоночника возникают в более позднем периоде из-за постепенного разрушения суставов.
Анкилозирующий сакроилеит — один из симптомов болезни Бехтерева. У многих больных поражаются межпозвоночные и периферические суставы. Типично и развитие иридоциклита или ирита – воспаления радужной оболочки глазного яблока.
Роль КТ и МРТ в диагностике
Рентгенологические признаки появляются на поздних стадиях сакроилеита, причем далеко не при всех его видах. Рентген-диагностика не позволяет вовремя выявить болезнь и своевременно начать лечение. Однако диагностировать заболевание на начальных этапах развития можно с помощью других, более современных методов исследования. Ранние признаки сакроилеита лучше всего видны на МРТ.
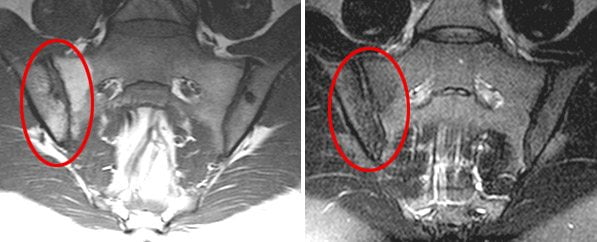
Магнитно-резонансная томография (МРТ) наиболее информативна в диагностике сакроилеита на самых ранних стадиях. Она позволяет выявить первые признаки воспалительного процесса в суставе – жидкость в суставной полости и субхондральный отек костного мозга. Эти изменения не визуализуются на компьютерных томограммах (КТ).
Компьютерная томография более информативна на поздних стадиях сакроилеита. КТ выявляет костные дефекты, трещины, склеротические изменения, сужение или расширение суставной щели. Но компьютерная томография практически бесполезна в ранней диагностике сакроилеита.
Как лечить: этиологический подход
Наиболее важным шагом в борьбе с сакроилеитом является выявление его причины. Для этого человеку необходимо пройти полноценное обследование и сдать ряд анализов. После этого пациенту назначают этиологическое лечение. Больным с туберкулезом показана схема противотуберкулезной терапии, людям с инфекционными заболеваниями проводят антибиотикотерапию. При аутоиммунной патологии используют стероидные гормоны.
Тактика лечения и прогноз при заболевании зависят от его причины, активности воспаления и степени вовлеченности в патологический процесс суставных структур. При наличии симптомов острого гнойного сакроилеита больному показано немедленное хирургическое вмешательство. Во всех остальных случаях болезнь лечат консервативно. Вопрос о целесообразности операции встает на поздних стадиях, когда заболевание уже не поддается консервативной терапии.
Какой врач лечит сакроилеит? Диагностикой и лечением патологии занимаются ортопеды, травматологи и ревматологи. При необходимости больному может потребоваться помощь фтизиатра, инфекциониста, терапевта, иммунолога или другого узкого специалиста.
Для купирования болевого синдрома при сакроилеите используют препараты из группы НПВС в виде мазей, гелей или таблеток. При сильных болях нестероидные противовоспалительные препараты вводят внутримышечно. В случае защемления и воспаления седалищного нерва больному выполняют лекарственные блокады. С этой целью ему вводят кортикостероиды и ненаркотические анальгетики в точку, максимально близкую к месту прохождения нерва.
После затихания острого воспалительного процесса человеку необходимо пройти курс реабилитации. В этом периоде очень полезны массаж, плавание и лечебная гимнастика (ЛФК). Специальные упражнения помогают вернуть нормальную подвижность позвоночника и избавиться от чувства скованности в пояснице. Пользоваться народными средствами при сакроилеите можно с разрешения лечащего врача.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Симптомы болезни Бехтерева не зависят от пола и наличия НLА-В27.
Симптомы болезни Бехтерева начинаются в возрасте до 40 лет, преимущественно на третьем десятилетии жизни. Развитие заболевания после 40 лет нетипично, хотя в этом возрасте могут возникнуть другие серонегативные спондилоартриты (обычно псориатический артрит). Примерно в 25% случаев заболевание появляется в детском возрасте. Далеко не всегда симптомы болезни Бехтерева начинаются с признаков спондилита или сакроилеита. Можно выделить несколько вариантов начала заболевания.
- Постепенное развитие болей воспалительного характера в нижней части спины и крестцово-подвздошных суставах. В первые месяцы и годы боли могут быть нестойкими, спонтанно уменьшаться или на время проходить.
- Появление периферического артрита (преимущественно тазобедренных, коленных, голеностопных суставов, суставов стоп) и энтезита различной локализации (чаще в области пяток). Такое начало заболевания почти всегда отмечают у детей и подростков, реже у молодых взрослых лиц. В ряде случаев артрит возникает остро после урогенной или кишечной инфекции и соответствует критериям реактивного артрита.
- Развитию всех изменений со стороны опорно-двигательного аппарата может предшествовать острый рецидивирующий передний увеит.
- В редких случаях, преимущественно у детей и подростков, на первый план в клинической картине может выходить стойкое повышение температуры.
- Известны дебюты заболевания с поражения луковицы аорты, аортального клапана и / или проводящей системы сердца.
Анкилозирование позвоночника иногда почти не сопровождается болями, и анкилоз обнаруживают случайно на рентгенограмме, сделанной по другим причинам.
Своеобразием отличаются симптомы болезни Бехтерева, начинающееся в детском возрасте. Практически всегда отмечают периферические артриты и/или знтезиты, возможны сакроилеит с выраженными болями и типичные системные симптомы болезни Бехтерева (передний увеит и другие симптомы), но признаки поражения позвоночного столба обычно либо отсутствуют, либо слабо выражены и развиваются только во взрослом возрасте, причём их прогрессирование происходит медленно и типичные речи генологические изменения формируются позже обычного.
Выделение этих вариантов начала заболевания условно. Чаще наблюдают сочетание (в различных комбинациях) признаков спондилита, периферического артрита, знтезита, увеита и других симптомов болезни Бехтерева.
Болезнь Бехтерева симптомы имеет и общие. Среди них наиболее характерны общая слабость, снижение массы тела. Относительно редко, преимущественно у детей и подростков, беспокоит повышение температуры тела (обычно субфебрилитет).

[1], [2], [3], [4]
Увеит
Симптомы болезни Бехтерева характеризуются острым (не более 3 мес), передним, рецидивирующим увеитом. Типична односторонняя локализация воспаления, но возможно и попеременное поражение обоих глаз. Увеит может быть первым симптомом болезни Бехтерева (иногда опережая появление других признаков заболевания на много лет) или протекать одновременно с поражением суставов и позвоночника. При несвоевременном и пли неполноценном лечении возможно развитие осложнений в виде синехий зрачка, вторичной глаукомы и катаракты. В редких случаях также обнаруживают воспаление стекловидного тела и отёк зрительного нерва, ишемическую нейропатию зрительного нерва (обычно в сочетании с тяжёлым витриитом). У отдельных пациентов возможен задний увеит (обычно присоединяющийся к переднему) или панувеит.
Поражение аорты и сердца
Симптомы болезни Бехтерева нередко сопровождаются признаками аортита, вальвулита аортального клапана и поражением проводящей системы сердца. По данным ЭхоКГ и ЭКГ, частота этих нарушений медленно нарастает по мере увеличения длительности заболевания, достигая 50% и более при продолжительности заболевания 15-20 лет. На секции поражение аорты и клапанов аорты обнаруживают в 24-100% случаев. Изменения со стороны аорты и сердца обычно не связаны с другими клиническими симптомами болезни Бехтерева, общей активностью заболевания, степенью тяжести поражения позвоночника и суставов. Сердечно-сосудистые нарушения чаще клинически не проявляются, и их диагностируют только при целенаправленном обследовании, однако у отдельных больных возможно быстрое (в течение нескольких месяцев) развитие критических последствий (выраженная аортальная недостаточность с левожелудочковой недостаточностью или брадикардия с приступами потери сознания).
Характерно поражение луковицы аорты на протяжении примерно первых 3 см с вовлечением в патологический процесс аортальных створок, синусов Вальсальвы, а в ряде случаев и таких расположенных рядом структур, как перепончатая часть межжелудочковой перегородки и передняя створка митрального клапана. В результате воспаления с последующим развитием фиброза утолщаются стенки луковицы аорты (преимущественно из-за адвентиции и интимы), особенно позади и непосредственно над синусами Вальсальвы, и возникает расширение аорты, иногда с относительной недостаточностью аортального клапана.
При ЭхоКГ обнаруживают утолщение луковицы аорты, повышенную жесткость аорты и её дилатацию, утолщение створок аортального и митрального клапанов, регургитацию крови через клапаны. Выделяют своеобразный эхокардиографический феномен - локальное утолщение (в виде гребня) стенки левого желудочка в желобке между створками аортального клапана и базальной частью передней митральной створки, гистологически представленное фиброзной тканью.
При регулярной регистрации ЭКГ различные нарушения проводимости отмечают примерно у 35% больных. Полная атриовентрикулярная блокада возникает у 19% пациентов. По данным электрофизиологического исследования сердца, основное значение в генезе нарушений функции проводящей системы имеет патология самого атриовентрикулярного узла, а не нижележащих отделов. Описано воспалительное поражение сосудов, питающих проводящую систему. Формирование блокад ножек пучка Гиса и нарушений атриовентрикулярной проводимости может быть обусловлено также распространением патологического процесса с перепончатой части межжелудочковой перегородки на её мышечную часть. При суточном мониторировании ЭКГ у пациентов была обнаружена существенная вариабельность интервала QТ. что может свидетельствовать о поражении миокарда.
Имеются сведения о возникновении нарушений (как правило, небольших) диастолической функции левого желудочка примерно у 50% больных в относительно ранних стадиях заболевания. При биопсии миокарда, проведённой у этих больных в отдельных случаях, отмечены небольшое диффузное увеличение интерстициальной соединительной ткани и отсутствие воспалительных изменений или амилоидоза.
У части пациентов выявляют (обычно с помощью ЭхоКГ) небольшое утолщение перикарда, не имеющее, как правило, клинического значения.

[5], [6], [7], [8], [9], [10], [11], [12]
Поражение почек
Характерным, но не частым симптомом болезни Бехтерева считают IgА-нефропатию - гломерулонефрит, обусловленный иммунными комплексами, содержащими IgА. При световой микроскопии обнаруживают фокальную или диффузную пролиферацию мезангиальных клеток, а при иммуногистохимическом исследовании - депозиты IgА в почечных клубочках. IgА-нефропатия клинически проявляется микрогематурией и протеинурией. Реже отмечают макрогематурию (моча чайного цвета), которая может сочетаться с инфекциями верхних дыхательных путей. Течение IgA-нефропатии различное, но чаще бывает доброкачественным, без признаков прогрессирования патологии почек и нарушения их функций в течение длительного времени. Однако возможны и постепенное развитие АГ, нарастание протеинурии, ухудшение функциональных показателей почек, формирование почечной недостаточности.
Примерно у 1% больных развивается клинически выраженный амилоидоз с преимущественным поражением почек, определяющий исход заболевания. Считают, что амилоидоз - поздние симптомы болезни Бехтерева. При серийных биопсиях различных тканей (например, жировой ткани передней брюшной стенки), проведённых у пациентов с относительно небольшой длительностью заболевания, отложения амилоида были обнаружены примерно в 7% случаев, но клинические проявления амилоидоза отмечали в момент проведения морфологического исследования лишь у небольшой части этих больных.
Возможны лекарственные нарушения почек, чаще обусловленные приемом НПВП. По некоторым данным, у больных повышена частота мочекаменных патологий.
Болезнь Бехтерева: симптомы спондилита
Воспалительный процесс может локализоваться в анатомических структурах различных сегментов позвоночника, но обычно начинается в поясничном отделе. Характерна боль так называемого воспалительного характера: беспокоит постоянная ноющая боль, усиливающаяся в покое (иногда ночью) и сопровождающаяся утренней скованностью. При движениях и приеме НПВП боли и скованность уменьшаются. Ишиалгические боли не характерны. Наряду с болью развиваются ограничения движений, причём в нескольких плоскостях. Выраженность болевого синдрома в позвоночнике (особенно ночью) обычно соответствует активности воспаления. Хотя симптомы болезни Бехтерева в начале патологического процесса могут быть нестойкими, спонтанно уменьшаться и даже исчезать, типична постепенная тенденция к распространению болей вверх по позвоночнику.
При осмотре больного в первое время может не быть каких-либо изменений, кроме болей при крайних движениях в том или ином отделе позвоночника, сглаженности поясничного лордоза, ограничений движений в нескольких направлениях и гипотрофии околопозвоночных мышц. Болезненности при пальпации остистых отростков позвонков и паравертебральных мышц, как правило, не отмечают. Фиксированные контрактуры позвоночника (кифоз шейного и гиперкифоз грудного отдела), атрофия мышц спины развиваются обычно только в поздних стадиях заболевания. Сколиоз позвоночника не типичен.
Со временем (обычно медленно) боли распространяются на грудной и шейный отделы позвоночника, вызывая ограничение движений. Болевые ощущения н грудном отделе позвоночника вследствие воспаления рёберно-позвоночных суставов могут иррадиировать в (рудную клетку, а также усиливаться при кашле и чиханье.
Дополнительным источником болей в шее, ограничений движений в шейном отделе позвоночника могут быть подвывихи в срединном атлантоосевом суставе. Они развиваются вследствие деструкции сустава между передней дугой атланта и зубом осевого позвонка и связочного аппарата этой области и характеризуются смещением осевого позвонка кзади (редко вверх), что может приводить к сдавлению спинного мозга с появлением соответствующих неврологических симптомов,

[13], [14], [15]
Болезнь Бехтерева: симптомы сакроилеита
Сакроилеит обязательно развивается при болезни Бехтерева (описаны лишь единичные исключения) и у большинства больных протекает бессимптомно. Примерно 20 43% взрослых пациентов беспокоят своеобразные ощущения данного поражение альтернирующие (перемещающиеся с одной стороны на другую в течение одного или нескольких дней) боли в области ягодиц, подчас сильные, приводящие к хромоте. Эти симптомы болезни Бехтерева длятся обычно недолго (недели, редко месяцы) и проходит самостоятельно. При осмотре можно обнаружить локальную болезненность в проекции крестцово-подвздошных суставов, но этот физикальный признак, также как и различные тесты, предлагавшиеся ранее для клинической диагностики сакроилеита (тесты Кушелевского и другие), ненадёжны.
Решающее значение в диагностике сакроилеита имеет обычная рентгенография. Предпочтительнее делать обзорный снимок таза, поскольку в этом случае удается одновременно оценить состояние тазобедренного суставов, лобкового симфиза и других анатомических структур, изменения которых могут способствовать выявлению и дифференциальной диагностике заболевания.

[16], [17], [18]
Болезнь Бехтерева: симптомы артрита
Периферический артрит на протяжении всего заболевания отмечают более чем у 50% пациентов. Примерно у 20% больных (особенно у детей) может начинаться с периферического артрита.
Возможно поражение любого количества любых суставов, однако чаще обнаруживают моноартрит или несимметричный олигоартрит нижних конечностей, преимущественно коленных, тазобедренных и голеностопных суставов. Менее часто отмечают воспалительный процесс в височно-нижнечелюстных, грудино-ключичных, грудино-рёберных, рёберно-позвоночных, плюснефаланговых и плечевых суставах, но данные симптомы болезни Бехтерева также считают характерными для заболевания. Особенностью заболевания (и других серонегативных спондилоартритов) является вовлечение в патологический процесс хрящевых соединений (симфизы). Поражение лобкового симфиза, проявляющееся клинически редко (хотя иногда очень ярко), обычно диагностируют только при рентгенологическом исследовании.
Симптомы артрита при болезни Бехтерева, не имеющий характерных морфологических особенностей (в том числе и со стороны ликвора), могут начинаться остро, напоминая реактивный артрит. Чаще отмечают хроническое, упорное течение артрита, но известны и спонтанные ремиссии. В целом же артрит у больных характеризуется меньшей скоростью прогрессирования, развития деструкции и функциональных нарушений, чем, например, при РА.
Тем не менее периферический артрит любой локализации может стать серьёзной проблемой для больного вследствие выраженных болей, разрушения суставных поверхностей и нарушений функции. Наиболее прогностически неблагоприятным считают коксит, нередко двусторонний. Он чаще развивается у заболевших в детском возрасте. Поначалу возможно малосимптомное и даже бессимптомное поражение этого сустава. По данным УЗИ, выпот в тазобедренных суставах у больных возникает чаще, чем клинические проявления коксита. Имеются рентгенологические особенности коксита: редкое наличие околосуставного остеопороза и краевых эрозий, развитие краевых остеофитов головки, появляющихся как в комбинации с сужением суставной щели и кистами головки бедренной кости и/или вертлужной впадины, так и изолированно. Возможно формирование костного анкилоза, что редко происходит при кокситах другой этиологии.
Периферический артрит часто сочетается с энтезитами. Это особенно характерно для области плечевого сустава, где симптомы энтезитов в местах прикрепления мышц вращающей манжеты плеча к бугоркам плечевой кости (с развитием краевых эрозий и костной пролиферации) могут превалировать над симптомами артрита плечевого сустава.

[19], [20], [21]
Болезнь Бехтерева: симптомы энтезита
Симптомы воспаления энтезисов при заболевании закономерно. Локализация энтезитов может быть различной. Клинически отчётливо энтезиты проявляются обычно в области пяток, локтевых, коленных, плечевых и тазобедренных суставов. В воспалительный процесс может вовлекаться подлежащая кость (остит) с развитием эрозий и последующей оссификацией и костной пролиферацией или он может распространяться на сухожилия (например, тендинит пяточного сухожилия) и их оболочки (теносиновит сгибателей пальцев с появлением клинической картины дактилита), апоневрозы (подошвенный апоневрозит). капсулу суставов (капсулит) или расположенные рядом синовиальные сумки (бурсит, например, в области большого вертела бедренной кости). Возможно и субклиническое течение энтезопатий, что характерно для поражения энтезисов межостистых связок позвоночника, сухожилий мышц, прикрепляющихся к крыльям подвздошных костей.
При заболевании наблюдают поражение других органов и систем, среди которых наиболее часто отмечают увеит, изменения аорты и сердца.

[22], [23], [24]
Читайте также:


