Может ли боль при ишиасе отдавать в паху
Наиболее распространенной причиной развития ишиаса является грыжа межпозвонкового диска. Не будем углубляться в процессы, которые происходят при образовании подобной грыжи (в данном случае – в поясничном отделе), важен лишь факт, что происходит компрессия нервных корешков. Именно такое сдавливание нерва приводит к появлению неврологических синдромов и боли.
Другая не менее распространенная причина – остеохондроз. Это заболевание является дегенеративным, при его развитии в первую очередь страдают межпозвонковые диски, которые сначала теряют свои амортизирующие свойства, выпячиваются и начинают обрастать костными наростами. Именно эти наросты и являются причиной сдавливания нервных корешков, а соответственно – причиной появления боли.
Спондилез – проблема не слишком распространенная, но именно это заболевание приводит к сдавливанию нервных окончаний, из которых образуется седалищный нерв.
Когда болит седалищный нерв, причиной может оказаться не невралгия самого нерва, а синдром грушевидной мышцы. Следует отметить, что данный нерв расположен как раз позади нее. Боль в этом случае появляется из-за растяжения или раздражения нерва самой мышцей. Боли при этом абсолютно такие же, как при ишиасе.
Боли при воспалении седалищного нерва могут отмечаться и в том случае, если нарушается работа крестцово-подвздошного сустава. Рядом с ним проходит нервный корешок, так что проблемы сустава могут служить причиной появления болей.
Это, к сожалению, далеко не все возможные причины. Например, иногда болит седалищный нерв при беременности, а также при ряде серьезных заболеваний – абсцессе, опухоли, фибромиалгии, болезни Лайма и т.д.
Стоит отметить, что выраженность симптомов при ишиасе может быть разной выраженности. У одних пациентов боль интенсивна, у других она выражена слабо, но может усиливаться со временем или при некоторых движениях. При этом, как правило, боль присутствует только с одной стороны. В зависимости от того, насколько поражен нервный корешок, боль может распространяться по всей ноге вплоть до пальцев. Часто болевому синдрому сопутствуют и неврологические нарушения, онемение, например.
Наиболее же распространенными симптомами являются:
- боли при воспалении седалищного нерва (в том числе – постоянные), которые локализуются в задней части ноги и могут усиливаться, когда человек находится в сидячем положении;
- онемение, слабость и затруднение движений в пораженной ноге;
- покалывание или жжение в нижней части ноги;
- стреляющая боль, из-за которой трудно долго стоять.
Стоит также отметить, что очень часто в такой ситуации боль в спине часто гораздо слабее той боли, которая ощущается в ноге. В общем же случае тяжесть симптомов зависит от того, насколько сильно поражены нервные корешки.
Для того, чтобы оценить сложность заболевания, необходимо пройти обследование МРТ пояснично-крестцового отдела позвоночника.
Пройти МРТ-диагностику в ЕДЦ получится быстро, ведь сама процедура и постановка диагноза занимают не более пары часов. После чего предусмотрена возможность без дополнительных трат получить электронную версию результатов (на флеш-устройство, диск или е-мейл).
Если вы хотите получить пошаговый план по лечению защемления седалищного нерва, то перейдите прямо сейчас на эту страницу.
Существует несколько способов ослабить боль самостоятельно.
- В первую очередь нужно постараться не поднимать тяжести и не сгибать позвоночник, а также не сидеть на низком мягком стуле. Все это может привести к усилению болевых ощущений.
- Если вам не приходится принимать препараты, разжижающие кровь, и если нет аллергии к конкретным препаратам, то можно воспользоваться доступными нестероидными противовоспалительными препаратами. Это может быть обычный Аспирин, Ибупрофен, Индометацин и т.д.
- Можно также приложить к больному месту холод. Для этого подойдет пузырь со льдом, например. Могут также помочь массирующие движения кусочком льда в пораженной зоне.
- Ослабить натяжение седалищного нерва можно также простым способом – лечь на твердую поверхность, положив под колени подушку.
В тех случаях, когда болит седалищный нерв, лечение не отличается оригинальностью. Оно практически аналогично консервативным методам лечения болезней в других отделах позвоночника.
На первом этапе лечения устраняются болевые ощущения и воспаление, для чего используют нестероидные противовоспалительные препараты и, при необходимости, анальгетики.
После того, как болевой синдром удается устранить, или взять под контроль, назначается курс массажа и физиотерапевтических процедур. Последним этапом лечения является лечебная гимнастика. В подавляющем большинстве случаев такого курса достаточно, чтобы избавить человека от проблемы. Но при этом пациент должен понимать, что теперь ему предстоит поменять свой двигательный стереотип, правильно питаться и вести активный (подвижный) образ жизни.
В остальном же, если рассуждать, сколько может болеть седалищный нерв, ответ прост. Боль будет держаться до тех пор, пока вы не займетесь своим лечением.
- Причины развития, проявления и лечение артроза фасеточных суставов позвоночника
- Гимнастика Цигун: видео упражнений для спины
- Проявления и лечение субдурального абсцесса спинного мозга
- Гимнастика для позвоночника Амаутдинова
- Симптомы и лечение распространенного остеохондроза шейного отдела
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
-
16 февраля 2019
- Постоянно ноет спина, чувствую свой позвоночник — что делать?
Что делать, если после внутримышечного укола появились такие осложнения?
15 февраля 2019
Очень болят плечевые суставы, лечение не помогает — что делать?
14 февраля 2019
Не могу подниматься на носок после обострения грыжи
13 февраля 2019
Нужна ли операция, если лечение не помогает?
12 февраля 2019
Каталог клиник по лечению позвоночника
Список препаратов и лекарственных средств
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
- Семь причин боли в тазобедренном суставе, отдающей в ногу
- Виды болей, отдающие в ногу
- Характерные и сопутствующие симптомы
- Три главные патологии, вызывающие боль, и их лечение
- 1. Артрит тазобедренного сустава
- Лечение
- 2. Коксартроз – артроз ТБС
- Лечение
- 3. Бурсит
- Лечение
- Заключение
Боль в тазобедренном суставе, которая отдает (иррадиирует) в ногу возникает из-за травм, воспалений сухожилий и суставов, инфекций, а также как местное проявление общих заболеваний организма.
Самая большая опасность патологий, которые вызывают такой дискомфорт – кроется в их осложнениях. В большинстве случаев болевые ощущения, отдающие в ногу, возникают на фоне следующих четырех изменений:
Это опасные состояния. Игнорирование боли, свидетельствующей о патологии тазобедренного сустава (сокращенно ТБС), приводит к нарушению его функции или к его полному обездвиживанию.
Хорошая новость: своевременное обращение к врачу позволяет остановить развитие болезни и устранить (или сильно облегчить) неприятные ощущения в суставе и в ноге. Лечением такой боли (и ее причин) занимаются ревматологи, травматологи, ортопеды и неврологи – в зависимости от патологии – причины проблемы.

Болевые ощущения в тазобедренном суставе с иррадиацией в ногу могут возникать резко и быть ярко выраженными или нарастать медленно и постепенно. В зависимости от этого врач предполагает, о какой болезни идет речь.
(если таблица видна не полностью – листайте ее вправо)
Суставную боль, отдающую в ногу, всегда сопровождают симптомы, которые свидетельствуют о характере вызвавшей ее патологии. Примеры:
- Воспаление других суставов на фоне повышенной температуры – признак ревматоидного артрита.
- Боль неопределенного характера, отдающая не только в ногу, но и ягодицу, поясницу и колено – сигнал аваскулярного некроза (очень серьезной болезни).
- Если дискомфорт нарастает постепенно, охватывает всю ногу, усиливается во время движения или при вынужденном неподвижном положении, изменяет походку – это признаки артроза.
- Сочетание боли, отдающей в ногу, с поясничными болями говорит о развитии радикулита пояснично-крестцового отдела.

Заболевание чаще встречается в пожилом возрасте.
Характерный признак – сильная ноющая боль в тазобедренном суставе.
При вовлечении в воспаление только суставных структур – неприятные ощущения локализуются в пределах самого сустава.
Если же дискомфорт начинает распространяться по передней поверхности бедра вплоть до колена – это говорит о переходе воспаления на околосуставные структуры. В этом случае при ходьбе и движении ногой возникают резкие острые болевые приступы с прострелами в переднюю часть бедра. Постепенно к болевому синдрому присоединяется скованность движений.
Основные методы терапии:
Обычно эту патологию диагностируются у людей в возрасте 40–60 лет. Для нее характерно незаметное начало, с неясными болевыми ощущениями только с одной стороны (в правом или левом ТБС). Болевой симптом практически затихает во время отдыха и появляется только в суставе при нагрузке.
По мере разрушения внутрисуставной хрящевой ткани выраженность болей усиливается, они становятся постоянными, появляется их иррадиация в ногу из-за сдавления и ущемления связок и нервных пучков. К этому времени могут стать невыносимыми при попытке выполнить любое движение, что выражается в прострелах в пах и колено.
Консервативное лечение эффективно только на 1 и 2 стадиях болезни. Для этого врач-ревматолог подбирает курс терапии, в которую входят: хондропротекторы, НПВС, обезболивающие, занятия ЛФК и массаж.
На поздних стадиях показана операция по замене сустава.
Бурсит тазобедренного сустава – воспаление суставных сумок.

Возможны два течения болезни:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Для бурсита характерны схваткообразные боли в глубине тканей. Больной не может лежать на пораженной стороне, т. к. дискомфорт немедленно усиливается. При этой патологии боль никогда не ограничивается только суставом – она всегда отдает в ногу.
Эффективен курс инъекционной терапии НПВС совместно с кортикостероидами и ограничением подвижности.
Возникновение даже неясного слабого дискомфорта в тазобедренном суставе, который распространяется на ногу – сигнал обращения к врачу. Если не знаете, к какому специалисту идти – обращайтесь к терапевту. И он уже даст направление к доктору нужного профиля.

- Тазобедренный сустав болит: причины, что делать?
- Боли в суставах пальцев рук — есть ли спасение от этой напасти?
- Обзор современных мазей от боли в суставах: правда и вымысел
- Боль в плечевом суставе: симптомы, диагностика и лечение
- Болит плечевой сустав — что делать, как лечить?
При ишиасе болезненные ощущения могут возникать в различных областях таза и в разных точках конечности.
Нередко, когда защемляется седалищный нерв, боль в паху, более или менее выраженная, становится постоянным спутником человека. Как и из-за чего происходит развитие патологии и что нужно делать?

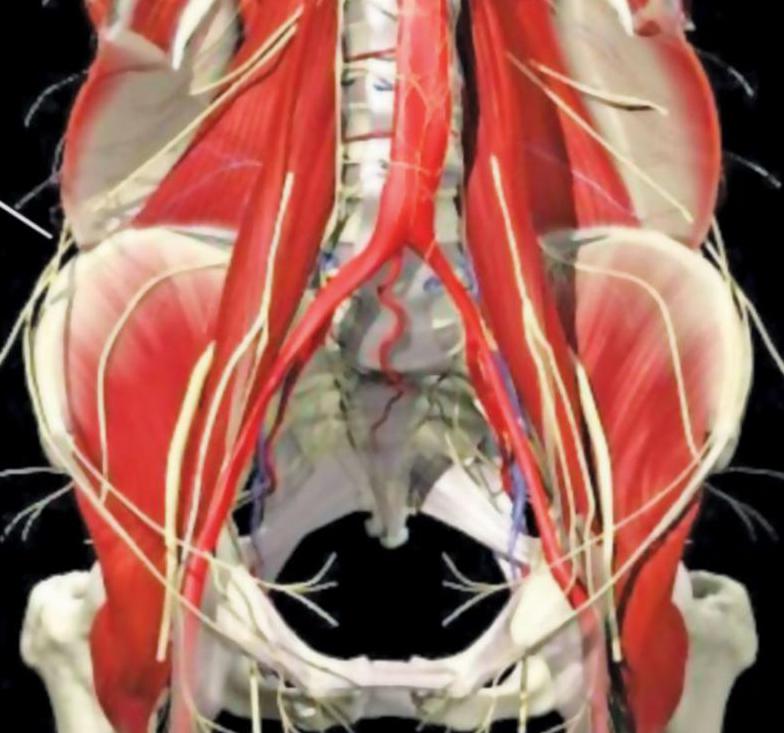
Седалищный нерв образуется спинномозговыми нервами крестцового сплетения, он — их продолжение. Из области таза он проходит сквозь большое седалищное отверстие и под большой ягодичной мышцей, затем по задней стороне бедра до мышц-сгибателей голени.
В проекции подколенной ямки он делится на две ветви — толстый большеберцовый нерв и более тонкий малоберцовый.
Какие нарушения могут встречаться в связи с особенностями строения этого нерва:
- ишиас, вызванный остеохондрозом , межпозвоночными грыжами и другими причинами, которые приводят к защемлению спинномозговых корешков — например, боль при сдавливании корешка L1 нередко отдает в пах;
- травма (разрыв, ушиб, порез);
- невралгия (из-за малоподвижного образа жизни, особенно из-за сидячей работы).
Причин ишиаса множество, и истинную должен определить опытный врач-невролог — тогда лечение пойдет в верном направлении.
Основной симптом — длительная, приступообразная, ноющая боль, часто сопровождающаяся онемением конечности, ягодиц, повышением температуры . Обычно болезненные ощущения, связанные с нагрузкой на нижние отделы позвоночника, возникают в нижних конечностях.
В ягодичную область может иррадиировать боль, являющаяся следствием остеохондроза. Она проходит и появляется вновь, отдает в другие части тела, в том числе в пах.
При защемлении ягодичного корешка болезненность в паховой области бывает неярко выраженной — возможны сильные боли от ягодицы по задней стороне бедра, которые часто локализуются в икроножной мышце.
В зависимости от того, в каком органе или части тела появляются неприятные ощущения, врач определяет, что именно стало толчком к формированию патологии.
Здесь важно проведение так называемой дифференциальной диагностики, так как довольно часто болевые ощущения в паховой области — признак нарушения функций органов малого таза.
Итак, когда боли отдают в пах, вначале необходимо исключить вероятность тяжелого заболевания внутренних органов.
Для этого лучше обратиться к соответствующим специалистам — гинекологу, урологу, гастроэнтерологу. Консультация у врача-невролога позволит уточнить диагноз. Для этого необходимы:

- рентген;
- МРТ;
- УЗИ;
- лабораторные исследования (анализы).
Установив причину проблемы, доктор определит, как лечить пациента. Всё определяют особенности состояния больного, поэтому в схему терапии включаются инъекции и таблетки , мануальная и физиотерапия, лечебная гимнастика и другие направления на усмотрение врача.
Седалищный нерв можно вылечить в разные сроки — все зависит от того, насколько своевременно больной обратился за врачебной помощью, а также от тяжести проявлений проблемы.
Клиническая картина у каждого пациента специфична и требует индивидуального подхода, одинаковых направлений лечения практически не бывает. Вот почему важно, чтобы лечение назначил специалист — тогда можно рассчитывать на выздоровление.
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями :)

Защемление седалищного нерва (ишиас) – воспалительный процесс, локализующийся в области пояснично-крестцового отдела позвоночника. Некоторые его симптомы схожи с признаками иных заболеваний, поэтому часто допускаются ошибки при самолечении, усугубляющие ситуацию.
Чтобы предотвратить ухудшение самочувствия и осложнения, следует ознакомиться со всей симптоматикой ишиаса.
Седалищный нерв симптомы защемления

Ишиас сопровождается множеством неприятных симптомов. Но не во всех случаях симптоматика проявляется комплексно, так как все зависит от индивидуальных особенностей организма. К возможным признакам воспаления седалищного нерва относятся:
- Боль. Она может быть как тупой, ноющей, так и резкой, острой. Места локализации – ноги (задняя часть бедер и икр), ягодицы, пах (боль отдает в паховую область в случае синдрома грушевидной мышцы). В редких случаях чувствуется отдача в поясницу, но менее интенсивная, чем в вышеперечисленных зонах. Главная особенность болевого симптома при ишиасе – односторонность. Обычно дискомфорт ощущается либо в правой, либо в левой стороне. Также боль усиливается при движении и в ночное время суток.
- Онемение. Обычно немеют пальцы ног, бедра, стопы, ягодицы и голени.
- Снижение чувствительности. Реакцией нервных окончаний является не только боль. Нередко участки тела в районе таза и бедер теряют чувствительность и слабо реагируют на внешние раздражители.
- Жжение. Локализуется в области от поясницы до колен. Особенно сильно жжение чувствуется при активных движениях и быстрой ходьбе.
- Слабость мышц. Напряжение мышц – процесс, сопровождающий любую физическую активность. При ишиасе из-за боли человек старается минимизировать нагрузку на конечность, мышцы ослабляются, и больному становится тяжело передвигаться.
- Изменение походки. Причина явления – односторонняя приступообразная боль. Человек хромает, опираясь на здоровую сторону.
- Ограниченная подвижность в области коленей и ступней. Больной не может сгибать и разгибать колени, а также вывернуть стопу.
- Повышение температуры тела. Это один из основных симптомов воспаления.
Если игнорировать лечение ишиаса, болезнь будет прогрессировать и сопровождаться рядом других симптомов:
- недержание каловых масс и непроизвольное мочеиспускание;
- затрудненность испражнения и мочеиспускания;
- ослабление рефлексов.

Симптоматика зависит не только от индивидуальных особенностей организма, но и от половой принадлежности, а также от причины возникновения недуга:
- У мужчин. Симптомы защемления седалищного нерва схожи с признаками простатита. Боль отдает в мошонку, потенция ослабляется. Не исключена импотенция на фоне сильного болевого синдрома.
- У женщин. При защемлении нерва боль отдает в органы малого таза (яичники и т.п.).
- При беременности. Беременные сталкиваются с защемлением седалищного нерва часто, так как увеличившаяся в размерах матка оказывает давление на соседние ткани и органы. Ишиас при беременности характеризуется болями в пояснице, переходящими ниже, учащением позывов к мочеиспусканию и трудностью подъема из сидячего положения.
- Если седалищный нерв был застужен. Характер болей – приступообразный и жгучий, с наиболее частой локализацией в бедрах и голени. Сопутствующее явление – ощущение мурашек.
Как долго длится болевой синдром?
Болевой синдром длится от нескольких дней до нескольких лет. Его длительность зависит от множества влияющих факторов: индивидуальные особенности организма, причина возникновения заболевания, методы лечения. В одних случаях симптомы перестают беспокоить через несколько дней после начала лечения, а в других больные часто сталкиваются с рецидивами на протяжении нескольких лет.
Полезное видео
Ниже вы можете больше ознакомиться с лечением Ишиаса
Заключение
Бессимптомное течение ишиаса невозможно, так как защемленный нерв в любом случае даст о себе знать. Но, несмотря на яркость признаков воспаления, необходимо уточнить диагноз у специалиста. Доктор точно определит причину дискомфорта и назначит соответствующее лечение.
Остались вопросы, касающиеся защемления седалищного нерва? Есть, что обсудить? Оставляйте соответствующие комментарии под статьей и делитесь мнением.
Защемление нервов может произойти не только в области шеи, поясницы или конечностей. В некоторых случаях неврологические боли возникают в паху. Это довольно редкий симптом, однако он отмечается у части пациентов. В области паха проходят ветви нервов, располагающихся в области поясницы и крестца. Здесь расположены окончания подвздошно-пахового нерва. Он редко бывает подвержен сдавлению. Однако при некоторых патологиях и травмах наблюдается ущемление этого участка периферической нервной системы. Это сопровождается хронической болью, а иногда и чувством онемения.
Анатомическое строение
Подвздошно-паховый нерв начинается в области поясницы. В зоне паха он разветвляется на 2 части. Одна из них иннервирует бедро. Вторая - называется паховой ветвью. Дальнейшее продолжение этого нервного окончания зависит от пола человека:
- У мужчин паховая ветвь проходит через семенной канатик и заканчивается в мошонке.
- У женщин паховая ветвь выходит в области маточной связки и заканчивается в области больших половых губ.
Паховая ветвь отвечает за иннервацию следующих органов:
- мускулатуры и кожи ануса;
- анального сфинктера;
- наружных половых органов;
- мышц промежности;
- сфинктера мочевого пузыря.
Подвздошно-паховый нерв влияет на ощущения во время полового акта, на процесс дефекации и мочеиспускания. Его работа регулируется вегетативной нервной системой.
При некоторых патологиях происходит сдавление нерва, которое сопровождается хронической ноющей болью.
Причины защемления нерва
Отчего происходит защемление нерва? Чаще всего паховая ветвь сдавливается после операций по поводу грыжи. Во время хирургического вмешательства врач ушивает грыжевое отверстие. При этом нередко повреждаются нервные ветви. Кроме этого, после операции образуется рубцовая ткань, которая может сдавливать нерв.
Существуют и другие факторы, которые могут вызвать нейропатию (защемление нерва):
- переломы таза;
- тяжелые роды;
- опухоли паховой области;
- спазмы анального сфинктера;
- патологии круглой связки матки;
- варикоцеле;
- гипертонус тазовых мышц;
- опоясывающий герпес;
- верховая езда;
- длительные поездки на велосипеде.

Симптоматика
Очень часто бывает сложно диагностировать нейропатию подвздошно-пахового нерва. Симптомы патологии обычно выражены слабо. У пациентов отмечаются следующие признаки заболевания:
- хронические ноющие боли в тазовой области;
- неприятные ощущения в анальном отверстии;
- недержание мочи;
- ощущение инородного тела в паху, а также жжение и покалывание;
- онемение кожи гениталий;
- болезненность во время полового акта и мочеиспускания;
- запоры.
У женщин отмечаются следующие симптомы защемления подвздошно-пахового нерва:
- зуд в области половых органов;
- жжение при мочеиспускании.

По этой причине пациентки часто принимают нейропатию за воспалительное гинекологическое заболевание.
Осложнения и прогноз
В большинстве случаев врачам удается устранить сдавливание подвздошно-пахового нерва. Лечение приводит к исчезновению боли и дискомфорта. Однако благоприятный прогноз возможен лишь в том случае, если пациент своевременно обратился к врачу. Осложнением запущенной формы нейропатии является хронизация процесса. При этом возникают стойкие расстройства половой функции, частое недержание мочи. Больные страдают от хронических запоров. В таких случаях показано хирургическое лечение нейропатии, которое требует длительного восстановления после операции.
Диагностика
Чтобы выявить нейропатию подвздошно-пахового нерва, врачи назначают УЗИ-обследование. При наличии патологии определяется ухудшение кровотока в половой артерии. Этот сосуд обычно сдавливается вместе с паховой ветвью.

Надежным методом диагностики является блокада нерва. Пациенту вводят в пораженный участок раствор анальгетиков и кортикостероидов. Если после этого неприятные ощущения проходят, то это значит, что причиной боли было сдавливание пахового нерва. В этом случае больному назначают курс лечения.
Консервативное лечение
При лечении защемления подвздошно-пахового нерва пациенту назначают следующие препараты:
- Для снятия боли используют противосудорожное средство "Габапентин".
- Для устранения спазмов назначают миорелаксант "Мидокалм".
- Рекомендуется принимать поливитаминный комплекс "Нейромультивит".

При сильной боли проводят блокады нерва с помощью анальгетиков и стероидных гормонов. При дискомфорте в области половых органов или ануса показано применение вагинальных и ректальных суппозиториев на основе диазепама.
Медикаментозное лечение дополняют физиотерапией. При защемлении нерва полезны такие процедуры, как фонофорез и электрофорез.
Рекомендуется также лечебная физкультура. Полезно делать упражнения на разжимание и сжатие мышц промежности. Однако комплекс ЛФК следует выполнять только после купирования болевого синдрома.
Хирургическое вмешательство
При отсутствии эффекта от консервативной терапии показано хирургическое лечение. Под общим наркозом врач проводит декомпрессионную операцию. При этом устраняется защемление нерва близлежащими тканями.
Эта операция эффективно устраняет все неприятные симптомы. Однако реабилитационный период может продолжаться несколько месяцев. В течение этого срока необходимо соблюдать щадящий режим: избегать физических нагрузок и длительного нахождения в сидячем положении.
Важно помнить, что даже после операции возможны рецидивы заболевания. При воздействии неблагоприятных факторов возможно повторное защемление пахового нерва. Поэтому следует соблюдать меры профилактики и рекомендации лечащего врача.
Профилактика
Как предотвратить нейропатию паховой ветви? Прежде всего нужно своевременно вылечивать такие патологии, как грыжа, переломы таза, опоясывающий герпес, гинекологические заболевания. Если после операции в тазовой области или сложных родов долго сохраняются даже незначительные ноющие боли, то необходимо обратиться к врачу.
Следует использовать удобное сидение для верховой езды. Это снизит нагрузку на паховый нерв. При длительных поездках на велосипеде нужно периодически делать перерывы. Это снизит риск повреждения нерва.
Дегенеративно-дистрофические конфигурации в нижнем отделе позвоночника (несущий элемент скелета позвоночных животных (в том числе, скелета человека))

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Дегенеративно-дистрофические конфигурации в пояснично-крестцовом отделе позвоночника наблюдаются чуток ли не у каждого первого пациента, обратившегося за помощью.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Отданный недуг характеризуется последующими стадиями:
- 1-ая стадия носит латентный нрав, никак себя не выдавая. Патология на этой стадии чрезвычайно изредка выявляется по той причине, что за помощью традиционно обращаются, когда что-либо захворает.
- 2-ая стадия развития болезни имеет броско выраженные симптомы – тупая боль в пояснице или в паху опосля занятия спортом или иной физической перегрузки. Ограничение подвижности позвоночника. При хоть каком наклоне могут быть прострелы резкой боли.
- 3-я стадия дегенеративно-дистрофических конфигураций имеет острую форму. Идет сдавливание нервных корешков, нарушение питания мягеньких тканей. В ногах возникают судороги.
- 4-ая стадия — самая страшная из всех. Идет нарушение функционирования спинного мозга и его ответвлений, что в предстоящем может вызвать паралич нижних конечностей.
- Осмотр доктора, пальпация;
- Общий анализ крови;
- Рентгенография;
- Томография.
- Магнитно-резонансная томография.
Исцеление дегенеративно-дистрофических конфигураций в нижнем отделе позвоночника предполагает полную терапию, наведённую на снятие боли, устранение ее предпосылки и т. п.
- Диклофенак;
- Кетонал;
- Ревмоксикам;
- Терафлекс и остальные продукты, в зависимости от тяжести болезни.
Назначается витаминный комплекс, содержащий в для себя витамины группы В, железо, кальций.
Различные предпосылки
Причинами появления симптоматики, кроме патологий опорно-двигательного аппарата, способны быть болезни внутренних органов. Некие из них довольно небезопасны, способны плохо влиять на качество жизни.
Более нередко источником заморочек такового рода являются болезни опорно-двигательного аппарата. Для дискомфорта, отдающего в паховую зону, соответствующа пояснично-крестцовая локализация. Это соединено с тем, что в области крестца имеется нервный пучок, из которого исходят множество нервишек, а строение его таково, что защемления чрезвычайно вероятны. При защемлении боль способна эродировать в зону выхода нерва, в том числе, в пах.
Традиционно, боли в паху и крестце вызывает одна из последующих патологий:
Патологии опорно-двигательного аппарата – более нередкая причина болей такового типа.
Еще пореже боли в спине () — собственный момент импульса элементарных частиц, имеющий квантовую природу и не связанный с перемещением частицы как целого) и в паху (или паховая область (лат. regio inguinalis) — часть нижнего края брюшной области, примыкающая к бедру) соединены с патологиями внутренних органов. Снова же, принципиальную роль тут играет иннервация. Но случается процесс, обратный предыдущему варианту – дискомфорт из паховой области эродирует в спину. Более нередко это происходит при последующих болезнях:
- Цистит – воспаление мочевого пузыря, при котором дискомфорт может отдавать в спину. Боли значительно усиливаются при мочеиспускании (время от времени эродирование в спину происходит лишь в эти моменты). Может быть возникновение крови в моче, очень нередкое/редкое мочеиспускание;
- Пиелонефрит – воспалительный процесс в почках. В этом варианте болят почки, что чувствуется в районе поясницы, но противные чувства могут эродировать и в пах. Боли ноющие, усиливаются в ночное время, опосля приема горячего душа. Сопровождаются ночными увеличениями температуры тела, прохладным позже;
- У дам противные чувства могут вызывать гинекологические неувязки – почаще всего, миома, эндометрит, воспаление придатков. Дискомфорт имеет тянущий нрав, усиливается в определенные стадии менструального цикла. Сопутствующие симптомы – нарушение менструального цикла, кровотечения, не связанные с менструациями, несвойственные выделения из влагалища, боль при половом акте.
Патологические состояния внутренних органов, почаще всего, сопровождаются выраженной специфичной симптоматикой, поэтому распознать их для пациента бывает нетрудно. Но 1-ые проявления могут быть в виде боли в пояснице и паху. В этом варианте принципиально вовремя увидеть делему и начать ее исцеление.
к содержанию ↑
Психосоматическая боль
До этого чем разглядеть вопросец, могут ли болеть ноги при геморрое, нужно выяснить о таковом явлении, как психосоматика.
Психосоматикой упрощенно именуют влияние психического состояния человека на физические (соматические) реакции. Обычным примером этого явления можно именовать позывы к дефекации при мощном волнении человека, или головную боль при чувственном напряжении. Часто психосоматические симптомы могут возникать ещё до начала проявления заболевания, когда она находится на стадии дебюта. Но при геморрое она традиционно следует опосля главных признаков патологии.
Основным симптомом геморроя является резкая боль в анальном отверстии. Так как она повторяется временами, человек находится в перманентном напряжении, ждя новейшего приступа противных чувств. Время от времени человек (общественное существо, обладающее разумом и сознанием, а также субъект общественно-исторической деятельности и культуры) не фиксирует этот ужас, но подсознательно он все равно находится.
Завышенный тонус мускул во всём организме приводит к тому, что мускулы устают, и соответствующе, начинают болеть. Так, при геморрое у человека может болеть нога, рука, поясница или неважно какая иная часть тела. Беря во внимание, что подсознательный ужас не воспринимается человеком, он может не улавливать связи меж своим напряжённым состоянием и болью (неприятное или мучительное ощущение, переживание физического или эмоционального страдания) в теле, но практически виновником болевого синдрома является конкретно геморрой. А поточнее – боль в ректальном отверстии, которую он вызывает.
Нарушения опорно-двигательного аппарата
Боль в паху не непременно является признаком разрушительных и воспалительных действий в тазовых суставах или крестце. Локализованная в поясничном отделе, она может иррадиировать в пах и вызывать чрезвычайно противные больные чувства. Предпосылки могут быть последующего нрава:
Воспаления тазовых суставов также являются предпосылкой разрушительных действий в опорно-двигательном аппарате. Не считая указанных вероятных болезней позвоночника, крестца и таза, соответствующую болезненность в паховой области могут вызвать суровые неувязки в работе внутренних органов.
Читайте также:


