Может быть грыжа фасциит

Как отличить грыжу от миофасциального синдрома?
Существует заболевание, которое даёт такие же острые болевые приступы и своими симптомами очень напоминает грыжу диска — это миофасциальный синдром. Различить между собой грыжу и миофасциальный синдром несложно, ведь они имеют свои неповторимые черты. Главное — не принимать найденную на МРТ грыжу за окончательный диагноз, а досконально исследовать и сопоставлять все симптомы, обнаруженные у пациента.
А теперь внимание! Боль возникает там, где грыжа соприкасается с нервом, отходящим от корешка, затем боль распространяется по ответвлениям данного конкретного корешка. Поэтому все симптомы грыжи диска будут проявляться только в зоне иннервации корешка, на который воздействует грыжа.
Консультация доктора Власенко А.А. – 3 000 рублей
Консультация доктора Варыгина В.И. – 2 000 рублей
Цель консультации заключается в том, чтобы пациент получил достоверную и полную информацию о состоянии позвоночника и всей опорно-двигательной системы в целом.
Консультация включает три этапа:
- Доктор выясняет, какие симптомы беспокоят пациента в настоящий момент, уточняет историю болезни, изучает имеющуюся у пациента медицинскую документацию, анализирует снимки, определяет характер заболевания и заносит всю собранную информацию в медицинскую карту;
- Проводит тщательный осмотр и клиническое обследование пациента: визуальную и миофасциальную диагностику; пальпацию напряжённых мышц и болезненных позвонков; неврологическую проверку рефлексов и проведение мышечного тестирования.
- На основании истории текущего заболевания, данных осмотра, а также по результатам клинического обследования пациента, доктор Власенко устанавливает подробный диагноз и подбирает варианты лечения.
Также, в ходе консультации, доктор Власенко:
- Подробно рассказывает пациенту о сути его заболевания и принципах лечения;
- Отвечает на все вопросы пациента по существу его диагноза;
- Рекомендует, что нужно делать, чтобы в дальнейшем избежать проблем, и как самостоятельно поддерживать позвоночник и всю опорно-двигательную систему в хорошем состоянии длительное время;
- Обязательно объясняет, как правильно двигаться и сидеть, а также - на чём лучше спать;
Пациент получает исчерпывающую информацию о своём заболевании, диагнозе, методах мягкой мануальной терапии, способах и вариантах решения его проблемы.
Все дальнейшие лечебные мероприятия обязательно согласовываются с пациентом, обсуждаются сроки и стоимость.
Лечебный сеанс доктора Власенко А. А. – 4 000 рублей / 30 минут; 7 000 рублей / 60 минут
Лечебный сеанс доктора Варыгина В. И. – 3 000 рублей / 30 минут; 5 000 рублей / 60минут
В сеанс мягкой мануальной терапии обязательно входит:
1. Работа с мышцами:
- Расслабление мышц;
- Устранение триггерных точек;
- Миофасциальный релиз;
- Нормализация работы мышц.
2. Работа с позвоночником:
- Мягкие техники на позвоночник;
3. Работа с мышечным корсетом позвоночника:
- Мягкие техники на мышечный корсет позвоночника.
4. Работа с суставами:
- Мягкие суставные техники.
ОБРАТИТЕ ВНИМАНИЕ!
В отличие от стандартного сеанса обычной мануальной терапии, в каждый лечебный сеанс мягкой мануальной терапии входит несколько разных методов.
Такой уникальный по своей насыщенности лечебными воздействиями комплексный сеанс мягкой мануальной терапии – это особая методология доктора Власенко.
Использование сразу нескольких методов в одном сеансе охватывает все элементы опорно-двигательной системы – позвоночник, суставы, связки, мышцы и фасции.
В результате такого подхода лечебный эффект значительно возрастает по сравнению с сеансом обычной мануальной терапии.
Это автоматически ускоряет выздоровление и сокращает общие расходы на лечение.
Болевые ощущения – являются одним из самых распространенных симптомов заболеваний разной этиологии. Именно они заставляют пациента обращаться за помощью к квалифицированному специалисту.
В этой статье, предоставлена информация об одной из причин которая может вызывать боли в области пятки. Этой причиной является воспалительное заболевание называемое – плантарный фасциит.
Плантарный, или подошвенный фасциит – представляет собой заболевание асептического типа, которое выражается в воспалительном процессе, охватывающем мягкие ткани.
Локализируется данная патология в области прилегания пяточной кости и подошвенного апоневроза.
Прогрессирование заболевания вызывает отложение солей кальция в результате чего может развиваться пяточная шпора (остеофит).

Медицинская статистика утверждает, что подошвенный фасциит является наиболее частой причиной болевых ощущений, локализирующихся в пятке.
Какие факторы влияют на зарождение воспалительного процесса
Все причинные факторы, которые могут влиять на развитие фасциита связаны с чрезмерными нагрузками на стопу.
К факторам, способствующим появлению подошвенного воспаления мягких тканей относят следующие обстоятельства:
- Избыточный вес (ожирение)
- Неправильно подобранная обувь; ношение сношенной обуви, которая не обеспечивает должную поддержку стопе
- Перенапряжение мышечных тканей голени
- Избыточное давление на ахиллово сухожилие
- Плоскостопие
- Высокий свод стопы
- Неправильная походка (когда при ходьбе стопа подворачивается внутрь)
- Бег или ходьба по твердой поверхности. Даже просто стояние на твердой поверхности при регулярных и длительных повторениях может вызывать фасциит.
Симптомы заболевания

Подошвенное воспаление мягких тканей характеризуется сильными болевыми ощущениями в области пятки. Нередко боли отдаются отголосками по всей подошве.
У пациента также может наблюдаться отечность стопы, которая развивается из-за воспалительного процесса в мягких тканях.
Проявляются боли при наступании на стопу, после того как она находилась в состоянии покоя. То есть утром вставая с кровати, или в любом месте где больной посидел отдохнул и заново продолжил ходьбу.
Проявление болей ночью не характерно для плантарного воспаления мягких тканей пятки. Появление такого симптома может признаком другого заболевания, например – тарзального туннельного синдрома.
Какие методы необходимы для постановки диагноза
Для вынесения диагноза – плантарный фасциит, врачу-ортопеду понадобятся следующие методы диагностики:
- Осмотр стопы пациента.
- Опрос больного о характерных симптомах и жалобах.
- Рентгенологический снимок пятки и стопы.
Как проводится лечение
Лечение подошвенного фасциита прежде всего направлено на то чтобы снизить болевые ощущения у пациента.
Для того чтобы добиться эффективных результатов в лечении воспаления мягких тканей пятки необходимо проведение целого комплекса методов и процедур.
Нельзя добиться выздоровления используя только какой-то один способ лечения, при фасциите необходим комплексный подход.
На начальном этапе развития болезни пациенту назначат такой комплекс лечебных мероприятий:
| Лечебные мероприятия | Описание |
| Лечебный массаж | Высокой эффективностью обладает массаж кубиками льда. Его воздействие состоит в снятии отечности и уменьшении интенсивности болей. |
| Подбор ортопедической обуви или стелек | Уменьшить боли можно за счет правильного подбора обуви с ортопедическими стельками. Она позволяет поддерживать стопу в правильном положении, равномерно распределяя на неё нагрузку. Упрощенный вариант – это покупка вкладышей или стелек (их применяют на обеих стопах, даже если жалобы охватывают только одну пятку). |
| Назначение препаратов с обезболивающим эффектом | Это могут быть мази и таблетки. Широко применяются такие препараты: Аспирин, Ибупрофен, Напроксен. |
| Обязательная разгрузка стопы (регулярный отдых) | Пациентам с фасциитом необходимо избегать длительного стояния и хождения по твердой поверхности. При появлении болевых ощущений необходимо делать передышку для стоп (остановиться и посидеть), если конечно есть такая возможность. |

Если перечисленные мероприятия не позволяют достичь снижения болей и устранения воспалительного процесса, то пациенту назначают более интенсивную терапию.
Она состоит в инъекционном введении стероидов и анестетиков местного назначения. Вводятся они в область воспаления. Врач прописывает какой курс необходимо пройти пациенту: количество уколов и их периодичность.
В каких случаях необходимо хирургическое вмешательство
Лечение подошвенного фасциита – довольно длительный процесс, который не сразу дает результаты.
Многие пациенты, пройдя курс лечения, обращаются к ортопеду за назначением хирургической операции. Но с этим решением не стоит торопиться.
По данным статистики только в 5% случаев при воспалении мягких тканей пятки необходима операция.
Операцию могут назначить только после 6 месяцев лечения, если оно не дает результатов. Перед тем как принять решение об операции пациенту вместе с лечащим врачом необходимо внимательно взвесить все плюсы и минусы её проведения.
В таблице перечислены основные показания и противопоказания к назначению хирургической операции при плантарном фасциите.

Стоит отметить, что современные западные тенденции рекомендуют не откладывать назначение операции на 6 месяцев. Если пациент испытывает сильные боли – ему необходимо провести операцию. Некоторые врачи-ортопеды поддерживают такой медицинский подход.
Поэтому для того чтобы иметь различные точки зрения о потребности операции, пациенту рекомендуется проконсультироваться у нескольких специалистов.
Хирургическая операция по удалению подошвенного фасциита проводится под местной анестезией.
Проведение операции может вызвать у пациента ряд побочных осложнений. Их обязательно необходимо учитывать перед назначением операции.
К послеоперационным побочным эффектам относят:
- Инфекционное заражение во время операции.
- Появление рецидивных болевых ощущений в пятке.
- Непереносимость анестезии.
- Повреждение нервов, в результате чего может развиться тарзальный туннельный синдром.
- Развитие доброкачественной опухоли – невромы. Она образуется из нервных волокон или клеток.
- Послеоперационное ухудшение симптомов фасциита.
- Заживление раны занимает длительный период, в который пациент будет ограничен в физической активности.
- Прежний уровень физической активности может не восстановиться.
Перед соглашением на операцию, пациенту необходимо тщательно взвесить проявление всех возможных послеоперационных осложнений.
Пороки развития мышц — нередкая патология. Чаще всего встречается порок развития грудино-ключично-сосцевидной мышцы с недостаточной ее длиной, что приводит к неправильному положению головы — кривошее. Голова больного с кривошеей наклонена вперед, повернута в противоположную сторону, надплечье со стороны наклона несколько приподнято, имеется асимметрия лица, черепа. Однако надо учитывать, что кривошея может быть и приобретенной в виде спастической кривошеи, возникающей после энцефалита, инсульта, черепно-мозговой травмы, при торсионной дистопии, заболеваниях позвоночника, нарушении функции вестибулярного аппарата.
Другими пороками развития мышц могут быть недоразвитие диафрагмы, приводящее к возникновению диафрагмальной грыжи, отсутствие или недоразвитие мышц плечевого пояса, что существенно сказывается на его функции и создает косметические неудобства.
Ревматическая полимиачгия — системное воспалительное заболевание, возникающее у лиц старше 50 лет. Болезнь начинается острыми болями в мышцах шеи, плечевого и тазового пояса, боль постоянная, усиливается в покос, имеет диффузный характер, появляется скованность, особенно по утрам, как при ревматоидном артрите, ее продолжительность — до 30 минут. Боль может усиливаться при движении, успокаиваться при принятии удобного положения.
При осмотре и пальпации обращает на себя внимание несоответствие между болевым синдромом и объективными данными, определяется лишь небольшая болезненность при исследовании мышц и сухожилий, особенно в области большого бугорка плечевой кости, ключично-акромиального и грудино-ключичного сочленения. Признаков уплотнения, отека, атрофии мышц не обнаруживается. Движения в плечевом поясе, в тазобедренных суставах, в шее ограничены, неохотны.
Больным трудно одеваться, причесываться, умываться, присесть на корточки, встать с низкого стула, подниматься и опускаться по лестнице, походка становится семенящей. Пассивные движения ограничены в меньшем объеме, чем активные. Ревматическая полимиалгия часто сочетается с артритом плечевого сустава, грудино-ключичного сочленения, лучезапястного, коленного сустава, артриты нестойкие. У больных отмечается повышение температуры тела, слабость, похудание, депрессия, височный артериит, что указывает на системность процесса.
Заболевание может возникнуть после вирусной инфекции, респираторных заболеваний, стрессовых ситуаций, переохлаждения.
Фасции — плотные соединительнотканные образования, покрывающие мышцы и их сухожилия, некоторые органы и сосудисто-нервные пучки. Они выполняют опорную и трофическую функцию. Фасции обычно поражаются одновременно с покрывающими их мышцами, пороки развития фасций сочетаются с пороками развития мышц. Встречаются недоразвитие фасций, их гипертрофия. Врожденный дефект фасций способствует образованию мышечной грыжи, дефект может быть и приобретенным. Слабость почечных фасций ведет к нарушению фиксации почек, слабость и повреждение фасции тазового дна проявляется выпадением прямой кишки и матки.
Травматические повреждения фасций бывают открытые и закрытые. Закрытое повреждение возможно при ударе тупым предметом или в результате резкого сокращения мышцы, а также при переломах костей, вывихах. Травматическое повреждение фасций может быть обусловлено особенностями профессии (носильщики, столяры), когда фасция постоянно подвергается давлению, ушибам. Чаще страдает наружная поверхность бедра, боль при этом может быть постоянной или при сгибании и отведении бедра. При пальпации фасции можно выявить болезненность и участки уплотнения.
Воспалительные поражения фасций — фасциит, наблюдаются одновременно с миозитом и имеют тот же генез. При фасциите появляется серозно-фибринозный выпот, в последующем развивается фибропластический пролиферативный процесс с образованием узелков, завершается фасциит фиброзно-рубцовыми изменениями, иногда со стойкими контрактурами.
Фасциит может быть очаговым и диффузным. Возможен узловатый фасциит с неизвестной этиологией, он проявляется опухолевидными узловатыми образованиями в подкожной клетчатке чаще верхних конечностей, которые представляют собой очаговое реактивное воспаление с быстрым инфильтрирующим ростом.
Пальпаторное исследование при фасциите выявляет ограниченную или распространенную болезненность, поверхность мышцы теряет равномерность, она уплотняется, тонус мышцы несколько повышается, имеется ограничение ее функции, возможны контрактура и амиотрофия.
В отдельных случаях при сгибании и разгибании конечности можно услышать щелкающий звук. При фасциите поясничной фасции можно пропальпировать болезненные узловатые образования в поясничной области, такой фасциит часто сопровождается люмбаго.
Диффузный эозинофилъный фасциит — наиболее тяжелый вариант патологии фасций, он представляет собой системное заболевание соединительной ткани с преимущественным поражением глубоких фасций, подкожной клетчатки, подлежащих мышц, кожи. Фасциит сопровождается эозинофилией и гипергаммаглобулинемией. Болезнь возникает после провоцирующих факторов — охлаждение, физическое перенапряжение, травма, острая инфекция, аллергическая реакция.
Развивается склеродермоподобный отек мягких тканей, в фасциях происходит фибриноидное изменение коллагена вплоть до некроза с последующим развитием фиброза и формированием сгибательных контрактур в различных суставах.
У больных появляется чувство стягивания кожи верхних и нижних конечностей, ощущение набухания и плотности мягких тканей, реже — зуд кожи. Движения в руках ограничены, появляется слабость в ногах при подъеме по лестнице. Кожа напоминает апельсиновую корку, плохо берется в складку из-за ее отека и отека подкожной клетчатки, боли нет. Возможны полимиалгии и мышечная слабость.
Опухоли фасций наблюдаются редко, они бывают доброкачественные (фиброма) и злокачественные (фибросаркома). Их величина от нескольких миллиметров до 5 см и более, располагаются они обычно глубоко, связаны с фаспиальными структурами и мышцами, чаще на бедрах. Встречается особое соединительнотканное образование с инфильтрирующим ростом — десмоид (десмоидная фиброма), — это плотные, одиночные узлы чаще, в брюшной стенке.
Опухоль растет из сухожильных и фасциально-апоневротических структур. Она прорастает в окружающие ткани, в первую очередь в мышцы. По мере роста в процесс вовлекаются кости и другие близлежащие органы. Такая клиническая картина сближает десмоид со злокачественными опухолями, однако метастазов он не даст.
Возникновению фиброзита способствуют механические перегрузки, микротрав матизация, дистрофия мягких тканей. Он нередко наблюдается при таких ревматических заболеваниях, как ревматоидный артрит, системная красная волчанка, а также при инфекционных процессах, метаболических расстройствах, опухолях.
Основные клинические проявления фиброзита — боль в мягких тканях туловища и конечностей, скованность по утрам, усталость. Боль постоянная, тупая, распирающая, усиливающаяся в утренние и вечерние часы, после физических и психических нагрузок, при перемене погоды, охлаждении. Боль стихает под влиянием тепла, отдыха, массажа. На фойе распространенных болей методом пальпации можно выявить участки повышенной болезненности, отличающиеся особым постоянством, — это специфические болевые точки, надавливание пальцем на которые вызывает сильную, порой нестерпимую боль. Иногда над этими точками отмечается гиперемия, гиперестезия кожи, уплотнение мягких тканей.
Атрофии мышц, ограничения пассивных движений не отмечается. Смайтом (1972, 1981) предложены следующие критерии диагностики фиброзита:
• наличие генерализованных мышечных болей с продолжительностью не менее 3 месяцев;
• болезненность при пальпации не менее чем в 12 специфических точках;
• болезненность при взятии кожи в складку над верхней частью лопатки;
• нарушение сна;
• скованность и усталость по утрам.
В 1990 г. Американской коллегией ревматологов были предложены следующие критерии диагностики фибромиалгии.
1. Анамнез генерализованной боли. Определение: диффузная боль в левой и/или правой половине тела, выше или ниже талии, кроме того, возможна аксиальная боль (боль в шее, в области переднего отдела грудной клетки или спине).
Длительность боли в течение более чем 3 последних месяцев. Наличие другой клинической патологии не исключает диагноз фибромиалгии.
2. Боль при пальпации в 11 из 18 точек следующей локализации:
• билатерально в области затылка в месте прикрепления субокципитальной мышцы;
• билатерально в области шеи возле С5-С7 позвонков;
• билатерально посередине верхней границы трапециевидной мышцы;
• билатерально над лопаткой около медиальной границы т. supraspi-natus;
• билатерально у второго костно-хондрального реберного сочленения;
• билатерально на 2 см дистальнее латерального надмыщелка плечевой кости;
• билатерально в верхнем наружном квадранте ягодиц;
• билатерально кзади от трахеи;
• билатерально в области коленей, несколько проксимальнее сустава, в середине жирового тела Гоффы.
Пальцевое давление должно соответствовать 4 кг, положительным ответом считается только возникновение боли, а не нарушение чувствительности.
Больные фиброзитом отмечают повышенную утомляемость, нарушение сна, мнительность, обидчивость, ранимость, придирчивость. Наиболее часто фиброзит встречается у женщин в возрасте 25-35 лет.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Болит пятка. Пяточная шпора или плантарный фасциит
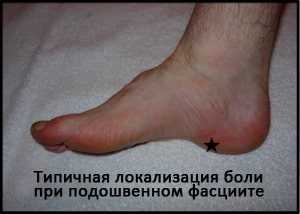
Считается, что причиной подошвенного фасциита является избыточная нагрузка, приводящая к хроническим микроскопическим повреждением в области медиального прикрепления подошвенной фасции к пяточной кости.
На рентгенограммах часто можно видеть пяточную шпору, однако этот признак в отношении подошвенного фасциит не отличается сколь бы то ни было значимой чувствительностью или специфичностью.
Пяточные шпоры обнаруживаются лишь у 50% пациентов с болью в пяточной области, кроме того они встречаются у 15% людей, не предъявляющих на этот счет никаких жалоб. Также пяточная шпора не является причиной подошвенного фасциита.
Более того, ученые доказали, что пяточная шпора располагается в некотором отдалении от зоны воспаления при подошвенном фасциите.
При исследовании с помощью микроскопа,у пациентов с подошвенным фасциитом можно увидеть микроразрывы фасции, а также дегенерацию и некроз ее волокон.
Считается, что заживление микроразрывов подошвенной фасции, когда пациент находится в состоянии покоя или во время сна, приводит к натяжению фасции, особенно выраженному, если в ночное время стопа находится в положении подошвенного сгибания.
Утром с началом ходьбы, стопа и голеностопный сустав переходят в нейтральное положение или положение тыльного сгибания, что приводит к повреждению вновь сформированных тканей в зоне микроразрывов.
Этим обусловлена классический симптом подошвенного фасциита, характеризующаяся острой болью в пяточной области при первых утренних шагах или после продолжительного периода отдыха. Эта боль локализуется в области внутреннего края пяточного бугра. Боль нередко стихает при продолжении движений или после растягивания фасции, однако она имеет тенденцию к возобновлению или усилению в течение дня, особенно если пациент много ходит или стоит на ногах.
Обследование стопы и голеностопного сустава врачом включает оценку позы и походки пациента, форму стопы, полное неврологическое обследование и выявление любых участков болезненности, особенно в области внутреннего края пяточной кости. У некоторых пациентов тыльное сгибание пальцев может усиливать болевые ощущения.
Подошвенный фасциит является наиболее распространенной причиной боли в пяточной области. Возраст пациентов обычно составляет 40-50 лет. У некоторых пациентов это двусторонний процесс, однако с одной стороны боль обычно выражена в большей степени, чем с другой
Диагноз подошвенного фасциита ставится на основании данных анамнеза и физикального обследования, а рентгенография назначается для исключения других возможных причин боли.
На рентгенограмме в боковой проекции нередко можно обнаружить пяточную шпору, однако к ней следует относиться всего лишь как к случайной находке. Как же говорилось, наличие пяточной шпоры напрямую не связано с симптомами у пациента.
Диагностика классического подошвенного фасциита требует лишь тщательного сбора анамнеза и физикального обследования. При сохранении болевых симптомовнесмотря на проведенное адекватное лечение для исключения других заболеваний могут назначаться дополнительные методы исследования.
МРТ и костная сцинтиграфия позволяют отличить подошвенный фасциит от стрессового перелома пяточной кости — гораздо более редкой причины боли в пяточной области. МРТ также назначается для исключения других редких причин боли — опухолей и инфекционных поражений.
УЗИ существенно дешевле МРТ и не связано с облучением пациента, однако этот метод требует наличия у врача значительного опыта, который у многих специалистов отсутствует. Типичными ультразвуковыми признаками подошвенного фасциита являются утолщение подошвенной фасции и отек мягких тканей.
За исключением редких случаев воспалительной природы заболевания лабораторные исследования у пациентов с подошвенным фасциитом непоказательны. Также редки неврологические причины заболевания, связанные со сдавлением медиального подошвенного нерва, при котором можно обнаружить нарушение нервной проводимости.
У подавляющего большинства пациентов с подошвенным фасциитом, на фоне лечения, болезненные симптомы уходят в течение 3 месяцев. Восстановительный процесс можно ускорить за счет назначения упражнений, направленных на растяжение мышц голени и подошвенной фасции, модификации физической активности с отказом от тех ее видов, которые приводят к усилению симптомов, и ношения комфортной обуви. Также могут назначаться стандартная физиотерапия, иммобилизация брейсом, инъекции кортикостероидов и экстракорпоральная ударно-волновая терапия.
Наиболее эффективным методом считается растягивание подошвенной фасции. Упражнение заключается в постепенном тыльном сгибании голеностопного сустава и пальцев стопы. Это приводит к растягиванию подошвенной фасции. Стопу следует удерживать в таком положении 10 секунд, а упражнение повторять 10 раз. Важно время, когда следует выполнять это упражнение. Его нужно выполнять утром до того, как сделать первые шаги, и в течение дня перед тем, как вновь встать на ноги после продолжительного периода покоя.
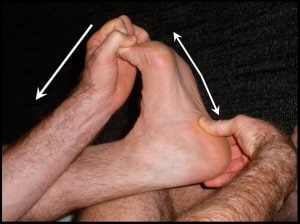
Рис. Растягивание подошвенной фасции.
Также необходимо растягивать икроножную мышцу необходимо стоя при выпрямленном коленном суставе. Рекомендуется выполнять упражнение в течение 30 секунд 6 раз в день ежедневно.
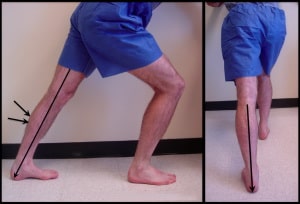
Рис. Растягивание икроножной мышцы. Обратите внимание, что нога во время упражнения выпрямлена в коленном суставе, в задняя часть стопы смотрит внутрь.
После разрешения болевого синдрома в пяточной области пусть и реже, необходимо продолжать заниматься описанными упражнениями для профилактики его рецидива.
Любые типы активности, которыми вы недавно начали заниматься, например, новые режимы беговых тренировок или новые упражнения в зале, которые могут приводить к увеличению нагрузок на пяточную кость, временно рекомендуется прекратить до полного исчезновения боли в пяточной области. После того, как боль пройдет, их можно постепенно возобновить.
Может быть эффективно использование индивидуальных ортопедических стелек, поддерживающих свод стопы. Эффективность индивидуальных ортопедических стелек при данном состоянии доказана во многих исследованиях. Ношение обуви с жесткой или закругленной подошвой также позволяет разгрузить подошвенную фасцию и может быть эффективно при подошвенном фасциите.
Назначение противовоспалительных препаратов также уменьшает выраженность болевого синдрома. Положительного эффекта можно добиться за счет введения в пяточную область кортикостероидов. Эффективно использование при подошвенном фасциите плазмы, обогащенной тромбоцитами (PRP). Метод PRP уменьшает выраженность болевых симптомов при данном заболевании.
Ночное шинирование стопы позволяет удерживать стопу в нейтральном положении, пока пациент спит, и может несколько уменьшить выраженность стартового болевого синдрома в утренние часы. Такое положение стопы помогает предотвратить некоторое укорочение подошвенной фасции, наступающее в ночное время, если стопа находится в положении подошвенного сгибания.
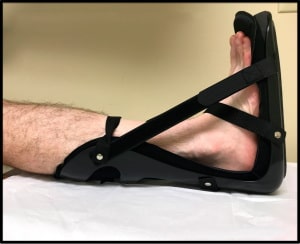
Рис. Ночное шинирование стопы.
Хирургическое лечение подошвенного фасциита показано при безуспешности консервативного лечения. Кандидатами на хирургическое лечение могут быть только пациенты, у которых оказывается неэффективным проводимое в течение 3 месяцев адекватное консервативное лечение. Эндоскопическая частичная фасциотомия заключается в удалении поврежденного участка фасции. Во многих случаях такая операция позволяет добиться хороших результатов.
Хирургический релиз икроножный мышцы (операция Страйера) также позволяет купировать симптомы подошвенного фасциита, поскольку контрактура икроножной мышцы является известным фактором риска.
Травматология и ортопедия в настоящее время очень высокотехнологичная специальность, в которой не обойтись без высококлассного медицинского оборудования. Наша клиника прекрасно оснащена дорогостоящей аппаратурой экспертного класса последнего поколения. С помощью диагностического оборудования клиники можно выявить все виды заболеваний опорно-двигательного аппарата на самых ранних стадиях.
В своей работе мы успешно сочетаем высокий уровень квалификации сотрудников и их большой практический опыт работы, использование только качественных расходных материалов и современной медтехники, индивидуальный подход к каждому пациенту.
В нашей клинике проводят все виды операций на стопе и голеностопном суставе любой степени сложности. Команда хирургов состоит из опытных специалистов прошедших обучение в ведущих клиниках Америки и Европы.
Читайте также:


