Могут ли болеть глаза при грыже
Боли при поясничной грыже могут локализоваться не только в области позвоночного столба. Они могут распространяться по ходу корешковых нервов или является следствием сдавливания структур спинного мозга. По характеру болевого синдрома опытный врач невролог может установить локализацию грыжевого выпячивания диска и направление.
В этой статье рассказано про то, что именно вызывает боль при грыже поясничного отдела и как можно безопасно и эффективно бороться с данным проявлением патологии. Представлена информация о возможностях современного лечения без хирургической операции.
Боли при грыже поясничного отдела позвоночника возникают в момент разрыва фиброзного кольца. В дальнейшем они могут быть обусловлены следующими патогенными факторами:
- сдавливание (компрессия) корешкового нерва, его ответвления, нервного сплетения или твердых оболочек спинного мозга);
- чрезмерное перенапряжение окружающих диск паравертебральных мышц, вплоть до ишемии внутри миоцитов;
- вторичная воспалительная реакция, провоцируемая раздражающим действием белков пульпозного тела, которые немного отличаются от стандартной структуры окружающих позвоночный столб мягких тканей.
Для понимания этого процесса стоит ознакомиться с анатомией позвончого столба человеческого тела. Это центральная опорная структура двигательного аппарата. Она состоит из отдельных тел позвонков, которые разделяются между собой хрящевыми межпозвоночными дисками. Диски отвечают за поддержание высоты межпозвоночных промежутков, защиту отходящих от спинного мозга корешковых нервов и равномерное распределение амортизационной нагрузки, оказываемой на позвоночный столб.
Межпозвоночный диск – это сложная структура, которая обладает плотной фиброзной оболочкой (кольцом) и внутренним студенистым телом (пульпозным ядром). Собственной кровеносной сети у межпозвоночного диска нет. Его питание и оснащение жидкостью осуществляется при диффузном обмене с окружающими паравертебральными мышцами и замыкательными пластинками.
Нарушение диффузного обмена в результате отсутствия физической нагрузки на окружающие позвоночных столб мышцы – это ведущая причина развития дегенеративного дистрофического заболевания (остеохондроза). А межпозвоночная грыжа – это осложнение остеохондроза, развивающееся в запущенных случаях. Если фиброзное кольцо сильно обезвожено, то оно утрачивает свою эластичность. Оказанная на него чрезмерная нагрузка (например, при подъеме тяжести), провоцирует разрыв. Если через разрыв выходит часть пульпозного ядра, то это состояние называется межпозвоночная грыжа. В поясничном отделе она чаще всего возникает в диске L5-S1.
Очень опасно состояние, при котором пульпозное ядро или его часть полностью отделяются от фиброзного кольца. Это состояние называется секвестрование и требует незамедлительной хирургической помощи. В противном случае человек может остаться инвалидом до конца своей жизни.
Очень важно не проводить самостоятельную диагностику и лечение. При появлении первых же признаков остеохондроза поясничного отдела позвоночника необходимо обращаться на прием к вертебрологу или неврологу.
Что болит при поясничной грыже
Боли при поясничной грыже позвоночника могут быть связаны с разными видами негативного воздействия. Первое – разрушение фиброзного кольца межпозвоночного диска. В момент самого разрыва возникает острая боль, пронизывающая и делающая невозможным последующую подвижность. Этот эффект постепенно стихает.
Второй фактор – напряжение мышечного волокна в очаге поражения с компенсаторной целью. При разрыве фиброзного кольца и выходе через разрыв части пульпозного ядра диск утрачивает свою работоспособность. Он больше не в состоянии обеспечивать защиту корешковых нервов, отходящих от структуры спинного мозга через фораминальные отверстия.
Сдавливание корешкового нерва может привести к его атрофии и это в свою очередь спровоцирует нарушение иннервации целого участка тела. Поэтому, с целью обеспечения защиты корешковых нервов от компрессии организм задействует реакцию гипертонуса окружающих позвоночный столб мышц. Чрезмерное напряжение мышечного волкона блокирует поступление крови по капиллярной сети к миоцитам. Эти мельчайшие клетки мышцы начинают подвергаться острой ишемии и гибнут. Возникает первичный ишемический болевой синдром.
Если на него не обратить внимание, то в дальнейшем в толще мышечного волокна начинается острый воспалительный процесс с целью утилизации погибших миоцитов. Расслабление мышцы тоже чревато усилением давления на поврежденный межпозвоночный диск. Как правило, применение миорелаксантов на этой стадии остеохондроза провоцирует резкое увеличение размеров межпозвоночной грыжи и даже её секвестрование.
Третье, что болит при поясничной грыже – это нервное волокно. Здесь возможны следующие варианты поражения:
- интерстициальный отек мягких тканей на фоне развивающейся воспалительной реакции – сдавливаются мелкие нервные окончания, что провоцирует появление тупой локализованной боли;
- прямое давление грыжевого выпячивания на корешковый нерв (часто такое наблюдается при фораминальном типе грыжи) – боль острая, пронизывающая, сковывающая движения;
- компрессия ответвлений корешковых нервов – боль распространяется на уделенные участки тела (ноги, переднюю стенку брюшной полости и т.д.);
- сдавливание пояснично-крестцового нервного сплетения – боль тупая, нарушается работа внутренних органов брюшной полости им алого таза, страдает тонус мышц нижних конечностей;
- давление на твердые оболочки спинного мозга, возможно стеноз спинномозгового канала – боль тупая, разлитая, распространяется одновременно по обеим ногам, сопровождается выраженной мышечной слабостью вплоть до парезов и параличей.
Острая боль при поясничной грыже обычно сохраняется в течение первых 3 – 5 дней. Затем она начинает постепенно стихать. При отсутствии правильно оказанной медицинской помощи устранение болевого синдрома при грыже, к сожалению, говорит не о восстановлении целостности диска, а об отмирании нервного волокна. В будущем восстановить его работоспособность будет очень сложно. Поэтому настоятельно рекомендуем обращаться за медицинской помощью как можно быстрее.
Почему болят ноги при грыже поясничного отдела
Многие пациенты жалуются на то, что у них болят ноги при грыже поясничного отдела и они задаются вопросом о том, почему это происходит.
По локализации болей в ногах врач вертебролог или невролог может определить – какой именно межпозвоночный диск поврежден:
- задняя поверхность бедра и голени – L5-S1;
- верхняя часть наружной поверхности бедра -S2, L2, L3;
- мизинец и безымянный палец на ноге – S1;
- другие пальцы на стопе – L5;
- внутренняя часть бедра и голени – S2-S3.
Существуют и другие способы первичной дифференциальной диагностики при данном заболевании.
Что делать при боли
Первое, что делать при болях на фоне поясничной грыжи – обращаться за медицинской помощью. При определённых условиях может произойти секвестрирование межпозвоночной грыжи. Это состояние угрожает работоспособности человека в будущем.
При обращении к врачу будет поставлен предварительный диагноз. Затем доктор назначит обследования, позволяющие поставить точный диагноз. Это может быть рентгенографический снимок. Он необходим для того, чтобы исключить вероятность повреждения костной ткани позвонков. Затем назначается МРТ обследование. Оно позволяет визуализировать состояние мягких тканей позвоночного столба, в том числе и хрящевых.
Также стоит отказаться от попыток вправления грыжи народными способами. Лучше ограничить свою подвижность до постановки точного диагноза. Ходить можно, но следует избегать резких движений, экстренного торможения при движении на автомобиле.
Как облегчить и снять боль при грыже поясничного отдела
Перед тем, как снять боль при грыже поясничного отдела, необходимо установить точную причину её возникновения. Основные патогенные факторы описаны выше в статье.
Например, если болевой синдром спровоцирован чрезмерным напряжением мышечного каркаса спины и поясницы, то необходимо сначала провести мануальные вытяжение позвончого столба, затем вправить грыжу и с помощью остеопатии и массажа расслабить мускулатуру.
Перед тем, как облегчить боль при поясничной грыже в домашних условиях, следует отказаться от мысли использовать сильнодействующие фармаколочгеиские препараты. Например, нестероидные противовоспалительные средства блокируют капиллярный кровоток и усугубляют и так сложное положение пациента. Они могут спровоцировать быстрое разрушение хрящевой ткани других межпозвоночных дисков.
Существуют только один эффективный и безопасный способ того, как убрать боль при поясничной грыже – это провести полноценное лечение остеохондроза. И лучше всего применять для этих целей методы мануальной терапии.
Лечение боли при грыже поясничного отдела
Боли при межпозвоночной грыже поясничного отдела по большей части носят защитный характер. Они препятствуют дальнейшей физической активности человека. Тем самым создаются условия для защиты нервного волокна и структур спинного мозга.
Существует безопасное и эффективное лечение боли при грыже поясничного отдела и оно базируется на методах мануальной терапии. Начинается такое восстановление всегда с мануального вытяжения позвоночного столба. Врач в ходе проведения процедуры устраняет компрессию с корешковых нервов, создает условия для полноценного восстановления высоты межпозвоночного диска.
Затем с помощью остеопатии проводится вправление грыжи. Целостность фиброзного кольца может быть восстановлена с помощью лазерного воздействия.
Закрепить полученный результат помогут физиотерапия, лечебная гимнастика, кинезиотерапия, рефлексотерапия и многое другое. Курс лечения может разработать только опытный врач невролог или вертебролог. Поэтому при болях в пояснице настоятельно рекомендуем вам подыскать клинику мануальной терапии в вашем городе.
Имеются противопоказания, необходима консультация специалиста.

Глазная грыжа (параорбитальная) проявляется в виде выпячивания на верхнем и нижнем веке ближе к внутреннему углу глаза или под нижними ресницами. Само по себе это образование не опасно, и не следует его путать с отеками под глазами, которые являются симптомами других заболеваний. Появление глазных грыж обусловлено особенным строением кожи век. Эпителий здесь очень тонкий, под ним практически отсутствует жировой слой, и при частом моргании образуются микрополости, которые со временем заполняются жировой тканью. Одновременно уменьшается микроциркуляция и ухудшается лимфоотток. Все это способствует усугублению процесса и накоплению жировой ткани под веками.

Разновидности глазной грыжи.
В зависимости от локализации выделяют грыжу верхнего или нижнего века. В первом случае скопление жировой ткани наблюдается в области внутреннего угла глаза. На начальных этапах заболевания грыжа визуально может не определяться. Чтобы ее выявить, можно слегка надавить на глазное яблоко. При этом в месте предполагаемой грыжи появляется выпячивание.
Грыжа под нижним веком располагается под краем ресниц. Ее легко можно определить визуально. Однако в данном случае эту патологию часто путают с отеками или мешками под глазами. Провести дифференциальную диагностику может врач, поэтому при выявлении симптомов стоит обратиться за квалифицированной медицинской помощью.
Глазные грыжи — причины возникновения.
В большинстве случаев возникновение параорбитальной грыжи связано с процессами естественного старения кожи. Этим объясняется появление данной патологии в возрасте после 35-40 лет.
Однако иногда глазная грыжа может проявиться и раньше. Ее развитие связывают со следующими факторами:
- наследственностью;
- гормональными сдвигами, в том числе и заболеваниями, связанными с нарушениями обмена веществ;
- анатомическими особенностями строения костей черепа (в частности — глазницы);
- избыточным воздействием ультрафиолета;
- частыми и затяжными стрессами, недосыпанием, физическим или эмоциональным переутомлением;
- вредными привычками (курением и употреблением алкоголя).
Глазная грыжа — лечение.
Являясь неопасным для здоровья состоянием, грыжа век, тем не менее, относится к необратимым процессам. Устранить ее без применения хирургического вмешательства невозможно, а все терапевтические методики направлены на снижение прогрессирования этого заболевания. Неэффективны и народные средства, которые иногда все же применяют для лечения данного заболевания.
Удаление глазных грыж (блефаропластика) относится к малотравматичным операциям, и ее выполнение может быть скомбинировано с подтяжкой кожи вокруг глаз, что особенно актуально в возрасте после 40.
В зависимости от объема и локализации грыжевого выпячивания может быть выполнена одна из двух видов этой операции:
- трасконъюнктивальная блефаропластика. Это малоинвазивное хирургическое вмешательство, когда жир отсасывается тонкой иглой через конъюнктиву. Разрезы при этом не делаются, и следов после такой процедуры не остается. Этот вид удаления грыжи выполняется только при локализации патологического процесса на нижнем веке;
- удаление грыжи с иссечением избытков кожи используется, как правило, в случаях, если требуется выполнить дополнительную пластику век. Разрез кожи производят либо по линии роста нижних ресниц, либо по глазной складке на верхнем веке. Данный метод более травматичный, чем предыдущий, однако уже через 15-20 дней кожа заживает, и следов вмешательства не остается.
После операции больному накладывается пластырь, который не рекомендуется снимать в течение последующих 2х суток. Для уменьшения отечности и снятия болевого синдрома к глазам нужно прикладывать холодные компрессы. Следует также избегать физических нагрузок с наклонами туловища вперед. Выполнение всех этих рекомендаций позволит избежать осложнений и забыть о косметической проблеме грыжи века навсегда.
Почему при наличии грыжи века стоит сделать операцию?
- Хирургическое лечение — единственный метод радикально избавиться от параорбитальных грыж на обоих глазах одновременно.
- Вместе с блефаропластикой может быть выполнена и другая косметическая операция, например, подтяжка лица.
- Процедура безболезненная и выполняется под местной или общей анестезией.
- После операции можно рассчитывать на быстрые результаты.
Профилактика этого заболевания заключается в выполнении комплекса мероприятий, направленных на улучшение питания кожи век, а также на повышение лимфооттока и микроциркуляции в параорбитальной области. С этой целью применяются специальные косметические средства, подтягивающие кожу, выполняются легкие пилинги и лимфодренажные массажи.
Из аппаратных методик может быть рекомендованы радиочастотные процедуры — RF-лифтинг или термаж. Они не требуют специальной подготовки и последующей реабилитации, в краткие сроки позволяют добиться значительного визуального эффекта. После них уменьшаются темные круги под глазами, исчезают морщинки, кожа становится заметно более эластичной и подтянутой. Однако выполняя эти процедуры, важно помнить, что жировые отложения под веками при этом не устраняются и даже не уменьшаются — они только маскируются.
Такой же результат могут дать кабокситерапия, инъекционая контурная пластика или плазмолифтинг. Выполняя их, значительно улучшается кровообращение, усиливается лимфоотток, производится подтяжка кожи за счет активизации ее внутренних резервов.
Все вышеперечисленные меры способны только замедлить процесс. При склонности к грыжеобразованию со временем они могут стать неэффективными. В таких случаях единственным решением проблемы является блефаропластика.
Здравствуйте! Меня зовут Юлия, 45 лет
В сентябре начал беспокоить левый глаз, болело как будто глазное яблоко, ломящая боль, особенно после зрительного напряжения (чтение, комп, мелкая работа). Верхнее веко припухло. Со временем боль усилилась, шла уже от виска к глазу, стало болеть в уголке глаза и под ним.
В начале октября пошла на прием к офтальмологу. В этот момент болела орви, сильный насморк. Офтальмолог предположил, что глаз припух и болит из-за ЛОР-проблем (гайморит, синусит), прописал капли дексаметазон и окомистин.
Пошла к ЛОРу. Сделали рентген пазух, все чисто, немного воспалено на фоне ОРВИ. Диагноз - риносинусопатия. Прописал назонекс, ибуклин и промывания аквалором. В общем, весь октябрь я лечила насморк, глаз так и продолжал болеть, добавилась боль в районе гайморовых и лобных пазух. Становилась все сильнее, голова уже распухла от частых солевых промываний. Убедив себя, что у меня гайморит или вообще менингит, решила съездить к другому ЛОРу. Заключение - ЛОР проблем никаких абсолютно нет, рекомендация - прием у невролога.
В тот же день, вечером, по приезду домой, почувствовала головокружение и голову от лба до затылка сдавило и не отпускает до сих пор.
Пошла на прием к неврологу, сделала МРТ головы. Невролог посмотрел, сказал, что не видит физических причин для головной боли. Поставил диагноз - головная боль напряжения. Прописал Грандаксин и Мидокалм, через месяц на прием, если эти таблетки не помогут, пропишет антидепрессанты. По поводу глаза ничего не могла сказать, рекомендовала обратиться к офтальмологу.
Недели две я пила Грандаксин и Мидокалм, эффект 0. Пошла еще раз к офтальмологу. Офтальмолог посмотрел глазное дно, проверил внутриглазное давление (немного повышено, но сказал, что из-за утолщенной роговицы это нормально). Его выводы: веко и слизистая воспалены, от чего, он не знает, прописал мазь декса-гентамицин, корнерегель и капли макситрол. От этих средств лучше не стало вообще.
Через пару дней я утром проснулась с болью в шее, не могу повернуть голову вправо и отдает в правое плечо. Выпила Мовалис в тот день 2 таб по 7,5 и на следующий день еще одну. Шея стала поворачиваться, но появилась боль от шеи к затылку, левое веко припухло еще больше, боль в глазу усилилась, иногда звенит в ушах и болит в районе левого уха, не очень сильно, вечерами неприятный озноб, температура повышается до 37,5 примерно.
Пошла сделала МРТ шейного отдела
Протокол исследования
На серии МР-томограмм шейного отдела позвоночника, взвешенных по Т1, Т2 и IR в стандартных плоскостях отмечается нарушение статики в виде выпрямления физиологического лордоза.
Определяется снижение интенсивности МР-сигнала на Т2-ВИ от межпозвонковых дисков шейного отдела позвоночника со снижением высоты дисков.
Визуализируется дорзальная бифораминальная грыжа межпозвонкового диска С3-С4 размером до 4 мм, больше влево, суживающая межпозвонковые отверстия и прилежащая к спинномозговым корешкам на данном уровне. Позвоночный канал в сагиттальном размере на уровне диска не менее 11 мм.
Передняя продольная связка утолщена. Задняя продольная связка неравномерно гипертрофирована на всем протяжении. Желтые связки гипертрофированы.
Форма и размеры тел позвонков типичные.
Отмечаются краевые костные разрастания замыкательных пластинок по передней, задней и боковым поверхностям тел позвонков. Также отмечаются костные разрастания суставных отростков в сегменте С3-С7, с признаками сужения суставных щелей межпозвонковых сочленений на данных уровнях, с субхондральным склерозом их суставных фасеток.
МР-сигнал от костного мозга тел позвонков неоднородный за счет наличия участков жировой дегенерации.
Контуры спинного мозга четкие, ровные, МР-структура его однородная.
ЗАКЛЮЧЕНИЕ: МР-картина остеохондроза, спондилеза и спондилоартроза шейного отдела на фоне нарушения статики в виде выпрямления физиологического лордоза. МР-признаки грыжи межпозвонкового диска С3-С4.
В общем, я решила еще раз проверить свой глаз, услышать еще одно мнение, лишним не будет, потому что он меня беспокоит больше всего, такое чувство, что в виске какой-то сосуд передавило, очень неприятно и страшно.
Пошла в офтальмологический медцентр. Местный офтальмолог проверила глаз на всевозможных аппаратах, вывод - нарушение микроциркуляции, капилляры не в порядке, на них какие-то утолщения. Уговорила показаться их неврологу, сказала, что классный специалист. Невролог посмотрела МРТ, положила меня на кушетку, намяла мне шею и голову, поставила блокаду. Прописала Кетонал 1 т в день, 2 дня, Мексидол 1т 3р в д 3 недели, Милдронат 1т 2р в день 2 недели и 1 т Сирдалуд на ночь. Сказала через неделю прийти к ней снова. Сразу после этих манипуляций ничего не болело, минут 15. Я вышла из медцентра, села в такси и начало все болеть опять, шея, глаз, голова. Вечером дома озноб.
Прошло уже на данный момент несколько дней. Повторно идти на прием к тому неврологу не хочу. По идее, после блокады и ее манипуляций должно было стать легче, но не стало.
И вот теперь я уже не знаю, что делать. К какому специалисту идти, нужна ли мне операция при такой грыже, почему так болит глаз и сдавило голову, может, нужно проверить сосуды. Шея меня раньше не беспокоила сильно, ну затекала, ну хрустело что-то там, но таких проблем не было.Мне бы найти того, кто разложил бы по полочкам мое состояние, что на что влияет, как все запущено и по шагам объяснил, что делать.
Буду очень благодарна всем за советы и рекомендации!
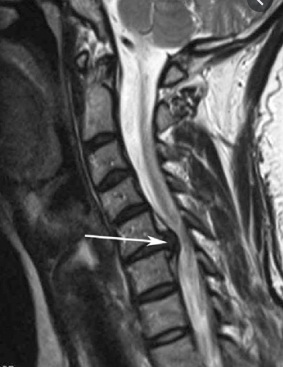
Грыжа шейного отдела на МРТ.
Оба факта свидетельствуют о том, что в шее находится хронический очаг воспаления и источник болевых импульсов, связанный с дефектом хрящевого диска между позвонками. Рассмотрим, насколько опасно периодически обострение грыж или протрузий, как они проявляются, как их следует лечить, каков риск от периодического их обострения. Начать же следует с причин возникновения грыж шейного отдела позвоночника и их обострений, чтобы избежать этих обострений в будущем. Но в самом начале рассмотрим стадии патологии дисков шейного отдела.
Виды и причины дискогенной патологии в шейном отделе
Любое нарушение целостности межпозвонкового диска с выходом его контуров за анатомические пределы является патологией, и в норме не должно встречаться. Производящим, решающим фактором возникновения протрузии и грыжи является критическое повышение механического давления на локальный участок диска. Оно приводит к выпячиванию внутренних структур, а именно пульпозного ядра. Его ткани начинают давить на наружные, прочные фиброзные кольца диска и иногда разрывают их. В зависимости от степени развития дефекта выделяют несколько стадий:
- незначительное пролабирование диска, при котором фиброзное кольцо не повреждено, и оно смещено наружу в каком-либо месте не более, чем на 2-3 мм. Клиника и симптомы выражены незначительно;
- дисковая протрузия, при которой наружные слои фиброзного кольца еле сдерживают под угрозой разрыва внутренние ткани пульпозного ядра, устремившиеся наружу. Размеры такого выпячивания обычно составляет 3-5 мм, и протрузия сопровождается периодическими жалобами, обычно при сохраненной трудоспособности;
- собственно грыжа, которую ещё называют пролапсом или экструзией. Фиброзное кольцо межпозвонкового диска разрывается, и содержимое пульпозного ядра располагается за пределами контура диска, в зависимости от локализации, например, в позвоночном канале;
- наконец, последняя стадия развития грыжи — это секвестрация, когда выпавший фрагмент окончательно отделяется от диска, залегает свободно, может смещаться под влиянием давления, производит движения вдоль позвоночного канала, и может, травмируя нервные структуры, вызывать тяжелые осложнения, связанные с компрессией спинного мозга.
Конечно, межпозвонковый диск не обязательно проходит все эти стадии, далеко не всегда дело доходит до секвестра. Но механизм развития един. Производящий фактор — всегда высокое давление, разрушающее диски. Его причиной чаще всего бывает травма, падение зимой на льду, и удар головой.
Факторы риска обострения
Наиболее важными для формирования обострений протрузий и грыж шейного отдела являются следующие факторы:
- нарушение осанки, сутулость, наличие плоскостопия или ношение неправильной обуви.
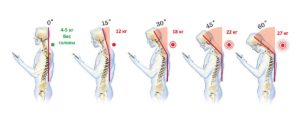
Поэтому при нарушении осанки, обезвоживании межпозвонковых дисков, риск деструкции возникает, прежде всего, в шейном отделе;
- важным фактором формирования хронической боли является постоянное тоническое напряжение глубоких мышц шеи и спины, возникновение мышечного спазма и защитной позы.
Большая нагрузка на голову и на мышцы шеи, связанная с высокими женскими прическами, тяжёлыми зимними меховыми шапками, приводит к застою крови в мышцах шеи, ухудшению питания межпозвонковых дисков и их обезвоживанию;
- с возрастом при возникновении и прогрессировании симптомов остеохондроза, с появлением остеофитов на позвонках, ухудшается кровообращение, и, как следствие – вновь мышечный спазм и ограничение движения шеей.
Поэтому при быстром росте давления на край тела позвонка, оно передается на диск. Неравномерное, эксцентричное и нераспределенное давление и заставляет разрушаться диск. Возникает или протрузия, или сразу грыжа. Какими же симптомами будет проявляться протрузия и грыжа в шейном отделе позвоночника при её возникновении или обострении?
Симптомы обострения грыжи
Да, на шейный отдел позвоночника приходится не такая большая нагрузка, как на поясничный. Но грыжи в шейном отделе позвоночника считаются более опасными. Сами шейные позвонки более изящны, размер межпозвонковых дисков, меньше, а сами диски — тоньше. Но это вовсе не значит, что если размер грыжевого дефекта будет меньше, чем в пояснице, то он более безопасен. Ведь именно там, особенно в районе шейного утолщения, на небольшом участке концентрируются все проводящие чувствительные и двигательные пути, в том числе и к ногам, и к тазовым органам, и к рукам. Любое повреждение, компрессия грыжей спинного мозга в шейном отделе чревато тяжелыми последствиями. Грыжа может вызвать снижение чувствительности, анестезию, и даже паралич рук и ног.

Но чаще всего, при неосложненных шейных грыжах возникают следующие симптомы:
Близость крупных сосудисто-нервных пучков, участков вегетативной нервной системы может вызывать так называемую нейроваскулярную симптоматику.
Нейрососудистая симптоматика
Причина – в болезненном воздействии шейной грыжи на симпатические нервные волокна, которые располагаются внутри стенок позвоночных артерий. Если грыжа межпозвонкового диска будет влиять на структуры, иннервирующие гладкие мышцы сосудов головы и шеи, то и развивается нейроваскулярная патология.
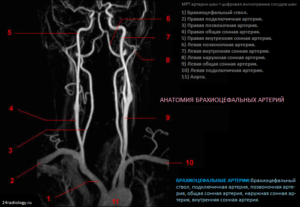
Механизм воздействия грыжи на сосудистый тонус довольно сложен. Болезненные импульсы передаются на чувствительные симпатические волокна, которые окружают позвоночную артерию. Затем болевые импульсы идут в звездчатый узел (солнечное сплетение), а потом через чувствительные корешки импульсы проникают в спинной мозг, где переключаются на боковые рога. Потом, после промежуточного анализа в желатинозной субстанции спинного мозга, этот рефлекторный путь становится двигательным, и в результате возникает рефлекторное включение вазомоторных волокон. Их активация и приводит к спазму позвоночной артерии на стороне поражения. Можно считать это таким же мышечным тоническим синдромом, только не тех мышц, которыми мы сознательно двигаем, а мышц, сокращающих сосуды. В результате появляются такие симптомы, как:
Несколько реже у пациента с грыжей шейного отдела позвоночника при поворотах головы могут даже быть приступы выключения сознания, которые проявляются обмороками. У пациента может быть и особая форма такого приступа, проявляющаяся только выключением двигательной, или моторной активности, когда пациент находится в сознании: резкая слабость в мышцах конечностей, при отсутствии характерных симптомов паралича.
У пациентов с протрузиями и грыжами шейного отдела позвоночника значительно чаще выявляются признаки ангиопатии сосудов сетчатки глаза при проведении офтальмоскопии.
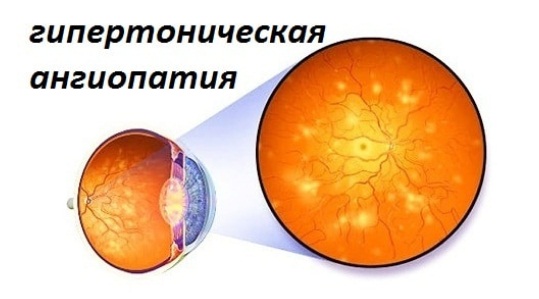
Симптомы в зависимости от уровня поражения
Естественно, если грыжа будет сдавливать соответствующие нервные корешки в шее, то компрессионные синдромы для каждого уровня будут особенными:
- если вовлечен корешок С2, второго шейного позвонка, то хрящевого диска на этом уровне нет, и в роли источника компрессии выступает задняя дуга атланта;
- в случае поражения корешков С3, могут быть резкие боли в шее и в языке, боль при перемешивании языком пищи. Если нервные корешки раздражаются без боли грыжей на этом уровне, то повышается тонус диафрагмы, а это приводит к смещению печени чуть ниже, чем нужно. Даже могут возникать загрудинные боли, напоминающие стенокардию. Не стоит удивляться, что шейный остеохондроз может приводить к смещению печени вниз, это вовсе не клиническая казуистика, а реальность;
- при поражении грыжей пары корешков в сегменте С5 боли будут отдавать от шеи в надплечье, а при поражении двигательной порции будет слабость, и уменьшение тонуса дельтовидный мышцы. Пациенту будет трудно поднимать прямую руку до горизонтального положения;
- поражение C6 будет проявляться болью по наружной поверхности плеча от шеи, от зоны лопаток вплоть до большого пальца руки, чувствительными расстройствами в зоне иннервации этого корешка. Все эти симптомы усиливаются, если пациент двигает головой.
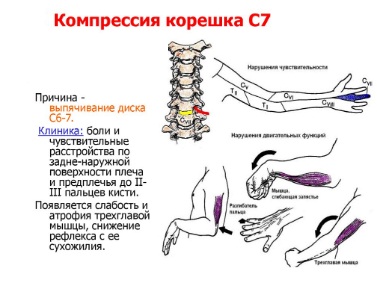
Соответственно возникают специфические симптомы и в других сегментах — C7 и C8, который расположен между последним, седьмым шейным и первым грудным позвонком. Вообще, симптоматика поражений в шейном отделе очень богата и разнообразна, это всегда врачу нужно иметь в виду. С таким пациентом следует тщательно работать. Как же лечить межпозвонковую грыжу, как оказать первую помощь, и какие методы лечения являются наилучшими?
Методы лечения
Чаще всего пациент с наличием межпозвонковой грыжи в шейном отделе позвоночника страдает заболеванием годы, с периодическими обострениями и ремиссиями. Чаще всего болевой синдром и вся симптоматика постепенно уменьшается, или проходит сама в течение нескольких недель или даже месяцев после очередного обострения.
Естественно, при консервативном лечении сама грыжа никуда не исчезает, ликвидируется только последствия её влияния на мягкие ткани, мышцы, нервные корешки. Довольно часто в качестве хронического компонента остается вегетативное рефлекторное воздействие на тонус сосудов – нейроваскулярные симптомы.
Комплексное лечение обычно складывается из назначения лекарственных препаратов, нестероидных противовоспалительных средств (селективных ингибиторов ЦОГ-2), миорелаксантов центрального действия, лекарственного электрофореза с витаминами и эуфиллином. В стадии затухающего обострения полезны физиотерапевтические методы, о применении которых при грыжах было написано в соответствующей статье (ссылка на физиотерапию при грыже). Обязательно для улучшения кровообращения в мышцах необходима лечебная гимнастика, массаж шейно-воротниковой зоны, который нужно проводить очень осторожно. Попытки пролечить межпозвонковые грыжи в шейном отделе с помощью довольно-таки грубых способов — мануальной терапии, тракционного вытяжения, могут привести к значительному ухудшению состояния, к появлению осложнений о которых будет сказано ниже.
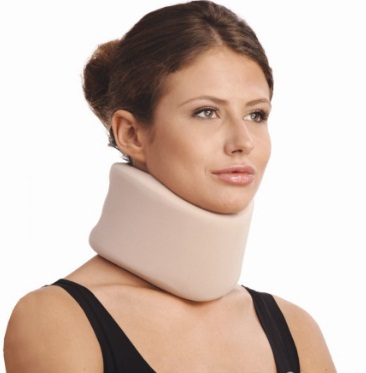
Неотложная помощь будет состоять в наложение воротника Шанца при возникновении болей, который поддерживает голову и позволяет избегать резких наклонов и поворотов головы, которые могут вызвать компрессионную симптоматику, и даже обмороки. После наложения воротника желательно срочно посетить невролога, и выполнить МРТ шейного отдела позвоночника с последующей консультацией нейрохирурга. Тогда будет понятно, каков риск при данной локализации грыжи, и какой метод лечения можно применять.
Когда нужна операция?
При наличии крупных протрузий и грыж в шейном отделе позвоночника лучше обследоваться у нейрохирурга и избавиться от этих тревожных образований в плановом порядке, путем современного малоинвазивного вмешательства. Шейный отдел позвоночника оперируют, как правило, самые опытные хирурги, для операций необходим самый современный инструментарий, а оборудование такой спинальной операционной для операций на шейном отделе стоит весьма недешево.
Поэтому, если есть возможность, то лучше всего ему оперироваться в странах с самым высоким уровнем развития медицины. Это Германия, Великобритания, Израиль. Современная спинальная нейрохирургия развита в таких странах Восточной Европы, как Чехия. Чешские нейрохирурги успешно оперируют пациентов с локализацией грыж в шейном отделе позвоночника, добиваясь высоких стабильных результатов, в том числе и отдаленных во времени.
Когда же необходима операция? Прежде всего, когда:
- у пациента сильная некупируемая боль, источником которой является межпозвонковая грыжа. Такая боль значительно ухудшает качество жизни и требует приёма многочисленных лекарств, что вредно для желудка;
- прогрессирование симптоматики с каждым обострением, и прежде всего — слабости в мышцах рук и плечевого пояса, развитие их гипотрофии, появление параличей, расширение зоны боли и расстройств чувствительности;
- наличие компрессии центрального канала, и угроза спинному мозгу (травма секвестром, гематома, компрессионная миелопатия). Всё это может сопровождаться проводниковыми расстройствами, слабостью в ногах, нарушением чувствительности, мочеиспускания. При наличии этих осложнений имеются показания к неотложному оперативному вмешательству для декомпрессии спинного мозга и корешков. Безусловное показание к срочной операции — наличие секвестрированной грыжи в шейном отделе позвоночника.
Возможные последствия и осложнения
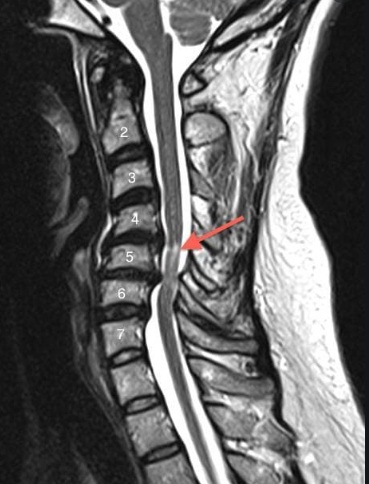
Существуют данные, что шейная локализация межпозвонковых грыж может способствовать компрессии вертебральный артерии справа или слева, и быть дополнительным фактором риска ишемического инсульта, особенно у пациентов молодого возраста. Довольно часто при обострении протрузии и грыжи, при резком движении головы и шеи возникает значительное сужение просвета позвоночной артерии, с развитием ишемического очага в головном мозге. Этот риск особенно высок в том случае, если у пациента существует врождённая анатомическая особенность строения виллизиева круга, при которых он не замкнут и отсутствуют задние соединительные артерии. Когда виллизиев круг замкнут, тогда при внезапно возникшей необходимости усиления кровотока, можно его быстро перераспределить, из заднего вертебробазилярного бассейна в передней, каротидный, или наоборот.
Если задних соединительных артерий нет, они аплазированы или недоразвиты (гипоплазированы), это перераспределение быстро сделать нельзя, и поэтому ишемический очаг может быстро трансформироваться в зону некроза, вызвав инсульт.
Профилактические мероприятия и прогноз
В случае наличия грыж шейного отдела позвоночника следует исключить поднятие тяжестей, при обострениях и при болях в шее и голове – нужно носить воротник Шанца, который должен быть подобран после консультации в ортопедическом салоне. Хорошо подобранный воротник не стесняет пациента, не вызывает дискомфорта, но не разрешает ему выполнить активное движение, наклон и поворот головы, только всем туловищем.
Внимание! После улучшения самочувствия воротник нужно снимать. Длительное его ношение – неделями и месяцами, приводит к слабости мышц шеи, которые атрофируются за ненадобностью.
Пациенту во время обострения запрещается передвигаться на городском транспорте и даже пользоваться автомобилем во избежание сотрясений шеи и головы. В период обострения запрещается проводить тракционную терапию и вытягивания, запрещён бег, езда на велосипеде, лыжный спорт, прыжки, ношение тяжёлых головных уборов.
После снятия острой симптоматики рекомендован осторожный, релаксирующий вид классического массажа шейно-воротниковой зоны, я лечебная физкультура и аквааэробика, улучшающие кровоснабжение мышц. Желательно периодически пользоваться иппликаторами Кузнецова или Ляпко на область шейно-воротниковой зоны, они улучшают кровообращение и уменьшают объем воспалительного очага в случае корешковой компрессии без лекарств.

Несмотря на то, что единственным радикальным способом избавления пациента от грыжи диска является малоинвазивное оперативное вмешательство, большинство пациентов при соблюдении мер профилактики могут избежать ежегодного обострения грыжи, и сохранить объем движений в шее. А вот при наличии увеличения грыжи или при появлении их между другими позвонками шейного отдела — желательна консультация нейрохирурга.
Читайте также:


