Металлический стержень при переломе костей

Остеосинтез — хирургическая операция по соединению и фиксации костных отломков, образованных при переломах. Цель остеосинтеза – создание оптимальных условий для анатомически правильного сращения костной ткани. Радикальная хирургия показана в том случае, когда консервативное лечение признается неэффективным. Заключение о нецелесообразности терапевтического курса выносится на основании диагностического исследования, либо после неудачного применения традиционных методик по сращению переломов.
Для соединения фрагментов костно-суставного аппарата применяются каркасные конструкции, либо отдельные фиксирующие элементы. Выбор типа фиксатора зависит от характера, масштаба и места локализации травмы.
Область применения остеосинтеза
В настоящее время в хирургической ортопедии успешно применяются хорошо отработанные и проверенные временем методики остеосинтеза при травмах следующих отделов:
- Надплечье; плечевой сустав плечо; предплечье;
- Локтевой сустав;
- Кости таза;
- Тазобедренный сустав;
- Голень и голеностопный сустав;
- Бедро;
- Кисть;
- Стопа.
Остеосинтез костей и суставов предусматривает восстановление природной целостности скелетной системы (сопоставление отломков), закрепление фрагментов , создание условий для максимально быстрой реабилитации.
Показания к назначению остеосинтеза

Абсолютными показаниями к проведению остеосинтеза являются свежие переломы, которые, согласно накопленным статистическим данным, и в силу особенностей строения костно-мышечной системы, не могут срастись без применения хирургии. Это, в первую очередь, переломы шейки бедра, надколенника, лучевой кости, локтевого сустава, ключицы, осложненные значительным смещением отломков, образованием гематом и разрывом сосудистой связки.
Относительными показаниями к остеосинтезу являются жесткие требования к срокам реабилитации. Срочные операции назначают профессиональным спортсменам, военным, востребованным специалистам, также пациентам, страдающим от боли, вызванной неправильно сросшимися переломами (болевой синдром вызывает ущемление нервных окончаний).
Виды остеосинтеза
Все виды хирургии по восстановлению анатомии сустава путем сопоставления и фиксации костных фрагментов проводятся по двум методикам – погружной или наружный остеосинтез
Наружный остеосинтез. Методика компрессионно-дистракционного воздействия не предполагает обнажения участка перелома. В качестве фиксаторов используются спицы направляющего аппарата, (техника доктора Илизарова), проводимые через травмированные костные структуры (направление фиксирующей конструкции должно быть перпендикулярным по отношению к костной оси).
Погружной остеосинтез – операция, при которой фиксирующий элемент вводится непосредственно в область перелома. Конструктивное устройство фиксатора выбирается с учетом клинической картины травмы. В хирургии применяют три метода проведения погружного остеосинтеза: накостный, чрескостный, внутрикостный.
Техника наружного чрескостного остеосинтеза

Остеосинтез с использованием направляющего аппарата позволяет зафиксировать костные отломки, сохранив при этом естественную подвижность суставной связки в травмированной области. Такой подход создает благоприятные условия для регенерации костно-хрящевой ткани. Чрескостный остеосинтез показан при переломах большеберцовой кости, открытых переломах голени, плечевой кости.
Направляющий аппарат ( тип конструкции Илизарова, Гудушаури, Акулича, Ткаченко) , состоящий из фиксирующих стержней, двух колец и перекрещенных спиц, компонуют заранее, изучив характер расположения отломков по рентгенограмме.
С технической точки зрения правильная установка аппарата, в котором используются разные типы спиц, является сложной задачей для травматолога, поскольку при проведении операции требуется математическая точность движений понимание инженерной конструкции устройства, умение принимать оперативные решения по ходу операции.
Эффективность грамотно выполненного чрескостного остеосинтеза исключительно высока (период восстановления занимает 2-3 недели), при этом не требуется специальная предоперационная подготовка пациента. Противопоказаний для проведения операции с использованием наружного фиксирующего аппарата, практически, не существует. Методику чрескостного остеосинтеза применяют в каждом случае, если ее использование является целесообразным.
Техника накостного (погружного) остеосинтеза
Накостный остеосинтез, когда фиксаторы устанавливаются с внешней стороны кости, применяют при неосложненных переломах со смещением (оскольчатые, лоскутообразные, поперечные, околосуставные формы). В качестве фиксирующих элементов используются металлические пластины, соединяемые с костной тканью винтами. Дополнительными фиксаторами, которые хирург может использовать для упрочнения стыковки отломков, являются следующие детали:
![]()
Проволока- Уголки,
- Кольца,
- Полукольца
- Ленты.
Конструкционные элементы изготавливаются из металлов и сплавов (титан, нержавеющая сталь, композитные составы).
Техника внутрикостного (погружного остеосинтеза)
На практике применяется две техники проведения внутрикостного (интрамедуллярного) остеосинтеза – это операции закрытого и открытого типа. Закрытая хирургия выполняется в два этапа – вначале сопоставляются костные отломки с применением направляющего аппарата, затем в костномозговой канал вводят полый металлический стержень. Фиксирующий элемент, продвигаемый с помощью проводникового устройства в кость через небольшой разрез, устанавливается под рентгеновским контролем. В конце операции проводник извлекается, накладываются швы.
При открытом способе область перелома обнажается, и отломки сопоставляются с помощью хирургического инструмента, без применения специальной аппаратуры. Эта техника является более простой и надежной, но, в то же время, как любая полостная операция, сопровождается потерей крови, нарушением целостности мягких тканей, риском развития инфекционных осложнений.

Блокируемый интрамедуллярный синтез (БИОС) применяется при диафизарных переломах (переломы трубчатых костей в средней части). Названием методики связано с тем, что металлический стержень-фиксатор блокируется в медуллярном канале винтовыми элементами.
При переломах шейки бедра доказана высокая эффективность остеосинтеза в молодом возрасте, когда костная ткань хорошо снабжается кровью. Техника не применяется при лечении пациентов преклонного возраста, у которых, даже при относительно неплохих показателях здоровья, наблюдаются дистрофические изменения в суставно-костном аппарате. Хрупкие кости не выдерживают тяжести металлических конструкций, в результате чего возникают дополнительные травмы.
После проведения внутрикостной операции на бедре гипсовая повязка не накладывается.
При внутрикостном остеосинтезе костей области предплечья, лодыжки и голени применяется иммобилизационная шина.
Наиболее уязвима к перелому диафиза бедренная кость (в молодом возрасте травма чаще всего встречается у профессиональных спортсменов и поклонников экстремального вождения автомобиля). Для скрепления отломков бедренной кости используют разнообразные по конструкции элементы (в зависимости от характера травмы и ее масштаба) – трехлопастные гвозди, винты с пружинным механизмом, U-образные конструкции.
Противопоказаниями к применению БИОС являются:
- Артроз 3-4 степени с выраженными дегенеративными изменениями;
- Артриты в стадии обострения;
- Гнойные инфекции;
- Заболевания органов кроветворения;
- Невозможность установки фиксатора ( ширина медуллярного канала менее 3мм);
- Детский возраст.
Остеосинтез шейки бедренной кости без осколочных смещений проводят закрытым способом. Для повышения стабилизации скелетной системы фиксирующий элемент вводится в тазобедренный сустав с последующим закреплением в стенке вертлужной впадины.

Устойчивость интрамедуллярного остеосинтеза зависит от характера перелома и типа выбранного хирургом фиксаторов. Наиболее эффективная фиксация обеспечивается при переломах с ровными и косыми линиями. Использование чрезмерно тонкого стержня может привести к деформации и поломке конструкции, что является прямой необходимостью к проведению вторичного остеосинтеза.
Технические осложнения после операций (проще говоря, ошибки врача) не часто встречаются в хирургической практике. Это связано с широким внедрением высокоточной контролирующей аппаратуры и инновационных технологий Детально отработанные техники остеосинтеза и большой опыт, накопленный в ортопедической хирургии, позволяют предусмотреть все возможные негативные моменты, которые могут возникнуть в ходе операции, или в реабилитационном периоде.
Техника проведения чрескостного (погружного) остеосинтеза
Фиксирующие элементы (болты или винтовые элементы) проводятся в кость в области перелома в поперечном или наклонно-поперечном направлении. Данная техника остеосинтеза применяется при винтообразных переломах (то есть когда линия разлома костей напоминает спираль). Для прочной фиксации отломков используют винты такого размера, чтобы соединительный элемент чуть выступал за пределы диаметра кости. Шляпка шурупа или винта плотно прижимает костные фрагменты друг к другу, обеспечивая умеренное компрессионное воздействие.

В области травмированных участков просверливаются отверстия, сквозь которые протягивают проволочные стержни, используемые для фиксации костных фрагментов в местах соприкосновения. Фиксаторы прочно стягиваются и закрепляются. После появления признаков сращения перелома проволоку удаляют, чтобы предотвратить атрофию костных тканей, сдавливаемых металлом (как правило, повторная операция проводится через 3 месяца после операции остеосинтеза).
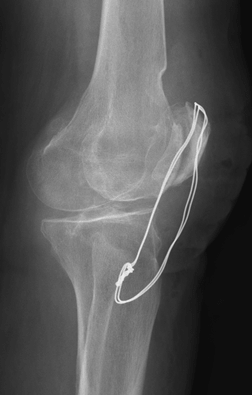
Техника применения костного шва показана при переломах мыщелка плеча, надколенника и локтевого отростка.
Очень важно провести в кратчайшие сроки первичный остеосинтез при переломах в области локтя и колена. Консервативное лечение крайне редко бывает эффективным, и, к тому же, приводит к ограничению подвижности сустава на сгибание-разгибание.
Хирург выбирает методику фиксации отломков на основании данных рентгеновских снимков. При простом переломе (с одним фрагментом, и без смещения) применяют технику остеосинтеза по Веберу – кость фиксируется двумя титановыми спицами и проволокой. Если образовалась несколько осколков, и произошло их смещение, то используют металлические (титановые или стальные) пластины с винтами.
Применение остеосинтеза в челюстно-лицевой хирургии

Остеосинтез с успехом применяется в челюстно-лицевой хирургии. Цель операции – устранение врожденных или приобретенных аномалий черепа. Для устранения деформаций нижней челюсти, образованных в результате травм или неправильного развития жевательного аппарата, используется компрессионно-дистракционный способ. Компрессия создается с помощью ортодонтичсеких конструкций, фиксируемых в ротовой полости. Фиксаторы создают равномерное давление на костные отломки, обеспечивая плотное краевое примыкание. В хирургической стоматологии нередко применяют комбинацию различных конструкций для восстановления анатомической формы челюсти.
Осложнения после остеосинтеза
Неприятные последствия после малоинвазивных форм хирургии наблюдаются крайне редко. При проведении открытых операций могут развиться следующие осложнения:
- Инфицирование мягких тканей;
- Остеомиелит;
- Внутреннее кровоизлияние;
- Артрит;
- Эмболия.
После операции назначаются антибиотики и антикоагулянты в профилактических целях, обезболивающие – по показаниям ( на третий день препараты выписывают с учетом жалоб пациентов).
Реабилитация после остеосинтеза

Время реабилитации после остеосинтеза зависит от нескольких факторов:
- Сложности травмы;
- Места локализации травмы
- Вида примененной техники остеосинтеза;
- Возраста;
- Состояния здоровья.
Восстановительная программа разрабатывается индивидуально для каждого пациента, и включает несколько направлений: лечебная физкультура, УВЧ, электрофорез, лечебные ванны, грязевая терапия (бальнеология).
После операций на локтевом суставе пациенты в течение двух-трех дней испытывают сильную боль, но, несмотря на этот неприятный факт, необходимо проводить разработку руки. В первые дни упражнения проводит врач, осуществляя вращательные движения, сгибание-разгибание, вытяжение конечности. В дальнейшем пациент выполняет все пункты физкультурной программы самостоятельно.
Для разработки колена, тазобедренного сустава применяются специальные тренажеры, с помощью которых постепенно увеличивается нагрузка на суставный аппарат, укрепляются мышцы и связки. В обязательном порядке назначается лечебный массаж.
После погружного остеосинтеза бедра, локтя, надколенника, голени период восстановления занимает от 3 до 6 месяцев, после применения чрескостной наружной методики – 1-2 месяца.
Беседа с врачом

Если операция по остеосинтезу является плановой, пациент должен получить максимум сведений о предстоящем лечебно-восстановительном курсе. Эти знания помогут правильно подготовиться к периоду пребывания в клинике и к прохождению реабилитационной программы.
Специалист обязан подробно, последовательно, и в доступной форме осветить все важные моменты Пациент имеет право узнать, чем отличаются друг от друга фиксаторы, применяемые при остеосинтезе, и почему хирург выбрал именно этот тип конструкции. Вопросы должны быть тематическими и четко сформулированными .
Помните, что работа хирурга является исключительно сложной, ответственной, непрерывно связанной со стрессовыми ситуациями. Старайтесь выполнять все предписания лечащего врача, и не пренебрегайте ни одной рекомендацией. Это и есть главная основа быстрого восстановления после сложной травмы.
Стоимость операции
Стоимость операции по остеосинтезу зависит от тяжести травмы и, соответственно, от сложности примененных медицинских технологий. Другими факторами, влияющими на цену врачебной помощи, являются: стоимость фиксирующей конструкции и лекарственных препаратов, уровень обслуживания перед (и после) операции. Так, например, остеосинтез ключицы или локтевого сустава в разных медицинских учреждениях может стоить от 35 до 80 тыс. рублей, операция на большеберцовой кости – от 90 до 200 тысяч рублей.
Помните, что металлоконструкции после сращения перелома должны быть удалены – для этого проводится повторная хирургия, за которую придется платить, правда, на порядок меньше (от 6 до 35 тысяч рублей).
Бесплатные операции проводятся по квоте. Это вполне реальная возможность для пациентов, которые могут ждать от 6 месяцев до года. Травматолог выписывает направление на дополнительное обследование и прохождение медицинской комиссии (по месту жительства).
Отзывы пациентов об остеосинтезе, в основном, положительные. Конструкции не причиняют дискомфорта и боли – возможно лишь незначительное ограничение подвижности в области установки трансплантата.
Видео: интрамедуллярный остеосинтез перелома правой бедренной кости
Видео: остеосинтез надколенника спицами и проволочной петлей по Веберу
Для лечения переломов в современной травматологии используются различные металлоконструкции. Они могут быть установлены как внутрь кости (спицы и интрамедуллярные стержни) так и на кости (пластины и винты). Для каждого вида перелома предпочтительно использование определенного вида металлофиксаторов.
Выполняемое хирургически соединение сломанных костей с использованием внутренних металлофиксаторов позволяет избавить пациента от громоздких гипсовых повязок, обеспечивают больному мобильность, уменьшает сроки его реабилитации, позволяет быстрее вернуться к повседневной трудовой и спортивной активности.
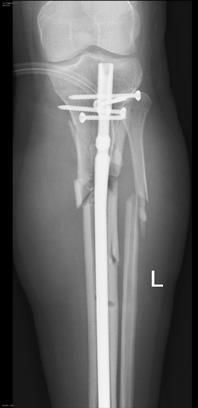
Так нужно ли удалять металлоконструкции после сращения перелома или это необязательно?
Есть случаи, когда без удаления пластины или стержня с винтами обойтись невозможно. К таким ситуациям можно отнести наличие гнойного процесса в области металлоконструкции при неудовлетворительной фиксации костей (остеосинтезе), непереносимость больным импланта или возникновение аллергии на металл, из которого изготовлена металлоконструкция. В этих случаях без удаления имплантов не обойтись и сделать это нужно как можно быстрее.
При повреждении связок, например, в области акромиально-ключичного сочленения или дистального межберцового синдесмоза голеностопа кости фиксируются в правильном положении друг относительно друга винтами или пластинами на время сращения поврежденных связок. Как только связки срастаются, обычно через 2-3 месяца, металлоконструкции обязательно следует удалить, иначе возможны осложнения такие, например, как поломка винта или пластины.
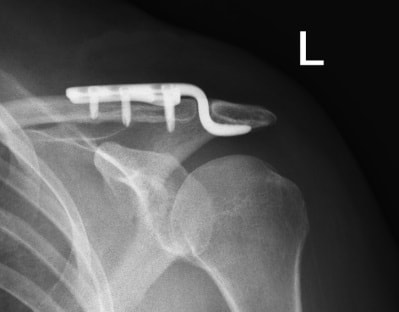
При вывихе ключицы, акромиально-ключичное сочленение фиксируется крючковидной пластиной. Часто пациенты по каким-либо причинам забывают удалить пластину в срок. Организм незамедлительно отвечает на это развитием значительного артроза в области сустава. Образующиеся костные разрастания (остеофиты) повреждают мышцы и сухожилия плечевого сустава и вызывают даже у молодых пациентов значительные боли в плече.
Некоторые пациенты по роду своей деятельности имеют высокий риск получить повторную травму после операции, например, профессиональные спортсмены особенно экстремальных видов спорта. У этой группы пациентов металлоконструкцию следует удалять сразу после сращения. При повторном переломе, наличие металлического фиксатора на кости значительно усложнит лечение, особенно хирургическое.
Имплантированные металлофиксаторы также могут быть преградой для прохождения пациентом службы в армии или на флоте. Для того чтобы работать по некоторым специальностям, необходимым условием является отсутствие в организме металлических имплантов. Вышеназванным группам пациентов также требуется удаление металлоконструкций после операций.
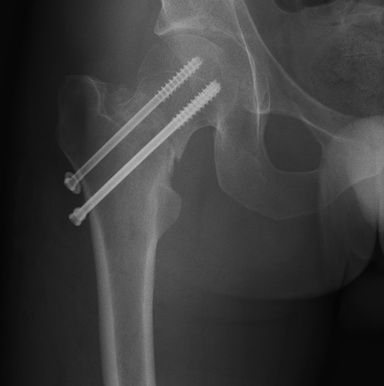
Во время операций по фиксации костей, в процессе сверления, нередко ломаются и остаются в кости спицы или сверла. Также в былые годы, при операциях на костях, использовали самодельные пластины и винты, изготовленные из сплавов, запрещенных к применению в медицине. Такие металлофиксаторы и обломки инструментов из костей лучше удалять.
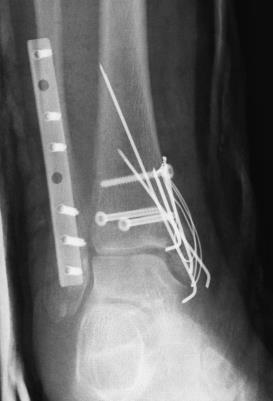
У худых пациентов наличие подкожно расположенной пластины, например, в области голеностопного сустава может вызывать неприятные ощущения при ношении обуви. Некоторые девушки, планирующие беременность беспокоятся о влиянии металла в организме на плод. Существую пациенты, для которых просто наличие инородного тела в организме является непереносимым. Всем этим группам пациентам предпочтительнее удалять металлофиксаторы после сращения перелома.
Решение по удалению металлоконструкции принимает врач травматолог-ортопед на основании собранного анамнеза заболевания, клинического осмотра и изучения рентгенограмм. На рентгенограммах или компьютерных томографиях должны быть четкие признаки сращения перелома. В тех случаях, когда пластина или винты расположены в области важных нервов или сосудов, удаление металлоконструкции сопряжено с риском повторного перелома в этой зоне. Если пациент страдает серьезными, сопутствующими заболеваниями, в удалении металлофиксатора могут отказать.
Операции по удалению производятся в плановом порядке после предоперационного обследования и подготовки. При миграции фиксатора, например, спицы в область жизненно важных органов или перфорация проволокой кожи удаление выполняется экстренно.
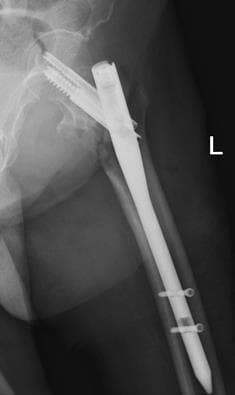
Хирургическая операция по удалению пластин, винтов, стержней и даже спиц не такая простая, как может показаться. На некачественных, чаще отечественных винтах, при откручивании на шляпке повреждаются шлицы, в результате чего удаление винта превращается в сложную с технической точки зрения задачу. Извлечение из кости сломанных винтов и стержней требует особых навыков от хирурга и наличие специального инструментария.
В нашей клинике выполняются операции по удалению металлоконструкций после консолидации (сращения) переломов. Решение вопроса об операции принимается в ходе консультации, на которую Вы можете записаться он-лайн или по телефону. На прием желательно взять с собой рентгенограммы и выписки из медучреждения, где выполнялась установка металлофиксатора. Свежие рентгеновские снимки или компьютерную томографию, которую Вы, при необходимости, можете выполнить у нас.
В нашем стационаре созданы все условия для комфортного пребывания пациентов в одно и двух местных палатах. Операции проводят опытные врачи, имеющие за своими плечами не одну сотню успешно выполненных хирургических вмешательств по удалению металлофиксаторов.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Операция по удалению металлоконструкции — от 29000 до 49000 рублей в зависимости от сложности
- Пребывание в клинике
- Анестезия
- Операция
- Расходные материалы для операции
* Анализы для госпитализации в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов



Владельцы патента RU 2372870:
Изобретение относится к медицине. Блокируемый стержень для лечения переломов длинных костей выполнен из металла полым внутри и имеет в проксимальной части 2 отверстия под винты для блокировки, резьбу для присоединения направителя на торце проксимальной части. На его дистальной части нанесено гидроксиапатитовое покрытие, а внутри расположены металлические шарики, диаметр которых меньше внутреннего диаметра полого стержня. Изобретение обеспечивает уменьшение количества инцизий и травматизации мягких тканей и кости в дистальном отделе. Металлические шарики в полости стержня создают вибрацию при ходьбе, благодаря чему усиливается регенерация и разрастание эндооста, что способствует лучшему дистальному блокированию стержня в кости и уменьшению сроков консолидации перелома. 2 ил., 1 табл.
Изобретение относится к медицине, в частности к ортопедии и травматологии, и предназначено для лечения диафизарных переломов длинных костей.
Распространены стержни для лечения диафизарных переломов длинных костей с помощью погружных интрамедуллярных конструкций типа стержня Богданова и др. [Травматология и ортопедия: Учебник для студентов высших учебных заведений // Кавалерский Г.М., Силин Л.Л., Гаркави А.В. и др. Под ред Кавалерского. Г.М. - М.: Издательский центр "Академия", 2005. С. 90-91]. Существенными недостатками данного стержня являются;
- инвазивность и травматичность вмешательства при установке стержня - необходимость открытой репозиции перелома с последующим остеосинтезом стержнем;
- риск возникновения инфекционных осложнений;
- вероятность миграции металлоконструкции, т.к. последняя никак не закрепляется в кости.
Наиболее близким к предлагаемому нами блокируемому стержню для лечения диафизарных переломов длинных костей является интрамедуллярный штифт с блокированием [Травматология и ортопедия: Учебник для студентов высших учебных заведений // Кавалерский Г.М., Силин Л.Л., Гаркави А.В. и др. Под ред. Кавалерского Г.М. - М.: Издательский центр "Академия", 2005. С.91; Сувалян М.А. Вестник травматологии и ортопедии им. Н.Н.Приорова. - 2002. - №1. - С. 40-43]. Стержень представляет собой штифт, блокируемый в кости посредством 2 винтов в проксимальной части и 2 винтов в дистальной части при помощи присоединяемого к проксимальной части штифта направителя. Штифт имеет соответствующие отверстия под винты и резьбу для присоединения направителя на дистальном торце. Однако недостатками данного способа являются:
- травматичность - необходимость оперативного вмешательства с произведением минимум 3 разрезов (для введения штифта, для проксимального и для дистального блокирования штифта);
- риск развития инфекционных осложнений из-за необходимости произведения минимум 3 разрезов;
- сложности с дистальным блокированием даже при наличии ЭОП, так как в процессе операции неминуемо возникает нарушение нужного соотношения между осью конечности и направителя.
Нами впервые предложена конструкция стержня для лечения диафизарных переломов длинных костей, представляющая собой штифт только с проксимальным блокированием винтами, которое осуществляется благодаря 2 отверстиям в проксимальной части штифта. На торце проксимальной части стержня имеется внутренняя резьба для присоединения направителя. Штифт покрыт в дисталъной части биологически активным остеоинтеграционным покрытием, нанесенным методом плазменного напыления. Полость штифта заполнена шариками из нержавеющей стали, диаметр которых меньше внутреннего диаметра полого стержня. Количество шариков соответствуют заполнению 1/2 полости стержня.
На поверхности такого имплантата формируется тонкий биологически активный слой толщиной 200 мкм с определенной пористой структурой, морфологией поверхности, адгезионно-когезионными свойствами. При введении в костную ткань таких имплантантов происходит эффективное прорастание кости в поры покрытия, или, точнее, в процессе заживления происходит интеграция пористого порошкового тонкого слоя, например, гидроксиапатитовой керамики или другой композиции на компактной основе с живой тканью. Это обеспечивает прочное и длительное закрепление имплантата и нормальное функционирование его в организме. На титановую основу имплантата с помощью технологии плазменного напыления наносится переходный слой из порошка титана, а затем слой биологически активной керамики. Благодаря распределению керамики по пористой структуре металла достигается прочное сращивание с костной тканью реципиента, а также химикофизиологическая стабильность, что позволяет рассматривать данную систему как идеальную для внутрикостной имплантации [Современные проблемы имплантологии: Тезисы докладов 4-й международной конференции 25-27 мая 1998 года. - Саратов, 1998. // Сукачев В.А. Операции в стоматологии. М., "Знание" // Внутрикостные стоматологические имплантаты. Конструкции, технологии, производство и применение в клинической практике. / В.Н. Лясников, Л.А.Верещагина и др. / Под ред. В.Н.Лясникова, А.В.Лепилина. - Саратов: Изд-во Саратовского ун-та, 1997 // Новые концепции в технологии, производстве и применении имплантатов в стоматологии: Тезисы докладов международной конференции 15-18 июня 1993 г. Саратов, 1993]. Металлические шарики, находящиеся в полости стержня, заполняют его не полностью и имеют диаметр меньше внутреннего диаметра полого стержня, что позволяет им свободно перемещаться внутри стержня. Вибрация, создающаяся металлическими шариками внутри стержня при ходьбе, положительно влияет на образование костной мозоли в месте перелома и разрастание эндооста, что способствует лучшему блокированию штифта в кости. Подробно процесс влияния вибрации на остеогенез описан в патентах РФ на изобретение №2315570 и №2315580.
Предложенный стержень изображен на фиг.1, где указано: 1 - металлический стержень, 2 - гидроксиапатитовое покрытие в его дистальной части, 3 - отверстия для блокирующих винтов в проксимальной части, 4 - резьба для присоединения направителя, 5 - металлические шарики, заполняющие стержень на половину объема.
На фиг.2 изображено: 1 - полость внутри стержня, 2 - металлические шарики, заполняющие полость стержня наполовину внутреннего объема и имеющие диаметр меньше внутреннего диаметра стержня.
Предложенный нами блокируемый стержень для лечения диафизарных переломов длинных костей применяется следующим образом. Для остеосинтеза использовали блокируемый интрамедуллярный штифт, покрытый в дистальной части гидроксиапатитом методом плазменного напыления, в проксимальной части имеющий 2 отверстия для блокировки винтами и инструменты для их введения. Внутри стержень заполнен металлическими шариками, заполняющими его на половину внутреннего объема. Длину штифта подбирали путем измерения соответствующего сегмента на здоровой конечности.
В условиях операционной осуществляли укладку больного на операционном столе. Затем с соблюдением правил асептики-антисептики под общим обезболиванием производили разрез кожи в проекции проксимального метафиза кости. Разводили мышцы по ходу волокон. В костномозговой канал в проксимальной части кости вводили сверло-направитель. При помощи канюлированного сверла через сверло-направитель вскрывали костномозговой канал. Далее вводили штифт, дистальная часть которого была покрыта гидроксиапатитным остеоинтеграционным покрытием с фиксированным на нем направляющим устройством для проксимального блокирования до места перелома, осуществляли репозицию отломков и вводили штифт в костномозговой канал дистального отломка. По достижении остеосинтеза производили проксимальное блокирование штифта. Рентген-контроль. Раны послойно ушивали. На послеоперационные раны накладывали асептические повязки.
За счет гидроксиапатитового покрытия и металлических шариков внутри полого стержня, способствующих разрастанию эндооста, не производится дистального блокирования стержня в кости шурупами.
Средняя продолжительность оперативного вмешательства составляла 60 мин, в отличие от оперативного лечения при помощи штифта с проксимальным и дистальным блокированием винтами, продолжительность которого составляет около 80 мин. Ввиду незначительной кровопотери переливания компонентов крови не проводилось.
Под нашим наблюдением находилось 25 пациента в возрасте от 18 лет до 65 лет с переломами длинных костей конечностей. Распределение по нозологиям представлено в таблице 1. В зависимости от вида проводимого лечения нами были выделены две группы пациентов.
| Таблица 1. | ||
| Диагноз | Количество пациентов | |
| I группа | II группа | |
| Перелом диафиза бедренной кости в с/3 | 5 | 4 |
| Перелом диафиза большеберцовой кости в н/3 | 4 | 4 |
| Перелом плеча в н/3 | 4 | 4 |
| Количество пациентов | 13 | 12 |
I группа пациентов получала лечение по предложенному нами способу. II группе пациентов выполняли лечение по известной методике [Сувалян М.А. Вестник травматологии и ортопедии им. Н.Н. Приорова. - 2002. - №1. - С. 40-43].
В процессе лечения нами проводился мониторинг клинической и рентгенологической картин. Сроки сращения переломов в I группе больных меньше на 30% по сравнению со сроками сращения переломов во 2-й группе.
В процессе лечения осложнений не наблюдалось, получен хороший анатомо-функциональный результат лечения.
Преимущества предлагаемого устройства - стержня с гидроксиапатитным остеоинтеграционным покрытием, нанесенным методом плазменного напыления, имеющим внутри полость, заполненную металлическими шариками, создающими вибрационный эффект, для проведения закрытого остеосинтеза переломов длинных костей - состоят в том, что:
- уменьшается количество инцизий и травматизация мягких тканей и кости в дистальном отделе;
- снижается риск инфицирования;
- не производится дополнительного рассверливания костномозгового канала, травмирующего эндоост, внутреннюю кортикальную пластинку;
- сокращается время оперативного вмешательства за счет того, что не производится дистальная блокировка штифта;
- металлические шарики в полости стержня создают вибрацию при ходьбе, благодаря чему усиливается регенерация и разрастание эндооста, что способствует лучшему дистальному блокированию стержня в кости и уменьшению сроков консолидации перелома.
Блокируемый стержень для лечения переломов длинных костей, выполненный из металла, полый внутри, имеющий в проксимальной части 2 отверстия под винты для блокировки, резьбу для присоединения направителя на торце проксимальной части, отличающийся тем, что на его дистальной части нанесено гидроксиапатитовое покрытие, а внутри расположены металлические шарики, диаметр которых меньше внутреннего диаметра полого стержня.
Читайте также:



