Массаж при полинейропатии верхних конечностей
Полинейропатия является симметрично распространяющимся процессом, который возникает на фоне множественного поражения периферических нервов.
Причины заболевания
Причины развития такой патологии могут быть различными, и появляется определенная симптоматика.
Болезнь коварна тем, что нарушает процесс циркуляции крови, что впоследствии приводит к утрате чувствительности пораженных частей тела.
ЛФК при полинейропатии позволяет не только улучшить общее состояние пациента, но и снизить выраженность симптомов отклонения.

Польза ЛФК при полинейропатии
Для оказания больному при нейропатии нижних конечностей эффективной помощи, важно распознать ее симптомы. Характерным проявлением заболевания считается острая боль нерва, которая напоминает жжение. В некоторых случаях это может быть не боль, а ощущение, напоминающее отек, при котором начинают бегать мурашки в виде покалывания.
При прогрессирующей форме нейропатии возможна атрофия нижних мышц и повышенная слабость нижних конечностей. При появлении такой симптоматики человеку становится проблематично передвигаться и изменяется его походка. В самых осложненных случаях полинейропатии могут наблюдаться мышечные спазмы, судороги и паралич, причем могут парализоваться сразу обе ноги.

Проведенные исследования показали, что ЛФК при полинейропатии позволяет улучшить состояние мышечной ткани и устранить неприятную симптоматику в виде болевого синдрома. Кроме этого, выполнение специальных упражнений оказывает положительное воздействие на содержание сахара в организме человека.
Комплексы упражнения
ЛФК при полинейропатии включает проведение:
- силовых;
- аэробных;
- на гибкость;
- на поддержание баланса упражнений.
В самом начале занятия лучше всего начинать с непродолжительных тренировок в течение 2-10 минут, постепенно увеличивая их до 30 минут в сутки.
ЛФК отличается высокой эффективностью при полинейропатии верхних и нижних конечностей. Для выполнения упражнения на баланс следует взять стул и расположиться за его спинкой. Необходимо поставить ноги на ширину плеч, а руками держаться за стул. После этого нужно поочередно поднимать одну ногу в сторону и находиться в такой позе хотя бы 5-10 секунд.
Благодаря растяжке при полинейропатии удается избежать травм, возникающих, как результат выполнения иных физических упражнений. Упражнения на гибкость помогают держать в тонусе суставы и повышать их гибкость. Начинать выполнение таких упражнений рекомендуется с растяжки икроножной мышцы.
Необходимо поставить ногу назад таким образом, чтобы носок смотрел вперед. Другой ногой следует сделать шаг вперед и слегка согнуть колено, чтобы было удобно, но при этом пятки обеих конечностей должны оставаться на полу. В таком положении необходимо простоять хотя бы 15 секунд, после чего поменять ноги. Такое упражнение рекомендуется делать 2 раза в течение суток каждый день.
Улучшить состояние больного можно с помощью следующего комплекса общих упражнений ЛФК при полинейропатии:
- сжимание и разжимание кистей рук;
- вращающие упражнения в разные стороны при сжатых пальцах в кулак;
- перекаты с носка на пятку с последующим стоянием на пятках в течение нескольких секунд.
При полинейропатии можно купить специальный резиновый мяч, который следует мять поочередно обеими руками. Больше примеров упражнений:

Правила проведения занятий
При полинейропатии нижних конечностей основной акцент необходимо делать на упражнения, направленные на восстановление работы мышц и нормализацию кровообращения. Для улучшения питания конечностей рекомендуется вращать суставы, разгибать и сгибать ноги.
В том случае, если нижние конечности не в тонусе, то в первое время пациенту потребуется посторонняя помощь. Однако со временем начинается так называемая активная фаза, и пациент сможет самостоятельно контролировать движения конечностей.
Для того чтобы получить положительный результат после ЛФК, следует заниматься ею не менее 25-35 минут в день и хотя бы 4 раза в неделю.
В том случае, если пациент еще не уверен в своих силах, то можно делать 10-минутные тренировки, после чего постепенно увеличивать нагрузку. Для большего удобства рекомендуется разделить всю нагрузку на 3 части, то есть утро, день и вечер. После каждого занятия ЛФК рекомендуется гулять на свежем воздухе либо проводить занятие сразу на свежем воздухе.
Специальные видео ЛФК при полинейропатии позволяют понять пациенту, как правильно выполнять движения и повысить эффективность процедуры.
Применение массажа при полинейропатии
В том случае, ели ЛФК при нейропатии для различных частей тела не принесло желаемого эффекта, то рекомендуется прибегнуть к проведению массажа.
При его выполнении на мягкие ткани оказывается воздействие специальными электрическими приборами либо он проводится вручную. При массажной терапии могут использоваться солнечные ванны, специальные масла либо поход в баню.
Все движения, которые совершает специалист во время массажа, должны быть плавными и оказывать минимальное воздействие на кожу пациента. Важно помнить о том, что все поглаживания должны быть направлены от периферии к центральной части.

Кроме этого, во время процедуры следует учитывать следующие предостережения:
- нейропатия сопровождается снижением чувствительности, поэтому, при проведении массажа, специалисту необходимо быть предельно внимательным при совершении движений на пораженные участки тела;
- высока вероятность получения травмы после массажа, поэтому, при его проведении, необходимо тщательно проверять кожу;
- при появлении боли и дискомфортных ощущений во время процедуры необходимо сразу же остановить ее проведение и обратиться за консультацией к специалисту.
Массаж помогает уменьшить болевой синдром при нейропатии и улучшить общее самочувствие пациента. Но, в то же время, он может еще больше усугубить течение таких патологических состояний, как артрит, инфекции или отеки.
При проведении массажа в домашних условиях необходимо выбрать для пациента достаточно удобное место и ни в коем случае не выполнять его в спешке.
Важно во время процедуры постоянно поддерживать разговор с пациентом, следить за его ощущениями и применять лишь умеренные нажатия и плавные движения. Массажисту следует принять удобную позицию по отношению к пациенту – сидя или стоя. Перед проведением массажа необходимо подготовить такие специальные приспособления, как масло, подушки, полотенце и одеяло.
Болезни нервной системы формируют обширный список патологий и симптомов, некоторые из них объединяет термин полинейропатия: что это такое, ее разновидности, причины развития, какими явлениями проявляются нарушения, как остановить дальнейшее повреждение нервов и можно ли восстановить развившиеся дегенеративные изменения – ответы на вопросы поможет найти эта статья.

Что такое полинейропатия
Как следует из дословного перевода с греческого языка – это страдание многих нервов. Диагноз полинейропатия (по-английски polyneuropathy, иначе полирадикулонейропатия или полиневропатия) говорит о повреждении периферической части нервной системы, представляющей собой обширную систему коммуникативных нервных образований, располагающихся по периферии, т.е. лежащих за пределами спинного и головного мозга. Она соединяет нервные центры с любой частью тела – рабочими органами, мышцами, рецепторами участков кожи, и отвечает за передачу информации.
Существует несколько видов нервов (сенсорные, вегетативные, двигательные), они имеют различное строение и каждый выполняет свою узкоспециализированную функцию. Повреждение нервных клеток, отдельных нервов или большого числа нервных волокон нарушает жизненно важные связи, что проявляется комплексом симптомов, соответствующих виду и зоне локализации проводников импульсов.
От множественного повреждения чаще всего страдают средние отделы ног или рук, в таких случаях говорят о дистальной полинейропатии, ей также свойственен симметричный (двухсторонний) характер поражения. В дальнейшем патологический процесс может распространиться выше, ближе к центру тела – это уже проксимальная полинейропатия.
Понять, что это именно полинейропатия, а не другая неврологическая патология, помогают особые критерии.
В свою очередь они могут быть острыми, подострыми и хронического течения, каждому соответствуют определенные симптомы, методика лечения и медицинский прогноз, включающий вероятность развития и исхода болезни.

Исходя из механизмов возникновения, структурных основ патологического процесса различают следующие виды полинейропатии:
-
Демиелинизирующая – основанная на разрушении электроизолирующей миелиновой оболочки, покрывающей аксоны нейронов, что нарушает функции пострадавших нервных волокон и ухудшает проводимость сигналов. Острой форме часто предшествует инфекция ЖКТ, дыхательных путей, герпесвирусная, ВИЧ, вакцинация, аллергическая болезнь, хирургическое вмешательство или травма периферических нервов, которые запускают аутоиммунную реакцию, способную привести к формированию воспалительного инфильтрата и распаду миелина. Лечение этого варианта полинейропатии долгое, полное восстановление происходит лишь в 70% случаев. Подострые клинически сходны, но характеризуются волнообразным течением и склонностью к рецидивам, хронические формы встречаются чаще, бывают разнородными по происхождению, фаза прогрессирования продолжается более 2 месяцев, улучшение может наступить и без какого-либо лечения. Дифтерийная – связанная с попаданием дифтерийного токсина непосредственно из очага инфицирования или его распространением по крови, диффузным поражением и дегенерацией пучков нервных волокон, относящихся к различным нервам. Отличительная особенность этой формы болезни – ранняя симптоматика (уже на 2-3 неделю заболевания). При передаче токсина через кровь может наблюдаться единственный признак – расстройство проявления или полное отсутствие сухожильных рефлексов. Аксональная – вызванная сбоями в работе (по причине гибели или повреждения) длинного цилиндрического отростка нейрона (аксона), передающего импульсы от тела нервной клетки через синаптическое окончание к железам, мышцам или другим нейронам. Развивается при нарушении выработки энергии в митохондриях и уменьшении аксонального транспорта (перемещение различного биологического материала), что затрудняет функционирование нервной клетки. Острые формы бывают следствием тяжелой интоксикации, первые признаки обнаруживаются уже через 2-4 дня, для излечивания потребуется несколько недель. Подострые обусловлены отравлением менее токсичными веществами, нарушением обменных процессов в нервных волокнах, длятся обычно месяцами. Хроническое течение (более полугода) свойственно системным патологиям или регулярному воздействию различных раздражающих факторов, болезненные явления нарастают медленно. Хроническая аксональная полинейропатия (токсическая, гиповитаминозная, алкогольная, дисметаболическая) может длиться годами и стать причиной нетрудоспособности, при исключении повреждающего фактора и грамотном лечении прогноз благоприятный. Аксонально-демиелинизирующая– смешанная форма полинейропатии, характеризующаяся разрушением миелинового слоя и аксонопатией (аксональной дегенерацией). Какой из этих процессов присоединяется вторично, не установлено. Диабетическая – развившаяся на фоне сахарного диабета. Пусковым механизмом служит ишемия нерва (затруднение кровоснабжения из-за пережатия или сдавливания артериального сосуда), гликозилирование белков миелиновой оболочки и нейрона. Болезнь имеет хронический, медленно, но неуклонно прогрессирующий характер. Ввиду стойкого нарушения функций прогноз условно неблагоприятный.

Симптомы заболевания
Клинические проявления полинейропатии зависят от типа поврежденных нервов, т.к. они бывают множественные, то учитывают первичность и преимущественность поражения.
Так, в зависимости от формы, выделяют следующие характерные признаки:
-
моторная – расстройство двигательных функций. Выражается снижением мышечной силы, быстрой утомляемостью, подергиванием в мышцах, патологическим тремором, непроизвольными сокращениями мышечных волокон (судороги). Уменьшение сократительной способности мышц имеет тенденцию распространяться и захватывать верхние отделы туловища, вплоть до атрофии скелетной мускулатуры, паралича мышц, полной потери двигательной активности; сенсорная – нарушение чувствительности (неспособность чувствовать боль, изменение температуры или наоборот, повышенная восприимчивость), чувство жжения, онемение, ползания мурашек по коже, колющие ощущения, болевой синдром при касании этой зоны, ухудшение координации движений; вегетативная – проблемы с работой внутренних органов, возникают на фоне воспаления нервных волокон, проявляется нарушением адаптационно-трофической функции. Наблюдается повышенная потливость, отечность, синюшная окраска кожного покрова. Происходит расстройство мочевыделительной системы в виде недержания, половой – в виде импотенции, сосудистой – падения кровяного давления при вставании, сбоев ритма сердца, при расстройстве пищеварительной системы бывают запор, диарея, вздутие живота.
При воспалении нервных окончаний в конечностях больной оказывается неспособным согнуть или подвигать рукой (воспаление в области предплечья), ногой (воспалены окончания бедренного или малоберцового нерва), полноценно опереться на пятки, пошевелить пальцами, ощущает боль в месте поражения и по ходу нерва. При этом конечность немеет, мышцы становятся вялыми, их масса интенсивно теряется, походка становится шаркающей, появляется хромота.

Причины развития полинейропатии
Благодаря тонкой и сложной структуре периферические нервы наименее устойчивы к повреждающим процессам. На негативные воздействия первыми обычно реагируют конечности. Факторов, заставляющих страдать нервные волокна, существует множество, конкретную же причину возникновения патологии не всегда удается выявить. В 30% случаев этиология остается неизвестной.
-
плохо контролируемый сахарный диабет, высокий уровень глюкозы (самый высокий риск заболеваемости); недостаток в организме нейротропных витаминов (группа В); различного рода отравления (ядами, газом, алкоголем, лекарственными средствами), инфицирование, аллергия; перенесенные травмы, переломы кости, компрессия нервных корешков, заболевания соединительной ткани, грыжа, остеохондроз позвоночника, артриты, сильное переохлаждение; гипотиреоз щитовидной железы, беременность (токсикоз), послеродовой период (нехватка витаминов), злокачественные новообразования; наследственные болезни (Шарко-Мари-Тута, Фабри, Фридрейха), нарушение функций иммунитета; системные и хронические патологии (саркоидоз, целиакия, порфирия, цирроз печени, почечная недостаточность).

Как лечить полинейропатию
Начинается диагностика с осмотра врачом-неврологом. В его задачу входит сбор анамнеза – опрос больного на предмет перенесенных заболеваний, возможности интоксикации, пищевого рациона, наличия наследственной предрасположенности, анализ принимаемых лекарственных препаратов, проведение функциональных тестов, ощупывание пораженных конечностей, исследование базовых рефлексов.
Для точной постановки диагноза потребуются:
-
инструментальные методы исследования – выявляется нарушение нервной проводимости, сократительная способность мышц, изменение в работе конкретного внутреннего органа, устанавливается скорость проведения импульсов. Самым информативным является электронейромиография, биопсия мышцы и нервов, извлечение (забор посредством поясничного прокола) и исследование спинномозговой жидкости, УЗИ (по необходимости); лабораторная диагностика – оценивается общее состояние организма пациента и возможные причины недуга. Врач выдает соответствующие направления, чаще всего это анализ крови (развернутый общий, биохимический, на сахар, гормоны или токсины), мочи, исследование калового содержимого, почечные или печеночные пробы, генетик-тест; консультации врачей узкой специальности – исходя из подозрений, это может быть эндокринолог, гематолог, токсиколог, инфекционист, специалист по онкологии, нефрологии и прочие.

Лечение полинейропатии требует комплексного подхода, выполнения нескольких задач. Тактика подбирается на основании выявленного механизма возникновения и течения патологического процесса.
Как лечить патологию – общие правила:
-
Разработка принципов этиотропной терапии – методики, направленной на устранение или ослабления причины болезни, включает лечение основного заболевания, искоренение источника поражения. Сюда входит блокада аутоиммунных реакций и подавление тяжелого воспаления внутривенным введением иммуноглобулинов (Октагам, Интратект, Сандоглобулин) или процедурой плазмафереза (она также используется для детоксикации), лечение интоксикации введением раствора Кокарбоксилаза, АТФ уколами. Антигистаминные препараты – при аллергии, бактерицидные – при инфекциях, прием альфа-липоевой кислоты для снижения концентрации глюкозы в крови (Тиогамма, Тиолепта, Тиоктацид, Октолипен, Эспа-Липон), витаминотерапия ( Мильгамма , Нейромультивит, Нейробион, Комбилипен ). Облегчение тягостных симптомов – с помощью медикаментозных препаратов: многочисленных глюкокортикостероидов, иммуносупрессоров, локальных анестезирующих средств на основе Лидокаина (пластырь Версатис, крем Акриол, Эмла, при сильных болях – инъекции Лидокаин Буфус, Политвист, Велфарм, Мидокалм-Рихтер), противосудорожных препаратов (Тебантин, Габагамма, Гебапентин, Нейронтин, Катэна), анальгетиков (в т.ч. опиоидных). При хронических болях назначают антидепрессанты. Нормализации метаболизма в нервных клетках и тканях, увеличение кровообращения, улучшение питания, стимуляция потенциала к реиннервации – применение стимулятора регенерации тканей Актовегина, ноотропного препарата Церебролизина, метаболического средства АТФ-Дарница, Берлитион 600, ангиопротектора Трентал, Пентоксифиллин. Для усиления нервно-мышечной проводимости показаны уколы Нейромидина. Комплексная программа реабилитации – помимо медикаментозного включает дополнительные методы. Так, для повышения эффективности лечения нейропатии нижних конечностей (и верхних) рекомендуются физиотерапевтические процедуры – массаж (воздействие вибрацией, вакуумом, теплом), грязевые аппликации, лечение минеральной или морской водой на специальных курортах и в санаториях. Практикуется электрофорез в комбинации поочередно с препаратами йода, новокаином, галантамином и тиамином, барокамеры, лечение сухим теплом (рефлекторная лампа, укутывание поврежденной конечности шерстяным материалом, использование грелки, прикладывание сваренного яйца). Для поддержания мышечного тонуса, улучшения кровообращения и мышечной силы прописывают курс лечебной физкультуры. Чтобы вернуть способность ходить, ЛФК при полинейропатии нижних конечностей должна быть строго дозированной, начинаться следует с простейших упражнений – вращательных движений стоп, массировании пальцев, перекатывания с носков на пятку, сгибания и разгибания ноги, покачивания согнутой в колене ногой влево-вправо (в т.ч. оторвав ее от пола). Делать эти упражнения нужно несколько раз в день короткими подходами, выполнять лежа или сидя, по мере увеличения нагрузки. Можно воспользоваться гимнастическим мячом. Долго ходить или бегать запрещено. Профилактика дальнейшего повреждения – включает отказ от вредных привычек (курение, злоупотребление алкоголем), прогулки, полноценный сон, минимизация стрессовых ситуаций, регулярное обследование, вакцинация и специализированная диета.

При грамотном своевременном лечении под надзором специалиста, ответственном подходе и соблюдении всех рекомендаций удается замедлить прогрессирование полинейропатии, сохранить двигательную активность, трудоспособность и качество жизни.
Поражение периферических нервов происходит под воздействием различных факторов, но проявляется общими симптомами:
- болью в конечностях;
- нарушением чувствительности;
- расстройством двигательной функции.
Неврологи Юсуповской больницы проводят комплексную терапию полинейропатии, которая включает воздействие на причину и механизмы развития патологического процесса, уменьшение и обратное развитие симптомов болезни, восстановление функции периферических нервов и мышц конечностей. Реабилитологи используют массаж и лечебную физкультуру при полинейропатии нижних конечностей. Видео можно посмотреть в интернете. Одним из инновационных методов лечения, который применяют специалисты клиники реабилитации, является иглоукалывание при полинейропатии нижних конечностей.
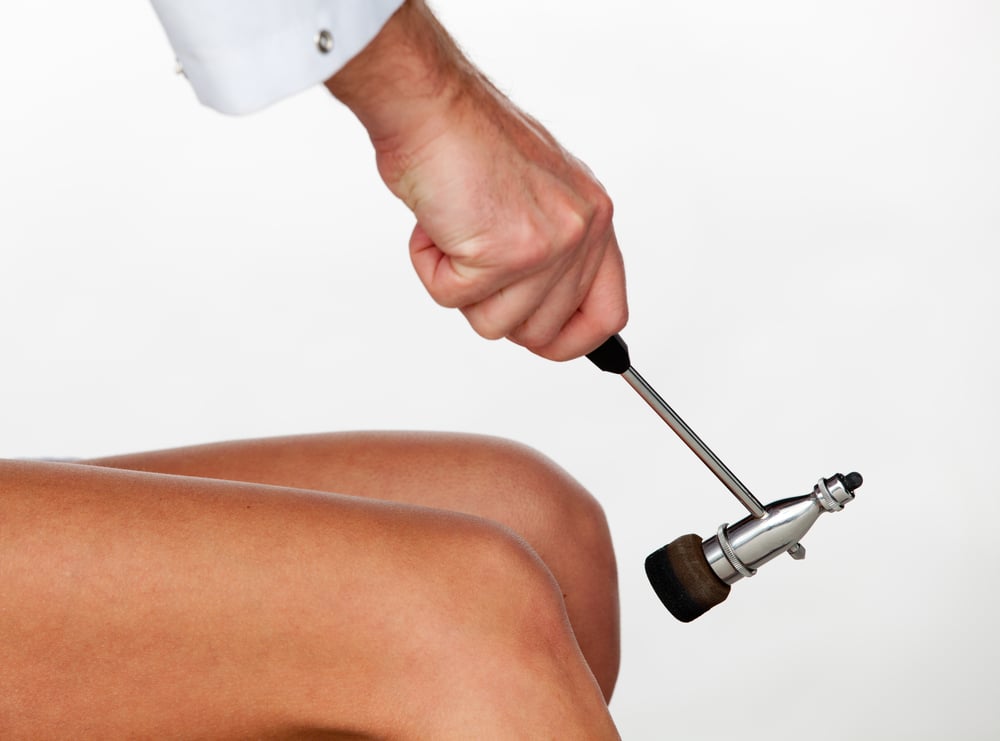
Индивидуальный подход к выбору лекарственных препаратов и немедикаментозного лечения, применение современных методик восстановления чувствительности и двигательных функций позволяет врачам Юсуповской больницы улучшить качество жизни пациентов, восстановить их трудоспособность, предотвратить развитие инвалидности.
Диагностика полинейропатии нижних конечностей
Для того чтобы подобрать адекватную терапию полинейропатии нижних конечностей, неврологи проводят диагностику заболевания. Во время опроса выясняют, что беспокоит пациента, когда появились первые признаки болезни, как они развивались. Общий осмотр позволяет заподозрить заболевания внутренних органов, которые могут вызывать поражение нервов нижних конечностей.
Диагноз уточняют с помощью лабораторных методов исследования. Электронейромиография позволяет врачам выявить место локализации и степень поражения периферических нервов, установить скорость поведения импульса по нервных волокнам, определить ответ мышцы на раздражение. При наличии показаний пациентов консультирует эндокринолог, токсиколог, ортопед. Врачи коллегиально принимают решение о выборе тактики лечения.
ЛФК при полинейропатии нижних конечностей
Реабилитологи Юсуповской больницы применяют инновационные методики восстановительной терапии, обучают пациентов простейшим упражнениям и навыкам самомассажа. Для того чтобы улучшить микроциркуляцию стоп и подвижность суставов стопы, рекомендуют потянуть пальцы ног руками и таким образом растягивать их около десяти секунд. После этого необходимо покрутить стопами вправо и влево, делая вращательные движения. В завершении сделайте массаж подошвы стопы и каждого пальца ног.
В положении сидя, сделайте упор на руки. Одну ногу согните в колене и сгибайте вправо-влево на пол и через другую ногу. В этот момент делается лёгкий массаж нижних частей ног, стопы.
Поднимите ногу, согните и разогните колено. Сделайте упражнение 10 раз. При нагрузке на коленный сустав улучшается приток крови и повышается тонус мышц нижних конечностей.
Для массажа стоп можно использовать гимнастический мяч для массажа стоп. Поставьте ноги на мяч и вращайте стопами в стороны. Сядьте на стул, поставьте одну ногу на колено другой и вращайте стопой. Сдвиньте вместе стопы, удерживайте их руками и подвигайте коленами вверх-вниз.
Массаж нижних конечностей при полинейропатии
Для того чтобы самостоятельно сделать массаж стопы, выполняйте следующие движения:
- потрите ладонями рёбра и основание стопы;
- кулаком прижмите средину стопы и придавите ладонью;
- повертите стопу вправо и влево, придерживая пятку;
- покрутите несколько раз нижней конечностью влево и вправо;
- большим пальцем выполните массаж подошвы, прижимая остальными пальцами с верхней стороны;
- сделайте круговые движения пальцев на пятках;
- первыми пальцами руки двигайте вдоль подошвы от пятки к носкам.
Массажисты начинают массаж на любой стадии полинейропатии, применяя нагрузку, адекватную состоянию пациента. В период обострения развивается слабость некоторых мышц конечностей, вплоть до паралича. В это время массаж делают без интенсивного воздействия. Массаж в остром периоде полинейропатии помогает поддержать работоспособность мышц и сократить период восстановления. В восстановительном периоде массажисты применяют нагрузку в соответствии с возрастом и состоянием пациента. Для большей эффективности классический массаж дополняют точечным воздействием на нервы.
Массаж вызывает ощущение приятного тепла в теле, повышает жизненный тонус, улучшает общее самочувствие пациента. Благодаря массажу возвращаются утраченные рефлексы, значительно улучшается питание тканей, деятельность внутренних органов. Массаж при полинейропатии оказывает положительное действие на периферическую нервную систему. После него ослабляется или прекращается болевой синдром, уменьшаются вторичные изменения в мышцах и суставах рядом с пораженным нервом.
Курс лечения пациента, страдающего полинейропатией, составляет 20-30 сеансов. Между курсами массажа делают перерыв продолжительностью 10-15 дней. Массаж проводят каждый день или через день, сочетая сеансы массажа с физиотерапевтическими процедурами.
Немедикаментозные методы лечения полинейропатии
В клинике реабилитации Юсуповской больницы специалисты проводят электростимуляцию спинного мозга и отдельных нервов. С этой целью используют импульсные токи. Во время процедуры стимулируется проведение импульса по нерву и формируется на него мышечный ответ.
Магнитотерапия улучшает состояние периферических нервов и мышц нижних конечностей. Гальванотерапия осуществляется с помощью постоянного непрерывного (гальванического) тока невысокого напряжения и небольшой силы. Дарсонвализация – физиотерапевтическая процедура, при выполнении которой с лечебной целью для улучшения микроциркуляции применяют импульсный ток высокой частоты и напряжения, но небольшой силы.
В Юсуповской больнице применяют иглоукалывание при полинейропатии нижних конечностей. Это нетрадиционный метод лечения путём введения специальных игл в биологически активные точки в определённой последовательности. Акупунктура восстанавливает сниженную чувствительность, снимает боли, увеличивает силу мышц. В биологически активные точки рефлексотерапевты вводят лекарственные препараты – АТФ, прозерин, траумель.
С помощью подводного душа делают массаж тела человека, погружённого в ванну. Физиотерапевты используют струю воды различного давления, температуры и направления. Восстанавливают обмен веществ с помощью бальнеолечения – четырехкамерных и двухкамерных ванн, ножных ванночек и общих ванн. Ультразвуковая терапия основана на действии на ткани высокочастотных звуковых колебаний. Лекарственные вещества также вводят с помощью ультразвука. Этот физиотерапевтический метод называется фонофорез. В Юсуповской больнице пациентам, страдающим полинейропатией нижних конечностей, применяют инновационный метод лечения – лазеротерапию.
Специалисты клиники реабилитации применяют современные методики лечебной физкультуры, массажа, физиотерапевтических процедур. Иглоукалывание при полинейропатии нижних конечностях делают неврологи, которые прошли специальную подготовку в ведущих центрах акупунктуры. Для того чтобы пройти курс восстановительной терапии при полинейропатии нижних конечностей, звоните по телефону Юсуповской больницы.
Полинейропатия — одно из тяжелейших неврологических нарушений, которое характеризуется множественным поражением периферических нервов. Как проявляется эта болезнь, насколько благоприятен прогноз, что делать, если полинейропатия настигла кого-то из ваших близких, и можно ли вылечить это заболевание?
Что такое полинейропатия и какие симптомы ей сопутствуют
- слабость мышц верхних и нижних конечностей (обычно сначала пациент жалуется на слабость стоп и кистей, затем она распространяется на всю конечность);
- слабость черепной мускулатуры, включая жевательную голосовую и ротоглоточную мускулатуру;
- слабость дыхательной мускулатуры (тахикардия, затрудненное дыхание);
- нарушения пищеварения и запоры;
- нарушения мочеиспускания и эрекции;
- снижение чувствительности (вплоть до полного ее исчезновения), а также отсутствие рефлексов;
- появление необъяснимых сильных болей;
- странные ощущения в конечностях — мурашки, жжение;
- отеки ног и рук;
- дрожание пальцев, иногда — непроизвольные подергивания мышц;
- бледность и потливость, которая не зависит от температуры и физических усилий;
- нарушения дыхания, одышка, усиленное сердцебиение;
- плохая переносимость жары и холода;
- головокружения, сложности с равновесием, нарушение координации, особенно с закрытыми глазами;
- медленное заживание ран.
Выраженность этих симптомов может быть как сильной, так и слабой. Иногда болезнь развивается долго, на протяжении нескольких лет, но может возникнуть и внезапно, буквально за считанные недели.
На заметку
Распространенность заболеваний периферической нервной системы особенно высока у пожилых людей. У пациентов до 55 лет они составляют от 3,3% до 8%, а в более старшей возрастной группе (60–74 года) достигают 22%. Подавляющее большинство пациентов страдает полинейропатией (ПНП), а именно — диабетической формой заболевания [1] .
К нейропатии могут привести:
- сахарный диабет. Одна из самых распространенных причин полинейропатии. Диабет нарушает работу сосудов, питающих нервы, и вызывает обменные нарушения в миелиновой оболочке нервных волокон. Это приводит к их поражению. При сахарном диабете от полинейропатии, как правило, страдают нижние конечности;
- критический дефицит витаминов группы В. Эти витамины жизненно необходимы для работы нервной системы, и их долговременная нехватка часто приводит к ПНП;
- воздействие токсинов, которое приводит к различным видам полинейропатии: на фоне химиотерапии, при отравлении (в том числе тяжелыми металлами) возникает токсическая ПНП; при злоупотреблении алкоголем — алкогольная ПНП; в случае избыточного приема лекарственных препаратов развивается медикаментозная форма ПНП [2, 3] ;
- полиневропатии на фоне инфекции. ВИЧ, боррелии, лепра могут вызывать тяжелое поражение периферической и центральной нервной системы;
- тяжелые продолжительные операции и длительное (более двух недель) пребывание пациента в реанимации (в том числе и после тяжелых травм) может привести к полинейропатии критических состояний;
- дизиммунные полиневропатии. Данный вид невропатии развивается из-за неправильной работы иммунной системы — последствием этих нарушений становится воспалительный процесс в нервных волокнах. К таким заболеваниям относятся синдром Гийена — Барре (острая воспалительная полиневропатия), хроническая воспалительная демиелинизирующая полиневропатия;
- наследственный фактор также является частой причиной возникновения ПНП.
Иногда полинейропатия поражает и совершенно, казалось бы, здоровых женщин во время беременности. Проявиться она может на любом сроке. Считается, что причиной ПНП беременных является дефицит витаминов группы В, токсикоз и неадекватная реакция иммунной системы на плод.
Также стоит упомянуть идиопатические полинейропатии, то есть, заболевания без установленной причины.
В зависимости от вовлечения тех или иных нервных волокон ПНП подразделяются на [4] :
Как правило, по мере прогрессирования заболевания в патологический процесс вовлекаются все типы нервных волокон. Например, при диабетической ПНП пациент может жаловаться на невропатические боли и в то же время на значительное снижение глубокой и вибрационной чувствительности в ногах, что приводит к частым падениям [5] .
Полинейропатия очень опасна. Эта болезнь не проходит сама собой, и, если позволить ей развиваться, последствия будут весьма тяжелыми. Мышечная слабость довольно быстро приводит к снижению тонуса мускулатуры и атрофии мышц, что чревато возникновением язв. Иногда последствием полинейропатии становится полный паралич конечностей или органов дыхания, а это уже смертельно опасно.
Кроме того, прогрессирующая полинейропатия доставляет человеку болевые ощущения и массу неудобств, полностью меняя его привычный образ жизни. Люди теряют способность ходить и обслуживать себя самостоятельно, появившаяся беспомощность, в свою очередь, приводит к тревожности и депрессиям.
Постановка диагноза может быть затруднена, так как симптомы заболевания соответствуют множеству других болезней. Поставить диагноз только на основании жалоб пациента невозможно: для этого требуется пройти целый ряд инструментальных и лабораторных исследований.
Для начала необходимо проконсультироваться с неврологом: врач осмотрит пораженные конечности и проверит рефлексы. При подозрении на полинейропатию необходимо сделать общий анализ крови, пройти электронейромиографию, в редких случаях требуется биопсия нерва.
Основным инструментальным диагностическим методом исследования при ПНП является электронейромиография (ЭНМГ), которая позволяет выявить поражения периферических нервов, провести дифференциальный диагноз с другими неврологическими заболеваниями и определить прогноз заболевания по степени выраженности поражения. В дальнейшем ЭНМГ позволяет отслеживать динамику изменений в периферических нервах на фоне проводимого лечения.
Следующим этапом диагностического поиска являются лабораторные методы исследования, а именно скрининговые лабораторные тесты. В некоторых случаях возникает необходимость в консультации у эндокринолога, а также в генетических или иммунологических исследованиях.
- этиологическое лечение, направленное на устранение или уменьшение действия повреждающего фактора;
- патогенетическое лечение, исходя из механизмов повреждения периферических нервов;
- симптоматическое (коррекция вегетативных расстройств, купирование невропатического болевого синдрома).
Лечение той или иной формы ПНП осуществляется специалистом-неврологом, привлекающим при необходимости врачей смежных профилей. В некоторых случаях своевременное и адекватное лечение может вернуть пациенту достойное качество жизни, обеспечив практически полное восстановление всех его функций. Если же полное восстановление невозможно, адекватное лечение способно заметно облегчить состояние больного.
Возможно ли предотвратить развитие полинейропатии? Полностью застраховаться от нее нельзя, но элементарные меры предосторожности помогут свести риск к минимуму. В частности, работать с токсическими веществами можно только при наличии соответствующей защиты, любые медикаменты стоит принимать исключительно по назначению врача и под его контролем, а инфекционные заболевания нельзя пускать на самотек. Сбалансированная диета, богатая витаминами, физическая активность, отказ от алкоголя — эти несложные меры также могут значительно снизить опасность развития полинейропатии.
Даже если лечение прошло успешно и нервные волокна восстановились, расслабляться рано. Необходим курс восстановительной терапии. При полинейропатии серьезно страдают мышцы: недостаток движения приводит к их ослаблению. Чтобы восстановить подвижность, требуется долгая работа и усилия сразу нескольких специалистов.
При реабилитации после полинейропатии показан лечебный массаж. Он улучшает кровоснабжение, возвращает мышцам эластичность и улучшает обменные процессы в тканях.
Хороший эффект дают и различные физиотерапевтические методы. Они также улучшают микроциркуляцию, снимают болевой синдром и восстанавливают мышечные клетки.
При серьезных поражениях, когда полное восстановление работоспособности конечности невозможно, помогут занятия с эрготерапевтом. Эрготерапия — это лечение действием. Специалист помогает пациенту приспособиться к новому состоянию, разработать новый алгоритм движений для выполнения повседневных действий.
Схема реабилитационных мероприятий разрабатывается индивидуально для каждого пациента. Она может включать в себя также витаминотерапию, работу с психологом, диетотерапию и другие методы.
Лечение полинейропатии нужно начинать немедленно, при появлении первых же тревожных симптомов. Без терапии очень велик риск паралича, нарушений в работе сердца и дыхательной системы. Своевременное лечение помогает максимально снизить риск осложнений и сохранить работоспособность. Не менее важен и курс восстановительной терапии: он закрепит эффект лечения.
Куда можно обратиться в целях проведения комплексного обследования и лечения полинейропатии? На этот вопрос отвечает врач-невролог, нейрофизиолог Европейского медицинского центра (г. Москва) Андрей Маслак:
«Обследование пациента с полинейропатическим синдромом является одной из самых сложных задач, возникающих перед врачом-неврологом. Проблема заключается не в том, чтобы поставить диагноз ПНП, определив характерные клинические симптомы. Для определения тактики лечения гораздо важнее выявить этиологические факторы, которые привели к повреждению периферических нервов, и в этом заключается основная сложность.
Возможности нашей клиники позволяют предложить полный спектр диагностических процедур, среди которых:
- Стимуляционная электронейромиография. Исследуются нервы верхних и нижних конечностей, лицевой, тройничный, диафрагмальный нервы. С помощью специального электрода возможно исследование полового нерва.
- Игольчатая электромиография скелетной мускулатуры. Исследование включает в себя мышцы головы (лицевая, жевательная мускулатура), мышцы верхних и нижних конечностей, паравертебральную мускулатуру (мышцы позвоночника). Возможно исследование (в том числе исследование голосовых мышц, которое проводится совместно с врачом-фониатром).
- Одноволоконная игольчатая электромиография (джиттер). Исследование проводится в первую очередь при подозрении на нарушение нервно-мышечной передачи (миастения Гравис).
- Транскраниальная магнитная стимуляция.
- Регистрация вызванных потенциалов коры головного мозга одной модальности (зрительные, когнитивные, акустические столовые).
- Ультразвуковое исследование периферической нервной системы, включая нервы верхних и нижних конечностей, пучки и стволы плечевого сплетения.
- Магнитно-резонансная томография мягких тканей (отдельных нервов и сплетений).
В случае необходимости мы можем выполнить процедуру электронейромиографии в условиях реанимации. Также проводим стимуляционную и игольчатую электромиографию у детей, выполняя обследование с учетом возрастных особенностей психики маленьких пациентов.
В клинике работает современная диагностическая лаборатория, которая обеспечивает проведение необходимых анализов крови, спинномозговой жидкости и других биологических сред в оптимальные сроки. При необходимости наши специалисты выполняют расширенные генетические исследования.
В работе Клиники неврологии и нейрохирургии мы практикуем мультидисциплинарный подход, который, как показывает практика, дает высокие результаты. С каждым пациентом работает слаженная команда профессионалов: невролог, эндокринолог, нутрициолог, отоларинголог, генетик, радиолог, терапевт.
Наши врачи являются специалистами высочайшей квалификации, многие из них имеют опыт работы в ведущих клиниках Западной Европы, США, Израиля и России.
** Аккредитация Объединенной международной комиссии (Joint Commission International), полученная Европейским медицинским центром (госпиталь на ул. Щепкина, 35), распространяется на период с 7 апреля 2018 года по 6 апреля 2021 года.
Читайте также:


