Малоинвазивное лечение вальгусной деформации пальцев
Халюс вальгус (Hallux Valgus) или вальгусная деформация стопы у взрослых — отклонение первого пальца на ноге относительно других вовнутрь. Тогда как сустав у основания пальца увеличивается и воспаляется, начинает выпирать наружу. Образовавшаяся вальгусная деформация стопы у взрослых, шишка на ноге — одна из распространенных жалоб на сегодняшний день среди пациентов хирургов и ортопедов.
Обладателя шишки тревожит не только боль, но и сильный дискомфорт. Проблематичным становится подбор обуви. Поэтому вопрос — почему на ноге появилась шишка вызывает беспокойство. Так и лечение вальгусной деформации большого пальца без операции для многих актуален.
Лечение по народным рецептам приносит небольшое облегчение. Кремы, мази для этого могут снять боль ненадолго. Но ощутимого результата вы добьетесь при помощи ортопедических приспособлений.
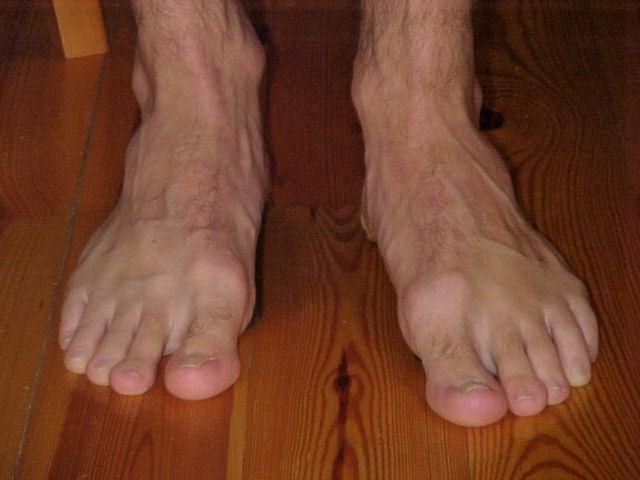
Болит косточка на большом пальце причины
Помимо распространенного продольного плоскостопия стопы, существует поперечное плоскостопие. Оно чаще всего и служит причиной изменения формы у большого пальца, вырастанию шишки. Косточки на ноге начинают беспокоить не сразу. Но по мере прогрессирования деформации.
Данный дефект называют — вальгусная деформация стопы или Халлюс вальгус. Провисание поперечного свода стопы мы не можем заметить, как продольное плоскостопие. Пока оно не начнет себя проявлять искривлением пальцев, шишкой большого пальца.
Также появляются боли чуть выше пальцев по подошве ноги у основания плюсневой кости стопы (так называемые натоптыши). Дело в том, что мышечная тетива постепенно ослабевает, свод стопы опускается. Амортизация стопы слабеет. Поэтому стопа как будто ищет дополнительные точки опоры и пальцы искривляются.
Поэтому первый палец отклоняется во внешнюю сторону, второй и третий пальцы приподнимаются в суставах. Таким образом распределяя нагрузку на стопу. То есть становятся молоткообразными или когтеобразными.
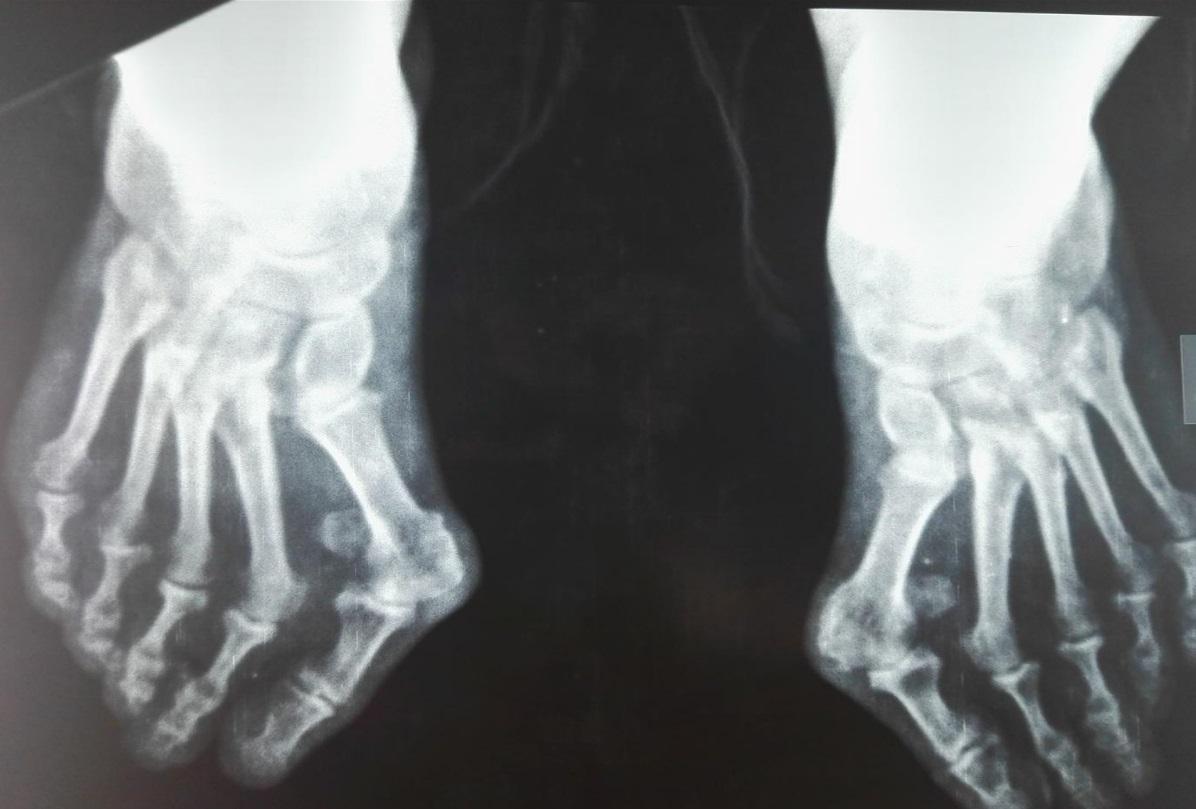
Боли в пальцах ног — это не только следствие поперечного плоскостопие. Но также могут провоцировать неприятные ощущения и обменные нарушения. В таком случае может диагностироваться подагра. Большой палец при подагре опухает и болит нестерпимо.
Вальгусная деформация стопы
Так почему же возникает данная проблема со стопой:
▣ Наследственность. Если ваши родственники страдали от косточки на ноге, то высока вероятность, что она будет и у вас.
▣ Неудачный подбор обуви либо высокий каблук. Слишком узкие туфли сдавливают кости стопы и пальцев. При высоком каблуке нагрузка перераспределяется на передний отдел стопы — плюсневые кости. Что противоречит анатомически правильной установке ноги.
▣ Особенности строения соединительной ткани. Это определяет повышенную подвижность суставов. Что постепенно ведет к их деформации.
▣ Лишний вес способствует большой нагрузке на ноги, страдают все суставы. Значит риск вальгусной деформации или шишки высок.
Как избавиться от вальгуса в домашних условиях
К сожалению, огромное количество людей, не смотря на обилие информации, до сих пор находится в заблуждении относительно причины вырастания косточки около первого пальца. Лечения халюс вальгуса стоп подразумевает несколько способов.
Шишка — это не нарост около пальца, который пытаются свести. Она не отпадет при лечении народными средствами. Это отклонение одной кости в суставе фаланги пальца относительно другой. Исправить, лечить вальгусную деформацию может только ортопед или хирург.
После операции носят специальную обувь — ботинок Барука.

Специальная обувь с разгрузкой переднего отдела облегчит реабилитацию после операции. Опоры при ходьбе на область пальцев в такой обуви не происходит. Поэтому восстановление после операции происходит быстро.
Примочки, натирания, мази, травы и прочее просто снимут воспаление с шишки и уменьшат боль. Этого бывает достаточно для тех, кто страдает от болевых ощущений. Ведь приходится ограничивать передвижение.
Однако в размере вальгусная шишка не уменьшится от втираний. Домашними средствами можно снять воспаление сустава и боль. Но исправить искривление пальцев можно только используя ортопедические приспособления.
Поэтому начинать следует с ортопедического лечения. Ведь с операцией можно повременить.
Стопы без нужных супинаторов и стелек подвергаются неправильной нагрузке.Но с помощью ортопедических изделий вы сможете приостановить вальгусную деформацию пальцев. Шишка уменьшится и со временем совсем пропадёт. Благодаря фиксаторам можно добиться правильного положения большого пальца ноги.
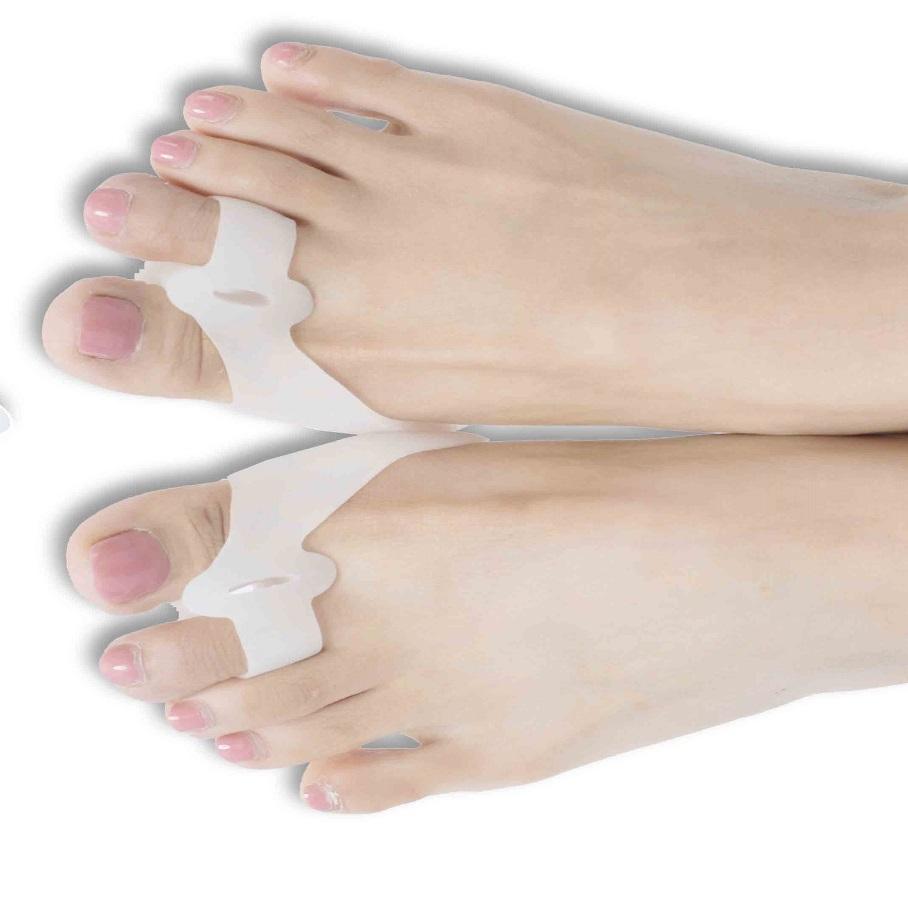
Лучше использовать несколько изделий, чтобы лечение было последовательным. Какие лучше подобрать приспособления для лечения шишки у большого пальца на ранних стадиях.
■ Корригирующий бандаж на палец
■ Силиконовые вставки между пальцами
■ Бурсопротектор с вставкой
▩ Обратитесь к ортопеду. Следуйте советам специалистов, чтобы приостановить деформацию. Чем быстрее вы сделаете это, тем в более полной мере приостановите проблему.
▩ Желательно проверить ноги на падометре или плантоскопе. Возможно обнаружится комбинированное плоскостопие. А может и незначительная разница в длине ног. Что тоже ведет к разного рода патологиям стоп.

▩ Надевайте на ночь отводящий ортез или корригирующее приспособление. 6 месяцев минимум каждую ночь вы должны спать в нём.
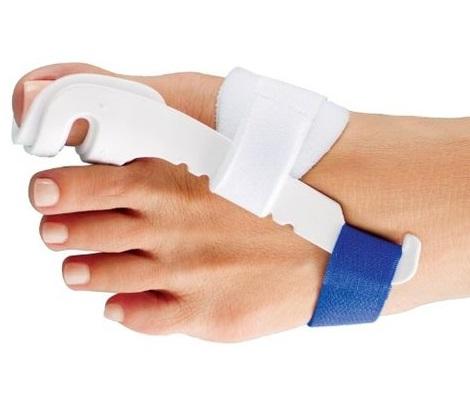
В половине случаев деформация приостановиться, если она сильная. Либо исправиться до прежнего нормального положения, если средняя. Но результата быстрого ждать не стоит.
Вставая ночью, снимайте приспособление, иначе можете поскользнуться и сломать его. Возможны болевые ощущения, так что можете смазать шишку любым кремом для суставов.
▩ Закрепим результат ночной коррекции дневным приспособлением. Это вставка чаще силиконовая между 1-м и вторым пальцем ноги. Вставленная, она препятствует обратному неверному отклонению пальца. Дискомфорта скорее всего не доставит. Материал для вставки используется мягкий.
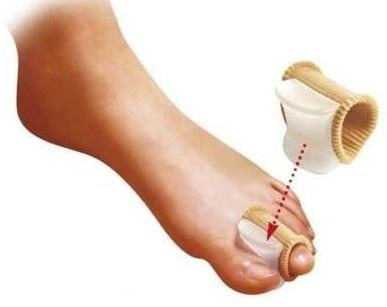
Ошибочно надеется, что только дневная межпальцевая вставка исправит шишку. Этого, к сожалению, недостаточно. Только комплексное использование всех изделий поможет убрать деформацию.
◩ Также всегда носите ортопедические стельки. Определить подходящую вам поможет специалист ортопедического салона или врач. Назначена может быть универсальная каркасная стелька с поперечным и продольным супинаторами. Или понадобиться индивидуальные ортопедические стельки, что несколько дороже.
◩ Не лишне к перечисленным средствам добавить массаж стоп. Это снимет напряжение, боль, улучшит циркуляцию крови. Хорошо если он будет ручным, но использовать удобно и массажные коврики. Аппаратные массажёры с несколькими режимами будут также удобны.
Не затягивайте с лечение шишек пальцев. Ведь вальгусная деформация хорошо поддаётся коррекции. При таком обилии ортопедических приспособлений легко вылечить косточку большого пальца.
Но прежде, чем начать лечение вальгусной деформации без операции самостоятельно, проверьте ноги у ортопеда.
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
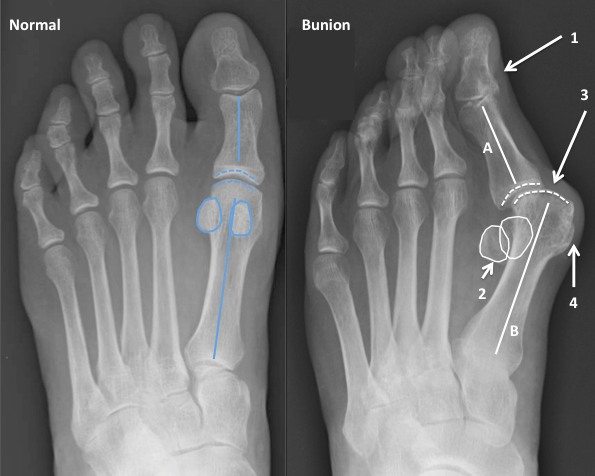
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
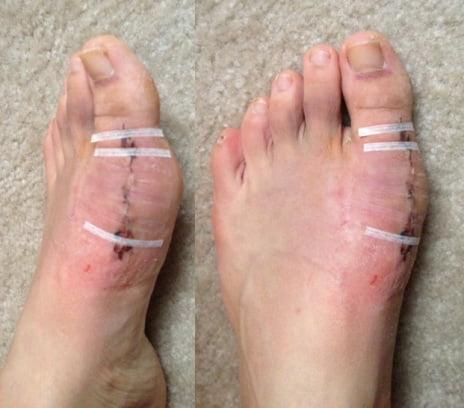
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
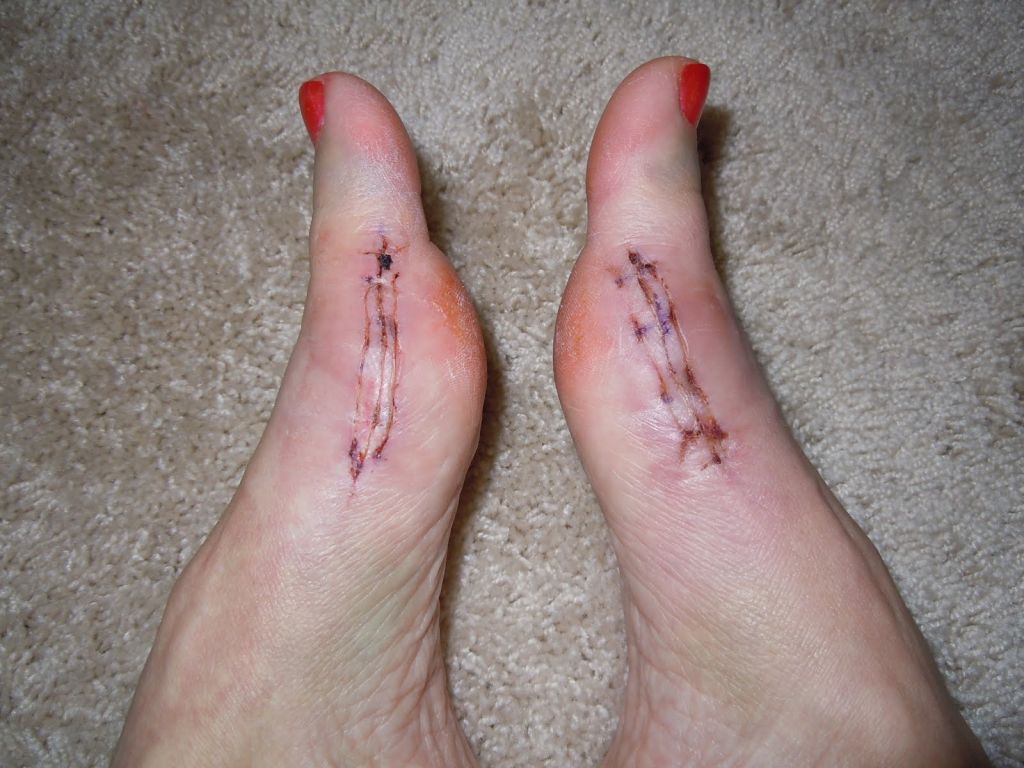
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
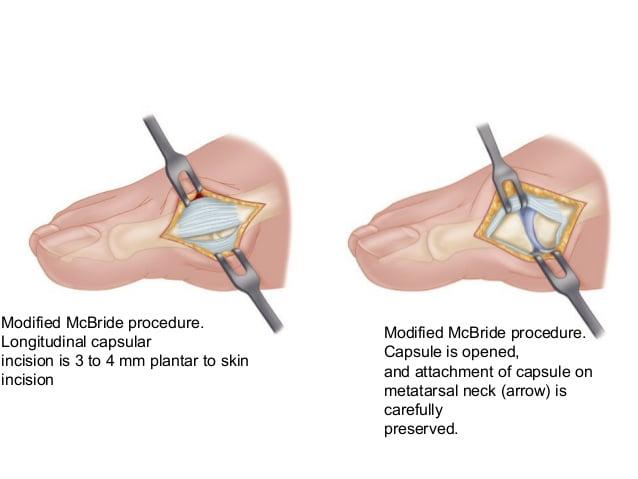
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
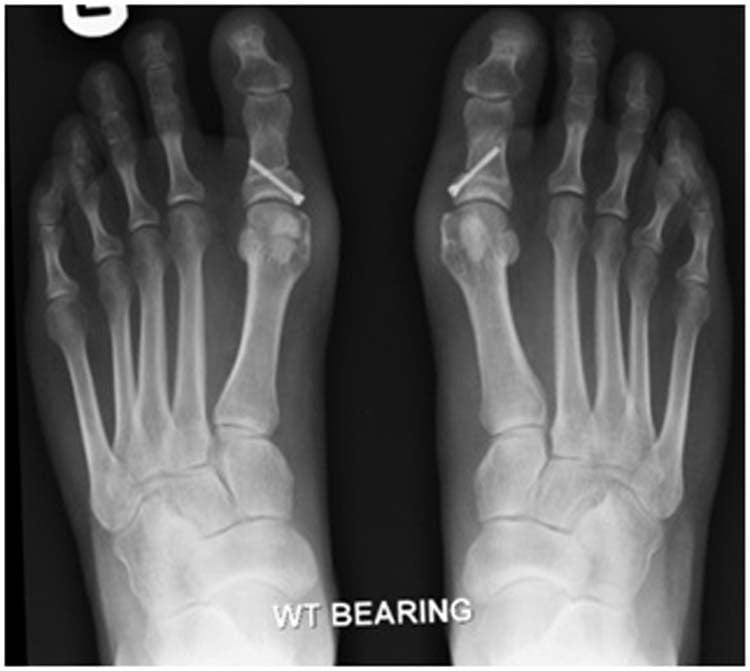
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
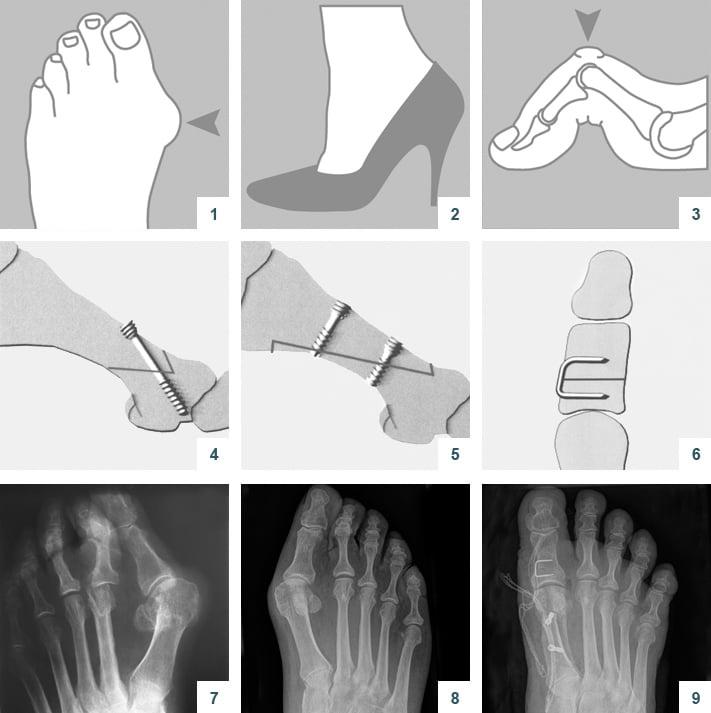
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
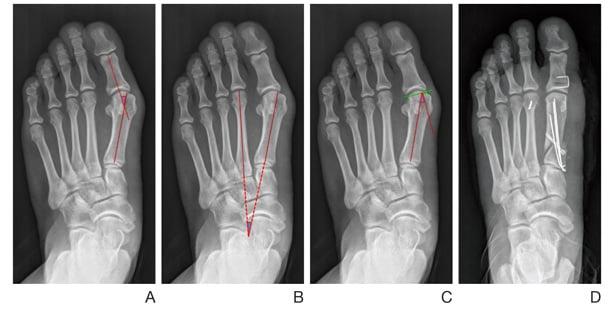
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
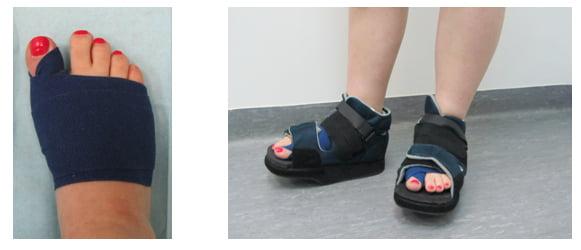
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Деформация плюснефалангового сустава – это не только косметическая проблема. Запущенный случай Hallux valgus в конечном итоге приводит к искривлению всех пальцев, что может причинять значительные неудобства при ходьбе. Существует масса консервативных методов лечения, но проблема в том, что они эффективны только на начальных стадиях. В остальных ситуациях операция неизбежна.

Деформация плюснефалангового сустава
Причины заболевания
Факторами риска в данном случае могут выступать:
- наследственность;
- возрастные изменения;
- поперечное или продольное плоскостопие;
- слабые суставные связки.
Кроме этого, заболеванию нередко подвержены женщины, которые злоупотребляют ношением обуви на высоком каблуке. В некоторых случаях болезнь может быть профессиональной. Например, от деформации плюснефалангового сустава могут страдать балерины.
Вне зависимости от причин возникновения халюс вальгус, единственным методом, который позволит полностью избавиться от патологии, является операция.
Иногда, однако, удается избежать хирургических вмешательств – операция не требуется, если помощь оказана на ранних стадиях.
Развитие заболевания
К сожалению, специфика заболевания довольно часто не позволяет выявить его на начальных этапах развития. Основная проблема состоит в том, что порой сами пациенты принимают выступающий сустав за мозоль и пытаются избавиться от него различными известными им методами. Без надлежащей медицинской помощи заболевание прогрессирует, вызывая боли.
Поздние стадии сопровождаются необратимым процессом деформации всех пальцев на стопе в результате давления на них большого. Тогда операция необходима, большинство пациентов при hallux valgus на этой стадии испытывают такие неудобства, что они не возражают против хирургического вмешательства.
Ортопедами выделяются три-четыре стадии развития, наблюдаемые при халюс вальгус, каждая из которых требует операции:
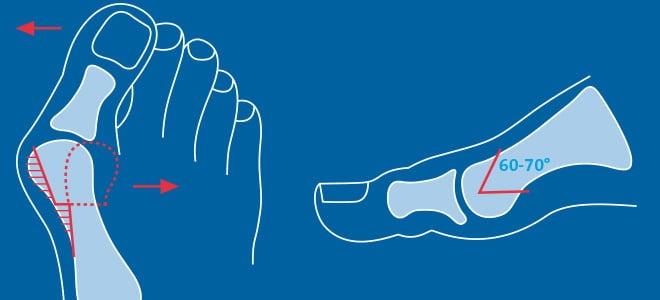
- Отклонение большого пальца кнаружи под углом меньше, чем 25°, плюсневая кость в это же время обращена внутрь меньше, чем на 12°.
- Угол смещения пальца составляет 25°, плюсневой кости — 18°.

Как отражается Hallux Valgus на здоровье человека?
- Палец отклоняется на 20-30°, плюсневая кость обращается внутрь более, чем на 18°.
- Наблюдается сильный болевой синдром. Могут возникнуть серьезные осложнения. На данной стадии угол смещения пальца может превышать 35°.
Практически всегда осложнения, помимо медикаментозной терапии, требуют хирургического вмешательства.
Когда возникает необходимость в операции
Решение о необходимости и целесообразности операции должно приниматься врачом-ортопедом на основании осмотра и результатов необходимых анализов.
На поздних стадиях патологии hallux valgus оперативное лечение чаще всего показано уже при смещении сустава более чем на 20 градусов.

Практически всегда осложнения, помимо медикаментозной терапии, требуют хирургического вмешательства.
Показаниями к проведению оперативного вмешательства служат следующие симптомы:
- боли;
- отечность;
- воспаление;
- плоскостопие;
- неэффективность других методик терапии;
- усугубление патологии.
Прежде чем принять решение о хирургической операции, врач должен обсудить все показания и возможные противопоказания.
Противопоказания
Оперативное вмешательство не проводится, когда угол смещения составляет менее 20°. Также решение о нецелесообразности операции может быть принято на основании результатов анализов (клинического, а также биохимического исследования крови, рентгенографии).

Как отражается Hallux Valgus на здоровье человека?
Другие абсолютные противопоказания:
- нарушение свертываемости крови;
- сердечно-сосудистые патологии в острой стадии;
- резистентная гипертония;
- варикозное расширение вен нижних конечностей;
- тромбозы ног;
- нарушения кровообращения (болезнь Рейно, облитерирующий атеросклероз ног);
- патологии костно-суставного аппарата (артриты, артрозы);
- сахарный диабет.
При некоторых противопоказаниях операция возможна после курса лечения основного заболевания. Также нежелательно проводить оперативное вмешательство при различных воспалительных и инфекционных болезнях в острой и хронической стадии.
Приемы хирургического лечения
Выбор терапии зависит от степени поражения сустава и имеющихся противопоказаний. Существует около двухсот вариантов хирургического вмешательства для терапии данной патологии. Основные тактики хирургического лечения:

При некоторых противопоказаниях операция возможна после курса лечения основного заболевания
- малоинвазивные. Смысл процедуры в иссечении кости либо расширении суставной сумки. Восстановительный период в данном случае короткий, но при этом возникает высокий риск рецидива;
- реконструктивные. Довольно сложные операции, которые показаны при тяжелой деформации сустава. В данном случае определенные кости искусственно ломаются, а затем фиксируются в нужном положении винтами или скобами. Иногда, чтобы исправить деформацию, проводят фиксацию со спицами. Точно так же можно реконструировать и связки.
В некоторых ситуациях требуется комбинированная операция.
Перед принятием решения о целесообразности оперативного вмешательства больному предстоит пройти целый комплекс обследований:

Вальгусная деформация стопы — симптомы и лечение
- Исследования крови. Они должны быть полными и объемными. Применяется клинический и биохимический анализ. Перед операцией назначаются специфические исследования на гепатит, ВИЧ, сифилис.
- Общий анализ мочи для определения уровня фосфатов и белка.
- Рентген стопы (боковая проекция).
- МРТ или КТ. Данные методики очень информативны, но, к сожалению, дорогостоящи.
Решение о виде анестезии принимает врач совместно с пациентом.
Длительность процедуры обычно занимает от 30 до 60 минут, но может зависеть от сложности.
Малоинвазивные операции обычно проводятся при местном обезболивании, реконструктивные – под общим.
Перед операцией пациент в обязательном порядке консультируется с анестезиологом. Контроль самого хирургического вмешательства проводится с помощью рентген-аппарата.

Вальгусная деформация стопы. Причины и лечение
Иссечение мягких тканей эффективно при относительно небольшом отклонении (до 25°). Возможно сочетание с другими хирургическими операциями.
Распространенным способом иссечения мягких тканей является методика Мак-Брайда. Суть процедуры состоит в произведении надреза на мышце, которая приводит большой палец. Благодаря этому косточка становится правильно. После того как будет рассечена мышца, удаляют капсулу сустава сбоку, а само сухожилие подшивается к головке плюсневой кости. Таким образом, большой палец надежно фиксируется и не имеет возможности сменить положение. Реабилитация в данном случае займет до нескольких месяцев.
К этой методике относится операция Лапидус. Этот способ является самым радикальным. Он предполагает артродез поврежденного сустава. Достигается это путем репозиции ткани хряща. Суставу придают его естественное положение, а затем его фрагменты фиксируются при помощи пластины и закрепляются специальными винтами. Прежде чем закрепить их, удаляются поверхности суставов первой плюсны, а также головки первой фаланги большого пальца. Эти изменения позволяют структуре ступни восстанавливаться.

Распространенным способом иссечения мягких тканей является методика Мак-Брайда
Необходимо ношение ортопедических ботинок, обеспечивающих правильное распределение нагрузки на больную ногу, в течение примерно 8 недель после проведения операции.
Если деформация сустава значительная, необходимо прибегнуть к остеотомии. Наиболее часто используется методика Шеврона. При ней перелом плюсневой кости выполняется в виде буквы V. Кость смещают латерально, а потом при помощи компрессорных винтов производится фиксация.
Метод проксимальной остеотомии предполагает разрез тканей стопы от основания первого пальца до плюсневой кости. Сечение кости имеет вид буквы Z. Фиксация производится титановыми винтами. Эту методику используют в особо сложных случаях (отклонение до 40°).
Развитие некоторых осложнений не исключено как в ходе операции, так и в период реабилитации. Это может быть:

Операция при вальгусной деформации стопы: виды, восстановление
- инфицирование тканей;
- повреждение нервов нижних конечностей;
- тромбоз;
- асептический некроз.
То, насколько удачно пройдут операция и реабилитация, будет зависеть от соблюдения всех рекомендаций врача.
Восстановительный период
Реабилитация после операции занимает разное время, в зависимости от сложности халюс вальгус. Сразу после операции необходима полная иммобилизация. Затем больному можно слегка размять ступню – пошевелить пальцами. На 3 сутки можно с осторожностью начать ходить в специальном приспособлении – ортезе. Он фиксирует ногу в естественном положении.
Обычно первые 10-14 суток пациент находится в больнице под наблюдением врача. За это время он проходит курс инъекций антибиотиков и других лекарственных препаратов при необходимости. Для полного восстановления после операции будет необходим комплекс физкультуры ЛФК. Лечебная гимнастика разрешается примерно с 3-го месяца реабилитации, до этого пациент может получать массажи, электрофорез, ударно-волновую терапию.
Поскольку в некоторых случаях возможен рецидив заболевания, рекомендуется отказаться от узкой обуви на высоком каблуке.
Эта патология обычно становится следствием чрезмерных нагрузок на стопу и особенно часто развивается у женщин. Если в начальной стадии заболевания патологические изменения можно отчасти скорректировать при помощи консервативных методик, то при запущенной деформации поможет только хирургическое вмешательство. Вот почему важно не затягивать с обследованием и лечением.
Суть технологии MICA
Минимально инвазивные хирургические методы приобрели популярность во многих областях хирургии. В настоящее время возможности хирургов-ортопедов достичь цели наименее инвазивными способами значительно расширились. Метод MICA представляет собой одно из бесспорных достижений современной ортохирургии; операция в данном случае производится через малый разрез (около 3 мм), что способствует уменьшению потерь крови, быстрому заживлению раны, сокращает вероятность тяжелых осложнений.
При лечении методом MICA остеотомия проводится двумя способами.
Шевронная (Chevron) остеотомия назначается при слабо или умеренно выраженной деформации Hallus Valgus и позволяет немного уменьшить угол между первой и второй плюсневой костями. Эта методика идеально подходит для тех случаев, когда деформация незначительна. Процедура предполагает выполнение V-образного разреза в дистальной области первой плюсневой кости (в районе головки плюсневой кости), что позволяет сместить дистальный аспект кости в боковом направлении. Затем вырезанная кость фиксируется в новом положении при помощи хирургических винтов. Лишние костные ткани на внутренней стороне стопы удаляют.
Хирургическая процедура Akin предполагает проведение медиальной закрытой клиновидной остеотомии. Фрагменты кости скрепляются посредством нитей, проволоки или специальных скоб. Как правило, процедура Akin не применяется в качестве самостоятельного метода хирургического лечения, а является одним из этапов более сложного вмешательства.
Операция проводится под региональной или общей анестезией. Примерно через сутки после операции больному разрешается самостоятельно передвигаться с опорой на ходунки. На протяжении примерно 6 недель пациент должен постоянно носить на прооперированной ноге специальное фиксирующее приспособление.
Результаты лечения вальгусной деформации стопы методом MICA
Проведенные исследования показали высокую эффективность инновационной технологии Minimally Invasive Chevron / Akin. Особенно впечатляющие результаты были достигнуты при использовании метода MICA в лечении молодых (находящихся в возрасте до 25 лет) пациентов.
Отметим, что для успешного проведения операции очень важны правильное расположение пациента и точное позиционирование оборудования. Ноги пациента должны быть расположены определенным образом, что позволяет эффективно использовать систему визуализации. Оборудование для визуализации может свободно перемещаться вокруг оперируемых нижних конечностей, при необходимости оно отводится в сторону, не мешая действиям хирургической бригады.
Незначительная травматичность метода (при условии достаточной квалификации хирурга и правильно определенных показаний) позволяет максимально ускорить послеоперационную реабилитацию пациента.
Возможные осложнения при лечении по технологии MICA
Высокая квалификация израильских хирургов-ортопедов и наличие современного оборудования сводит вероятность развития осложнений к минимуму. Тем не менее, существует некоторый риск развития таких послеоперационных осложнений, как:
- проблемы с заживлением операционных ран;
- инфекции;
- несращение фрагментов кости;
- повреждения нервов;
- тромбоз глубоких вен;
- легочная эмболия.
Дополнительную информацию о малоинвазивной технологии хирургического лечения Hallus Valgus и других методах лечения патологий стопы Вам предоставят наши консультанты.
Читайте также: