Лизис кости на рентгене
Одиночные или множественные дефекты
Одиночные остеолитические дефекты могут вызываться любым из этиологических факторов, указанных выше. Поэтому при оценке одиночного дефекта необходимо использовать весь диапазон диагностических методов.
При множественных очагах остеолиза круг возможных диагнозов обычно гораздо уже. У молодых людей причиной множественных дефектов костей обычно являются врожденные аномалии или инфекция; эту патологию следует искать в первую очередь.
У больных старше 40 лет причиной множественных дефектов обычно бывают метастазы злокачественных опухолей, миеломная болезнь или метаболические расстройства.
При оценке любых случаев остеолиза следует принимать во внимание следующие факторы: возраст больного, тип пораженной кости и локализацию анатомического дефекта, характер краев и субстрата дефекта, множественный или одиночный характер поражения.
Отдельные формы остеолиза
Как указано выше, установление диагноза заболевания костей проходит обычно по пути создания на основе рентгенологической картины списка возможных диагнозов, а затем постепенного исключения отдельных диагнозов с учетом возраста больного, анамнеза, данных физикального обследования, дополнительных методов исследования.
Кистозный ангиматоз костей (рис.119). Впервые описанный Jacobs и Kimmelstiel в 1953 г., кистозный ангиматоз костей является редким заболеванием, вызывающим остеолиз. Этиология заболевания неизвестна, диагноз обычно ставится в подростковом возрасте (10—15 лет). Мужчины болеют в 2 раза чаще, чем женщины, причем более чем у половины больных в анамнезе имеются переломы костей.
Ангиоматозным дефектам костей могут сопутствовать аналогичные изменения в других органах, в частности в селезенки. Ангиоматозным дефектам костей могут сопутствовать аналогичные изменения в других органах, в частности в селезенке.
Обычно диагноз кистозного ангиоматоза поставить трудно. Этим процессом может поражаться любая кость, но чаще всего он встречается в осевых костях скелета. Поражение обычно представлено центральными кистозными просветлениями диаметром от 1—2 мм до нескольких сантиметров с хорошо очерченными склеротическими краями.
В типичных случаях дефекты круглые или овальные и расположены в костно-мозговом канале. Субстрат дефекта не определяется. Дифференциальный диагноз в этих случаях проводится с эозинофильной гранулемой, полиостозной фиброзной дисплазией, метастазами и множественной миеломой. Для подтверждения диагноза требуется биопсия.
Приобретенные повреждения костей
Воспалительные изменения
Это заболевание может проявляться в двух формах: острый гематогенный остеомиелит и вторичный, или хронический, остеомиелит вследствие распространения инфекции на кость из мягких тканей.
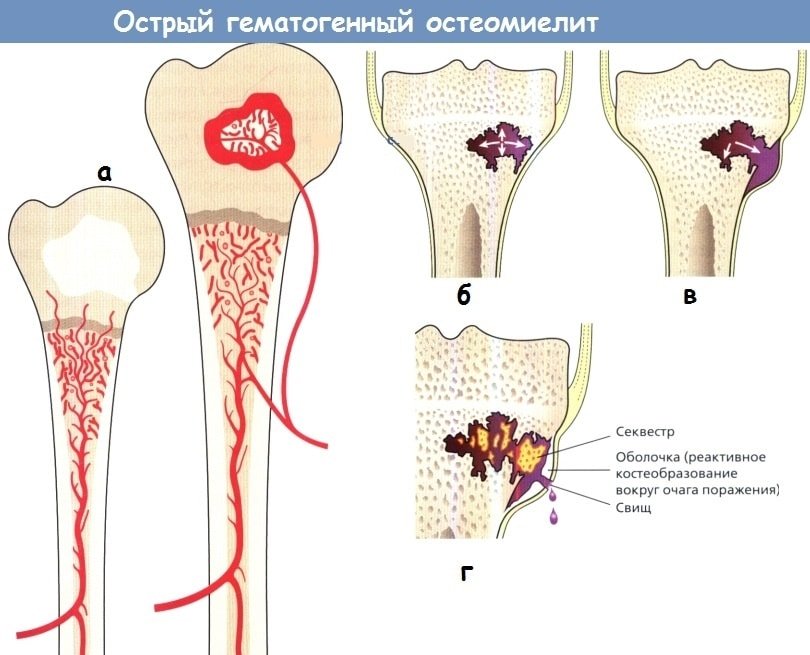
Острый гематогенный остеомиелит (рис. 120). Это заболевание чаще встречается у детей младшего и школьного возраста, распространенность его возросла в связи С широким использованием внутривенных катетеров.
Чаще всего источником инфекции является золотистый стафилококк, реже — возбудители туберкулеза, сифилиса, стрептококк. Чаще всего процесс локализуется в позвонках, крестцово-подвздошном сочленении, симфизе, грудино-ключичном сочленении, хотя нередко встречается и поражение длинных костей.
Очаг остеомиелита обычно возникает в области дистальных метафизов, или аналогичных зонах в костях, не имеющих собственных метафизов. В этих участках обычно мало артериальных и венозных коллатералей, поэтому кровоток замедлен. Бактерии эмболизируют мелкие ветви сосудов, вызывая инфекционный процесс.
В первые три дня заболевания не обнаруживается рентгенологически достоверных изменений костей. В подозрительных случаях на этих ранних сроках можно попытаться использовать сканирование костей с радиоактивными изотопами. У взрослых прежде всего возникает отечность в глубине мягких тканей, прилежащих к пораженной кости.
У детей эпифизарная пластинка часто служит барьером для распространения инфекции в соседний состав, но у взрослых к остеомиелиту нередко присоединяется септический артрит. Разумеется, как упоминалось выше, клиническая картина может оказать большую помощь при постановке диагноза острого гематогенного остеомиелита.
Иногда в случаях острого гематогенного остеомиелита сразу, без острой фазы, может сформироваться хроническая костная полость (абсцесс Броди). В этом случае ведущей жалобой является боль в пораженной области, рентгенологическая картина может быть разнообразной. Дефект обычно полиостью прозрачен, размеры его колеблются.
Он располагается в диафизе или метафизе кости, края могут не дифференцироваться или же, наоборот, определяется плотная граница склероза вокруг абсцесса (рис. 121). Кроме того, вокруг полости может определяться широкая полоса периостальной реакции, которая рентгенологически напоминает остеоидную остеому.
Вторичный остеомиелит (рис. 122). Эта форма инфицирования кости встречается чаще всего у больных сахарным диабетом или с сосудистой недостаточностью. В этом случае костная ткань, прилежащая к участку инфицированных мягких тканей, также подвергается вторичной инфекции, разрушается или лизируется.
Травмы
При этой патологий редко встречаются истинные участки остеолиза. Разумеется, при любом переломе происходит определенный остеолиз в рамках реорганизации костной ткани перед образованием костной мозоли. Обычно в анамнезе больного обнаруживаются указания на травму.
При повторной травме могут возникать значительная резорбция и лизис костной ткани, чаще всего они наблюдаются при острой нейропатической артропатии.
Острая нейропатическая артропатия (рис. 123). Первое описание нейропатической артропатии было сделано Шарко в 1868 г. Первичную причину заболевания связывают с двумя основными процессами: нарушением чувствительной иннервации и повторной травмой.
В свое время одним из основных заболеваний, предрасполагающих к этой патологии, был сифилис. В последние годы это место занял сахарный диабет. Нейропатические изменения в суставах встречаются приблизительно у 6% больных диабетом. Картина нейропатической артропатии обычно развивается в течение нескольких лет.
Острая нейропатическая артропатия является одним из вариантов артрита Шарко, характеризуется фрагментацией суставных концов кости и подвывихом, которые развиваются менее чем за 2 мес. Из-за быстрой динамики этот процесс часто путают с травмой и инфекцией и оценивают ошибочно.
Рентгенологические изменения включают разрушение кости, фрагментацию ее и исчезновение суставного хряща. В окружающих мягких тканях можно обнаружить кальцифицированные продукты распада костей, иногда они распространяются по межмышечным щелям. Чаще всего острой нейропатической артропатии подвержены тазобедренные, коленные суставы.
Диагноз острой нейропатической артропатии можно заподозрить на основании известных предрасполагающих факторов и быстрого развития типичной рентгенологической картины.
Содержание:
Лизис кости, который ещё носит название остеолиз, это патологический процесс, который протекает в костях человека и характеризуется нарушением баланса между разрушением и образованием их ткани. При этом остеокласты намного быстрее разрушают губчатое и кортикальное вещество, чем остеокласты способны его воспроизвести.
В результате этой патологии кости начинают рассасываться. При этом процесс рассасывания протекает в 2 стадии. При первой стадии из ткани удаляются минералы, а это в основном кальций. При второй стадии каркас тоже начинает рассасываться при помощи ферментов. При этом губчатое вещество разрушению поддаётся быстрее, чем кортикальный слой. Однако, чтобы увидеть эту патологию на рентгенологическом снимке необходимо, чтобы было разрушено более половины именно губчатого вещества. Кортикальный слой разрушается медленнее, однако его дефекты на рентгенограмме можно увидеть намного раньше и проще.

Разновидности
Для того, чтобы определить правильный диагноз, надо выяснить причину, которая привела к развитию патологии. В некоторых случаях остеолиз может передаваться по наследству и здесь возможно назначить только симптоматическую терапию, так как пока лечить генетические заболевания никто не умеет.
Остеолиз бывает и приобретённым. И здесь можно выделить такие факторы, как воспаление кости или ткани вокруг неё, травму, например, перелом, или даже ушиб, а именно травма чаще всего запускает процесс растворения повреждённой кости, и, конечно, это бывает опухоль в ней или опухоль, которая образовалась рядом.
Также патология может носить как доброкачественный, так и злокачественный характер, и быть либо первичным, то есть самостоятельным заболеванием, или возникать на фоне других недугов. По причинам развития лизис бывает метаболическим, то есть появляться в результате нарушения обмена веществ, и ишемическим, который бывает при нарушении нормального кровоснабжения кости.
Клиническая картина
В клинической картине огромную роль играет возраст больного. При этом некоторые состояния, например, фиброзный лизис кортикального слоя, бывает только у молодых людей, в то время как у людей старше 40 лет главной причиной становится метастазы опухолей, которые попали в костную ткань.
Если говорить о семейном анамнезе, то здесь часто обнаруживается патология у всех членов одной семьи. Так, например, в некоторых случаях факторами, приведшими к расплавлению костей, могут стать такие редкие наследственные болезни, как нейрофиброматоз, врожденное заболевание нейроэктодермальных структур кожи и мезодермы.
Основной симптом – повышение температуры тела, которая возникает на фоне воспалительного процесса в организме. Второй не менее важный симптом – это боль, однако в некоторых случаях она может отсутствовать. Если говорить о повышении температуры – то расплавление костой ткани носит инфекционный характер, а если присутствует боль, то здесь, скорее всего, не обходится без онкологии. Часто дефект той или иной кости обнаруживается совершенно случайно, например, при рентгенологической диагностике по поводу перелома. Нередко остеолиз развивается во время лимфолейкоза или рака, также причиной может стать туберкулёз. И тогда на первый план будут выступать симптомы основной болезни, а вот лизис в данном случае вторичен и его симптомы могут быть незаметны на фоне основного недуга.
Диагностика и лечение
Без хорошей диагностической аппаратуры выявить эту патологию практически невозможно. Для лабораторных анализов характерно повышение лейкоцитов в крови и высокое СОЭ. Также в крови обнаруживается большое количество кальция и пониженное содержание фосфора. Точный диагноз ставится на основе рентгенологического исследования, КТ или МРТ.
Что же касается терапии, то она зависит от причины заболевания. Если лизис первичный, то чаще всего он вызван инфекцией, поэтому здесь необходимы антибиотики. Если эта болезнь вторична и развивается на фоне туберкулёза, рака или другого серьёзного недуга, то здесь необходимо все усилия направить на лечение именно этой болезни.

Остеолиз – заболевание костей, которое относят к разряду наиболее сложных.
В процессе жизнедеятельности кости принимают участие два типа клеток:
- Остеокласты (участвуют в разрушении ткани)
- Остеобласты (участвуют в образовании ткани).
Если баланс между ними нарушается, происходит распад костной ткани, что и называется остеолизом.
По сути, кость не столько разрушается, сколько растворяется.
- Из кости вымываются минеральные вещества.
- Включается ряд ферментов, которые начинают ее растворять.
- врожденная;
- приобретенная.
- травматическую;
- воспалительную.
Иногда заболевание носит самостоятельный характер (то есть появляется и развивается самостоятельно), а иногда является последствием другой патологии. Развитию остеолиза может способствовать, например, опухоль кости, или другие заболевания организма. Такую форму называют вторичной.
Также причиной могут быть нарушения кровообращения в тканях (ишемический), или неправильное всасывание минеральных веществ (метаболический).
Прогрессирующий тип встречается крайне редко. В этом случае наблюдается стремительный распад одной или нескольких костей, причем в совершенно разных точках организма. Пострадать может что угодно: грудина, череп, позвонки, кости таза и т.д.
Факторы, вызывающие эту патологию:
- травматизм. Даже самая небольшая травма кости может начать этот разрушительный процесс, особенно, если пострадавший пенсионного возраста. С годами восстановление и так идет медленнее, но в данном случае процесс дегенерации только ускориться.
- воспаления. Различные болезни, вызывающие воспаления могут спровоцировать начало остеогенеза. Например, остеомиелит почти всегда приводит к таким последствиям. Сюда же можно отнести артрит, любые болезни соединительной ткани.
- опухоли. Доброкачественные или злокачественные, они могут быть весомым фактором. Особенно это касается опухолей костной ткани и их метастазов.
- глюкокортекостероидные гормоны. При длительном приеме таких лекарств может быть нарушен метаболизм.
- общий атеросклероз. Бляшки в сосудах нарушают правильное питание всех тканей, в том числе и костных.
- подагра.
- туберкулез.
Как диагностировать?
Симптомы проявляются болями в этом месте. Если природа болезни воспалительная, отмечают жар, общую слабость, озноб, кожа гиперемирована, при пальпации человеку будет больно.
Основной способ поставить диагноз – рентген, анализ крови, КТ, МРТ.
На снимке кость не имеет четких границ.
В анализах отмечается один или несколько факторов, указывающих на болезнь:
- лейкоцитоз с высоким уровнем полиморфоноядерных клеток;
- повышение СОЭ;
- высокий уровень кальция в плазме;
- пониженный уровень фосфора;
- низкий белок плазмы;
- высокий уровень кислоты мочевой в плазме.
Лечение
Лечиться заболевание в зависимости от того, что стало его причиной.
Главным образом лечение имеет симптоматический характер. Распространенная практика – создание электрического поля с помощью имплантации в кость электродов на постоянной основе. Иногда поврежденный участок кости заменяют на протез.
Иногда назначается ряд препаратов, которые должны замедлить процесс растворения. Ингибиторы остеолиза: помегара, миакальцик и др.
Излечим ли он? Эту патологию крайне сложно вылечить. Остановить развитие или предотвратить намного проще.
Профилактикой может быть:
- Уход за своим здоровьем;
- Нормальные условия труда;
- Отсутствие стрессовых для организма условий (постоянное переохлаждение, высокие нагрузки и т.п.)
- Регулярный осмотр у врачей;
- Полноценное питание;
- Своевременное лечение заболеваний.
При появлении малейших симптомов нужно немедленно обратиться к врачу.
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
- Как при помощи рентгена обнаружить заболевание на ранней стадии
- Методика проведения рентгенографии
- Проявление заболевания на рентгенограммах
- Острое течение патологии
- Хроническое течение
- Видео
Как при помощи рентгена обнаружить заболевание на ранней стадии
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.

Остеомиелит пяточной кости
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.

Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
![]()
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
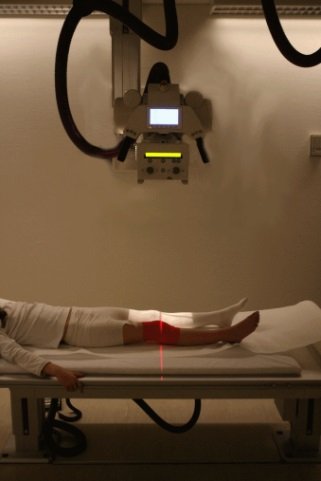
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
![]()
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео
Остеолиз – заболевание костной системы с нарушением баланса образования и разрушения тканей костей. Из-за особенностей строения суставов и самой костной системы вылечить полностью связанные с ними многочисленные заболевания сложно, иногда практически невозможно. Частые дегенеративно-дистрофические процессы, сопровождающие многие заболевания костей, вспять повернуть нельзя, можно только немного притормозить патологический процесс. Только если болезнь выявлена на самой ранней стадии, возможно приостановить развитие патологического процесса.
При остеолизе нарушение баланса приводит к тому, что костная ткань формироваться нормально не в состоянии. Такая патология способствует развитию множества осложнений.
Причины возникновения и предрасполагающие факторы
Рассмотрены и изучены многие причины развития остеолиза, но главный фактор до конца не выявлен. Отмечено, что заболевание может развиться как следствие другого хронического заболевания, а может возникнуть самостоятельно.
Возможные причины остеолиза:
- заболевания центральной нервной системы;
- повреждения периферической нервной системы;
- осложнение болезни Рейно;
- на почве склеродермии;
- многочисленные ожоги;
- нарушение кровообращения в костной ткани;
- изменение метаболического процесса;
- различные травмы;
- воспалительные заболевания (например, остеомиелит);
- опухолевые процессы в костях.
Факты развития остеолиза отмечены также после длительного приема глюкокортекостероидных гормонов, вследствие нарушения ими метаболических процессов в организме. Предрасполагающими факторами могут быть туберкулез, подагра, коксартроз, частые ушибы костей и суставов.
Вследствие развития данного заболевания из костей начинают вымываться важные минеральные вещества, а определенный ряд ферментов костную ткань начинают просто растворять. По существу, при остеолизе кости и суставы не столько подвергаются разрушению, сколько растворению. Разрушение происходит при посредстве остеокластов.
Формы и характер остеолиза
По характеру течения остеолиз подразделяется на травматический и воспалительный, по природе возникновения – врожденный и приобретенный.
Тип прогрессирующего характера встречается очень редко. При нем происходит стремительное разрушение и растворение многих костей в любой части тела: череп, фаланги пальцев ног или рук, грудная клетка, тазовые кости, тазобедренные кости. Иногда в организме разрушаются сразу несколько типов костей, например, коленный сустав и ребра.
Несколько характерных особенностей очагов остеолиза
Кистозый ангиматоз – этиология не установлена, патологии костей сопутствуют аналогичные изменения и болезни в других органах (например, в селезенке). Более всего поражаются осевые кости. Поражение характеризуется появлением кистозных просветлений с очерченными склеротическими краями. Дефекты выявляются в костномозговом канале. Для уточнения биопсия обязательна.
Если остеолиз развился на фоне остеомиелита, то первые патологические участки выделяются в области метафиза.
Частой причиной развития остеолиза является и остеопороз, на почве которого кости истончаются, что приводит к патологическим переломам и многим осложнениям.
Развитие заболевания возможно в любом возрасте. В процессе возникновения и развития патология легко переходит с одной кости на другую, суставы при этом не являются преградой. Иногда наблюдаются небольшие перерывы, затихания болезни, после вновь возобновляются патологические процессы. Иногда в патологический процесс вовлекаются и соседние структуры, например, стенки аорты или коленные связки, межпозвонковые диски, стенки других органов.
Симптомы остеолиза
Основным клиническим проявлением этого заболевания являются кости, не срастающиеся после различных переломов или вывихов. Из-за этого происходит нарушение и изменение функций конечностей, негативное влияние на состояние скелета человека, изменение осанки.
Если прогрессирующий остеолиз выявлен в позвоночном столбе, это приводит к его быстрой деформации, при этом деформация затрагивает и грудную клетку. Болевой синдром нарастает. Важно дифференцировать остеолиз грудной клетки и позвоночника от других патологических состояний, например, заболевания сердца и/или сердечных сосудов.
Диагностика
Главный метод диагностического обследования – рентгеновские снимки костей. По ним всегда видны опухолевые новообразования, места разрушений, локализация заболевания.
Также необходимы лабораторные анализы: общий анализ мочи и крови, биохимический анализ крови.
Для диагностирования имеет также значение тщательный осмотр пациента, сбор всего анамнеза, жалобы самого пациента.
Все пациенты предъявляют жалобы на частые или постоянные боли в местах развития патологии, которые могут быть ноющими или очень сильными. В течение дня характер болей может меняться, уменьшаться или усиливаться, особенно после небольших физических нагрузок. При этом часто возникает озноб и повышение общей температуры тела, может появиться ломота во всем теле, сухость во рту и общая слабость.
Во время пальпации боль становится сильнее, кожа часто гиперемирована, идурирована. Эти факты тоже помогают в установлении диагноза. Однако указанное болевое место не всегда является местом локализации патологии, так как иногда такая боль является отраженной.
На последней стадии заболевания иногда можно ощутить во время пальпации часть опухоли. Как правило, она распространяется в соседние мягкие ткани, окружающие опухоль.
На рентгеновских снимках видны участки разрежения костной ткани, не имеющей четких видимых контуров. При динамическом исследовании такое разрежение приводит впоследствии к полному исчезновению кости.
Также может наблюдаться неравномерное развитие патологии. При этом образуется секвестроподобная тень, которая впоследствии также рассасывается.
При неврогенных артропатиях заболевание часто поражает длинные трубчатые кости. Околосуставные оссификаты могут сопровождать данный процесс. Периостальная реакция в основном отсутствует. Это служит одним из дифференциальных признаков для диагностики заболевания.
Лечение и профилактика
Важно! Лечением остеолиза может заниматься только специалист. Самолечение, применение народных средств без согласования с врачом приводит к серьезным осложнениям и смерти больного.
Эффективность лечения зависит от диагностирования заболевания на самых ранних этапах формирования, а также от быстроты выявления причины, вызвавшей остеолиз.
В основном назначается консервативное лечение с применением медикаментозных препаратов, витаминных и минеральных комплексов, применения физиотерапии. Важными в лечении являются специальные препараты, которые способны замедлить или остановить процессы растворения костной ткани.
Для профилактики важно:
- своевременное лечение дегенеративно-дистрофических заболеваний костной системы;
- избегание травм, ушибов, переломов;
- лечение хронических процессов в организме;
- своевременное обращение к врачам при малейших болях или дискомфорте в костях, суставах, позвоночнике;
- сбалансированное питание с употреблением жизненно важных витаминов и микроэлементов в продуктах питания (кальций, кремний, фтор, йод, магний, вит. С);
- избегание стрессовых ситуаций и частых волнений;
- полноценный отдых и сон (не менее 8 часов в сутки);
- хорошие условия труда.
Только своевременное обращение к врачу поможет надолго сохранить хорошее здоровье, избежать серьезных заболеваний и осложнений. Лечение возможно только традиционное, народные методы бессильны.
В случае, если консервативная терапия окажется неэффективной, проводится хирургическое лечение, с заменой разрушенных костей на протезы.
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
Читайте также: