Ликворея после операции удаления грыжи

Ликворея – это неконтролируемое истекание спинномозговой жидкости (ликвора, цереброспинальной жидкости).
Цереброспинальная жидкость обеспечивает стабильное внутричерепное давление, служит защитой от механических воздействий, поддерживает водно-электролитную регуляцию, служит для обеспечения обменного процесса между мозгом и кровью.
Спинномозговая жидкость образуется в мозге. Обычное местонахождение ликвора это область между костями позвоночника и спинным мозгом, центральный канал спинного мозга, желудочки головного мозга, область между костями черепа и оболочками головного мозга, борозды головного мозга, субарахноидальное пространство.
Истечение ликвора происходит в результате нарушения целостности твердой мозговой оболочки, как следствие травм позвоночника, черепа, после операционных вмешательств.
Что провоцирует проблему
Основной фактор, влияющий на развитие ликвореи — это травмы или дефекты твердой мозговой оболочки. Повреждение происходит вследствие:
- черепно-мозговых травм, при которых повреждаются кости основания черепа (пирамида височной кости, дно передней черепной ямки);
![]()
- черепно-мозговых травм, при которых повреждаются кости свода черепа (лобная пазуха)
- нейрохирургического вмешательства в позвоночник, спинной или головной мозг (ликвор истекает через послеоперационные швы)
- роста патологических новообразований, расположенных в области головного мозга;
- врожденных аномалий центральной нервной системы (грыжи в области спинного или головного мозга);
- врожденных или приобретенных анатомических дефектов черепа (дефект в клиновидном синусе, решетчатой кости, ситовидных пластинках, задней стенке лобной пазухи, пирамиде височной кости, задней и средней черепных ямках, крыше барабанной полости);
- травм пазух решетчатой кости, как результата ЛОР манипуляций (дренирования, промывания, извлечения инородных предметов, удаления полипов);
- заболеваний соединительной ткани (синдром Марфана), которые вызывают значительное утончение твердой оболочки мозга, гиперподвижность суставов;
- патологических процессов в головном мозге и костях черепа (дизэмбриогенетическое, опухолевое, воспалительное происхождение).
Ушная ликворея у детей вызвана врожденной аномалией развития лабиринта, что благоприятствует появлению глухоты и менингита. У взрослых она вызвана выпиранием паутинной мозговой оболочки из-за дефекта (врожденного) в верхней стенке барабанной полости или дефекта (приобретенного из-за динамических факторов) паутинной мозговой оболочки.
Клиника заболевания
Определить наличие ликвореи можно по следующим симптомам:
- Вытекание ликвора (прозрачной, светлой жидкости, иногда с прожилками крови, или бледно-розового цвета). Истечение
![]()
цереброспинальной жидкости имеет периодичность и длится до 2 минут, может быть обильным и скудным, струйным и капельным. Назальная ликворея – происходит из одной ноздри, и преимущественно при наклонах головы вперед. Истекание из ушей – происходит при наклоне головы в сторону. Истекание из мест травмирования позвоночника или костей черепа (в случае черепно-мозговых травм вытекает ликвор, смешанный с кровью). - Кашель, преимущественно во время сна, вызванный попаданием спинномозговой жидкости в бронхи и трахею.
- Головные боли (тупой характер) из-за снижения внутричерепного давления, вызванного вытеканием ликвора. Могут возникать при минимальных физических нагрузках, при смене положения тела.
- Обезвоживание – наступает при длительном течении ликвореи. Проявляется в виде сухости кожи, слизистых оболочек, снижения веса.
- Снижение обоняния, зрения, слуха.
Формы нарушения
Классифицировать данное состояние можно в зависимости от различных признаков: от формы проявления, от места истечения, от причины.
По форме проявления ликворею делят на явную (спинномозговая жидкость выделяется) и скрытую (ликвор не выделяется наружу, проглатывается).
В зависимости от причины развития можно разделить на первичную (развивается после операционного вмешательства, травмы) и вторичную (возникает через некоторое время из-за ликворного свища).
В зависимости от локализации вытекания спинномозговой жидкости ликворея бывает:
- спинальная – истекание происходит из дефекта, травмы позвоночника;
- раневая (послеоперационная) – жидкость вытекает через послеоперационную рану;
- ушная – вытекание жидкости из ушей (вследствие перелома пирамиды височной кости);
- назальная – ликвор выделяется через нос (вследствие травм костей черепа).
Диагностические критерии
Ликворея выявляется во время осмотра и после исследований. К методам диагностики относят:
- сбор анамнеза – помогает определить время появления первых признаков состояния (вытекание прозрачной жидкости); определить
![]()
действия которые могли вызвать развитие состояния (травмы, операции); - обследование у невролога – направлено на обнаружение дефектов и травм позвоночника, черепа, перелома основания черепа, вытекание спинномозговой жидкости из носа и ушей;
- тест на содержание глюкозы в жидкости (ликвор содержит большое количество глюкозы);
- тест на содержание тау-белка (содержится только в цереброспинальной жидкости);
- используется компьютерная томография и магниторезонансная томография – позволяют выявить повреждение костей черепа путем послойного изучения строения головного мозга;
- цистернография с применением рентгеноконтрастных препаратов;
- проба масляного пятна – носовым платком промокают вытекающую жидкость (цереброспинальная жидкость оставляет масляные пятна, после засыхания платок остается мягким).
Также может быть рекомендовано посещение и консультация нейрохирурга, отоларинголога, травматолога.
Цели и методы терапии
Больные с ликвореей нуждаются в госпитализации в неврологический или нейрохирургический стационар, лечение включает консервативные и оперативные методы.
Зачастую процесс лечения начинают с применения консервативных методов, которые позволяют уменьшить выделение ликвора, снизить ликворное давление, создать условия для остановки ликвореи. К нехирургическим методам относят:
- предотвращение напряжения в области живота, высмаркивания;
- поддерживание головы в приподнятом положении для остановки выхода спинномозговой жидкости;
- применение мочегонных препаратов, которые снижают внутричерепное давление;
- люмбальный дренаж – позволяет снизить ликворное давление в черепе за счет снижения внутричерепного давления;
- прием антибиотиков с целью лечения и предотвращения инфекционных заболеваний;
- прием нестероидных противовоспалительных препаратов.

В случае, когда консервативное лечение не приносит положительного результата, прибегают к оперативным методам терапии.
Проводятся шунтирующие, транскраниальные и трансназальные операции. Зачастую применяются эндоскопические методы, однако они редко применимы при ушной ликворее.
Оперативная терапия направлена на хирургическое устранение травмы или дефекта черепа и твердой оболочки мозга, сшивание раны; удаление из головного или спинного мозга полости с ликвором.
Чем опасно?
Опасность ликвореи заключается в возможных осложнениях. К таким последствиям относят:
- менингит – возникает из-за попадания инфекции из носовой полости вместе с ликвором в полость мозга;
- головная боль – из-за истекания спинномозговой жидкости снижается внутричерепное давление;
- пневмоцефалия – попадание воздуха в церебральные оболочки, желудочки мозга, вещество мозга;
- пневмония и бронхит – вследствие проникновения спинномозговой жидкости в дыхательные пути;
- гастрит, дисфункция или воспаление кишечника – возникают из-за попадания и скопления цереброспинальной жидкости в желудке.

Рубрика: Медицина
Дата публикации: 05.02.2016 2016-02-05
Статья просмотрена: 1047 раз
Ежегодно наблюдается рост количества операций по поводу пластики базальных ликворных фистул. В современной литературе нет чётко сформулированных показаний к применению различных методов проведения хирургического лечения ликвореи и алгоритма ведения таких пациентов в раннем послеоперационном периоде. Нами внедрено несколько методов хирургического лечения базальной ликвореи, с учетом локализации ликворной фистулы, которые успешно применяются в нейрохирургических отделениях нашей клиники. Приведены результаты различных методов хирургических пластик, их сравнительный анализ.
Ключевые слова: базальная ликворея, ликворная фистула, эндоскопическая пластика.
Введение. Базальная ликворея является актуальной медико-социальной проблемой. Частота встречаемости ежегодно растёт и сопровождается тяжёлыми внутричерепными осложнениями. Базальная ликворея возникает при нарушении целостности естественных барьеров (церебральные стенки придаточных пазух носа, ситовидная пластинка решетчатой кости и спаянная с костями основания черепа твердая мозговая оболочка), которые отграничивают полость черепа от окружающей среды.
В настоящее время в связи с постоянным увеличением количества оперативных вмешательств на основании черепа и околоносовых пазухах (ОНП), количество пациентов с послеоперационной (ятрогенной) ликвореей увеличивается ежегодно. Назальная (отоликворея) ликворея может быть осложнением после удаления опухолей краниобазальной области, аденом гипофиза и других образований основания черепа и ОНП [2]. Частота возникновения послеоперационной ликвореи составляет в среднем около 16 % от всех ликворей [2,7]. Посттравматическая базальная ликворея встречается у 2–3 % пациентов с черепно-мозговой травмой (ЧМТ), а при переломе основания черепа может доходить до 11–30 % [1,3,]. Спонтанная базальная ликворея составляет от 3–4 % [6] до 20 % [5] среди всех ликворей. Частота встречаемости в год — 2–8 случая на 4 миллиона населения [4].
Не леченная базальная ликворея приводит к развитию гнойного менингоэнцефалита до 10–25 % случаев [7]. Также могут возникнуть внутримозговые абсцессы, атрофический процесс головного мозга, пневмоцефалия. Продолжающаяся ликворея более 3-х месяцев приводит к менингиту до 60 % случаев [3].
В литературе отсутствует единство во взглядах на методы хирургического лечения ликворей. Не разработан оптимальный алгоритм и методы применения эндоскопической техники в транскраниальной хирургии. Современные зарубежные научные публикации зачастую имеют противоречивый характер.
неэффективность консервативного лечения более 14 суток;
рецидивирующий менингоэнцефалит после купирования воспаления;
наличие менингоэнцефалоцеле (мозговой грыжи);
травматический дефект задней стенки лобной пазухи со смещением отломков;
Подавляющее большинство 46(53,5 %) составляли пациенты со спонтанной базальной ликвореей, 23(26,7 %) пациентов с посттравматическими ликвореями, ятрогенных ликворей было 17(19,8 %). По локализации дефекта пациенты распределились следующим образом: клиновидная пазуха — 31(36,0 %), решётчатая кость — 27(31,4 %), лобная пазуха — 13(15,1 %), пирамида височной кости — 7(8,1 %), гайморовая пазуха 1(1,3 %), с наличием нескольких ликворных фистул — 7(8,1 %). У основной массы пациентов ликворея продолжалась от 1 до 12 месяцев.
Выбор метода операции осуществлялся с учётом локализации ликворной фистулы и её размеров, а также индивидуальных анатомо-физиологических особенностей. Транскраниальный доступ (микрохирургический или эндоскопический) применялся при локализации фистулы в латеральной стенке клиновидной пазухи, на передней или средней черепной ямке. Трансназальный эндоскопический доступ применялся при наличии фистулы в решётчатой или клиновидной пазухе при наличии анатомических особенностях хирургического коридора.
Классическим транскраниальным микрохирургическим методом оперированы 34 пациента. Из них 15 пациентов были со спонтанной ликвореей, 14 — с посттравматической, 5 — с ятрогенной. Транскраниальным эндоскопическим методом оперировано 19 пациентов, из них 16 — спонтанных и 3 посттравматические. Трансназальным эндоскопическим методом 33 пациентов, из них 19 — спонтанных, 6 посттравматических и 8 ятрогенных (Таблица 1)
Распределение пациентов по длительности заболевания и виду операции.
Длительность ликвореи
Транскраниальный микрохирургический
Эндоскопический
Всего
Трансназальный
Транскраниальный
От 3 мес. до 1 года
В настоящий момент существует множество методик пластики ликворных фистул. Каким методом не производилась пластика, основная задача — восстановление барьера между полостью черепа и внешней средой с наименьшим риском травматизации, развития внутричерепных осложнений и рецидива ликвореи.
При трансназальном доступе в клиновидной пазухе применялся метод тампонады полости пазухи свободным аутожировым лоскутом с использованием синтетической латексной клеевой композиции.
Результаты и их обсуждения. Оценивались результаты хирургического лечения: прекращение ликвореи, наличие рецидива, неврологические нарушения в послеоперационном периоде.
При оценке результатов учитывалось течение раннего послеоперационного периода (8 суток после операции), длительность стационарного лечения после операции, неврологический статус по сравнению с дооперационным уровнем, анализы ликвора, отсутствие рецидива, послеоперационных осложнений.
Всем пациентам в послеоперационном периоде выполнялась контрольное обследование на предмет исключения рецидива (радиоизотопная сцинтиграфия, СКТ-цистернография, двухэнергетическая спектральная КТ-цистернография с цветным картированием).
Послеоперационные рецидивы ликвореи наблюдались в 11(12,8 %) случаях которые были устранены повторными операциями. Из них 3 пациента после транскраниальной микрохирургической операции и 8 пациентов оперированы трансназальным эндоскопическим доступом. Послеоперационные осложнения наблюдались у 5(5,8 %) пациентов. По одному случаю: пневмоцефалия, гиперсекреторная гидроцефалия, диэнцефальный синдром, спонтанное внутримозговое кровоизлияние, ишемические нарушения.
Средний послеоперационный койко-день составил 13,1 к\дн. После обычной транскраниальной микрохирургической пластики — 14,9 к/дн., транскраниальной эндоскопической — 10 к/дн., трансназальной эндоскопической — 11,9 к/дн.
В раннем послеоперационном периоде проводилась антибактериальная и дегидратационная терапия, постельный режим, выведение ликвора по люмбальному дренажу с целью поддержания внутричерепной гипотензии. Положительный результат хирургического лечения зависел от выбора оптимального хирургического доступа в зависимости от локализации ликворной фистулы. Доступ должен обеспечить возможность подхода к фистуле, хорошую визуализацию её при минимальной травме мозговой ткани. Нами разработаны и внедрены показания и противопоказания для каждого вида пластики ликворных фистул, что позволило улучшить результаты лечения базальных ликворей.
Применение современной эндоскопической техники, нейронавигационных систем, усовершенствованных инструментов, использование компьютер-ассистирующих технологий — позволяют повысить результативность хирургического лечения и снизить количество послеоперационных осложнений.
Как показывает практический опыт, 1/5 часть из общего количества пациентов при таком диагнозе нуждается в хирургическом лечении. Практически 50% из числа всех существующих вмешательств на позвоночнике выполняются именно по поводу удаления межпозвонковых грыж. Например, в США ежегодно оперируют 200-300 тыс. человек.
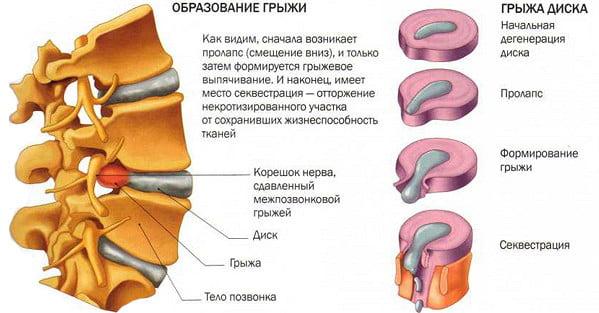
Даже при успешно проведенных манипуляциях, у части пациентов (примерно у 25%) остается или через какое-то время рецидивирует корешковый синдром, сохраняются или возникают неврологические и двигательные расстройства. Клиническое обследование больных, которые попали в группу людей с неудовлетворительными результатами, установило, что причинами синдрома неудачно прооперированного позвоночника по большей мере являются:
- рецидивы грыжеообразования на том же уровне (8%);
- сужение позвоночного канала из-за экзостозов и артроза межпозвоночных суставов (4,5%);
- появление грыжи на смежном с прооперированным сегментом диске (3,5%);
- образование патологических рубцов и спаек в позвоночном канале (3%);
- рубцово-спаечных образований в нервных корешках (3%)
- постоперационные псевдоменингоцеле и спинально-эпидуральные гематомы (1%).
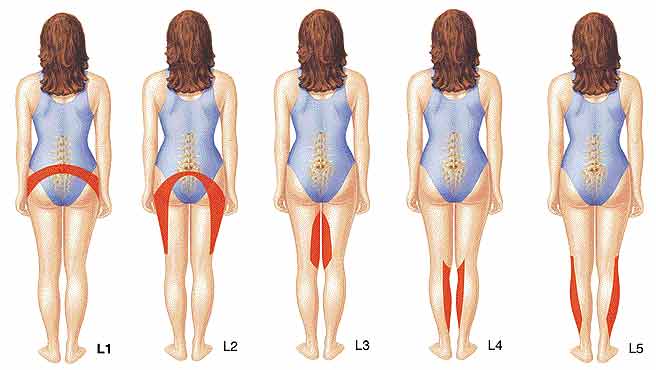
Зоны, куда может отдавать болевой синдром.
Как можно проследить, особенную тревогу вызывают рецидивы заболевания в том же месте, где производилась резекция грыжевой ткани. И довольно часто – это следствие допущенных ошибок и неточностей в ходе реабилитационного периода, игнорирование в отдаленные сроки требований и ограничений, касающихся повседневного образа жизни. Кто после качественной реабилитации продолжил восстановление в санатории, меньше остальных рискуют столкнуться с последствиями. Поэтому этот факт нужно принять к сведению всем пациентам, поскольку закрепление достигнутых функциональных результатов сразу по окончании основной реабилитационной программы играет далеко не второстепенную роль.
Заживший операционный шрам.
По поводу осложнений на форум часто приходят письма, где пациенты винят в их появлении нейрохирургов, которые плохо сделали операцию. Непосредственно хирургия в разы реже становится виновницей осложнений. Современные нейрохирургические технологии великолепно продуманы от создания безопасного доступа до точной визуализации, они отлично изучены, освоены и отточены до мелочей.
Зарубежное и российское лечение: какой прогноз
Отечественные клиники иногда не имеют отлаженной системы реабилитации.
Памятка после удаления грыжи: два важных дополнения
Мы не будем перечислять все пункты инструкции, она вам известна, поскольку всегда выдается на руки при выписке из стационара. Но вот о некоторых неосвещенных в выданной инструкции требованиях, о чем чаще всего на форумах спрашивают пациенты, считаем нужным осведомить. Итак, два самых распространенных вопроса: разрешена ли баня после операции и когда можно заниматься сексом?
Важно! Чтобы добиться полноценного восстановления качества жизни и избежать последствий, соблюдайте в строгости все противопоказания и показания, которые изложены в памятке, выданной вам при выписке из хирургического стационара. И непременно продолжите восстановление в реабилитационном центре. Стандартный срок обязательной реабилитации при условии положительной динамики составляет 3 месяца.
Боли после удаления грыжи позвоночника
В первую очередь любое оперативное вмешательство, выполняемое при грыже позвоночника, преследует декомпрессию нервных структур, чтобы избавить пациента от неврологического дефицита и мучительной боли в спине и конечностях. Если чувствительность не возобновилась, а боли не устранены, можно говорить либо об остаточных симптомах, либо о последствиях. Болевой синдром в районе раны в ранний период наблюдается практически у всех, как нормальная реакция организма на операционную травму. Когда шов хорошо заживет, что обычно происходит в течение 3-7 дней, локальные болезненные признаки ликвидируются.
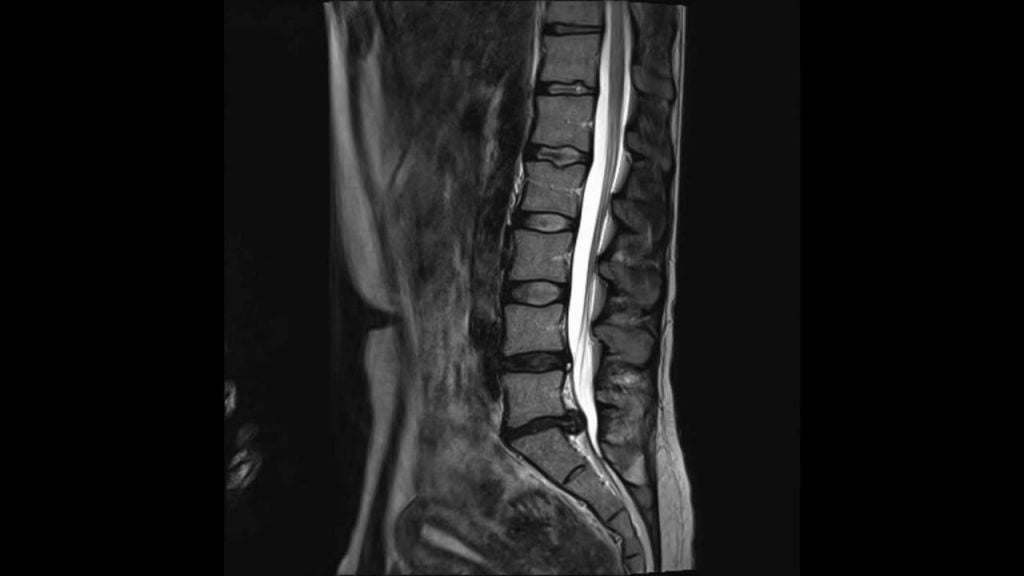
Грыжа поясничного отдела.
Постоперационным осложнением считается рецидив грыжи, встречаемость – 11,5% случаев из 100%. Произойти он может как в прооперированном сегменте (8%), так и на совершенно других сегментарных уровнях (3,5%). Полных гарантий, что грыжевое выпячивание не возникнет в ближнем или отдаленном будущем, вам не даст ни один оперирующий хирург, даже самый успешный. Однако можно максимально обезопасить себя от очередного формирования злополучного процесса в дисках позвоночника.
Вы должны понимать, что полноценная медреабилитация после процедуры удаления существенно сокращает вероятность повторного возвращения патологии, в связи с чем не должны отступать ни на шаг от предложенной реабилитологом и хирургом индивидуальной программы послеоперационного лечения. По максимуму предупредить данное последствие помогают интенсивные физические методы – ЛФК, физиотерапия, строго дозированный режим физической активности и пр.
Когда можно садиться
Кто-то восстанавливается согласно плану – через 3 месяца, а кому-то может понадобиться и увеличить длительность восстановительного периода еще на несколько месяцев. Сроки напрямую зависят от индивидуальных особенностей организма к функциональному восстановлению, дооперационного состояния больного, объема и сложности проведенной операции. Но и после выздоровления делайте регулярно зарядку и соблюдайте все меры предосторожности. Не подвергайте себя недопустимым нагрузкам, так как даже поднятие тяжеловесного предмета способно вернуть заболевание.
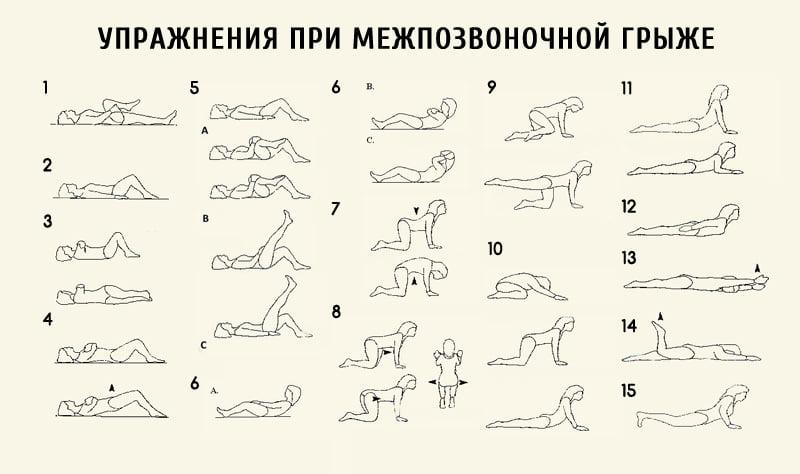
Этот комплекс выполняется как до, так и после операции.
Остаточные боли могут еще какой-то период сохраняться, особенно у людей, поступивших в лечебное учреждение изначально с серьезными вертеброгенными нарушениями, которые прогрессировали слишком продолжительное время. По мере восстановления нервной ткани и мышечных структур неприятные симптомы, не устранившиеся сразу после вмешательства, постепенно будут утихать. Но примите к сведению, что сами по себе, без надлежащего послеоперационного лечения, они не только не пройдут, но и могут приобрести стойкую хроническую форму, иногда с необратимым характером.
Будьте бдительны! Если вас беспокоит боль после удаления грыжи, нужна консультация нейрохирурга! Не пытайтесь связываться с онлайн-докторами через интернет, они вам ничем не помогут, так как не имеют ни малейшего представления об особенностях вашего клинического случая, нюансах хирургического вмешательства, специфике вашего восстановления.
Осложнения после удаления грыжи позвоночника
Все хотят получить ответ на наиболее волнующий вопрос: опасна ли операция по поводу грыжи позвоночника? Абсолютно у каждого оперативного метода лечения есть риски возможного развития осложнений. В нашем случае опасность операции тоже не исключается, и в доминирующем количестве она состоит в появлении рецидива, который решается повторным вмешательством. Безусловно, особенное значение еще играет качество интраоперационного сеанса, но, как правило, в преуспевающих клиниках операция проходит благополучно.
Какими могут быть интраоперационные последствия? Преимущественно они связаны с ранением нерва или твердой мозговой оболочки спинного мозга.
- Первое осложнение будет проявляться болями и нарушением чувствительности в ногах или руках, в зависимости от места нахождения травмированного нерва. Если нервная структура повреждена сильно, прогноз на ее восстановление, к сожалению, неутешительный.
- При повреждении твердой спинномозговой оболочки, если хирург своевременно обнаружил причиненный дефект, он его ушьет. В противном случае будет вытекать спинномозговая жидкость. Нарушенная циркуляция ликвора вызовет проблемы с внутричерепным давлением и, как следствие, пациент будет испытывать сильные головные боли. Твердая оболочка может зажить самостоятельно, примерно за 2 недели.
Негативные реакции бывают и послеоперационными, ранние и поздние:
- К ранним осложнениям относят гнойно-септические процессы, в числе которых эпидурит, остеомиелит, нагноение шва, пневмония. Кроме того, в группу ранних постоперационных последствий входят тромбоз глубоких вен нижних конечностей и тромбоэмболия легких.
- Поздние негативные реакции – это повторные рецидивы, вторичные дегенеративно-дистрофические патологии. Сюда же входят грубые рубцово-спаечные разрастания, которые в свою очередь сдавливают нервные образования, что, как и при межпозвоночных грыжах, проявляется болевым синдромом и/или парестезиями, распространяющимися по ходу защемленного нерва.
Если операция проведена качественно, соблюдены все профилактические меры и безупречно выполняются врачебные рекомендации, вероятность возникновения любых последствий сводится к самому предельному минимуму.
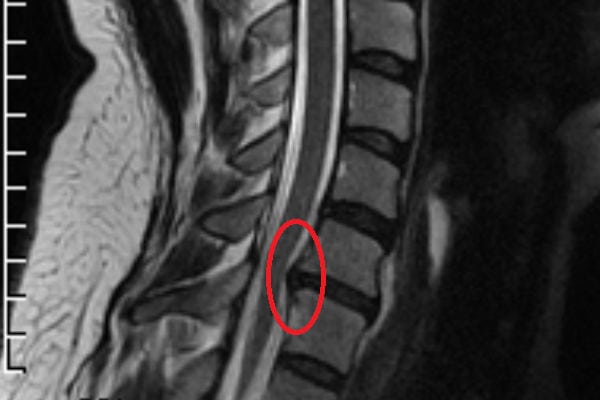
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
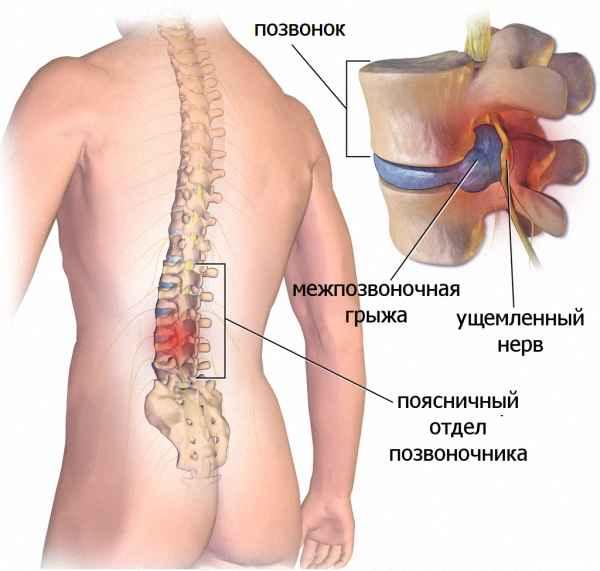
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
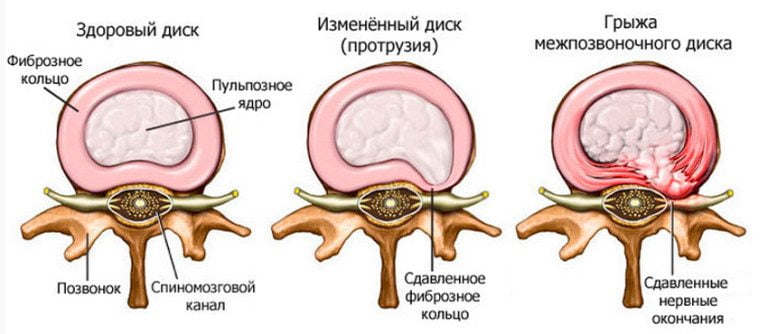
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
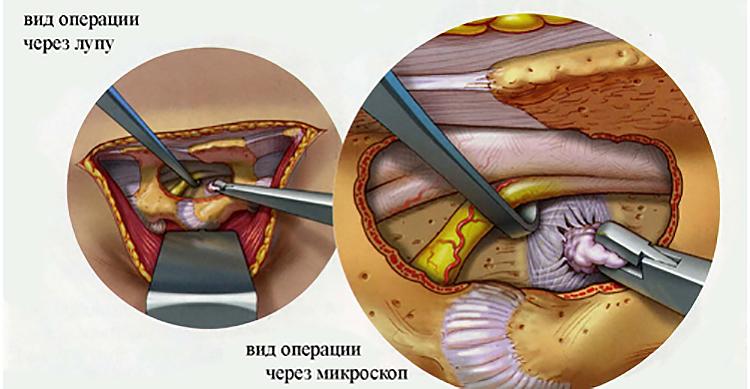
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
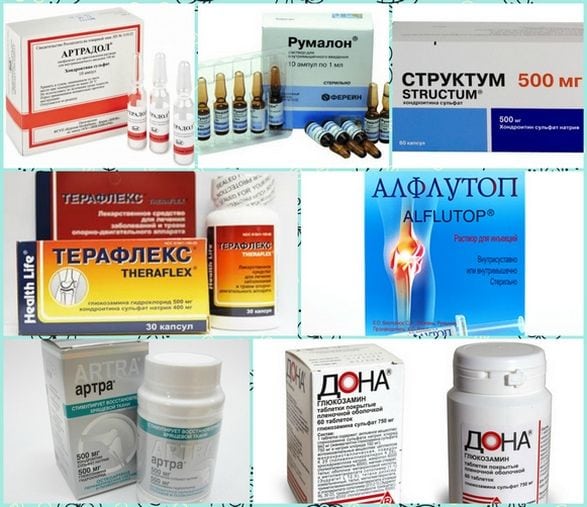
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Читайте также:





