Лидокаин при болях в мышцах
Для быстрого купирования острых болей в суставах используются инъекционные формы препаратов. Болезненные ощущения исчезают спустя несколько минут после парентерального введения лекарственных средств. Их активные ингредиенты быстро проникают в системный кровоток и создают в нем максимальную терапевтическую концентрацию. Наиболее актуально применение инъекций в терапии деформирующего остеоартроза, спондилоартроза, ювенильного, ревматического, подагрического артритов.
Использование уколов при болях в суставах имеет и свои недостатки. При внутримышечном введении препаратов их действие не избирательно. Основные компоненты равномерно распределяются по всему организму, поэтому в поврежденное сочленение проникают частично. К тому же лекарства, введенные парентерально, быстрее выводятся из организма, чем капсулы или таблетки.
Способы парентерального введения препаратов
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
В ортопедической и травматологической практике применяются различные способы введения лекарственных средств. При выборе подходящей методики врач учитывает выраженность симптоматики, локализацию сустава, стадию течения воспалительного или дегенеративного процесса. Значение имеет также возраст пациента, наличие в его анамнезе острых или хронических патологий ЖКТ, печени, органов мочевыделения. При болях в суставах уколы можно ставить следующими способами:
- внутримышечно. Часто используется для введения НПВС при купировании острого болевого синдрома и хондропротекторов на заключительной стадии терапии остеоартрозов, спондилоартрозов, подагрического артрита;
- периартикулярно. Предназначен для введения НПВС, глюкокортикостероидов, анальгетиков, анестетиков. Препараты вводятся в соединительнотканные структуры, расположенные рядом с пораженным суставом, в места, где ощущаются самые сильные боли;
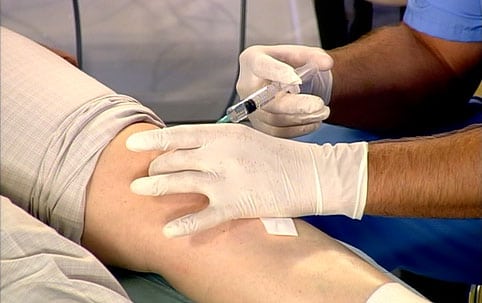
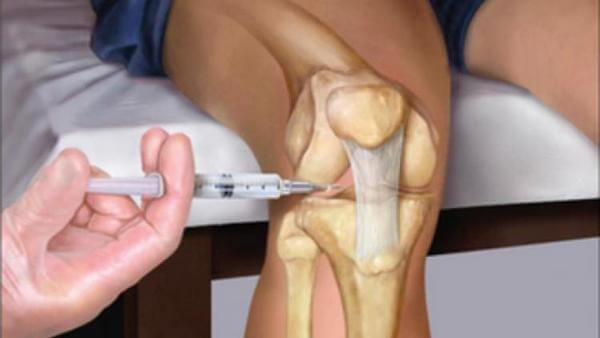
- внутрь сустава. Такой способ введения показан пациентам, у которых диагностирован острый воспалительный процесс или пронизывающие боли в области сочленения. Внутрисуставные инъекции глюкокортикостероидов назначаются при остеоартрозах, артритах, остеохондрозах различной локализации;
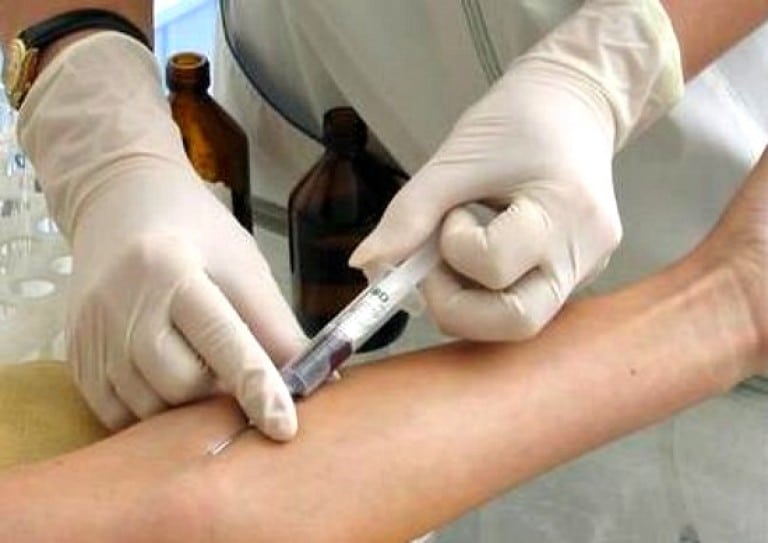
- внутривенно. Это самый редко применяемый метод парентерального введения. Обычно он используется для устранения сосудистых, неврологических нарушений, если боль вызвана сдавливанием кровеносных сосудов. Внутривенно вводятся водорастворимые витамины, ангиопротекторы, вазодилататоры.
Препараты могут применяться в качестве монолечения или в назначенных врачом комбинациях. Например, при тяжелом течении деформирующего остеоартроза пациентам рекомендовано внутрисуставное введение средств с гиалуроновой кислотой. А для устранения острой боли применяются уколы с глюкокортикостероидами и анестетиками.
Инъекционные растворы для купирования болевого синдрома
Разовые и суточные дозы, длительность терапевтического курса определяет ревматолог, ортопед, травматолог. В большинстве случаев инъекционные формы препаратов назначаются пациентам при остром течении или рецидиве хронической патологии. В ортопедии практикуется применение уколов при болях в суставах, уколов для купирования воспалительного процесса. В период реабилитации используется внутримышечное или внутрисуставное введение хондропротекторов.
НПВС не назначаются пациентам только при наличии противопоказаний к их применению, например тяжелых патологий печени, почек, ЖКТ. Во всех остальных случаях с использования этих препаратов начинается терапия остеоартроза, артрита, остеохондроза. НПВС включаются в терапевтические схемы даже при выявлении дегенеративного, а не воспалительного заболевания суставов. Для лекарственных средств характерны выраженные анальгетические, противоотечные, жаропонижающие свойства. Одна инъекция НПВС способна значительно ослабить симптоматику и улучшить самочувствие пациента. Наибольшей терапевтической эффективностью обладают препараты с такими активными ингредиентами:
- диклофенаком, содержащемся в Ортофене, Вольтарене, Диклаке, Диклоберле;
- мелоксикамом, входящим в состав Мовалиса, Артрозана, Месипола, Амелотекса;
- кетопрофеном, являющимся действующим веществом Фламакса и Кетонала.
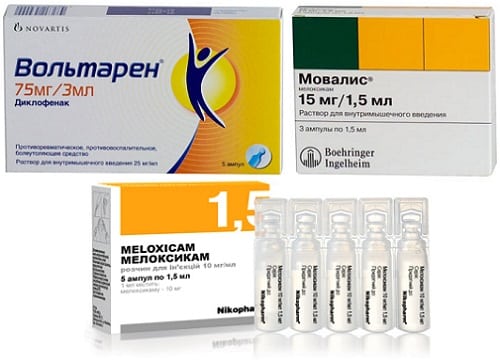
Для купирования острых резких болей часто применяются инъекции Кеторолака или его широко известного импортного аналога Кеторола. Обычно пациентам рекомендовано внутримышечное введение НПВС. Но иногда практикуется и периартикулярное использование, особенно при одновременном поражении сустава и связочно-сухожильного аппарата, например, при синовитах.
Отек, сформировавшийся остеофит, сместившийся позвонок могут сдавливать чувствительные нервные окончания, вызывая сильнейшие боли. Патологическое состояние приводит к спазмированию мышечных волокон, расположенных около сустава. Из-за спазма сила механического воздействия на нервные корешки увеличивается, провоцируя усиление болевого синдрома. Чтобы улучшить самочувствие пациента, необходимо расслабить скелетную мускулатуру. Для этого применяются миорелаксанты, обычно центрального действия. Какие уколы можно ставить при болях в суставах, вызванных сокращением мышечных волокон:
- Мидокалм;
- Калмирекс.
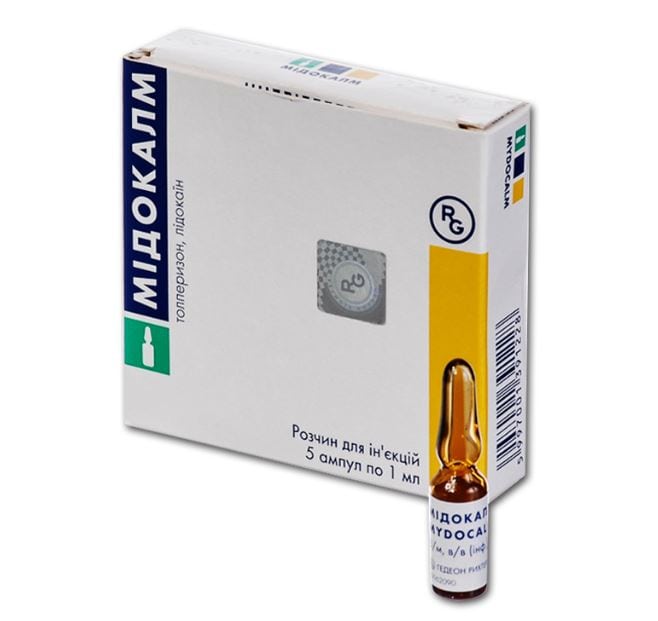
Помимо миорелаксанта Толперизона, в составе препаратов присутствует анестетик Лидокаин. Это позволяет устранять боль сразу двумя способами — расслаблением спазмированных мышц и блокированием передачи болевых импульсов в ЦНС.
В ответ на боль и воспаление, возникающие в любой части тела человека, в коре надпочечников вырабатываются гормоны, оказывающие анальгетическое и противовоспалительное действие. Их синтетические аналоги — глюкокортикостероиды, которые обладают и мощной терапевтической активностью, и столь же выраженными токсичными свойствами. Инъекции гормональных препаратов назначаются пациентам в крайних случаях — при неэффективности НПВС или аутоиммунной природе заболевания. Внутримышечное введение практикуется редко, обычно укол делается прямо в полость сустава. Если воспаление затронуло сухожилие, то глюкокортикостероиды используются периартикулярно. Какие гормональные обезболивающие уколы при болях в суставах применяются чаще всего:
- Дипроспан
![]()
- Кеналог;
![]()
- Дексаметазон;
![]()
- Триамцинолон;
![]()
- Флостерон;
![]()
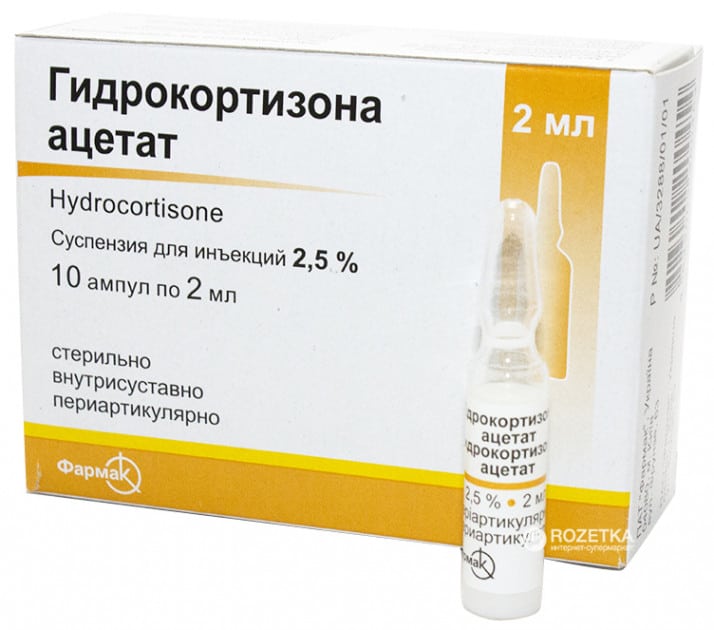
- Гидрокортизон;
![]()
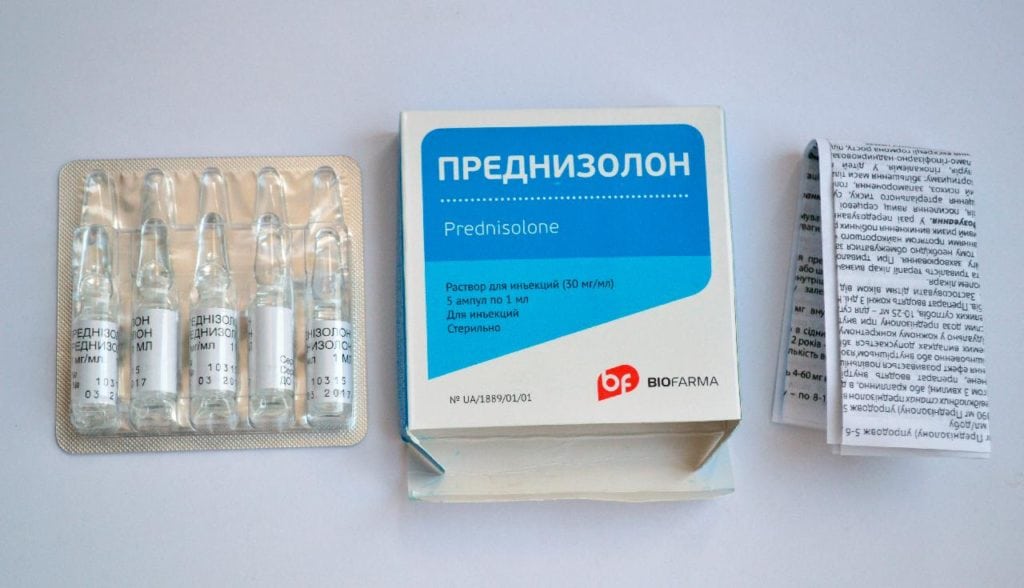
- Преднизолон.
![]()
Лечение суставов глюкокортикостероидами редко продолжается дольше 3-5 дней. Причина — опасные побочные проявления, возникающие по мере накопления активных ингредиентов в организме. Гормональные средства негативно воздействуют на ЖКТ, печень, почки. Особенно страдают костные ткани, которые истончаются, разряжаются.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Уколы от болей в суставах используются в виде лекарственных блокад. Такие процедуры проводятся при острых болях, не устраняемых с помощью НПВС. Механизм действия блокады заключается в исключении чувствительных нервных окончаний пораженного сустава из цепи передачи импульсов в ЦНС. Препараты блокируют нервные структуры спинномозгового нерва, на некоторое время нарушая иннервацию. Лекарственные блокады предназначены только для симптоматического лечения, на причину патологии они не оказывают никакого влияния. В ортопедии практикуется использование анестетиков Лидокаина и Новокаина. При осложненном течении заболевания они комбинируются с глюкокортикостероидами Дексаметазоном, Гидрокортизоном и Преднизолон. Лекарственная блокада может быть проведена несколькими способами:
- паравертебрально. Раствор, обычно состоящий из Гидрокортизона и Новокаина, вводится в мягкие ткани, расположенные рядом с суставом (сухожилия, связки, мышцы);
- эпидурально. Инъекционный препарат вводится в область, расположенную на границе внутренней поверхности позвоночного канала и мозговой оболочки;
- внутрисуставная (пункция сустава) – медикаменты вводятся в полость сустава.
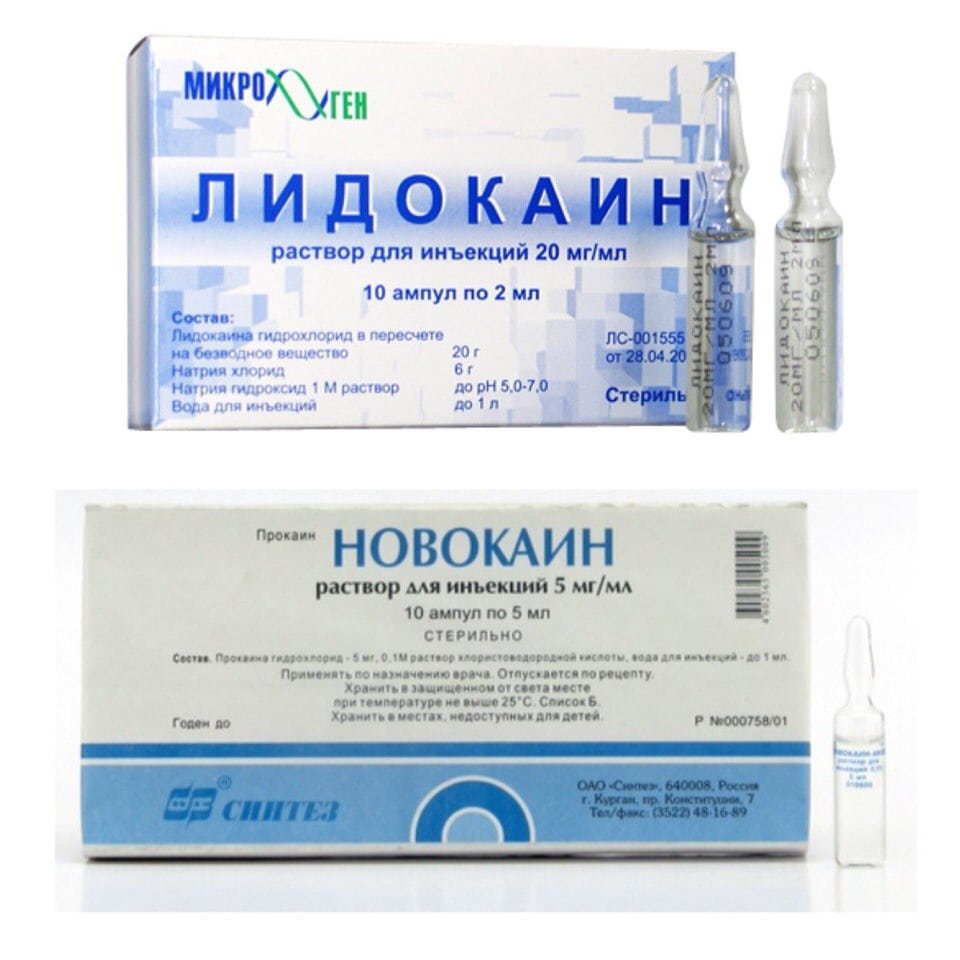
Обезболивающее действие лекарственных блокад происходит через несколько минут. При сочетании анестетиков и гормональных препаратов передача болевых импульсов может блокироваться на сутки и более.
Стоит рассмотреть уколы хондропротекторов в качестве обезболивающих препаратов при болях в суставах. Эта группа лекарственных средств не используется для снижения выраженности острых пронизывающих или ноющих тупых болей. У них другой механизм анальгетического действия.
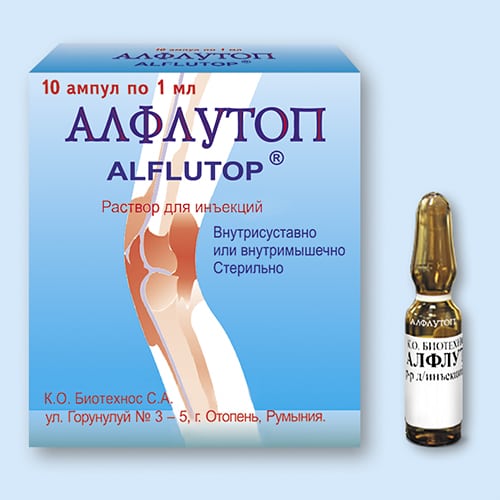
Основными задачами терапии артрозов, артритов, спондилоартрозов становятся не купирование боли и воспаления, а частичное восстановление поврежденных хрящевых тканей, связочно-сухожильного аппарата. Хондропротекторы с хондроитином и глюкозамином — единственная группа препаратов, улучшающих состояние крупных и мелких сочленений. Доказательная база лечебной эффективности есть у таких средств для парентерального введения:
- Алфлутоп;
- Дона;
- Румалон;
- Мукосат;
- Хондрогард;
- Хондролон;
- Хондроитин-Акос.
После нескольких дней лечения активные ингредиенты препаратов накапливаются в полости сустава в необходимой терапевтической концентрации. За счет ускорения процессов метаболизма и улучшения кровообращения проявляется выраженный обезболивающий эффект хондропротекторов. Он более продолжительный, чем у НПВС, глюкокортикостероидов, анестетиков. После отмены хондропротекторов их анальгетическое действие сохраняется на протяжении нескольких недель.
Карбокситерапия — эффективный метод устранения острых и ноющих болей в суставах и позвоночнике. Терапевтическая процедура активно используется для лечения артроза, артрита, остеохондроза. Фармакологические препараты не применяются. Протекающие при карбокситерапии процессы схожи с теми, что происходят при физиотерапевтических мероприятиях. Газовые уколы назначаются пациентам для купирования боли, отечности, воспаления, увеличения объема движений в поврежденном суставе.
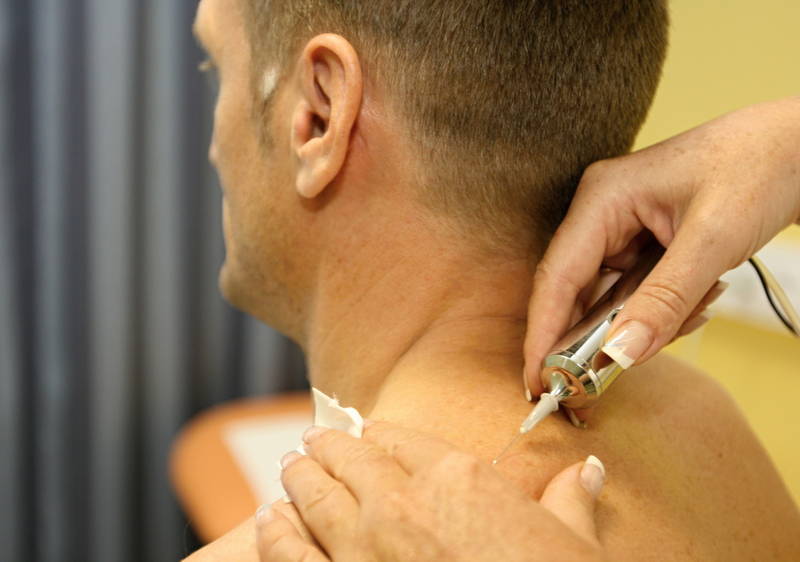
При проведении карбокситерапии врач устройством, отдаленно напоминающим большой пистолет, вводит в область сочленений очищенную от посторонних примесей двуокись углерода. Ее уровень в суставе повышается на 20-40 минут, а необходимый клеткам кислород вытесняется. В условиях гипоксии организм быстро мобилизуется, запуская процессы для устранения патологического состояния:
- ускоряется обмен веществ и регенерация пораженных дегенеративным или воспалительным процессом тканей;
- для восполнения запасов молекулярного кислорода расширяются кровеносные сосуды, ускоряется крово- и лимфообращение.
Вместе с кровью в сустав поступает большое количество питательных и биологически активных веществ, необходимых для его полноценного функционирования. Газовые уколы положительно влияют и на состояние мышечных тканей. Высокая концентрация кислорода в мышцах способствует их расслаблению, устранению болезненных спазмов. Рассасываются отеки, сдавливающие чувствительные нервные окончания, полностью купируется болевой синдром.
Инъекционные растворы нельзя использовать для лечения по совету провизора в аптеке или соседки по лестничной площадке. Передозировка становится причиной ухудшения самочувствия, повреждения внутренних органов, развития осложнений. В терапии суставных патологий практикуется только комплексный подход. Недостаточно просто устранить боль или мышечный спазм — требуется восстановление поврежденных тканей, предупреждение распространения воспалительного или дегенеративного процесса на здоровые суставы.
Лечебно-медикаментозная блокада — это инъекция обезболивающих препаратов в нервные сплетения, избавляющая от мышечных болей и спазмов в короткий срок.
Содержание статьи:
Лечебная блокада – медикаментозный метод купирования болевого синдрома, а также другой неврологической симптоматики. Такая техника обезболивания применяется более века, за который доказала высокую эффективность. Медикаментозная блокада позволяет избавиться от боли в очень короткий срок и существенно улучшить качество жизни и самочувствие.
Каноны современной медицины диктуют как можно более быстрое купирование боли. Иначе ухудшается психологическое состояние пациента. Это накладывается на имеющуюся симптоматику, многократно ухудшая клиническую картину. Иногда хроническая боль приводит к суициду. Поэтому лечебная блокада получила очень широкое распространение. Она устраняет причину боли с минимальными побочными эффектами и без интоксикации организма.
Медикаментозная блокада имеет непродолжительное обезболивающее действие. Однако, благодаря снятию мышечного спазма и иных симптомов, общее самочувствие улучшается на более долгий срок. Блокады проводят курсами от 2 до 15 уколов, перерыв – 3-4 дня.
Лечебная блокада – это инъекция (укол) лекарственного препарата в очаг боли, в том числе эпидурально.
Медикаментозная блокада обеспечивает трехфазное избавление от боли. Сначала из-за раздражения болевых рецепторов иглой боль усиливается. Затем она стихает до минимального уровня. На третьей фазе достигается терапевтический эффект – боль уходит. Когда препарат перестает действовать, боль возвращается. Однако ее интенсивность снижается вплоть до 50%.
После лечебно-медикаментозной или диагностической блокады рекомендуется снизить двигательную активность области воздействия. Иногда нужна иммобилизация, например, шейным корсетом. В некоторых случаях показан постельный режим.
Преимущества лечебных блокад
- Качественный и быстрый обезболивающий эффект. Препарат действует направленно, именно на очаг боли.
- Низкий риск побочных эффектов. Лекарство попадает в кровоток только после прохождения источника болевого синдрома.
- Хороший терапевтический эффект.
- Возможность снять сосудистый и мышечный спазм, воспаление в очаге.
- Делать инъекции можно многократно – при каждой вспышке боли.
- Восстановление трофики ткани и снятие отека.
Показания к проведению лечебной блокады
- боли в шее, спине;
- остеохондроз;
- невралгия, неврит;
- болевой синдром в позвоночнике по причине межпозвонковой грыжи;
- ревматизм;
- остеоартроз;
- боли в послеоперационном периоде;
- фантомные боли;
- синдром Миньера;
- нейропатия;
- спастика;
- ампутационные боли;
- болезненность и спастика после инсульта;
- радикулит;
- мигрень;
- ишиас;
- туннельный синдром.
Виды лечебно-диагностических блокад
Инъекция делается в зону поражения, под очаг или вокруг него, в область измененных тканевых реакций, в воспаление и др. Разделяются на периартикулярные (в ткани около суставов) и периневральные (в нервные каналы).
Уколы в различные сегменты, к ним относятся паравертебральные блокады, которые делаются в проекцию сегментов позвоночника. Каждому спинномозговому нерву и сегменту позвоночника соответствует дерматом (участок кожного покрова, соединительной ткани), склеротом (область костной системы), миотом (часть мышечной системы). Вводя препарат внутрикожно в какой-либо дерматом, можно влиять на соответствующий участок позвоночника и/или внутренний орган. Самое частое показание – миотонические реакции паравертебральных мускулов при остеохондрозе.
Такая лечебная блокада объединяет в неврологии несколько техник. Применяется при боли в спине. Анестетик может вводиться внутрикожно, между остистыми позвонковыми отростками на глубину 2-4 см, в зону тела позвонка. В последнем случае от линии остистых отростков отступают на 3-4 см вбок. Иглу направляют под углом 35° и вводят на 8-10 см в глубину.
Сильная боль в позвоночнике связана с ущемлением спинномозговых нервов. Блокада действует направленно и нормализует самочувствие. Это не простая процедура, поэтому проводится в крайнем случае.
При блокаде на время отключается нервная проводимость определенных волокон. Для этого используют местные анестетики, которые блокируют клеточное проведение путем ингибирования потенциалзависимых натриевых ходов.
Эффект наступает за несколько минут. Параллельно снижается сосудистый спазм, ускоряется восстановление тканей, нормализуется обмен веществ, проходит отек от воспаления.
Применяются для мелких и крупных суставов, когда болевой синдром является следствием дегенеративного процесса или воспаления. Анестетик вводится в суставную капсулу. После этого боль устраняется полностью. Если же случай запущенный, то она значительно снижается. Основные показания – это бурсит, остеоартроз суставов, периартрит, артрит неинфекционной природы, тендовагинит. Процедура не требует подготовки, проводится под местной анестезией. Длительность – 20 минут. Эффект наступает через несколько минут. Сразу после введения препарата можно двигаться. Длительность эффекта зависит от степени поражения сустава. Она составляет в среднем 21 день. Затем делают повторные блокады. Иногда инъекции делают не в сустав, а в мышцу. Это нужно, чтобы снизить спазм, вызывающий боль. Также к этой группе относятся паравертебральные блокады. По такой технологии лечат следующие суставы: голеностопный, тазобедренный, лучезапястный, коленный, плечевой, локтевой.
Анестетик вводится в область, по которой идет периферический нерв. Таким образом устраняются боль, сосудистый спазм, мышечное напряжение, воспаление и отек. Показания: неврит, невралгия, онкология, суставные патологии, мышечно-тонический и туннельный синдромы. Процедура может проходить под ультразвуковым контролем. Длительность – до 10 минут. Обезболивающий эффект наступает через несколько минут и сохраняется до 21 дня. Могут проводиться повторные процедуры, кроме случаев, когда эффект не наступает после 1-2 введений.
Препараты, которые применяют при лечебных блокадах
Сначала рассмотрим наиболее часто применяемые местные анестетики.
Может вводиться в нервы и ткани, обезболивает, снимает спазм. В патологическом очаге проходит сильное раздражение, отключается периферическая иннервация. Препарат улучшает трофику тканей, а также:
- снижает проницаемость сосудистых стенок;
- выступает как антисептик и бактериостатик;
- увеличивает устойчивость к аллергенам;
- выравнивает сосудистый тонус;
- улучшает трофику нервов.
Считается наиболее безопасным средством подавления боли, характеризуется минимумом побочных эффектов. Имеет определенную степень токсичности.
Теперь перейдем к самым популярным глюкокортикостероидам. Препараты этой группы призваны усилить эффективность блокады, снять воспаление, аллергическую реакцию. Могут применяться также самостоятельно.
Метилпреднизолона ацетат – форма метилпреднизолона, обладающая пролонгированным воздействием. Это объясняется худшей растворимостью и меньшей активностью метаболизации. Используется для блокад мягких тканей и суставов. Для эпидуральных блокад – с осторожностью, потому что может спровоцировать воспаление паутинной спинномозговой оболочки.
Используется для лечения всех суставов, за исключением труднодоступных и не имеющих синовиальной полости. При введении в тазобедренный сустав необходимо исключить попадание в крупные сосуды. Инъекции в окружающие сустав ткани могут быть мало- или неэффективными. Если с первого укола не наступает положительного эффекта, процедуру не повторяют.
Препарат на основе бетаметазона. Применяется для лечения пяточной шпоры. Обеспечивает быстрый обезболивающий и противовоспалительный эффект. Снимает аллергическую реакцию. Обычно позволяет вылечить шпору за 1-2 сеанса. Существенный недостаток – разрушительное влияние на надпочечники и гипофиз. Однако вероятность осложнений в этом препарате резко снижена, по сравнению с аналогами. От других подобных лекарственных средств отличается микрокристаллической структурой. Может применяться для эпидуральных блокад, а также блокад спинномозговых нервов, мускулатуры и др. Эффективен при деструктивно-дистрофических заболеваниях позвоночника, в частности поясничного отдела.
Возможные осложнения и меры их профилактики
Лечебные блокады отличаются крайне низким процентом осложнений – 0,5%. Это могут быть реакции на препараты, симптомы интоксикации (рвота, головокружение, сердцебиение), повреждения сосудов в местах инъекций. Чтобы профилактировать осложнения, вводят дополнительные препараты, а после процедуры пациенту рекомендуется 1-2 часа полежать. Не рекомендовано сразу сильно нагружать себя физически, что часто бывает, потому что люди избавляются от боли. Если не проявлять осторожность в плане двигательной активности, симптоматика вернется и будет более сильной.
При блокадах позвоночника возможны кровотечения, инфицирование прокола, повреждение внутренних оболочек, мягких тканей. Последнее обычно связано с неопытностью врача. Также может развиться анафилактический шок. Поэтому процедуру проводят только в медицинском учреждении. Для предупреждения осложнений делают пробную инъекцию.
При блокаде пяточной шпоры у 15-20% людей бывают осложнения. Чаще всего они случаются из-за неправильного введения глюкокортикостероидов и индивидуальной реакции на них. Это может быть отмирание мягких тканей, нагноение, разрыв пяточной фасции. Нужно каждый день после процедуры самостоятельно осматривать пятку, чтобы вовремя заметить негативную реакцию. Ее первые признаки – это боль, почернение и/или покраснение кожи, онемение. Осложнения могут быть отсроченными и возникать даже через несколько недель после процедуры. Это объясняется пролонгированным действием глюкокортикостероидов.
Многие инъекционные лекарственные препараты при введении дают стойкий болезненный эффект. Для того чтобы сгладить боль, их разводят растворами анестетиков. К самым распространённым относится Лидокаин в ампулах.
Особенности и составляющие компоненты анестетика
В качестве основного действующего компонента использован лидокаина гидрохлорид в виде моногидрата. Раствор для инъекций не имеет цвета и запаха, прозрачный. Как дополнительные компоненты, использованы хлорид и гидроксид натрия, очищенная вода.
В аптеках представлено две формы выпуска медикамента. Готовый к применению, произведённый в заводских условиях на основе действующего вещества Лидокаин раствор выпускается в буфусах и стеклянных ампулах с соответствующей маркировкой. Ампулы должны находиться в упаковке во избежание их разрушения.

В зависимости от производителя, торговые упаковки могут различаться. Один флакон может содержать 10 или 20 мг действующего вещества. Ампулы содержат 2 мл медикаментозной субстанции. В аптечных сетях предлагаются растворы двух- (в 1 мл – 20 мг действующего вещества) и десятипроцентные (в 1 мл – 100 мг). В упаковке – 10 ампул.
На данный момент лекарственный состав выпускает несколько заводов-изготовителей. Среди них:
Фармакологическое действие
Лекарственный препарат относится к местным анестетикам из ряда амидов, которые обладают короткой продолжительностью действия. Оказывает терминальную, инфильтрационную, проводниковую анестезию. Механизм действия основан на снижении проницаемости клеточных стенок нейронов для ионов Na+. Вследствие того, что ионы не поступают в нервные клетки, нейроны перестают реагировать. Как итог, возникает чувство онемения.
Токсичность раствора Лидокаина зависит от его насыщенности. При небольшой концентрации (0,5 %) его токсичные свойства практически не отличаются от характеристик новокаина, 1- и 2-процентные растворы обладают уже большей токсичностью.
Кроме как местноанестезирующее средство, медикамент используют в кардиологии для контроля аритмии. Для препарата характерны быстрое действие (в течение 1 минуты) раствора Лидокаина и относительно быстрое выведение из организма – 1-1,5 часа.
Сколько действует укол Лидокаина? Эффект 10-процентного раствора Лидокаина длится 10-25 минут.
При местном применении (нанесении состава на слизистые оболочки) период всасывания зависит от области манипуляции, дозы и скорости перфузии. Максимальная концентрация фиксируется спустя 10-20 минут.
При инъекционном введении анестетик быстро проникает в системный кровоток, однако лишь часть его поступает туда в неизменном виде. Некоторый объём лекарственного средства задерживается в гепатоцитах. Наивысшая концентрация в плазме крови обнаруживается спустя 5-10 минут. Связывание с белками плазмы фиксируется на уровне 60-80 %, что тоже зависит от дозы. Этот параметр также зависит от количества введённого препарата и от участка его инъецирования.
Активный компонент быстро взаимодействует с иммуноглобулинами и альбумином. Сначала действующее вещество распространяется в органы и ткани, характеризующиеся хорошим кровоснабжением – сердце, лёгкие, мозг, печень, селезёнку. После этого поступает в жировую и мышечную ткани. Лидокаин проникает через гистогематические барьеры, в том числе гематоэнцефалический и плаценту. В организме плода оказывается до 55 % концентрации раствора, введённого матери.
Лидокаина гидрохлорид на 90 % метаболизируется в печени, преимущественно, путём окислительного N-деалкилирования. Оставшиеся примерно 10 % (в зависимости от анамнеза пациента – от 5 до 20 %) выводятся в неизменённом виде почками вместе с мочой. Период полувыведения – до двух часов. Время, за которое препарат полностью покидает организм, составляет 9-10 часов. При заболеваниях печени процесс метаболизма может занимать вдвое больше времени.
Для чего используют препарат
Основные показания, при которых может быть использован Лидокаин, сводятся к анестезии, а именно:
- для местной анестезии;
- системной анестезии;
- проводниковой анестезии;
- купирования приступов аритмии.

Кроме этого, препарат может быть использован для разведения антибиотиков из-за болезненности введения.
Для чего ещё назначают Лидокаин? Множество интернет-источников утверждает, что Лидокаин в ампулах – это средство от зубной боли. Однако это не совсем так. При лечении зубов препарат используют в качестве анестезии, но не как обезболивающее.
Несмотря на частую назначаемость пациентам, лекарственное средство имеет ряд противопоказаний, которые стоит учитывать перед его введением. К ним относятся:
- атриовентрикулярная блокада 3-й степени;
- индивидуальная непереносимость лидокаина гидрохлорида;
- гиповолемия, или резкое падение давления, которое характеризуется уменьшением объёма сердечного выброса.
Инструкция по применению
Инструкция по применению к лекарственному препарату Лидокаин описывает дозы, то, как вводят препарат при тех или иных состояниях различным категориям пациентов. Объём инъекции зависит от области воздействия и цели использования.
В первую очередь, стоит отметить, что объём введённого лекарства зависит от площади участка, подвергаемого анестезии. Если есть потребность в маленьких дозах, то, как правило, Лидокаин разводят изотоническим раствором и вводят внутривенно капельно.
Аннотация к лекарственному средству содержит стандартные дозировки, необходимые для разных типов анестезии.
- При инфильтрационной анестезии лекарство вводится в дозе от 20 до 200 мг. Точная доза зависит от участка, подвергаемого наркозу. Так, при малых вмешательствах используется доза 20-100 мг, а при больших – 100-200 мг.
- Для проведения проводниковой анестезии доза Лидокаина варьирует от 30 до 200 мг.
- Эпидуральная и люмбальная анестезия – 250-300 мг.
- Для проведения анестезии небольших участков, таких как пальцы рук или ног, используют небольшие объемы – 20-80 мг.
- Хвостовая и грудная блокады проводятся при максимальных количествах анестетика (200-300 мг).
- Введение анестетика вблизи нервного ствола – 50 мг.
Что касается максимальных дозировок для детей, то для пациентов от 1 года до 12 лет используют количества, которые не превышают 5 мг на каждый килограмм массы ребёнка. До одного года Лидокаин не используют.
Что будет, если Лидокаин ввести в вену? В вену препарат вводится только в разведении с физиологическим раствором, медленно, капельно. В противном случае, возможны кардиологический шок и прекращение функционирования сердечной мышцы.
Для наружного применения Лидокаин в ампулах не используют, для этих целей разработана медикаментозная форма раствора в виде спрея.
Можно ли пить Лидокаин в ампулах? Принимать Лидокаин внутрь не имеет никакого смысла, так как структура соединения легко разрушается пищеварительными ферментами.
Препарат не предполагает особые методы введения. Главное, вколоть Лидокаин согласно правилам асептики и антисептики. Если раствор вводится внутримышечно, то инъекция делается непосредственно в место, которое будет подвержено хирургическому вмешательству. Для обезболивания содержимое ампулы могут вводить целиком либо обкалывать место вмешательства малыми дозами.
Внутривенное введение требует особой осторожности, так как большие дозы препарата могут вызвать анафилактический шок. Как правило, инъекция в вену сопровождается разбавлением препарата натрия хлоридом в концентрации 0,9 %.
Передозировки гидрохлоридом лидокаина – далеко не редкость. Частота проявления побочных эффектов равна 20 % от всех известных случаев. Симптомами и последствиями передозировки Лидокаином могут быть:
- парестезия околоротовой области;
- онемение языка;
- шум в голове;
- вертиго;
- снижение остроты зрения;
- дрожание рук;
- судороги;
- брадикардия;
- аритмия;
- инфаркт миокарда, инсульт;
- потеря сознания;
- коллапс;
- остановка дыхания;
- клиническая смерть.
При первых симптомах, характеризующих токсическое действие Лидокаина, необходимы следующие мероприятия:
- в первую очередь, проводят оксигенацию с помощью кислородной маски;
- искусственная вентиляция лёгких при необходимости;
- введение плазмы и других инфузионных растворов (как правило, судороги снимают растворами Диазепама или тиопентала натрия);
- сердечно-лёгочная реанимация.

После появления побочных реакций необходимо сразу же отменить препарат. В случаях угрозы жизни пациента возможен перевод его на искусственную вентиляцию лёгких и осуществление ряда реанимационных действий.
Частота проявления побочных явлений зависит от состояния пациента и его возраста. К основным побочным реакциям на Лидокаин можно отнести:
- аллергические реакции на Лидокаин – гиперемия в месте инъекции, зуд, раздражение, отёк Квинке, анафилактический шок;
- нервная возбудимость, которая может сменяться вялостью и апатией;
- спутанность сознания;
- головокружение;
- острая дыхательная недостаточность;
- онемение языка;
- судороги;
- боли в конечностях, пояснице;
- дисфункция кишечника и мочеполовой системы;
- воспаление глаз, диплопия;
- звон в ушах;
- арахноидит;
- снижение артериального давления;
- аритмия;
- нарушение сердечного ритма, которое может привести к остановке сердца;
- диспептические расстройства – тошнота, рвота, диарея.
Побочные действия возникают в 30 % всех зарегистрированных случаев.
Особые указания
В первую очередь, нужно сказать о том, что введение препарата должны осуществлять врачи, которые имеют опыт работы с реанимационным оборудованием. Манипуляция требует особой осторожности и практики.
С особой осторожностью назначают лекарство пациентам, у которых диагностированы сердечная недостаточность, брадикардия и другие нарушения сердечного ритма. Кроме этого, препарат не показан людям, у которых наблюдаются эпилептические припадки.
Пациенты, которые принимают антиаритмические препараты, должны находиться под тщательным контролем врача. За ними устанавливается постоянное наблюдение, и организовывается ЭКГ-мониторинг.

Следует избегать назначения Лидокаина пациентам с порфирией во избежание прогрессирования патологии, так как при клинических исследованиях на грызунах такая закономерность присутствовала.
Препарат может быть использован у людей в преклонном возрасте. Однако все манипуляции должны проводиться под строгим контролем медицинского персонала в комплексе с мониторингом данных сердечно-сосудистой системы.
При проведении анестезии у беременных необходимо проводить тщательный мониторинг частоты сердечных сокращений у плода, так как введение Лидокаина может спровоцировать урежение ритма сердца у ребёнка.
Не следует вводить Лидокаин новорождённым в связи с риском развития брадикардии и синусовых аритмий.

Ответ организма на введение лекарства может быть разным. Всё зависит от хронических заболеваний пациента и его возраста. Клинически доказано, что частота проявления побочных реакций выше у пациентов в возрасте старше 50 лет и младше 3 лет. Врачами отмечено, что Лидокаин в форме раствора для инъекций в дозировке 20 мг/мл чаще даёт побочные реакции, чем тот же препарат, но в меньшей дозе.
Укол Лидокаин способен снижать активность антиретровирусных средств, поэтому сочетание с такими препаратами как Атазанавир, Лопинавир и другими не рекомендуется.
Использование петлевых диуретиков в комплексе с Лидокаином снижает действие последнего.
Не следует сочетать 10-процентный раствор Лидокаина с соединениями амидного типа. Из-за схожести в их строении могут возникнуть системные токсические реакции.
Ранитидин способен повышать процентное содержание Лидокаина в жидкой части крови.
Сочетание противоаритмических препаратов с Лидокаином не рекомендуется, так как нет клинических исследований, доказывающих их совместимость.
У пациентов, получающих антипсихотическую терапию, Лидокаин повышает риск возникновения проблем с митральным клапаном сердца.
Лидокаин для уколов снижает показатель готовности к судорожной реакции для опиоидных анальгетиков. Сочетание препарата с опиоидами понижает предел проводимости нервных клеток и может привести к развитию судорожного синдрома.
Этиловый спирт снижает действие местных анестетиков.
Препарат не совместим с нитратами, барбитуратами и макроциклическими антибиотиками.
Разводить антибиотики Лидокаином следует крайне осторожно, так как возможна несовместимость лекарственных средств.
Условия отпуска из аптек
Медикамент относится к группе рецептурного отпуска. Поэтому для покупки лекарства в аптеке понадобится рецепт.
Условия и сроки хранения
О том, как хранить Лидокаин в ампулах, можно узнать в инструкции по применению и на торговой упаковке. Лекарство хранится при температуре не выше 25 градусов. Срок годности составляет 5 лет.
Аналоги
Лекарственное средство не имеет аналогов по своему химическому составу ни с одним из известных соединений. Схожим фармакологическим действием обладают препараты:
- Ультракаин;
- Новокаин.
Читайте также: