Лечить остеопороз при саркоидозе
Известно, что саркоидоз может протекать в нескольких вариантах. Одним из типов является скелетно-мышечная патология, при котором образование гранулем происходит в опорно-двигательном аппарате: то есть саркоидоз костей, мышц и суставов.
Заболевание затрагивает всю двигательную систему; без должного лечения и наблюдения саркоидоз способен значительно повреждать составляющие опорно-двигательного аппарата.

Виды повреждения
Образованные в суставах, костях или мышцах гранулемы (они же – скопления иммунных клеток) вызывают местный воспалительный процесс, который с течением времени может ослаблять функцию поврежденной структуры.
Поражение суставного аппарата является наиболее частой проблемой: артрит (воспаление сустава) наблюдается у 10-35% заболевших людей. Чаще всего речь идет о полиартрите, когда в патологию вовлекается несколько суставов. Примером данного явления в острой форме может служить синдром Лефгрена.
Хронический артрит встречается значительно реже и регистрируется лишь у 1% пациентов с саркоидозом. Процесс обычно затрагивает область лодыжек, ступней, коленей, запястий и рук. Без специального лечения артрит прогрессирует и значительно повреждает структуру сустава, ограничивая двигательную функцию пациента.
Вовлечение костей происходит крайне редко и протекает без каких-либо симптомов. При этом длительные воспалительные изменения при саркоидозе костей неизбежно ведут к развитию дактилита – воспаления мелких косточек пальцев и стоп. Дактилит без труда можно выявить при проведении рентгеновского снимка.
Также патология зачастую приводит к истончению костной ткани, снижая ее плотность. Вкупе с приемом глюкокортикоидной терапии (преднизолон также истончает костную ткань), у пациентов риск возникновения переломов возрастает многократно.

Саркоидоз костей и мышц: симптомы
Как уже отмечалось, скелетно-мышечный саркоидоз чаще всего протекает бессимптомно, однако в редких случаях человек может указывать следующие жалобы:
- боль и припухлость в суставах;
- суставное ограничение движений;
- слабость в мышцах или непроизвольные мышечные подергивания;
- боль в мышцах различной локализации;
- возникновение узловатой эритемы (подкожных узелков красно-фиолетового цвета).
Диагностика скелетно-мышечного саркоидоза
Саркоидоз костей бессимптомен в большинстве случаев, а потому диагностический поиск не выполняется достаточно долго. Специфического анализа, который подтвердил бы саркоидоз костей или мышц не существует.
- Лечащий врач обычно обращает внимание на косвенные признаки саркоидоза по анализам крови и мочи (увеличение количества кальция, например). У пациента зачастую может быть повышен уровень АПФ, креатинкиназы или альдолазы.
- Как правило, постановка диагноза происходит при помощи одного или нескольких визуализационных тестов: выполняется МРТ, КТ, рентгеновское или ультразвуковое исследование. Предложенные методы обследования помогают выявить картину изменений в суставах, костях или мышцах.
- Биопсия, как и при других видах саркоидоза, является наиболее точным способом диагностики патологического состояния.
- Электромиография (ЭМГ) – метод исследования, при котором небольшой электрический импульс подается на пораженную мышцу; в ходе данного процесса определяется функция исследуемого участка мышечной ткани.

Лечение саркоидоза костей и мышц

Синдром Лефгрена

Саркоидоз глаз

Саркоидоз печени
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Саркоидоз – мультисистемное воспалительное гранулематозное заболевание неизвестной этиологии, гистологически характеризующееся наличием в различных органах и тканях эпителиоидно–клеточных гранулем без казеозного некроза.
Саркоидоз может поражать любую систему органов, однако, наиболее характерными локализациями являются легкие, внутригрудные, чаще прикорневые, и периферические лимфатические узлы, кожа, глаза [1]. Клиническая картина зависит от национальной принадлежности пациента, продолжительности заболевания, локализации и объема поражения, активности гранулематозного процесса.
Саркоидоз распространен повсеместно и уровень заболеваемости различается в зависимости от пола, возраста, расовой принадлежности и места проживания. Заболеваемость саркоидозом колеблется в разных регионах в пределах от 1 до 19 на 100000 населения, однако, у афроамериканцев этот показатель составляет 81,8 на 100000 [2–4]. Женщины болеют несколько чаще. Пик заболеваемости приходится на возраст от 30 до 39 лет у мужчин и 40–49 лет у женщин. Смертность от саркоидоза составляет 1–5% и обусловлена в основном дыхательной недостаточностью, присоединением оппортунистических инфекций и поражением центральной нервной системы [5].
Этиология и патогенез
Несмотря на многочисленные исследования, этиология саркоидоза до сих пор не ясна. Однако, существует ряд доказательств того, что саркоидоз развивается у генетически предрасположенных лиц в ответ на действие специфических факторов внешней среды [6]. Доказательством участия генетических факторов служат различия в заболеваемости среди разных этнических групп, семейные случаи саркоидоза. Очевидно, носительство определенных аллелей главного комплекса гистосовместимости определяет вариант дебюта, характер внелегочных поражений и склонность к прогрессированию [7]. Среди факторов внешней среды рассматриваются инфекционные агенты, такие как микобактерии, Propionibacterium acnes и Propionibacterium granulosum, грибы, вирус простого герпеса 8 типа, а также контакт с бериллием, алюминием и цирконием [8,9]. На данный момент пропионобактерии – единственный микроорганизм, выделенный из саркоидной гранулемы с помощью гибридизации in situ [10].
Процесс формирования саркоидной гранулемы можно схематически представить в виде 3 этапов:
1) активация CD4+ Т–хелперов 1 типа антигенпрезентирующими макрфагами,
2) высвобождение в ответ цитокинов с множественными и перекрестными функциями,
3) скопление иммунокомпетентных клеток в очагах воспаления в легких, коже, печени, лимфатических узлах и других органах.
С патогенетической точки зрения за скопление воспалительных клеток в поврежденном органе отвечают два механизма: миграция клеток из периферической крови и пролиферация in situ [11]. Первый обусловлен выработкой хемоаттрактантов (ИЛ–8, ИЛ–15, ИЛ–16 и регулятор активности нормальной экспрессии и секреции Т–клеток (RANTES)), вызывающих увеличение численности пула CD4+ клеток. Второй вызван действием интерлейкина–2, выступающего в качестве фактора роста Т–лимфоцитов в легких и других пораженных тканях. Продукция макрофагами трансформирующего фактора роста β (ТФР– β ), тромбоцитарного фактора роста (PDGF) и инсулиноподобного фактора роста–1 (IGF–1) стимулирует эволюцию гранулемы в фиброз [12]. Также имеет место В–клеточная гиперактивность, приводящая к развитию гипергаммаглобулинемии [13].
Саркоидоз характеризуется мультиорганностью поражения. Наиболее сложны в диагностике бессимптомные формы заболевания. В таких случаях подозрение на саркоидоз обычно возникает при выполнении плановой рентгенографии. При подробном расспросе зачастую выясняется, что ранее, еще до визита к врачу, пациента беспокоили кашель или боли в груди. Примерно 30% имеют неспецифические симптомы, такие как повышенная утомляемость, фебрильная лихорадка и потеря веса, иногда до 20 кг. В исследовании К. Loddenkemper и соавт. группы из 715 пациентов с саркоидозом показано, что при остром варианте течения среднее время до постановки диагноза составило 2,8 месяцев, тогда как при подострой и хронической формах в 84% случаев время до постановки диагноза было больше 1 года [14]. При наличии внелегочных поражений задача постановки диагноза упрощается из–за большей клинической специфичности и большей доступности материала для биопсии. В исследовании Judson M.A. и соавт. показано, что пациентам с внелегочными поражениями диагноз в 95% случаев был установлен в течение 6 месяцев, в сравнении с 70% – при изолированном вовлечении легких [15]. Частота поражения органов и систем при саркоидозе представлена в таблице 1.
Из–за разнообразия своих проявлений саркоидоз может встречаться в практике врачей многих специальностей. В таблице 3 представлены симптомы, с которыми пациенты попадают на прием к различным специалистам. В ряде случаев саркоидоз встречается и в практике ревматолога. По данным Васильева В.И., НИИ Ревматологии РАМН, больные саркоидозом направляются на прием к ревматологу с диагнозами: ревматоидный и реактивный артрит, лихорадка неясного генеза, узловатая эритема, болезнь или синдром Шегрена, неходжкинские лимфомы [18]. К ревматологическим проявлениям саркоидоза можно отнести различные варианты поражений опорно–двигательного аппарата, слюнных желез, глаз, отдельные типы кожного повреждения.
Выделяется 2 типа поражения кожи при саркоидозе: неспецифическое и специфическое. Они различаются тем, что в биоптатах специфических элементов обнаруживаются саркоидные гранулемы [19]. Наиболее часто встречающимся неспецифическим элементом является узловатая эритема – подкожные болезненные узлы красного цвета размерами от 1 до 10 см. В ревматологической практике узловатая эритема может встречаться при болезни Бехчета, спондилоартропатиях, хронической ревматической болезни сердца, болезни Крона и неспецифическом язвенном колите. Помимо этого, пациенты с идиопатической узловатой эритемой зачастую также попадают на прием к ревматологу. Среди специфических кожных элементов при саркоидозе встречаются макуло–папулезная сыпь, саркоид Дарье–Русси – безболезненные подкожные узелки, lupus pernio (озлобленная волчанка) – пурпурные бляшки на щеках, носу, ушных раковинах и губах. Более редкие кожные формы саркоидоза – это псориазоформные бляшки, многоформная эритема, лихеноидные высыпания, кальциноз и т.д. [20].
Наиболее часто больные с саркоидозом попадают на прием к ревматологу с жалобами на поражение опорно–двигательного аппарата, которые включают острую и хроническую саркоидную артропатию, миопатию и повреждение костей. Саркоидная артропатия развивается у 10–35% больных саркоидозом [21]. Острый саркоидный артрит встречается наиболее часто, преимущественно поражая крупные суставы, прежде всего коленные и голеностопные. Артрит в основном симметричный и неэрозивный. Обильных выпотов обычно не бывает, чаще встречается периартикулярный отек. При анализе синовиальной жидкости обнаруживаются признаки неспецифического воспаления с преобладаниям мононуклеаров. В биоптатах синовиальной оболочки саркоидные гранулемы встречаются редко [22]. В 95% случаев саркоидная артропатия сочетается с поражением легких и внутригрудных лимфоузлов, может предшествовать или возникать одновременно с ним. Также обычно повышены маркеры воспаления (СОЭ, СРБ, α 1 , α 2 – глобулины). В 10% случаев обнаруживается ревматоидный фактор [23]. Сочетание узловатой эритемы, двусторонней внутригрудной лимфаденопатии, лихорадки и артрита называется синдромом Лефгрена, ассоциируется с благоприятным течением заболевания и высокой частотой самопроизвольных ремиссий [24].
Саркоидное поражение костей проявляется остеолизом и образованием кист преимущественно в средних и дистальных фалангах кистей и стоп, шейном и пояснично–крестцовом отделе позвоночника. Поражение костей может протекать бессимптомно или проявляться болями в костях. Костные поражения при саркоидозе часто остаются нераспознанными, даже если пациенту с жалобами на боли в костях или в нижней части спины выполнялась рентгенография. Наиболее чувствительным методом диагностики поражений костной ткани при саркоидозе является МРТ. На снимках выявляются очаги повышенной интенсивности в Т1–режиме, пониженной – в T2–режиме, а также инфильтрация костного мозга. Исследование Tierstein и соавт. группы из 38 больных саркоидозом с жалобами на боли в костях показало наличие признаков поражения костной ткани на МР–томограммах у 42% [28].
Четкие признаки поражения мышечной ткани при саркоидозе наблюдаются у 1,4% больных, однако, при биопсии мышц гранулемы обнаруживаются в 50–80% случаев. При обследовании выявляется проксимальная мышечная слабость, повышения уровня креатинфосфокиназы и альдолазы и миографические изменения, что требует проведения дифференциального диагноза с воспалительными миопатиями, включая полимиозит [29].
При саркоидозе возможны различные варианты поражения слюнных желез: увеличение околоушных желез (ОУЖ) и ксеростомия в дебюте заболевания, синдром Хеерфордта, проявляющийся паротитом, передним увеитом, лихорадкой и парезом лицевого нерва, вовлечение ОУЖ у пациентов с уже диагностированным саркоидозом [30]. Саркоидоз слюнных желез с формированием их гипофункции развивается в 5–7% случаев, у 100% больных в биоптатах ОУЖ обнаруживаются саркоидные гранулемы. При отсутствии клинических признаков поражения слюнных желез биопсия ОУЖ дает положительный результат в 70–93% случаев [31].
Поражения глаз при саркоидозе в 75% случаев представлены передним увеитом. Однако, встречаются гранулематозные конъюнктивиты, саркоидоз слезных желез с развитием сухого кератоконъюнктивита и эпителиальной дистрофии роговицы [32]. По данным Васильева В.И., сухой кератоконъюнктивит встречается среди офтальмологических проявлений 9 раз чаще, чем передний увеит (89,5 и 10,5%) [18]. В случае саркоидного поражения слюнных и слезных желез с развитием их гипофункции необходимо проведение дифференциального диагноза с болезнью Шегрена (БШ). Вовлечение слюнных и слезных желез при БШ присутствует у всех больных. В отличие от саркоидоза, при БШ выявляются высокие титры ревматоидного фактора, антинуклеарного фактора, антител к ядерным Ro/La антигенам. Сиалографически при БШ определяется паренхиматозный паротит, а при саркоидозе неспецифические изменения. Больные с саркоиднам поражением слюнных и слезных желез имеют значительное увеличение ОУЖ с выраженной, быстроразвивающейся ксеростомией. Поражение слезных желез проявляется гиполакримией, увеличением их пальпебральной части и периорбитальным отеком [18].
Больные с передним увеитом, узловатой эритемой и артритами периодически направляются на прием к ревматологу с подозрением на болезнь Бехчета. Также необходимо провести дифференциальный диагноз с анкилозирующим спондилитом и другими спондилоартропатиями.
Описаны случаи развития классического деструктивно–некротического васкулита, подобного поражению при гранулематозе Вегенера, обусловленного эпителиоидно–клеточными гранулемами у больных с саркоидозом [33].
Для постановки диагноза саркоидоз необходимо: 1) иметь типичную клиническую картину; 2) гистологически – наличие эпителиоидно–клеточных гранулем без казеозного некроза; 3) исключение других состояний, имеющих подобные проявления. При диагностике саркоидоза важно решить следующие задачи: обеспечение гистологического подтверждения диагноза, выявление внелегочных проявлений, определения характера течении заболевания и оценка целесообразности назначения той или иной терапии [34].
Для гистологической верификации необходимо биопсировать наиболее доступный участок – периферический лимфоузел при его увеличении, специфический кожный элемент, конъюнктиву при поражении глаз, околоушную слюнную железу в случае наличия признаков ее поражения. Однако при остром саркоидозе без признаков поражения слюнных желез биопсия ОУЖ дает до 93% положительных результатов. В остальных случаях необходимо выполнение трансбронхиальной биопсии (ТББ) лимфоузла или легкого, видеоторакоскопии, в некоторых случаях – медиастиноскопии и открытой биопсии легкого [13]. Существует мнение о том, что гистологическая верификация нецелесообразна в случаях острого саркоидоза 1 стадии с классическим дебютом в виде синдрома Лефгрена из–за высокой специфичности изменений.
Среди неинвазивных методик важное значение имеет компьютерная томография высокого разрешения (КТВР), позволяющая визуализировать незначительные поражения легких. Функциональные тесты могут быть использованы для объективизации лечебного эффекта.
В ряде случаев при ТББ выполняется бронхоальвеолярный лаваж с последующим типированием клеток смыва. Отношение CD4+/CD8+ клеток >3,5 считается специфичным для саркоидоза .
На данный момент нет эффективно действующей схемы лечения саркоидоза. Терапией первой линии остается системный прием глюкокортикоидов (ГК) [13,16]. Нет четких рекомендаций по применению ГК при поражении легких и других внелегочных проявлениях. Доказано, что ГК оказывают краткосрочный эффект при поражении легких и не влияют на прогрессирование фиброзных изменений. В исследовании Визеля А.А. 832 пациентов с саркоидозом показано, что наибольшее количество рецидивов развивается у больных, получавших ГК, а частота полной ремиссии выше среди больных не получавших гормональную терапию. Повторные рецидивы были отмечены у 37,7% больных, леченных ГК, и у 28,1% больных, получавших альтернативное лечение [36]. К тому же, даже при правильной организации лечения ГК возможны такие серьезные осложнения как развитие медикаментозного синдрома Иценко–Кушинга, глюкокортикоидного остеопороза, асептических некрозов костей, сахарного диабета, миопатии в 74% случаев [37]. При резистентности к лечению ГК применяются цитостатики – метотрексат, азатиоприн, хлорамбуцил, циклофосфамид и т.д. Такие препараты как циклофосфамид считаются весьма токсичными и не проводится исследований по сравнению их эффективности с ГК. Проведен ряд рандомизированных исследований лечения рефрактерного легочного и системного саркоидоза ингибиторами ФНО– α : инфликсимабом, адалимумабом и этанерсептом. Результаты применения инфликсимаба позиционируются как положительные, хотя весьма противоречивы. Эффективность лечения оценивалась по данным опросников, увеличению форсированной жизненной емкости легких (ФЖЕЛ), которое составило всего 2,8% и уменьшению внутригрудной лимфаденопатии на 26% по данным рентгенологического индекса. Тем временем лечение не повлияло на поражения легочной ткани [38]. По собственным данным авторов, более широкое применение алкилирующих цитостатиков, таких как циклофосфамид и хлорамбуцил, вызывает более длительные ремиссии, инволюцию фиброзных изменений и меньшее количество побочных эффектов.
Учитывая системный характер течения саркоидоза и весьма широкий диапазон дифференциально–диагностического поиска, требуется мультидисциплинарный подход к проблеме. Саркоидоз встречается в практике врачей разных специальностей, в том числе и ревматологов, требуется знание клинической картины, диагностических подходов и тактики лечения данной группы больных.

Лечение больных саркоидозом представляет собой сложную задачу и требует длительного времени. По мере внедрения новых методов диагностики саркоидоза и изучения его патогенеза совершенствовались и обогащались методы лечения.
Лечение саркоидоза должно быть комплексным. Оно носит характер патогенетического с учетом непосредственного воздействия на саркоидную гранулему, регуляцию иммунного статуса, функциональных и метаболических нарушений.
Основным методом лечения саркоидоза в настоящее время являются кортикостероидные препараты. Известно, что саркоидоз может излечиваться спонтанно, но такая регрессия процесса происходит в последние годы редко. Спонтанная регрессия при саркоидозе в настоящее время наблюдается преимущественно у больных молодого возраста с бессимптомным течением. Выжидательная тактика у них должна составлять не более 3—4 мес.
Показания для лечения гормонами активного СОД следующие.
1. Острое или подострое начало у впервые выявленных больных СОД.
2. Малосимптомное или бессимптомное течение (у впервые выявленных больных) СОД при наличии лейкопении (ниже 4,0—3,5 • 109/л), лимфопении, моноцитоза, гипергаммаглобулинемии, гиперкальциемии.
3. Наличие признаков прогрессирования рентгенологической картины в легких при отсутствии клинико-лабораторных проявлений заболевания.
4. Саркоидоз бронхов, подтвержденный бронхоскопией или гистологическим исследованием биоптата слизистой стенки бронха.
5. Нарушение ФВД при всех формах СОД.
6. Все внелегочные локализации саркоидоза (кожа, глаза, кости, печень, селезенка, центральная и периферическая нервная система, сердце, периферические лимфатические узлы).
7. Диффузные формы саркоидоза легких с постоянным нарастанием пнев-мофиброза и вентиляционной недостаточности.
8. Обострения и рецидивы всех форм СОД.
9. Генерализованные формы саркоидоза.
10. Атипичные формы активного СОД, подтвержденные гистологическим исследованием, независимо от клинических проявлений.
11. Нарушения микроциркуляции.
12. Иммунологические нарушения на субпопуляционном уровне с понижением числа Т-хелперов и изменением соотношений Т1—Т2-лимфоцитов.
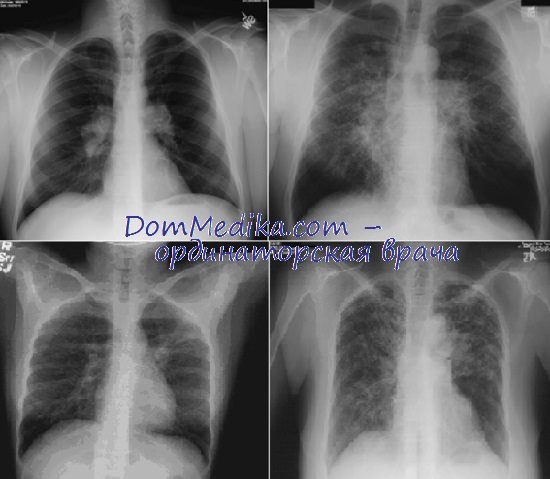
Рентгенограммы легких при саркоидозе
Противопоказания к гормональной терапии при саркоидозе: ожирение III степени, тяжелые формы диабета и гипертонической болезни, язвенная болезнь желудка и 12-перстной кишки, психические заболевания, сердечная недостаточность, крупные фибромы матки.
Препараты, применяемые для лечения саркоидоза следующие.
Применяются ингаляционные кортикостероидные гормоны — гидрокортизон, бекотид, ингакорт (флунизолид). Анаболические гормоны (нерабол 0,005 г 2 раза в день), метиландростендиол 0,025 г 2 раза в день назначаются через 2 мес. после начала лечения гормонами для предотвращения нарушения белкового обмена и остеопороза костей (курс 1,5—2 мес).
Малые иммунодепрессанты — делагил (хингамин) по 0,25 г 2 раза в день или плаквенил, которые препятствуют развитию грануляционной ткани и понижают потребность тканей в кислороде, улучшают переносимость гормонов, диффузионную способность легких.
Антиоксиданты — а-токоферол (витамин Е) по 100 мг 2 раза в день; 30 % раствор натрия тиосульфата по 10,0 мл в/в (на курс 30 введений), 10 % раствор — для электрофореза в межлопаточном пространстве (10 сеансов) или по 1,0 г 3 раза в день per os в течение 2 мес. Они восстанавливают нарушения ПОЛ и повышают антирадикальную активность крови, тем самым препятствуют развитию пневмофиброза, оказывают противовоспалительное и иммуностимулирующее действие. Принимаются длительно — 6—8 мес.
Антигипоксанты — при наличии гипоксии и эндогенной интоксикаци больным активным саркоидозом назначают олифен 0,5 г 3 раза в день per os, в ингаляциях: 7 % раствор по 2,0 мл (140 мг) разводят в 3—5 мл 0,9 % раствора хлорида натрия; рибоксин (0,2 г 3 раза); витамин С (0,2 г 3 раза) в течение 1—2 мес.
Ангиопротекторы: пармидин (продектин) — 0,25 г 3 раза в день 2 мес.
Гепатопротекторы: эссенциале форте, корсил, витамин Е (1—2 капсулы утром и днем) после еды.
Нестероидные противовоспалительные вещества — индометацин, метилурацил, бутадион.
Иммуностимуляторы: Т-активин назначается подкожно по 1 мл, 10 инъекций; тималин применяют по 10 мг внутримышечно, 10 инъекций.
Экстракорпоральные методы лечения: плазмаферез показан при плохой переносимости кортикостероидных препаратов, неэффективности гормональной терапии, тяжелых сопутствующих заболеваниях, при которых применение гормонов противопоказано. Обычно проводится 4—5 процедур плазмафереза с замещением удаленной из кровеносного русла плазмы (700—800 мл) реополиглюкином.
Физиотерапевтические методы: электрофорез новокаина с алоэ на межлопаточную область от 6 до 10 сеансов, фонофорез гидрокортизона на грудную клетку 5—10 сеансов при наличии болевых ощущений в области средостения, замедленной регрессии процесса или остаточных изменениях.
Магнитолазерная терапия у больных саркоидозом ВГЛУ и легких применяется на рефлексогенные зоны в паравертебральной области и дает хороший терапевтический эффект.
Благоприятный эффект заключается в том, что отмечается лучшая переносимость кортикостероидных гормонов. Побочные реакции наблюдались редко. Отмечено более быстрое рассасывание узловатой эритемы, исчезновение болей в суставах, более быстрое улучшение рентгенологической картины, клиническое улучшение и уменьшение остаточных изменений.
Лечение больных активным СОД должно быть комплексным, патогенетическим и должно проводиться на трех этапах: стационарном, санаторном и амбулаторном.
Лечение проводится с учетом ряда требований. Прежде всего — соблюдение диетического режима. Диета — белково-калийсодержащая с ограничением соли, острых блюд и жидкости.
Преднизолон назначают с 30—40 мг ежедневно (в два приема в течение 7—12 мес. после завтрака и после обеда). Каждый месяц проводится снижение его дозы на 2,5 или 5 мг. Больным назначаются препараты калия (панангин, аспаркам), диуретики (фурасемид) 1—2 раза в неделю. Аэрозоли гидрокортизона назначаются по 50 мг ежедневно, № 30.
Делагил (0,25 г 2 раза в день) или плаквенил (0,2 г 2 раза в день) назначают на 3 мес. при наличии противопоказаний к терапии глюкокортикоидами.
Антиоксиданты — а-токоферол (витамин Е) применяют по 100—200 мг ежедневно в течение 4—6 мес, тиосульфат натрия 30 % раствор по 10,0 мл внутривенно ежедневно, № 30; витамины С, B1; В6.
Через месяц после начала лечения назначают ангиопротекторы — пармидин (0,25 3 раза в день), доксиум, доксихем или гливенол.
Через 2 месяца лечения кортикостероидными гормонами назначают анаболики (нерабол, метиландростендиол) продолжительностью на 1,0—1,5 мес; гепатопротекторы — эссенциале форте (по 2 капсулы 3 раза в день), корсил или ЛИВ-52 на 1,0—1,5 мес. По показаниям применяют иммуностимуляторы (тималин — 10 инъекций, Т-активин — 10 инъекций).
Интермиттирующий прием преднизолона начинают с назначения 30 мг/сут через день 2 мес, 25 мг 1 мес, 20 мг 1 мес. и т. д. Препараты применяют утром после завтрака в один прием суточную дозу.
При ожирении, субкомпенсированном диабете, язвенной болезни желудка и 12-перстной кишки вне обострения, психических и гинекологических заболеваниях преднизолон назначают с 20 мг на 4 мес.
При противопоказании к применению преднизолона в комплексном лечении назначаются делагил или плаквенил на 3—6 месяцев.
Осложнения гормональной терапии наблюдаются чаще при длительном ее применении и при многократных курсах у больных с рецидивирующими и генерализованными формами СОД.
Самыми частыми из побочных реакций гормональной терапии являются расстройства водно-солевого и минерального обмена (отеки, остеопороз, гипокалиемия, гиперкальциемия), гиперкортицизм (синдром Кушинга, гирсутизм, ожирение, кожные высыпания), нарушения со стороны сердечно-сосудистой системы (повышение АД, тахикардия, боли в сердце, расстройства сердечного ритма), со стороны желудочно-кишечного тракта (обострение язвенной болезни желудка и 12-перстной кишки, холецистита, диспептические явления), расстройства углеводного обмена (гипергликемия, глюкозурия), нарушения со стороны центральной нервной системы (головные боли, головокружение, расстройства сна и психики и др.), несахарное мочеизнурение, развитие стероидного туберкулеза.
Для снятия побочных эффектов проводятся симптоматическое лечение, уменьшение суточной дозы гормонов, переход на интермиттирующий метод, назначаются препараты калия, десенсибилизирующие средства, замена преднизолона урбазоном или полькорталоном, которые лучше переносятся больными.
В динамике проводимого лечения с применением гормональных препаратов и антиоксидантов частота патологических АР (PC, РП, РТН, РАН) значительно снижается. Применение адаптогенов — препаратов, лекарственных растений и физиотерапевтических процедур — способствует восстановлению нарушенного гомеостаза у больных СОД, что проявляется в значительном снижении патологических типов АР. Динамическое наблюдение за ними выявило улучшение реактивности организма за счет перехода патологических типов реактивности в адекватную реактивность.
Профилактика саркоидоза заключается, прежде всего, в исключении профессиональных вредностей (химических, пылевых, лучевых и др.) и вредных привычек (курения), в соблюдении биологического ритма жизни, правильном полноценном питании, обязательной утренней физзарядке, в предохранении организма от простудных заболеваний, гриппа, ОРВИ, бронхита, пневмонии, тяжелых стрессовых реакций, в ежегодных профилактических флюорографических исследованиях органов дыхания.
Своевременное выявление саркоидоза и проведение лечебных мероприятий также является профилактикой развития более тяжелых форм, которые могут привести к инвалидизации больных. Немаловажное значение имеет санаторно-курортное лечение, при этом надо избегать гиперинсоляции, с одной стороны, и переохлаждения — с другой.

Причины возникновения саркоидоза до сих пор не изучены, однако известно, что заболевание не является инфекционным, следовательно, оно не заразно.
По мнению некоторых ученых саркоидоз может возникать в результате действия бактерий, паразитов, соединений металлов, патогенных грибков, пыльцы растений, однако, это не доказано.
Большинство ученых все же склоняется к тому, что саркоидоз является следствием комплекса причин, а именно:
- Работа с химическими веществами, особенно бериллием и цирконием.
- Генетическая предрасположенность.
- Неблагоприятная экология.
- Сниженный иммунитет.
- Инфекция.
Повышенная усталость – основной симптом. При этом отмечается сильная утренняя усталость, из-за которой больному тяжело вставать с кровати. Дневная усталость заставляет человека часто делать перерывы в работе. Кроме того, отмечается вечерняя усталость, которая появляется во 2 половине дня и синдром хронической усталости.
- 1 Снижение аппетита.
- 2 Вялость.
- 3 Апатичность.
- 4 Похудение.
- 5 Небольшое повышение температуры.
- 6 Сухой кашель.
- 7 Боли в мышцах и суставах.
- 8 Боль в грудной клетке.
- 9 Одышка.
- 10 Появление болезненных пурпурно-красных узлов на коже (на их месте остаются серо-фиолетовые пятна).
По локализации различают виды заболевания:
- Саркоидоз легких (самый распространенный)
- Саркоидоз кожи
- Саркоидоз глаз
- Саркоидоз печени и селезенки
- Саркоидоз внегрудных лимфатических узлов.
Полезные продукты при саркоидозе
Питание при саркоидозе должно быть сбалансированным, полноценным и легкоусвояемым. Лучше всего отдавать предпочтение пище, приготовленной на пару, тешенной или отварной. При саркоидозе врачи рекомендуют питаться небольшими порциями по 5-6 раз в сутки.
- Полезно употреблять нежирные виды мяса (животных и птиц), рыбы, а также яйца, сыры, нежирный творог, сою, фасоль, горох, орехи, манную, гречневую, овсяную каши, пшено, макароны, рис, картошку, так как они содержат белок - важный элемент полноценного питания.
- Употребление растительных масел (кукурузного, льняного, оливкового, тыквенного), а также сливочного масла, орехов, мяса, сыров и кисломолочных продуктов насыщает организм жирами, которые необходимы для сбалансированного питания в умеренных количествах.
- При саркоидозе полезно употреблять каши, овощи (спаржу, фасоль, морковь, все виды капусты, баклажан, огурцы, сельдерей, салат, горох, редис, помидор), хлеб грубого помола, зерновые хлебцы, курагу, чернослив, обезжиренное молоко, клубнику, грейпфрут, цуккини, артишоки, нут, зелень, так как они богаты сложными углеводами. Сложные углеводы отличаются от простых тем, что они незаменимы при правильном питании – они участвуют в синтезе энергии, не повышая уровень сахара в крови.
- Считается, что при саркоидозе полезны лук и чеснок, хотя научно данное утверждение не доказано.
- Врачи рекомендуют употреблять больше крыжовника, вишни, гранатов, облепихи, черноплодной рябины и черной смородины, морской капусты, гречки, овсянки, фасоли, гороха, орехов, ядер косточек абрикоса, так как они насыщают организм полезными веществами и витаминами, помогающими организму бороться с воспалительным процессом.
- Также полезно употреблять плоды шиповника, сладкий и острый перец, жимолость, брюссельскую, цветную, краснокочанную капусту и капусту брокколи, хрен, рябину, землянику, шпинат, цитрусовые, киви, так как они содержат витамин С, помогающий организму бороться со многими ядами и токсинами.
- Полезно пить настои шиповника, малины, кожуры цитрусовых, листьев смородины, а также свежеотжатые соки граната, цитрусовых, яблочно-морковный сок, так как они обогащают организм витамином С и полезными веществами.
- Также стоит обратить особое внимание на употребление печени, калины, мяса угря, сливочного масла, морской капусты, брынзы, плавленого сыра, водорослей, устриц, творога, батата, сметаны, чеснока, так как они богаты витамином А – антиинфекционным витамином. Он не только отвечает за повышение иммунитета, но и улучшает сопротивляемость организма к инфекциям.
- Также важно употреблять цельнозерновой хлеб, зеленый горошек, миндаль, отруби, цельную пшеницу, белый рис, муку, картофель, яблоки, капусту, морковь, зелень, чечевицу, изюм, бобы, арахис, а также капусту брокколи, в которых содержится клетчатка. Она способна очищать организм и нормализовать работу кишечника.
- Кроме того, врачи рекомендуют добавить в свой рацион молодые ростки злаков, яйца, молоко, миндаль, фундук, арахис, фисташки, кешью, грецкий орех, курагу, шпинат, щавель, облепиху, чернослив, мясо угря, лосося, судака, овсянку и ячневую крупу, так как они богаты витамином Е. Он усиливает защитные силы организма и способствует заживлению ран.
- Употребление гороха, морской капусты, кураги, чернослива, картофеля, кешью, грецких и кедровых орехов, фундука, миндаля, изюма, инжира, яблок, риса обогащает организм калием, который нейтрализует негативное воздействие медикаментозного лечения саркоидоза.
Читайте также:


