Лечение суставов костным мозгом
При инфаркте конечностей пациенты частично или полностью ограничены в движении. Патологические процессы развиваются на фоне некроза (гибели тканей), который поражает определенный отдел костного мозга. Инфаркт кости коленного сустава и кости бедра может начать быстро развиваться после перенесенных кардиологических патологий.
Выявить болезнь на ранней стадии сложно, но врачи рекомендуют прибегнуть к госпитализации, если возникают тревожные признаки. Важно установить точный диагноз и получить наиболее эффективную терапию.

Причины инфаркта костей
Заболевание коронарных сосудов способствует развитию патологических процессов. Инфаркт влияет не только на ткани, но и на скелетные мышцы. Речь идет о тазобедренном суставе, плечевых суставах и большой кости голени. Болезнь без квалифицированной помощи может вызвать осложнения.
Развитие патологии вызывает ряд факторов, в том числе расстройство кровеносных сосудов, эмболия, стеноз кровеносных сосудов. Серьезные физические травмы влияют на структуру костной ткани. Различные болезни становятся причиной инфаркта костного мозга:
- панкреатит,
- системная красная волчанка,
- Синдром Бехтерева,
- серповидноклеточная анемия,
- остеопороз,
- ревматоидный артрит.
Медицинские тесты не дают ответа, почему недуг поражает большеберцовую кость голени, ткани спинного мозга, коленного или тазобедренного сустава.
Точный диагноз может быть дан только квалифицированным врачом после тщательного анализа.
Клиническая картина
Важно знать симптомы болезни, чтобы вы могли своевременно обратиться в больницу. Врач осмотрит внешние проявления, назначит эффективное лечение. Недуг может быть диагностирован в связи со следующими симптомами:
- В области поражений возникает ощущение холода.
- Появляются мышечные судороги.
- Кожа бледная.
- Конечности немеют.
- Появляются болезненные ощущения.
- Частота сердечных сокращений изменяется.
Пациенты жалуются на ограничения в движениях, отечность. Вероятны атрофия мышц, деформация кости. Важно своевременно начать лечение, чтобы предотвратить серьезные осложнения.
Хирургия
Симптомы инфаркта тазобедренного сустава заключаются в следующем:
- Болевой синдром. Появляется в паху, коленях. Пациенты жалуются на увеличение неприятных ощущений при движении больной ноги или в то время, когда кости таза двигаются. Трудно носить обувь на каблуке, подтянуть нижнюю конечность к груди или сделать движение в сторону. Уменьшается подвижность пораженного сустава.
- Атрофируются мышцы бедра. Больная нога по сравнению со здоровой конечностью становится худой. Это связано с уменьшением объема мышечных волокон.
- Удлинение ног. Редкое явление, которое является серьезным осложнением костного инфаркта.
Бедренные кости
Инфаркт в этом случае сопровождается редкими и непроизвольными болезненными ощущениями. Дискомфорт распространяется на паховую и тазовую область. Болевой синдром сосредоточен в колене с той стороны, где развивается некроз. Инфаркт костного мозга большеберцовой кости либо какой-то другой кости скелета может развиваться аналогичным образом.
Нарушение координации движений, проблемы с подвижностью нижней конечности, в области поражений, уменьшение гибкости в зоне, расположенной в непосредственной близости от сустава. Постепенно атрофируются мышцы ног. Они выглядят тоньше и короче.
Причины, по которым развивается инфаркт костного мозга большеберцовой кости, могут быть различны. Лечение инфаркта костного мозга назначается врачом после тщательного медицинского обследования. Специалист учитывает состояние пациента, индивидуальные характеристики организма и ход заболевания. Довольно часто инфаркт костного мозга большеберцовой кости развивается при различных заболеваниях.

Поражение костного мозга плечевой кости может быть следствием основной патологии.
Поражение спинного мозга
Симптомы патологии позволяют установить предварительный диагноз, который подтверждает или опровергает результаты медицинских исследований. Многие пациенты до травмы спинного мозга жалуются на боль в пояснице — симптомы, которые часто связаны с ишиасом или воспалением почек.
О симптомах и лечении инфаркта спинного мозга в любом конкретном случае сообщит квалифицированный врач. Основными признаками болезни являются:
- паралич пораженного района,
- отсутствие чувствительности к температуре и боли,
- нарушение функции органов малого таза (недержание мочи, стула),
- трофические язвы.
Локализация может быть совершенно разной. Можно обнаружить инфаркт костного мозга коленного сустава, пяточной кости и других частей. Фактически инфаркт костной ткани это серьезный недуг, при котором повреждается структура костной ткани.
Многие пациенты не обращают внимание на появление признаков, которые доказывают серьезность ситуации. У других пациентов развивается паника, что негативно влияет на общую ситуацию.
Кости коленного сустава
Некроз вызывает болезненные ощущения при увеличении интенсивности физической работы, а иногда в состоянии покоя. Каждая стадия патологии сопровождается определенными симптомами и различной интенсивностью. Можно выделить 3 этапа.
- На первом этапе признаки отсутствуют. Существует только слабый болевой синдром, который усиливается на мгновение или на фоне физической активности.
- Второй этап характеризуется более выраженными симптомами. Колено постоянно болит, дискомфорт периодически усиливается. Воспаление и отек мягких тканей увеличивает температуру в пораженной области. Походка меняется, становится, трудно подняться по лестнице.
- На последнем этапе развития некроза постоянно присутствует болезненное ощущение в коленном суставе. Изменение формы и структуры колена вызывает деформацию. Ткани набухают и краснеют.
Иногда после компьютерной томографии удается обнаружить признаки обызвествления. Ими сопровождается инфаркт костного мозга плечевой костей слева или справа.

Лечение костного инфаркта
Инфаркт определяется после медицинского обследования. Лечение является консервативным и хирургическим. Другие методы лечения некроза следует обсудить с лечащим врачом.
Пациентам назначают специальные лекарства, которые уменьшают симптомы боли и останавливают процесс отмирания тканей. Для лечения инфаркта назначаются следующие препараты:
Пациентам рекомендуется посещать физиотерапевтические процедуры, выполнять лечебные упражнения. Они должны придерживаться специальной диеты. Лечащий врач будет давать все рекомендации по лечению.
Люди, столкнувшиеся с таким необычным инфарктом, хотят знать, что это и как с этим бороться. Зона поражения может затрагивать области плечевой кости, кости нижних конечностей и совершенно различные отделы. Операцию пациенту проводят в отсутствии положительной динамики после лечения лекарствами. То же самое относится к людям, которым противопоказана консервативная терапия.
Существует несколько видов операций. Врачи выбирают наиболее эффективные, учитывая фазу болезни. В начале некроза пациента выполняется туннеллирование. В костях для уменьшения давления делают несколько отверстий небольшого диаметра.
На 2-3 этапе врачи выполняют остеотомию. Разрезают бедренную кость, соблюдая определенный угол. Медицинские винты фиксируют детали. После того, как операция на костной ткани завершается, начинается процесс восстановления. На пораженный участок помещают плотную повязку (гипс).
На 2-3 этапе выполняется и артропластика. Во время манипуляции врачи удаляют мертвые части костей. На их месте размещают специальные подушечки, которые имеют характеристики человеческого хряща.
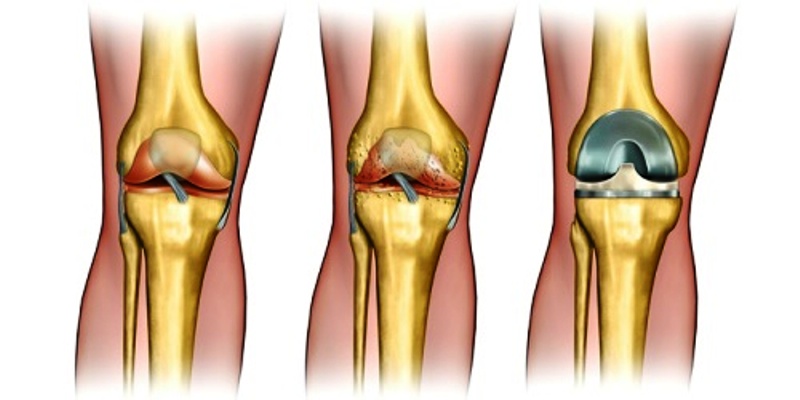
На последних стадиях заболевания врачи используют эндопротез. Во время хирургического вмешательства специалисты ставят искусственный протез. Период реабилитации длится 2 месяца.
Заключение
Часто двигательная активность пациента снижается, что приводит к инвалидности. Врачи рекомендуют заботиться о своем здоровье, обращая внимание на самые незначительные изменения и тревожные симптомы, немедленно отправляясь в медицинское учреждение для обследования. Основное кровоснабжение дорсальной трети спинного мозга обеспечивается спинными спинальными артериями, и для остальной 2/3 — вентральными спинальными артериями. Вентральная спинальная артерия имеет лишь небольшое количество афферентных артерий в верхней области шеи и большую артерию Адамкевича в нижней части грудной области. Питающие артерии происходят из аорты.
Поскольку коллатеральная циркуляция для вентральной спинальной артерии во многих местах разрежена, некоторые спинномозговые сегменты (например, от 2 до 4 грудных сегментов) особенно чувствительны к ишемии. Поражение экстравертебрального отдела или аорты (например, из-за атеросклероза, диссекции, операционного зажима) вызывает инфаркт чаще, чем нарушения внутреннего нерва. Тромбоз — необычная причина, а полиортериит редко провоцирует такие изменения.
Внезапная дорзальная боль может сочетаться при инфаркте костного мозга потерей чувствительности. Чувствительность непропорционально изменяется. Вентральная спинальная артерия обычно поражается, вызывая синдром вентрального корешка (медуллярный синдром). Чувство равновесия относительно сохранено. Если инфаркт незначителен и в основном влияет на паренхиму, наиболее удаленную от зажатой артерии, возможен и центромедуллярный синдром. Неврологические симптомы могут регрессировать частично после первых дней.
Диагностика основана, главным образом, на МРТ. Инфаркт подозревается при сильной боли в спине и характерных неврологических дефицитах, возникающих внезапно.
Острый поперечный миелит, компрессия спинного мозга и явление демиелинизации могут приводить к подобным состояниям, и чаще удается обнаружить их с помощью с помощью анализа СМЖ.
Иногда можно устранить причину инфаркта миокарда (например, диссекция аорты, узелковый полиартериит), но часто единственным методом лечения является поддерживающая терапия.
Симптоматика инфаркта костной ткани и костного мозга представляет собой серьезную патологию, которая требует ответственного отношения. Встречается она достаточно редко, но способна привести к инвалидности. Ситуация осложняется еще и потому, что наблюдаются сложности в плане диагностики. Обнаружить недуг на начальных стадиях проявления сложно. Клиническая картина отличается смазанностью. Но если удастся выявить своевременно заболевание, соответственно, врач может назначить эффективные меры. Человек сможет восстановиться и сохранить хорошее качество жизни.
В этом видео рассказывается об инфаркте в области головки бедра, а так же как диагностируется и лечится это заболевание.
Может лечение коленного сустава стволовыми клетками и обратить разрушения хрящевой ткани? Стволовую терапию рассматривают как альтернативу операциям по замене бедренного и прочих суставов. Не путайте с терапией, использующей стволовые клетки эмбрионов. Речь пойдет не о ней.
Могут ли стволовые клетки восстановить хрящ и обратить артроз?
Стволовую терапию рассматривают как альтернативу операциям по замене бедренного и прочих суставов. Не путайте с терапией, использующей стволовые клетки эмбрионов. Речь пойдет не о ней.
Лечение артроза коленного сустава стволовыми клетками поможет положить конец остеоартрозу, и вам не понадобится дорогостоящая операция по замене коленного сустава стоимостью до $30000. Процедура замены суставов и реабилитации может занять до двух месяцев, на протяжении этого времени пациенты не могут работать, и вынуждены брать больничный. Также после операции пациентам крайне не рекомендуется заниматься бегом и другой активной деятельностью. Некоторые могут попытаться отсрочить болезненную операцию, требующую долгосрочной реабилитации, с помощью стероидных инъекций. Наркотические обезболивающие могут помочь купировать сильную боль. Однако, некоторые люди, страдающие артрозоартритом, выбирают лечение стволовыми клетками.
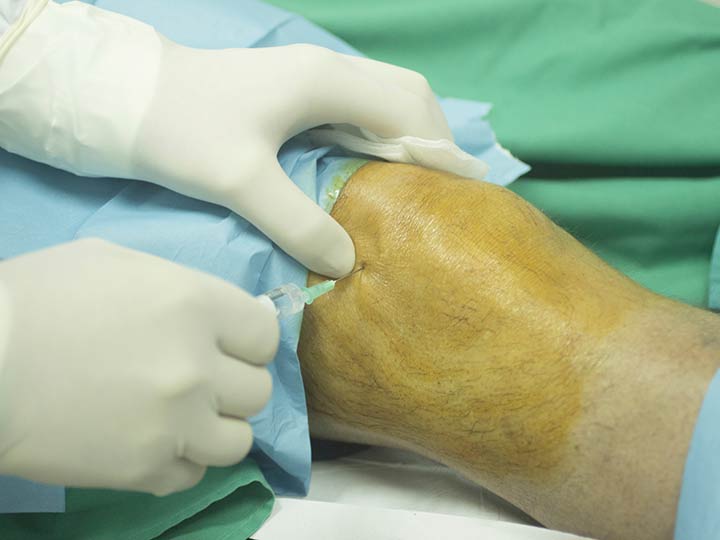
Стволовые клетки являются строительным материалом для многих процессов в организме. Многие считают, что они способны вылечить многие болезни и травмы. По данным Международного общества по исследованию стволовых клеток (ISSCR), существует два типа стволовых клеток. Первый и самый распространенный вид носит название гемопоэтических стволовых клеток, которые образуют все типы кровяных клеток в организме. Вторая категория стволовых клеток у взрослых носит название стромальных стволовых клеток костного мозга или мезенхимальных стволовых клеток (МСК). Молодые МСК кроме лечения прочих заболеваний используют для восстановления суставов, пораженных остеоартритом.


Стволовая терапия — альтернатива операциям, так ли это…
МСК могут стать практически любым типом клетки, в зависимости от того, в какую часть тела их поместят при проведении стволовой терапии.
Такие компании, как Regennex и StemCell Arts предлагаю стволовую терапию людям, страдающим от остеоартрита на протяжении долгого времени. Стоимость лечения составляет от $5,000 to $10,000. Стволовые клетки извлекаются из гребня кости пациента (самый поверхностный участок бедренной кости, или таза), забор крови происходит из руки. После нескольких часов обработки стволовые клетки вводят с область сустава. Стволовая терапия должна способствовать восстановлению костей, хрящей и прочих тканей пациента. После процедуры пациенты чувствуют снижение болевых ощущений, к ним возвращается подвижность. Теоретически, стволовая терапия должна дать толчок для восстановления поврежденных остеоартритом суставов.
Эффективность стволовой терапии до сих пор не доказана, результаты противоречивые. Некоторые врачи считают, что стволовая терапия дает лишь временной облегчение, которое можно достичь за счет введения любой жидкости в сустав, пораженный остеоартритом. Например, инъекции соленого раствора смывают мелкие частицы, вызывающие воспаление, микро обломки хряща и кости, которые годами копятся в суставе. Инъекции кортизона или стероидов также облегчают боль. Также врачи не исключают и наличие эффекта плацебо — ведь если человек потратил $10000 на лечение, он хочет верить в то, что оно эффективно.
Управление по надзору за качеством пищевых продуктов и лекарственных средств США не одобряет стволовую терапию, за исключением пересадки костного мозга для лечения рака. Исследования не доказали безопасность и эффективность МКС. Маловероятно, что в ближайшем будущем FDA одобрит стволовую терапию. FDA относит данный тип лечения к классу лекарственной терапии. Как и у любого лекарства, даже у простейшего аспирина, у данной терапии есть побочные действия.

В то же время пациенты считают, что эффект плацебо не может продлиться более 5 месяцев. Однако, стволовая терапия приносит им облегчение на более длительный срок. Сторонники терапии считают, что пациенты не должны ждать клинических испытаний, чтобы доказать ее эффективность. Они полагают, что главным доказательством эффективности стволовой терапии является улучшение качества жизни пациентов, прошедших ее. Также существует требование включить ее в список процедур медицинского обслуживания населения.
Отек костного мозга – это симптом, чаще всего возникающий вследствие инфекционного поражения или травмы, является своего рода защитной реакцией организма и проявляется задержкой жидкости в клетках. Чтобы избавиться от данного болезненного состояния необходимо выявить и лечить его причину. Что это такое, чем он может быть вызван и как снять отек костного мозга?

- Симптомы и проявления
- Причины
- Виды отеков
- Трабекулярный отек
- Субхондральный отек
- Асептический отек
- Реактивный отек
- Позвоночник
- Бедренная и большеберцовая кость
- Коленный сустав
- Лучевая кость
- Диагностика
- Методы лечения
- Консервативное лечение
- Оперативное лечение
Симптомы и проявления
Костный мозг – мягкая ткань внутренней полости кости, участвующая в сохранении стволовых и создании новых кровяных клеток (гемопоэзе). Этот компонент в большей степени локализуется в грудинных, бедренных костях, позвонках, ребрах и костях черепной коробки.
Отек костного мозга может проявляться по-разному. Симптомы часто зависят от локализации поражения и причины его возникновения.
Если проблема вызвана ушибом или другим механическим повреждением, человек зачастую испытывает болевые ощущения, сначала резкую, а затем ноющую боль.
Опухание костного мозга в грудном отделе позвоночника и ребрах может проявляться затруднением дыхания.
Причины
Зачастую отечность провоцируют травмы. Среди них можно выделить следующие:
- ушибы,
- переломы закрытые и открытые, со смещением и без,
- растяжение связок,
- повреждения соединительной ткани,
- разрыв сухожилий,
- воспаление синовиальной оболочки.
Кроме этого, скопление жидкости в тканях можно наблюдать при таких заболеваниях:
- остеоартрит (износ суставов),
- остеохондроз (поражение межпозвоночных дисков),
- остеопороз (повышенная ломкость костей),
- асептический некроз (омертвение ткани),
- ревматоидный артрит (хроническое воспаление суставов),
- ишемия (ослабление кровотока),
- доброкачественные и злокачественные новообразования.
Виды отеков
Трабекулярный отек костного мозга – это отекание трабекул (перекладин), участков губчатого вещества, между которыми и расположен костный мозг. Такое состояние чаще всего говорит о переломе или сильном ушибе кости, а также о воспалении, например, об артрите или остеопорозе колена.

Чаще всего этот вид отека проявляется болезненными ощущениями ниже места поражения, осложнения при этом могут быть очень опасными. Возможно нарушение или исчезновение рефлекторной деятельности ниже места повреждения. Также симптомами могут быть проблемы с кровообращением и дыханием. Если трабекулярный отек долго не лечить из-за избытка скапливающейся жидкости может наблюдаться повышение внутричерепного давления.
Подхрящевой или субхондральный отек костного мозга без лечения может привести к необратимым последствиям, вплоть до разрушения хряща. Эта патология также чаще всего возникает вследствие травмы или воспалительного процесса. Отёк здесь проявляется болью, уплотнением и ограничением подвижности соседнего сустава.
Субхондральные изменения можно выявить с помощью МРТ, а также сделав анализы мочи и крови.
Асептический отек костного мозга в основном начинается с головки и шейки бедренной кости. Выявить его можно на глаз, даже не прибегая к таким способам исследований, как МРТ. Гиперемия (покраснение), местное повышение температуры тела с видимой припухлостью, боль все это говорит о наличии такого вида отекания. Асептический отек сопровождается выработкой экссудата (серозного, фибринозного и серозно-фибринозного типа), жидкости, выделяемой мелкими кровеносными сосудами в ткани или полости организма.
Реактивный отек костного мозга, как правило, развивается после какого-либо оперативного вмешательства. Очень часто такое отекание вместе с болевым синдромом возникает после редрессации, насильственного исправления деформации или неправильного положения костей.
Снимают этот отек с помощью физиотерапевтических процедур и контролируемых нагрузок с чередованием положения. Процесс реабилитации занимает обычно до десяти дней. При сильном болевом синдроме назначают анальгетики.
Если вовремя не начать лечение, возможно возникновение опасных последствий. Осложнением могут стать такие заболевания, как синовит и контузия.
Отек костного мозга позвоночника зачастую возникает при травмах, проблемах с кровообращением, некоторых заболеваниях (к примеру, остеохондроз), а также опухолевых новообразованиях. Отекание может возникнуть локально при поражении одного или нескольких позвонков, или затронуть весь спинной мозг.

Если не лечить данную патологию последствия бывают очень серьезными, начиная с частичного нарушения свободного движения конечностей и снижения рефлексов, и заканчивая инвалидностью. Субхондральный отек позвонков приводит к разрушению хряща, что, в свою очередь, способствует деформации межпозвоночных дисков.
Еще одним опасным состоянием, провоцирующим отечность, является остеомиелит (воспаление костного мозга). Заболевание возникает вследствие травмы либо гематогенным путем, когда инфекция попадает извне. При остром остеомиелите наблюдается формирование гнойников, высокая температура, интенсивная боль, а на поздних этапах некроз кости. Опухоль нарастает очень быстро, захватывает соседние участки.
Еще одним частым местом ушибов является коленное сочленение. Такие травмы можно получить при занятиях спортом, в ДТП, прыжках с высоты, например, с парашютом и при других активных действиях. Травмы коленного сустава могут иметь такие же серьезные последствия, как и повреждения бедра. В основном это ограничение подвижности, хромота и уменьшение длины конечности.

Отёк костного мозга коленного сустава, являющийся частым симптомом таких повреждений, в основном локализуется в области бедренных мыщелок и сильно нарушает функцию кроветворения. Что характерно, при повреждении колена процесс локализуется только в месте травмы, не затрагивая другие кости.
Отек костного мозга в диафизе лучевой кости зачастую провоцируется какой-либо травмой в основном это перелом со смещением и без. Больше всего от подобных повреждений страдают пожилые люди, особенно в зимний период, и спортсмены.
При переломе в диафизах как лучевой, так и любой другой трубчатой кости помимо отека, наблюдается сильная боль, ограничение подвижности, особенно в лучезапястном суставе, деформация.
Диагностика
Если есть подозрение на отечность костного мозга, врачи используют лучевые способы диагностики. Вот основные из них:
- магнитно-резонансная томография (МРТ) самый информативный метод исследования мягких тканей, позволяет описать размеры и расположение опухоли,
- компьютерная томография хорошо показывает повреждения костного аппарата, но для выявления самого отека малоэффективна, так как не отображает состояние мягких тканей,
- рентгенография позволяет выявить лишь тяжелые повреждения костей.
Методы лечения
Чтобы снять отечность необходимо в первую очередь выявить причину его возникновения. Терапия будет направлена на устранение основного заболевания, снижение болевого синдрома и собственно на уменьшение самого отека. В зависимости от тяжести, диагноза врач может назначить консервативное или оперативное лечение.
К консервативной терапии можно отнести применение медикаментозных препаратов и физиотерапевтических процедур. Назначают такие лекарственные средства:
- обезболивающие средства (например, такие анальгетики, как Кетанов, Трамадол),
- диуретики,
- вазоактивные лекарства, расширяющие кровеносные сосуды и восстанавливающие кровоснабжение пораженных тканей,
- средства, снимающие воспаления, а именно несистемные глюкокортикостероиды или йодистый калий (Будесонид, Преднизалон),
- препараты для ускорения регенерации нервных клеток (к примеру, витамины группы В),
Кроме медикаментов, доктор может назначить:
- физиотерапевтические процедуры,
- лечебную гимнастику,
- специальный режим со сниженной нагрузкой на поврежденный участок.
- ношение различных поддерживающих корсетов, бандажей для поддержания позвоночника и снижения нагрузки на него.
При легких течениях заболеваний с разрешения доктора могут быть применены народные методы. Например, чтобы снять отек костного мозга коленного сустава лечение может включать компрессы и теплые ванны с отварами лекарственных трав.
Оперативное лечение
К оперативному вмешательству прибегают в случае, если медикаментозная терапия не дала результатов. Кроме того, при некоторых видах травм, когда нужно удалить отломки костей, или при новообразованиях может быть также необходима операция.
Отек костного мозга – это не самостоятельное заболевание, а симптом какого-либо воспаления или травмы. Выявить причину и снять отек необходимо в кратчайшие сроки, чтобы избежать необратимых последствий. Поэтому в случае подозрения на поражение костного мозга лучше как можно быстрей обратиться в больницу и пройти диагностику.
Опорно-двигательная система является каркасом организма, в который заключены все другие органы. Именно она позволяет нам занимать удобную позу и передвигаться в пространстве.
Опорно-двигательная система состоит из костей скелета, суставов и мышечной ткани. Заболеваниями костно-мышечной системы занимаются такие области медицины, как ортопедия, вертебрология, ревматология.
Купить народные средства при заболеваниях костно-мышечной системы Вы можете в одной из наших фито-аптек или заказать через интернет-магазин. Доставка осуществляется курьером по Москве или почтой России.
Наш ассортимент
- Радикулит (49)
- Ревматизм (76)
- Вывихи и растяжения (23)
- Ишиас (43)
- Отложение солей (89)
- Переломы костей (14)
- Артрит (35)
- Подагра (81)
- Пяточная шпора (11)
- Боль в суставах (19)
- Артроз (34)
- Позвоночная грыжа (24)
- Остеопороз (27)
- Остеохондроз (102)
Средства при заболеваниях костно-мышечной системы


















- Назад
- 1
- 2
- 3
- 4
- 5
- Вперед
Классификация заболеваний костно-мышечной системы
По происхождению заболевания опорно-двигательной системы могут быть первичными и вторичными. Первые возникают самостоятельно, вторые являются осложнением каких-либо сопутствующих заболеваний.
В зависимости от локализации патологического процесса выделяют следующие основные заболевания костно-мышечной системы:
- артрит – воспаление суставов;
- артроз – вторичное заболевание, которое довольно часто возникает на фоне артрита;
- кифоз – искривление позвоночника в передне-задней плоскости;
- бурсит – воспаление околосуставной слизистой сумки, которое возникает в результате инфекционного поражения или частых травм;
- миопатия – мышечная слабость, которая проявляется снижением мышечного тонуса и развитием дегенеративных процессов в мышцах;
- миозит – воспаление мышц, вызванное травмами или инфекционными процессами;
- остеопороз – заболевание скелета с изменением структуры костей, при котором кости становятся хрупкими и менее прочными;
- остеомиелит – воспаление костного мозга, имеющее инфекционное или посттравматическое происхождение;
- остеохондроз – дистрофические изменения в области хрящевой и костной ткани межпозвоночных дисков;
- плоскостопие – нарушение амортизирующей функции стоп;
- периартрит – дегенеративно-воспалительные изменения мягких околосуставных тканей и связок крупных суставов (коленный, локтевой и ряд других);
- радикулит – воспаление или защемление нервных корешков, которое возникает в результате грыжи или протрузии межпозвоночных дисков, отека околопозвоночных тканей;
- спондилит – разрушение позвонков, происходящее в результате тяжелого воспалительного процесса;
- спондилез – окостенение тел позвонков, которое возникает как осложнение ряда заболеваний (например, остеохондроза);
- сколиоз – искривление позвоночника, возникающее в результате неправильной осанки, рахита или травм.
Причины заболеваний костно-мышечной системы
Точные причины развития заболеваний опорно-двигательного аппарата неизвестны. Считается, что основными факторами, влияющими на их возникновение, являются аутоиммунные нарушения и наследственная предрасположенность.
Кроме этого существует ряд факторов, которые могут спровоцировать развитие болезней костно-мышечной системы.
- плохая экология;
- неправильное питание, особенно недостаток аминокислот, кальция, серы, фосфора, кремния;
- снижение иммунной защиты организма;
- употребление некачественной воды – приводит к развитию патологических изменений в костях, связках, суставах, рассыханию межпозвоночных дисков, снижению эластичности связок и мышечной силы;
- стрессы и другие нарушения психоэмоционального фона;
- травмы – это одна из самых частых причин заболеваний костно-мышечной системы, различные ушибы, падения, сотрясения мозга приводят к развитию патологического процесса в поврежденных областях организма;
- неудачные хирургические операции;
- инфекции, вирусы, паразиты, грибки;
- неправильная двигательная активность - чрезмерное физическое напряжение, неправильное поднятие тяжестей или выполнение упражнений могут привести к развитию заболеваний опорно-двигательной системы.
Симптомы заболеваний костно-мышечной системы
Клиническая картина при заболеваниях опорно-двигательного аппарата (ОДА) зависит от локализации патологического процесса и вида болезни. Чаще всего пациенты жалуются на боли в мышцах, позвоночнике, суставах, мышечную слабость, скованность в движениях.
Если наблюдается симметричное поражение мелких суставов стоп и кистей, которое проявляется их болезненностью, то, скорее всего речь идет о ревматоидном артрите. Крупные суставы часто поражаются при деформирующем артрозе и ревматизме.
Если пациент жалуется на боли в крестцово-подвздошной области и позвоночнике, которые появляются преимущественно в вечерние и ночные часы, то возможно, что это спондилоартрит.
Если по очереди болят различные крупные суставы, то говорят о развитии ревматического полиартрита. Если боли локализуются в суставах пальцев ног и возникают в ночное время, то это симптом подагры.
Мышечные боли также могут быть крайне разнообразными. Они могут возникать при миозите, различных сосудистых (атеросклероз) и паразитарных (цистицеркоз, трихинеллез) заболеваниях. Часто причинами мышечных болей являются различные травмы, профессиональные вредности (вибрации, воздействие низких температур).
Бурное острое начало заболевания наблюдается при ревматизме, инфекционных артритах, некоторых видах ревматоидного артрита. Острое поражение мышечной ткани наблюдается при миозитах, а также остро возникающих параличах.
Многие хронические заболевания ОДА протекают практически бессимптомно и медленно прогрессируют, что существенно осложняет их диагностику.
Лечение заболеваний костно-мышечной системы
Терапия заболеваний ОДА должна быть комплексной. Она может включать в себя следующие этапы:
- медикаментозное лечение;
- физиотерапия;
- ЛФК;
- народные методы лечения;
- нормализация питания.
Очень важно, чтобы пациент понимал, что только при помощи лекарств его проблемы не решить. Необходимо полностью изменить свой образ жизни, нормализовать вес, отказаться от вредных привычек, начать правильно питаться, заниматься физкультурой и так далее.
Медикаментозное лечение обычно назначается для купирования болевого синдрома. С этой целью показан прием анальгетиков, НПВС. При лечении болезней суставов лечащий врач может назначить гормональные препараты, которые следует принимать с осторожностью и ни в коем случае не заниматься самолечением.
Хондроитин и глюкозамин помогают восстановить хрящевую ткань сустава, но они эффективны только на начальной стадии артрита. На поздних стадиях хрящевая ткань уже настолько повреждена, что не подлежит восстановлению. Если болезнь вызвана патогенными микроорганизмами, то не обойтись без приема антибиотиков.
Помимо медикаментозного лечения одним из самых эффективных методов лечения ОДА является лечебный массаж. С его помощью удается положительно воздействовать не только на очаг поражения, но и на весь организм.
Массаж ускоряет обменные процессы в организме, кровоток и лимфоток, что приводит к ликвидации застойных явлений и восстановлению нормального питания мышц и суставов, что положительно сказывается на общем состоянии и качестве жизни пациента.
Профилактика заболеваний костно-мышечной системы
Основными мерами профилактики заболеваний ОДА являются:
- соблюдение правил безопасности – недопущение травм, растяжений, ушибов, переломов;
- правильное питание – отказ от фастфуда и другой вредной пищи, введение в рацион свежих фруктов и овощей, дробное питание (часто, но небольшими порциями);
- своевременное лечение заболеваний, которые могут привести к возникновению проблем с опорно-двигательной системой организма;
- регулярное проведение санации очагов хронической инфекции в организме;
- закаливание, укрепление иммунитета;
- отказ от вредных привычек;
- использование средств индивидуальной защиты при работе на вредном производстве;
- отказ от малоподвижного образа жизни – ежедневные пешие прогулки на свежем воздухе, занятия физкультурой;
- контроль веса, недопущение развития ожирения;
- правильное оборудование рабочего места;
- регулярное прохождение профилактических осмотров – это поможет выявить возможные патологии ОДА на ранней стадии, что существенно облегчит последующее лечение и улучшит прогноз.
Где купить
Рекомендуем- АСД 2 свечи помогают укрепить суставы и предотвратить дистрофические процессы в структуре хрящевой ткани.
Внимание! Все публикуемые на нашем сайте материалы защищены авторским правом. При повторной публикации указание авторства и ссылка на первоисточник обязательны.
Читайте также: