Лечение ревматоидного артрита и артериальной гипертензии

Ревматоидный артрит (РА) – аутоиммунное ревматическое заболевание неизвестной этиологии, характеризующееся хроническим эрозивным артритом (синовитом) и системным воспалительным поражением внутренних органов [4]. Доказано, что кардиоваскулярный риск при ревматоидном артрите (РА) значительно увеличен по сравнению с общей популяцией [5, 6]. Однако механизмы кардиоваскулярных заболеваний у больных РА до конца не изучены. Артериальная гипертензия является одним из наиболее распространенных факторов риска, имеет мультифакторный генез при РА, обусловленный вкладом традиционных факторов риска АГ и характеристик основного заболевания, и ассоциирована с неблагоприятным прогнозом в отношении кардиоваскулярных заболеваний и смерти от кардиоваскулярных причин [1, 2, 3]. Также остается неизученным вопрос о роли хронического болевого синдрома (ХБС) в изменениях уровней артериального давления и в развитии функциональных изменений сердечно-сосудистой системы у больных РА.
Цель работы: оценить влияние ХБС на уровень артериального давления (АД) и функциональные нарушения сердечно-сосудистой системы у больных РА.
Материал и методы исследования
Результаты исследования и их обсуждение
Боль по результатам опросников варьировала по интенсивности, в среднем по ВАШ составила 57,3 ± 20,1 мм. По данным Мак-Гилловского болевого опросника у 71 % пациентов наблюдалась умеренная и сильная боль. Боль по результатам анкеты Ван-Корфа: характеризовалась высокой интенсивностью (63,3 ± 20,4 %), средним уровнем дезадаптации (64 %) и легкой нетрудоспособностью, что соответствовало 2 классу хронической боли. Нейропатический компонент боли по данным опросника DN 4 выявлен у 37 % пациентов (рисунок).
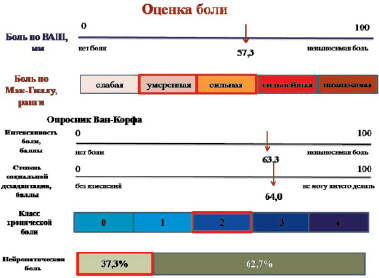
Характеристика боли по опросникам
Анализ взаимосвязей ХБС с различными параметрами РА показал, что выраженность боли не связана с показателем активности РА по DAS28 и отдельными параметрами активности РА, включенным в DAS28 (число болезненных и припухших суставов, СОЭ), но коррелировала с общим числом пораженных суставов (r = 0,48) и оценкой состояния здоровья пациентом (r = 0,45). Интенсивность боли нарастала по мере увеличения продолжительности заболевания (r = 0,3).
Артериальная гипертензия 1–3 степени выявлена у 64,35 % больных, средняя длительность анамнеза составила 7,5 лет. У 55,4 % больных АГ возникла на фоне РА. Почти у всех пациентов отмечено сочетание 2 и более общепопуляционных факторов риска (возраст, отягощенная наследственность по сердечно-сосудистым заболеваниям, гиперхолестеринемия, абдоминальное ожирение). 10-летний риск смерти по SCORE равен 2,5 ± 2,48, что соответствует низкому риску у большинства больных, высокий риск отмечен у 9,9 % пациентов. При этом у 66,3 % пациентов РА, в том числе у 90 % пациентов с низким и средним риском SCORE, были выявлены поражения органов-мишеней, главным образом гипертрофия левого желудочка. СРПВ > 10 м/с отмечена у 26,7 % пациентов. Систолическое АД коррелировало с возрастом (r = 0,48) и объемом талии (r = 0,31), диастолическое – с возрастом (r = 0,48), объемом талии (r = 0,27), гиперхолестеринемией (r = 0,23); пульсовое – с объемом талии (r = 0,21). Уровни АД не коррелировали с показателями активности РА. Вместе с тем выявлена зависимость между интенсивностью боли и пульсовым АД (r = 0,4), а также максимальными цифрами систолического АД (r = 0,25). Выраженность боли по ВАШ, класс хронической боли, ее интенсивность, степень дезадаптации были взаимосвязаны с уменьшением общей мощности спектра ВРС и снижением активности парасимпатического отдела. Указанные параметры боли имели отрицательную связь с отношением СРПВ по сосудам мышечного типа к СРПВ по сосудам эластического типа, что отражает увеличение жесткости сосудов. Отношение СРПВ по сосудам мышечного типа к СРПВ по сосудам эластического типа наиболее тесно коррелировало с наличием нейропатического компонента боли (r = –0,4).
Выводы
АГ 1–3 степени выявляется более чем у половины больных РА и у большинства из них возникает на фоне РА, наиболее тесно связана с возрастом и абдоминальным ожирением и сочетается с субклиническим поражением сердца и сосудов. Уровни АД не коррелировали с активностью РА. Подъемы систолического и пульсового АД, изменения ВРС и увеличение жесткости сосудистой стенки были связаны с различными характеристиками боли, что требует большего внимания к ее оценке и коррекции.
Рецензенты:

В современной медицине, несмотря на все прогрессивные достижения, остается большое количество заболеваний, имеющих недостаточно изученные причины и сложные многоступенчатые механизмы развития, формирующие разнообразную клиническую картину с поражением тканей и органов, что обуславливает сложности в лечении. Например, системные заболевания соединительной ткани. К этой группе заболеваний относится ревматоидный артрит, отличительной чертой которого является эрозионно-деструктивное поражение суставов, преимущественно мелких. Причина его до сих пор не установлена, в механизме развития основная роль принадлежит атаке иммунитета на собственные ткани организма.
Продолжаются исследования причин и механизмов развития указанной патологии, поиск новых, более эффективных и безопасных методик лечения, особенно комплексного.
Содержание статьи
Ревматоидный артрит суставов: симптомы и лечение
Ревматоидный артрит характеризуется прогрессирующим разрушением суставов, которые на поздних стадиях заболевания приобретают необратимый характер. Типичные признаки патологии:
- наличие эрозивно-деструктивных элементов в области суставных поверхностей;
- разрушение мелких суставов;
- симметричное поражение;
- развитие воспаления в области стоп и кистей;
- деформации, препятствующие нормальному функционированию суставов.
Помимо типичных суставных поражений характерны также и нарушения со стороны других тканей и систем, включающие наличие серозитов (воспалительный процесс в области оболочек сердца, брюшины, плевральной оболочки), формирование воспалительных узелков под кожей, поражение сосудов в виде васкулитов, увеличение лимфоузлов (лимфаденопатии) и периферические поражения нервных окончаний (нейропатии).
Методы лечения ревматоидного артрита определяет врач-ревматолог, специализирующийся на аутоиммунных, воспалительных заболеваний. Он проводит полноценную диагностику: внешний осмотр с анализом всех жалоб и их подробной фиксацией в карте, проведение целого ряда лабораторных анализов и инструментальных исследований (включая данные УЗИ, рентгенографии и иных дополнительных процедур).
Медицинская коррекция базируется на длительных курсах лекарственных препаратов в сочетании с физиотерапией и немедикаментозными методиками, диетической коррекцией и, в некоторых случаях, с оперативным вмешательством. Проводятся курсы противорецидивной терапии и реабилитации, при этом чем раньше будут назначены препараты и рекомендованы методы лекарственного воздействия, тем более благоприятным будет прогноз. В запущенных случаях заболевание грозит стойкой инвалидностью.
Чаще подобная проблема возникает у взрослых, для детей типична своеобразная форма отклонения в виде ЮРА (ювенильной), с особенностями клинической симптоматики, диагностики и терапевтических подходов.

Причины и диагностика патологии
Точные причины заболевания на сегодняшний день не установлены, хотя имеются теории о природе его развития. По мнению большинства исследователей, имеют место наследственная предрасположенность, перенесенные инфекции и действие провоцирующих факторов. Отмечено, что некоторые микроорганизмы (ретровирусы, вирусы герпеса, цитомегаловирус, Эпштейн-Барр, краснухи, а также микоплазмы) способствуют развитию воспалительных процессов в суставах. В результате перенесённой инфекции и неправильной работы иммунитета происходит запуск аутоиммунных реакций — агрессии собственного иммунитета против соединительной ткани суставов и других частей тела, что приводит к разрастанию соединительной ткани и разрушению хрящевых структур и их необратимой деформацией. Процесс приводит к контрактурам — ограничениям в движениях и необратимым деформациям суставов, подвывихам и нарушению их функциональной активности.
В результатах лабораторных исследований обнаруживается увеличение СОЭ, щелочной фосфатазы и специфических показателей системных заболеваний – ревматоидного фактора, сиаловых кислот и серомукоида. При рентгенологическом исследовании появляются специфические симптомы поражения суставов.
Ревматоидный артрит: лечение в домашних условиях или стационарно?
Помещение пациента в стационар, когда возникают подозрения на развитие болезни или при уже установленном диагнозе, показано в следующих случаях:
- при необходимости подтверждения или опровержения диагноза, для уточнения особенностей течения, оценки прогноза в отношении дальнейшей жизни и трудоспособности, решения вопроса с инвалидностью;
- подбор базисной противовоспалительной терапии (БПВТ) препаратами на начальном этапе и затем на протяжении болезни;
- при резком обострении и развитии осложнений;
- когда имеют место тяжелые и системные проявления с вовлечением нервной системы и серозных оболочек;
- при формировании сопутствующих осложнений, признаков септического артрита или других, в том числе связанных с приемом лекарств.
Во всех остальных случаях допускается лечение в домашних условиях при строгом условии постоянного контроля врача с регулярным прохождением обследований.

Как избавиться от ревматоидного артрита: принципы терапии
Основу составляет комплексный подход и сочетание приема лекарств с немедикаментозными методиками, диетой, физионагрузками и реабилитационными мероприятиями. При необходимости к консультированию и разработке схемы терапии привлекается врач-ортопед, невролог, кардиолог, психотерапевт. При незначительной деформации суставов пациентам можно продолжать привычную деятельность с ограничением физических нагрузок и стрессов, при условии профилактики инфекционных заболеваний и отказа от вредных привычек.
Не менее важное условие для уменьшении симптомов, особенно в области нижних конечностей – это контроль за массой тела, что уменьшает нагрузки на пораженные суставные поверхности и кости, снижает риск остеопороза, переломов и деформаций. Правильно подобранная диета с высоким содержанием полиненасыщенных жирных кислот, качественных животных и растительных белков помогает в уменьшении интенсивности воспаления и стимулирует восстановление хрящевых тканей.
Врач подробно рассказывает пациенту как уменьшить проявление болезни за счет изменений физической активности, посредством занятий лечебной физкультурой и применения физиотерапевтических методик. В стадии минимальных проявлений или в период ремиссии показано санаторно-курортное оздоровление.
Стандарт лечения ревматоидного артрита
В последние время наблюдается ощутимый прогресс в понимании основных механизмов формирования, патологию рассматривают как хроническое воспалительное заболевание иммунной природы, при котором наиболее эффективна терапия в начальный период. Сегодня разработан новый стандарт, включающий применение целого ряда препаратов различного действия:
- нестероидные противовоспалительные средства (НПВС);
- гормональные (глюкокортикостероиды, или ГКС);
- биологические;
- синтетические средства для купирования иммунных и воспалительных реакций.
Основа улучшения самочувствия – это базисная противовоспалительная терапия (БПВТ), которую важно начать в первые месяцы развития, причем прием лекарственных средств должен быть регулярным (перорально, инъекционно), с постоянным изменением схемы при малой эффективности. Исчезновение или уменьшение клинических симптомов и признаков воспаления по лабораторным данным свидетельствует о результативности проводимых мер. Применение БПВТ должно осуществляться с учетом возможных побочных эффектов.
Как вылечить ревматоидный артрит
В острой стадии или при обострении хронической патологии необходима медикаментозная коррекция, но как проходит лечение, определяет исключительно лечащий врач. Применяются стероидные средства, препараты фактора некроза опухоли (ФНО), нестероидные противовоспалительные средства (НПВС).
На первом этапе проводят подавление острых процессов, с последующим переходом на поддерживающую терапию в период затухания симптомов и ремиссии. Нестероидные лекарства применяются наиболее активно, обычно это группа неселективных ингибиторов ЦОГ (циклооксигеназа — фермент, ответственный за синтез веществ, способствующих развитию воспаления). Эффект при их приеме развивается быстро, после 3-5 суток приема, но сами лекарства обладают целым рядом побочных эффектов, ограничивающих их длительное применение и выбор для некоторых категорий пациентов. Активно применяют селективные ингибиторы ЦОГ, обладающие меньшим списком побочных эффектов, они относятся к средствам нового поколения, лучше переносятся и более эффективны.
Лечение ревматоидного артрита подразумевает также лекарства группы глюкокортикоидов. Они быстро и сильно подавляют иммунные и воспалительные реакции, влияют на обменные процессы и применимы при неэффективности нестероидных противовоспалительных лекарств. ГКС уменьшают воспаление в области суставов и снижают вероятность поражения внутренних органов, но также имеют внушительный список побочных эффектов и противопоказаний, в связи с чем их употребление строго контролируется и подбирается очень тщательно и индивидуально. При пульс-терапии, в комбинации с цитостатическими средствами применяются только на базе стационара. Домашний неконтролируемый прием этих препаратов запрещен, они могут быть опасными в плане серьезных осложнений.

Препараты нового поколения для лечения ревматоидного артрита
На сегодняшний день для борьбы с данной патологией широко применяются препараты нового ряда – биологическая терапия. Специфические соединения, относящиеся к группе ингибиторов ФНО (факторы некроза опухоли), не позволяют разворачиваться клинической картине иммунного воспаления. Средства относительно недавно применяются, показали хорошие результаты, но значительно влияют на иммунитет, подавляя его на фоне длительного приема. Их назначают в сложных случаях, когда заболевание устойчиво к привычным средствам. Биопрепараты обладают одним существенным недостатком — высокой стоимостью, что ограничивает их широкое применение.
Местная терапия
Практикуется и наружный способ применения медикаментов, с этими целями назначаются лекарства для местного нанесения – гели, мази, кремы, пластыри с противовоспалительными компонентами. Основной эффект заключается в локальном воздействии на ткани сустава и околосуставные поверхности, лекарства используются с целью уменьшения боли и отека. Однако они обладают низкой эффективностью по сравнению с лекарствами, которые принимаются внутрь (таблетки), и рекомендуются только в комплексной терапии.
Часто наружные средства имеют многокомпонентный состав, могут содержать НПВС, гепарин (для улучшения микроциркуляции и проницаемости сосудов), местные анестетики (для уменьшения болезненности сустава).
Как лечиться от ревматоидного артрита при помощи физиотерапии
По мере стихания острого процесса всегда встает вопрос о том, что делать далее, в стадию затухания воспаления и при выходе в ремиссии. На этапе дополнительной коррекции, в том числе и в домашних условиях, показаны физионагрузки. Процедуры способствуют снижению болевых ощущений, устранению скованности по утрам, расширяют физическую активность пациента.
Применяются методики воздействия гальваническими токами и магнитными полями на область пораженных поверхностей, аппликации парафина или озокерита. Не менее эффективны и методики дозированного облучения инфракрасными лучами или ультразвуком определенной частоты.
Магнитотерапия при заболеваниях суставов оказывает наиболее выраженное положительное действие:
- уменьшает боли и отеки в области суставов;
- повышает объем движений;
- устраняет утреннюю скованность;
- позволяет уменьшить лекарственную нагрузку на организм, так как снижает необходимость приема препаратов с обезболивающим эффектом.
Хотя данные методики обладают достаточной активностью, они не могут применяться как единственное средство при решении вопроса как вылечить ревматоидный артрит и без назначения врача. Физиотерапия показана как дополнительная методика на фоне базисного лечения.
Задать вопрос врачу

Ревматоидный артрит (РА) – заболевание с доказанно высоким кардиоваскулярным риском. Основными причинами высокой смертности от сердечно-сосудистых осложнений (ССО) у таких больных являются ускоренное прогрессирование атеросклероза, развитие хронической сердечной недостаточности и внезапной сердечной смерти. Риск ишемической болезни сердца (ИБС) и инфаркта миокарда при РА выше в 2 раза, мозгового инсульта – в 1,9 раза, сердечной недостаточности – в 1,8 раза, чем в общей популяции, причем его резкое увеличение отмечается уже в дебюте заболевания. Повышение кардиоваскулярной летальности при РА обусловлено накоплением традиционных факторов риска (ТФР) сердечно-сосудистых заболеваний (ССЗ): артериальной гипертензии (АГ), дислипидемии, курения и т. д.; хроническим воспалением, аутоиммунными нарушениями, составляющими основу патогенеза этого заболевания; побочными эффектами противоревматической терапии и недостаточным вниманием к профилактике ССО со стороны врачей и пациентов. Поэтому разработка эффективных мер по снижению кардиоваскулярного риска у больных РА – актуальная задача современной медицины.
АГ в качестве единственного фактора риска встречается лишь у 7% больных РА. У подавляющего же большинства пациентов она выявляется в сочетании с другими факторами риска (дислипидемией, висцеральным ожирением, курением и др.), что повышает вероятность поражения органов-мишеней (атеросклероз, гипертрофия и ремоделирование миокарда левого желудочка), поэтому необходимо проводить одновременный скрининг всех ТФР ССЗ.
С одной стороны, эффективная противовоспалительная терапия занимает важное место в профилактике ССО и АГ, с другой – большинство препаратов, рутинно используемых для лечения РА, могут вызывать АГ или препятствовать ее эффективному контролю (НПВП, ГК, некоторые базисные противовоспалительные препараты). Использование лефлуномида при РА ассоциируется со снижением вероятности ССО, но риск их развития в 2 раза выше, чем при лечении метотрексатом. АГ, ассоциированная с лефлуномидом, выявляется у 2–10% больных РА. К механизмам повышения АД на фоне приема лефлуномида относят усугубление гиперсимпатикотонии и повышение влияния НПВП на почечный кровоток. Необходимо учитывать, что длительное (более 2 лет) применение даже низких доз ГК (4–6 мг) увеличивает риск развития АГ на 30%, более 5 лет – на 37%, а инфаркта миокарда – на 16%. Доказано 5-кратное возрастание риска ССО у больных, получающих ГК в дозе >7,5 мг/сут. Нужно сказать о генноинженерных биологических препаратах: все препараты этой группы могут вызывать инфузионные реакции в виде гипо- и гипертонии. Наши клинические наблюдения свидетельствуют о том, что в некоторых случаях повышение АД на фоне инфузий инфликсимаба, ритуксимаба и тоцилизумаба бывает очень выраженным, сопровождается ангинозными приступами и требует проведения интенсивной терапии.
Как обстоят дела с лечением АГ у больных РА? Процент больных РА, информированных о наличии у них АГ, получающих гипотензивную терапию и эффективно контролирующих АД, в 1,5 раза ниже, чем в общей популяции. Отсутствие эффективного контроля АГ при РА вдвойне печально, так как пациентов регулярно госпитализируют, они часто посещают ревматолога, т. е. имеют возможность следить за АД. Крайне важно, что АГ чаще не диагностируется у молодых больных РА, у которых как раз можно ожидать наибольшую пользу от ранней идентификации АГ и ее лечения. А эффективный контроль АД, как правило, отсутствует у пожилых больных, вероятно, в связи с наличием коморбидных состояний и низкой приверженностью лечению вследствие полипрагмазии.

Согласно рекомендациям EULAR, лечение АГ при РА должно проводиться ревматологом, и только в сложных ситуациях (наличие хронической сердечной недостаточности, инфаркта миокарда и/или инсульта в анамнезе, сахарного диабета, хронической почечной недостаточности) показана консультация кардиолога. При ССЗ тактика ведения аналогична таковой у пациентов без ревматического заболевания. Если у больного РА нет доказанных ССЗ, то необходимо оценить суммарный кардиоваскулярный риск по шкале SCORE. По рекомендациям EULAR, при использовании шкалы SCORE у больных РА определяют соотношение уровня холестерина (ХС) и ХС липопротеинов высокой плотности. Модели подсчета должны быть адаптированы для больных РА: риск увеличивается в 1,5 раза при наличии 2 из 3 перечисленных факторов: длительность заболевания более 10 лет; ревматоидный фактор/антитела к антицитруллинированному пептиду – позитивность; наличие внесуставных проявлений (www.scardio.org). К сожалению, шкалы, основанные на учете ТФР, даже при введении поправочного коэффициента, не всегда позволяют объективно оценить кардиоваскулярный риск у больных РА. Поэтому систему стратификации риска ССО по шкале SCORE целесообразно использовать как предварительную с последующим уточнением величины риска после проведения дополнительного обследования (оценка поражения органов-мишеней).
Основная цель лечения больных АГ – максимальное снижение риска развития ССО и смерти от них. Для этого требуется снижение АД до целевого уровня, коррекция всех модифицируемых факторов риска (курение, дислипидемия, гипергликемия, ожирение), предупреждение, замедление темпа прогрессирования и/или уменьшение поражения органов-мишеней, лечение ассоциированных и сопутствующих заболеваний (ИБС, сахарный диабет).
При необходимости коррекции АД у больного РА на первом месте, как и в общей популяции, стоят немедикаментозные меры профилактики, которые включают отказ от курения; нормализацию массы тела (поддержание индекса массы тела на уровне 20–23 кг/м2, объема талии
- Назад
- Вперёд
Южно-Уральский государственный медицинский университет, г.Челябинск
Больные ревматоидным артритом (РА) часто имеют депрессивные расстройства различной степени выраженности 2, которые утяжеляют течение заболевания 7, часто остаются нераспознанными и, соответственно, не леченными [10]. Одной из возможных причин этого является схожесть общеклинических проявлений РА с соматическими симптомами депрессии [3, 11, 12]. Определенный вклад в наличие депрессивной симптоматики может вносить наличие артериальной гипертензии (АГ), [13, 14]. Однако до последнего времени, не опубликовано исследований, посвященных комплексному анализу взаимовлияния депрессивных расстройств, особенностей течения РА и АГ.
Цель. Определить вклад особенностей течения РА и артериальной гипертензии в наличие депрессивных расстройств у женщин.
Материалы и методы. Обследовано 175 женщин с достоверным диагнозом РА, находившихся на стационарном лечении в Челябинской областной клинической больнице. Диагноз РА устанавливался согласно критериям Американской ревматологической ассоциации 1987 г. [15]. Средний возраст женщин больных РА составил 49,7 ± 0,7 лет, средняя длительность болезни - 8,2 ± 0,6 лет.
Клиническая характеристика пациенток приведена в табл. 1. В группе преобладали женщины с развернутой клинической стадией болезни, серопозитивным по ревматоидному фактору (РФ) и антителам к циклическому цитруллинированному пептиду (АЦЦП) ревматоидным артритом, высокой степенью активности ревматоидного воспаления, 3 рентгенологической стадией и вторым функциональным классом (ФК).
У трети больных диагностированы системные проявления, среди которых преобладал перикардит (табл. 1).
Проводилось физикальное обследование пациентов с детальным изучением костно-мышечной системы (подсчет количества болезненных и припухших суставов).
Опираясь на данные дерева решений, нами был составлен алгоритм выявления клинически выраженной депрессии для женщин больных РА (рис. 1), диагностическая чувствительность которого составила 97%, специфичность – 30%, индекс точности – 44%, прогностическая ценность положительного результата (26,5%) и отрицательного результата (98%). Представленный алгоритм составил основу предложенного нами метода оптимизации диагностики клинически выраженной депрессии у женщин больных ревматоидным артритом [16].
Таблица 4. Клиническая характеристика РА у женщин в зависимости от наличия клинически выраженной депрессии
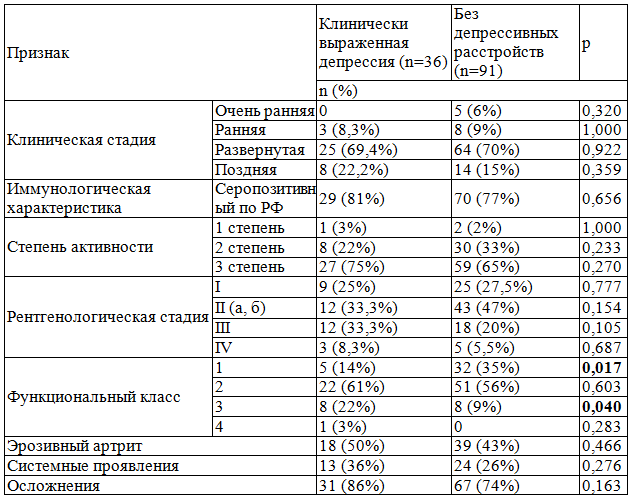
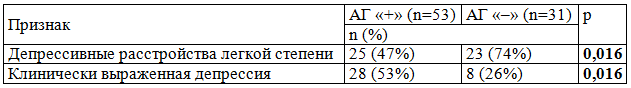
Таблица 5. Частота депрессивных расстройств в зависимости от наличия АГ у женщин больных РА
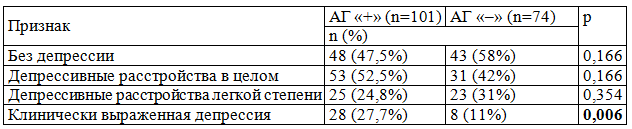
Таблица 6. Структура депрессивных расстройств в зависимости от наличия АГ у женщин больных РА
Таким образом, высокая чувствительность алгоритма позволяет в 97% случаев выявить пациенток, страдающих клинически выраженной депрессией. В то же время, при попадании женщин, согласно алгоритму, в группу низкого риска можно быть на 98% уверенными, что клинически выраженная депрессия у обследуемых больных отсутствует. Низкая прогностическая ценность положительных результатов и низкая специфичность предложенного нами алгоритма в сочетании с высокой диагностической чувствительностью и прогностической ценностью отрицательного результата позволяют выявлять практически всех пациенток страдающих РА и клинически выраженной депрессией.
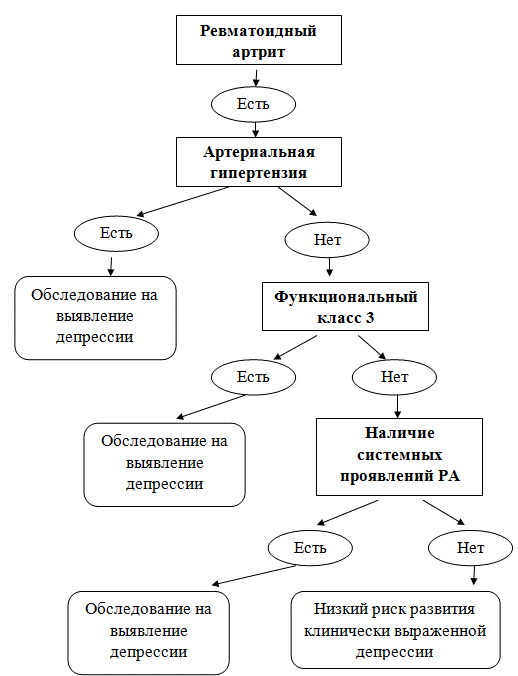
Рис. 1. Алгоритм выявления клинически выраженной депрессии у женщин больных РА
Выводы
1. Около половины женщин больных РА (48%) страдают депрессивными расстройствами различной степени выраженности.
2. Депрессия у лиц с РА ассоциируется с поздней клинической стадией болезни и более выраженными функциональными нарушениями суставов.
3. Наиболее высокому риску наличия депрессии подвержены женщины, страдающие артериальной гипертензией, имеющие третий функциональный класс и системные проявления РА.
Список использованных источников:
1. Dhavale H.S., Gawande S., Bhagat V. et al. Evaluation of efficacy and tolerability of dothiepin hydrochloride in the management of major depression in patients suffering from rheumatoid arthritis// J Indian Med Assoc 2005; 103: 291–4.
2. Waheed A., Hameed K., Khan A.M. et al. The burden of anxiety and depression among patients with chronic rheumatologic disorders at a tertiary care hospital clinic in Karachi, Pakistan// J Pak Med Assoc 2006; 56: 243–7.
3. Ревматология: национальное руководство/ под ред. Е.Л. Насонова, В.А. Насоновой. – М.: ГЭОТАР-Медиа, 2008. – 293 с.
4. Лисицына Т.А., Вельтищев Д.Ю., Серавина О.Ф., Ковалевская О.Б., Зелтынь А.Е., Фофанова Ю.С., Новикова Д.С., Попкова Т.В., Насонов Е.Л. Психические расстройства у больных ревматоидным артритом// Научно–практическая ревматология. – 2011. - № 3. – 29-36.
5. Депрессия и ревматоидный артрит: сочетание в ревматологической практике (обзор литературы)/ Е.А. Григорьева, Н.В. Яльцева, Н.И. Коршунов // Псих. расстройства в общей медицине. – 2010. - № 1.
6. Крыжановская, Н.С. Особенности клинико-психологических взаимоотношений при ревматоидном артрите: автореф. дис. … канд. мед. наук. – М., 2000.
7. Lowe B., Psych D., Willand L. et al. Psychiatric comorbidity and work disability in patients with inflammatory rheumatic diseases// Psychosomatic Med., 2004, 66, 395-402.
8. Соотношение шкалы депрессии CES – D и клинических проявлений при ревматоидном артрите и остеоартрите/ С.М. Носков, И.Г. Красивина, А.С. Носкова, О.Г. Козлова// Научно–практическая ревматология. – 2006. - № 2. – С. 101а-101.
9. Зелтынь А.Е. Хронический стресс и депрессия у больных ревматоидным артритом// Социальная и клиническая психиатрия. – 2009. – Т. 19, № 2. – С. 69-75.
10. Депрессивные расстройства у больных ревматоидным артритом / Ю.С. Фофонова, Т.А. Лисицына, А.Е. Зелтынь и др. // Научно-практическая ревматология. – 2009. – № 4. – С. 49-54.
11. Levenson J. L. Psychiatric issues in rheumatology// Prim. Psychiatry, 2006, 13 (11), 23-7.
12. Особенности психоэмоционального статуса больных ревматоидным артритом/ А.В. Цыган, Н.Н. Баурова, Ю.Б. Шульман и др.// Вестник российской военно–медицинской академии. – 2012. – Т. 2. – С. 37-42.
13. Бобырь М.А. Клинико–эпидемиологические аспекты распространенности симптоматики тревожности, тревоги и депрессии среди населения и у больных артериальной гипертензией: автореф. дис. … канд. мед. наук. – Великий Новгород. – 2007. – 23 с.
14. Тювина Н.А. Депрессии у больных артериальной гипертензией, осложненной хронической сердечной недостаточностью// Неврология, нейропсихиатрия, психосоматика. – 2011. - № 2. – С. 56-60.
15. The American Rheumatism Association 1987 revised criteria for the classification of rheumatoid arthritis/ F.C. Arnett, S.M. Edworth, D.A. Bloch et al.// Arthritis Rheum. – 1988. – Vol. 31. – P. 315-324.
16. Метод оптимизации диагностики клинически выраженной депрессии у женщин больных ревматоидным артритом/ А.О. Громова, А.В. Синеглазова: удост. на рац. Предл., ГБОУ ВПО ЮУГМУ Минздрава РФ № 283 от 18.04.2013.
Читайте также:


