Лечение переломов и повреждений связок
Повреждение связок – полное или частичное нарушение целостности связок вследствие травматического воздействия. Подобные патологии широко распространены. Их причиной в большинстве случаев становится спортивная или бытовая травма. Чаще всего страдают связки коленного, голеностопного и плечевого сустава. Повреждение связок, как правило, проявляется болями, усиливающимся отеком, ограничением движений и опоры. Нередко в травмированной зоне на 2-3-й день образуется выраженная гематома. Диагноз ставится на основании визуального осмотра, при необходимости назначается рентгенография, УЗИ и МРТ. Терапия главным образом консервативная.

Основные понятия
Повреждение связок представляет собой травму, при которой происходит разрыв связки или отдельных ее волокон. Наряду с ушибами, она является одним из наиболее частых травматических повреждений и может наблюдаться в любом возрасте. Чаще верхних конечностей страдают нижние. Существует также некоторая сезонность, например, количество повреждений голеностопных связок резко увеличивается в зимний период, особенно во время гололедицы.
Причины
Основной причиной подобных травм является сильное давление или амплитуда движений, которая превышает эластичность тканей связок. Наиболее распространенными травмирующими механизмами при повреждении коленных связок или любых других выступают подворачивание ноги, выворачивание руки (к примеру, при занятиях контактными видами спорта или неудачном падении). Степень повреждения может существенно отличаться – от малозначительного растяжения, симптомы которого самостоятельно исчезают в течение 2-3 недель, до полного разрыва связки, при котором пациенту требуется хирургическое лечение.
Повреждения связок классифицируются только по одному признаку – участку локализации травмы. Таким образом повреждения могут относиться к таким суставам:
- голеностопному;
- коленному;
- плечевому;
- тазобедренному.
Степени
Вне зависимости от локализации данной травмы, в травматологии различаются три степени повреждения связок:
- 1-я степень (растяжение) – представляет собой разрыв части волокон при сохраненной механической целостности и непрерывности связки. В быту данное повреждение обычно именуют растяжением связок, однако известно, что они не обладают эластичностью, поэтому не способны растягиваться. Подобная стадия сопровождается болью умеренной выраженности. Кровоизлияние при этом отсутствует, но наблюдается незначительная отечность. Может также возникать нерезкое ограничение движений и опоры при частичном повреждении связок.
- 2-я степень (надрыв) – состояние, при котором возникает разрыв основной части волокон той или иной связки. Сопровождается такая травма отечностью и образованием кровоподтека. Может выявляться несущественная нестабильность сустава. Движения пациента ограничены, при них ощущается некоторая болезненность.
- 3-я степень – разрыв связки. При такой травматизации у человека возникает сильная боль, образуется большой кровоподтек, травмированная область тела сильно отекает, наблюдается и нестабильность сустава.
Признаки и симптомы
Повреждение связок проявляется болезненностью в поврежденном суставе, которая существенно усиливается при движении. Возникает припухлость зоны повреждения. Выраженность таких симптомов напрямую зависит от тяжести травмы. Врач при пальпации отмечает болезненность, локализованную в одном участке. Кровоподтеки могут появляться через 2-3 дня после нарушения целостности связочного аппарата.
Если возник полный разрыв связочных тканей, симптоматика будет довольно болезненной. В подобных ситуациях пострадавшему необходима срочная медицинская помощь. Движение травмированной конечности затруднено, без своевременной терапии может развиться гемартроз.
Сколько длится боль?
Патологические признаки растяжения или надрыва проходят приблизительно через 1-2 недели, однако если обнаруживается разрыв связки, болезненность будет сопровождать пациента до месяца и более. Основными признаками повреждения связки считаются:
- отечность;
- боль в поврежденном суставе;
- нарушение кровоснабжения;
- функциональные нарушения;
- нарушение оттока лимфы;
- наличие кровоизлияний.
Диагностика

Дифференциальная диагностика
Повреждения связок необходимо дифференцировать с вывихами и переломами. При вывихе отмечается выраженное смещение костей, сустав при этом значительно деформирован, правильные анатомические соотношения между структурами нарушены, движения конечностью невозможны, а при попытках пассивных движений наблюдается пружинящее сопротивление. Во время повреждения связок внешняя форма сустава изменена только из-за отечности, анатомические соотношения при этом не нарушены, движения конечностью возможны, однако существенно ограничены из-за болевого синдрома, пружинящее сопротивление не наблюдается.
При переломе, как правило, наблюдается крепитация, деформация и патологическая подвижность сустава. Однако эти признаки нарушения необязательны, в ряде случаев (к примеру, при переломах наружной лодыжки) они могут отсутствовать. Прочие симптомы перелома (отечность, ограничение движений, нарушение опоры и боль) аналогичны клиническим симптомам повреждения связок, поэтому при постановке окончательного диагноза необходимо проведение рентгенологического обследования. При необходимости назначаются МРТ или УЗИ-диагностика.
Лечение повреждения связок
Терапия неполных повреждений осуществляется в травмпункте. Пациентам назначают покой, физиотерапевтические процедуры и возвышенное положение травмированной конечности. В первые сутки к зоне повреждения рекомендуется прикладывать холод (к примеру, грелку со льдом), в последующем – сухое тепло. При ходьбе накладывается тугая повязка, чтобы поддерживать сустав и защитить связочные структуры от дальнейшей травматизации. Повязку снимают в состоянии покоя. Ни в коем случае нельзя оставлять эластичный бинт на всю ночь – это часто становится причиной нарушения кровоснабжения конечности и может спровоцировать усиление отечности. При сильном болевом синдроме пациентам рекомендуется принимать обезболивающие медикаменты. Период активной терапии составляет обычно 2-4 недели, полное восстановление связочных структур происходит приблизительно через 10 недель. О лечении повреждения связок коленного сустава подробнее расскажем ниже.
Госпитализация
При полном разрыве больного госпитализируют в стационар, в отделение травматологи, где проводится иммобилизация, конечности придается возвышенное положение, назначаются анальгетики и физиотерапия. В последующем в зависимости от локализации травмы может быть показано как консервативное, так и хирургическое лечение. В основном операцию для восстановления целостности связки осуществляют в плановом порядке. Тем не менее в ряде случаев вмешательство может проводиться сразу при поступлении больного в стационар. В дальнейшем в обязательном порядке проводятся реабилитационные мероприятия.
Повреждение в голеностопном суставе
Такая травма является самой распространенной. Часто она возникает при подворачивании стопы внутрь. Чаще всего при этом страдают связки, локализующиеся между таранной и малоберцовой либо пяточной и малоберцовой костями. При повреждениях 1-й степени (растяжение) пациент жалуется на неинтенсивную боль при ходьбе, незначительную или умеренную отечность сустава. Функция ходьбы при этом не нарушена.
2-я степень (надрыв), как правило, сопровождается выраженной отечностью, распространяющейся на переднюю и наружную поверхность стопы. Наблюдается существенное ограничение движений, может быть затруднена ходьба, возникает хромота.
При полном разрыве связки (3-я степень) появляется интенсивная боль, отечность и кровоизлияние, которые распространяются на всю стопу, в том числе ее подошвенную поверхность. Пациент при этом не может ходить. На МРТ сустава определяется полный или частичный разрыв связочных волокон. На рентгенограмме голеностопного сустава (1-2-я степень повреждения) нарушения отсутствуют. При 3-й степени может просматриваться небольшой костный фрагмент, оторвавшийся от кости в зоне прикрепления связки.
Терапия растяжения голеностопных связок в первый день включает тугое бинтование и холод. Со 2-3-го дня назначается физиолечение: переменные магнитные поля, УВЧ, в дальнейшем – озокерит или парафин. Выздоровление наступает спустя 2-3 недели.
При надрыве связки на конечность на 10 дней и более накладывают гипсовую лонгету. В остальном терапия такая же, как при растяжении, срок реабилитации составляет несколько недель. При полном разрыве на голеностопный сустав сначала накладывается лонгета, а после спадания отечности гипс сохраняют еще на 2 недели. Далее повязку модифицируют так, чтобы пациент мог ее снимать при проведении массажа, ЛФК и физиотерапии. Гипс сохраняется до 1 месяца, затем на протяжении 2 месяцев рекомендуется ношение эластичного бинта или специального голеностопника для предотвращения повторного повреждения. Хирургическая терапия обычно не проводится.
Повреждение в области коленного сустава
Что касается повреждения коленных связок, оно возникает при боковом форсированном отклонении голени. Если они отклоняется наружу, возможна травма внутренней связки, если внутрь – повреждается наружная связка. Внутренняя связка при подобных травмах страдает гораздо чаще, однако обычно не разрывается, а происходит ее частичный надрыв, в отдельных ситуациях возникает разрыв полный. Наружная связка травмируется реже, но при этом чаще наблюдаются полные разрывы, отрыв связки от надмыщелка бедра или от головки малоберцовой кости с ее фрагментом.

Пациент при повреждении связок коленного сустава жалуется на затруднение ходьбы и движений, болевой синдром. Сустав отечен, может проявляться гемартроз. Пальпация довольно болезненна. При полном разрыве или значительном надрыве наблюдается чрезмерная боковая подвижность голени. При частичном разрыве накладывается гипсовая лонгета, назначается УВЧ. При полном разрыве внутренней связки проводится консервативная терапия, которая включает иммобилизацию, физиотерапию и ЛФК. Лечение повреждения коленной связки, как правило, не занимает много времени.
Крестообразные связки, которые расположены в коленном суставе, могут повреждаться при запредельных движениях. Передняя связка повреждается при ударе по задней поверхности колена, задняя – при ударе в переднюю поверхность голени или резком разгибании колена.
Повреждение в области плеча
Травма плечевых связок в большинстве случаев происходит при падении или ударе в плечо. Причиной этой травмы могут послужить также вращение руки наружу либо сильное движение рывком.
Повреждение плечевых связок диагностируют по следующей симптоматике: болезненность при пальпации, отечность в области плеча, повышение температуры в поврежденной зоне, кровоподтеки и покраснение кожи плеча, ограниченная двигательная активность, резкая боль. Важно дифференцировать разрыв связок от вывиха плеча.
Опираясь на количество и обширность надрывов, а также на наличие или отсутствие воспалительного процесса, врач назначает лечение, которое включает несколько параллельных мероприятий. В первую очередь осуществляется обезболивание при помощи медикаментозных препаратов, содержащих в составе диклофенак или ибупрофен. Данные лекарства снимут болезненность и отек. Растяжение связок плеча требует восстановления и терапии в течение месяца.
Повреждение голеностопного сустава
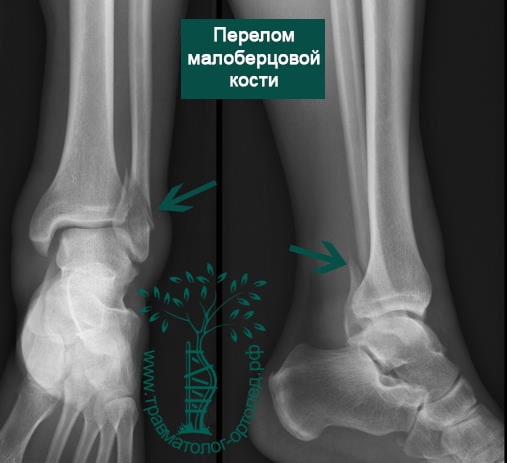
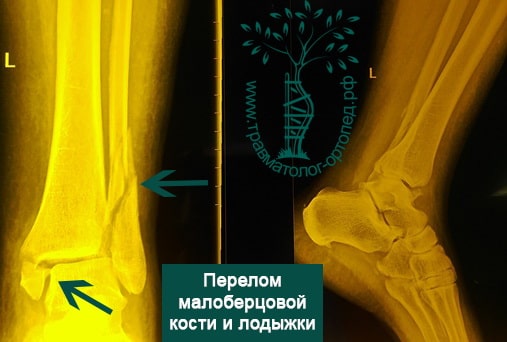
Переломы области голеностопа и сопутствующие смещения — довольно частое явление. Причина большинства из них — незначительная травма в результате вращения. Меньшая доля приходится на повреждения более серьезные, включая переломы берцовых костей, переломы пилона, которые возникают в результате значительного травмирующего воздействия, например падения с высоты или ДТП.
Пациент обычно подворачивает стопу в голеностопном суставе. Вначале сразу после травмы появляется боль, затем нарастает отек. Кровоподтеки вокруг голеностопа появляются чуть позже. Пациент отмечает невозможность опереться на ногу.
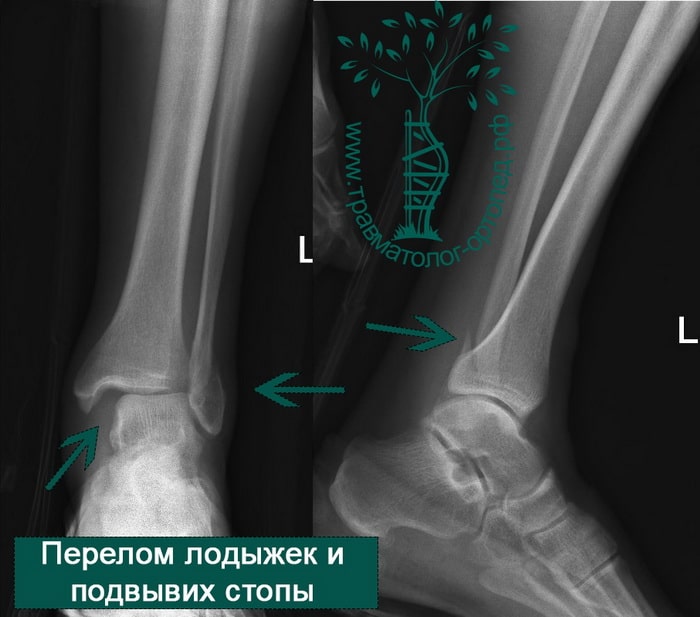
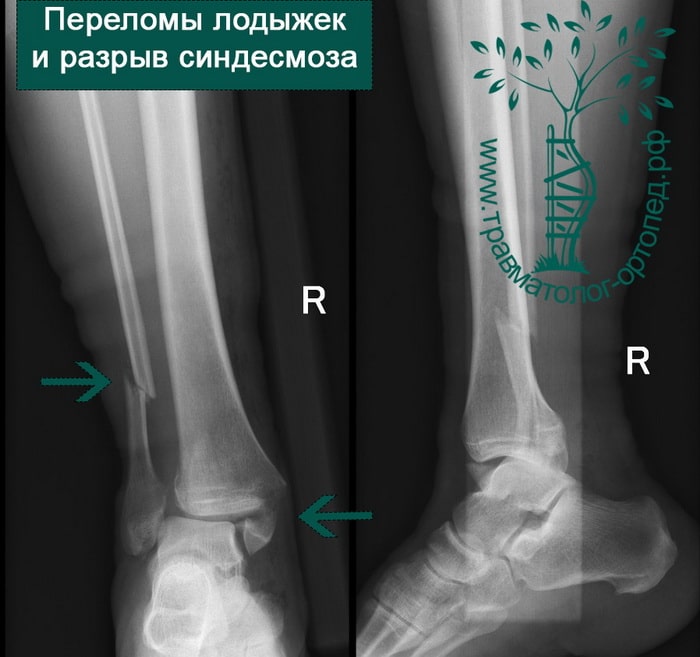
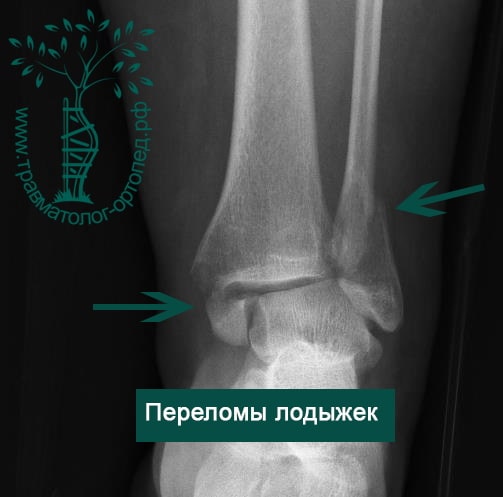
Человек спотыкается и падает. Обычно стопа оказывается фиксированной на поверхности, пока тело устремляется вперед. Голеностопный сустав подворачивается, и таранная кость смещается и/или ротируется в вилке голеностопного сустава, вызывая перелом одной или обеих лодыжек с повреждением или без повреждения связочного аппарата.
Упрощенно все переломы лодыжек можно разделить на три типа (A, B, C).
Тип А — это поперечные переломы малоберцовой кости ниже межберцового синдесмоза, возможно, сочетанные с косым переломом внутренней лодыжки.
Тип В — это косые переломы малоберцовой кости на уровне синдесмоза; часто с отрывом с медиальной лодыжки или повреждением дельтовидной связки.
Тип С — наиболее серьезное повреждение, расположенное выше синдесмоза, которое свидетельствует об обязательном повреждении межберцовой связки и возможной травме межкостной мембраны.
Переломы области голеностопного сустава встречаются у спортсменов (лыжников, футболистов, альпинистов), а также у пожилых людей с остеопорозом.
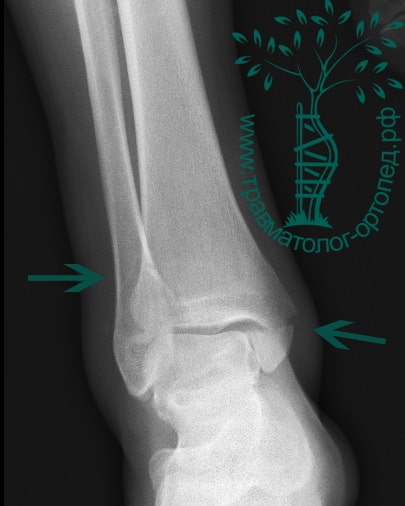
В анамнезе пациентов — резкое вращательное воздействие на стопу с последующей интенсивной болью и невозможностью стоять на ноге. Такая клиническая картина часто говорит о более серьезном повреждении, нежели просто растяжение. Сустав отечен, а деформация может быть выражена. Место болезненности клинически важно; если вовлечены обе лодыжки, необходимо заподозрить двойное повреждение (костное или мягкотканное).
Необходимо выполнить рентгенографию как минимум в трех проекциях: передней, боковой и косой. Уровень перелома отчетливо определяется на снимках. По рентгенограммам можно восстановить механизм травмы, а также спланировать и провести правильное лечение.
Отек обычно значительный и быстро нарастает, особенно при сильной травме. Если отек продолжает нарастать в течение нескольких часов, окончательная тактика откладывается на несколько дней. В то время конечность укладывается на возвышение, чтобы отек спадал. Это можно ускорить, активно работая стопой (также снижает риск тромбоза глубоких вен).
Переломы определяются на рентгенограммах, в отличие от повреждения связок. Однако и на рентгене опытный врач может увидеть косвенные признаки повреждения мягкотканных образований. К таким признакам относятся расширение межберцового расстояния, асимметрия суставной щели и смещение таранной кости.
Как и другие внутрисуставные повреждения, переломы области голеностопного сустава должны быть точно отрепонированы (вправлены) и зафиксированы в правильном положении на время сращения. Не устраненное смещение таранной кости или сохранившаяся ступенька на суставной поверхности ведет к увеличению нагрузки на голеностопный сустав и предрасполагает к артрозу.
Переломы области голеностопного сустава часто нестабильны и могут требовать операции.
Изолированный перелом типа А без смещения стабилен и нуждается в минимальной фиксации до срастания перелома плотным бандажом или брейсом, преимущественно для комфорта.
Переломы типа В и С без смещения являются нестабильными, поэтому чаще всего требуют оперативного лечения. Такие переломы лучше оперировать сразу после травмы до развития отека.
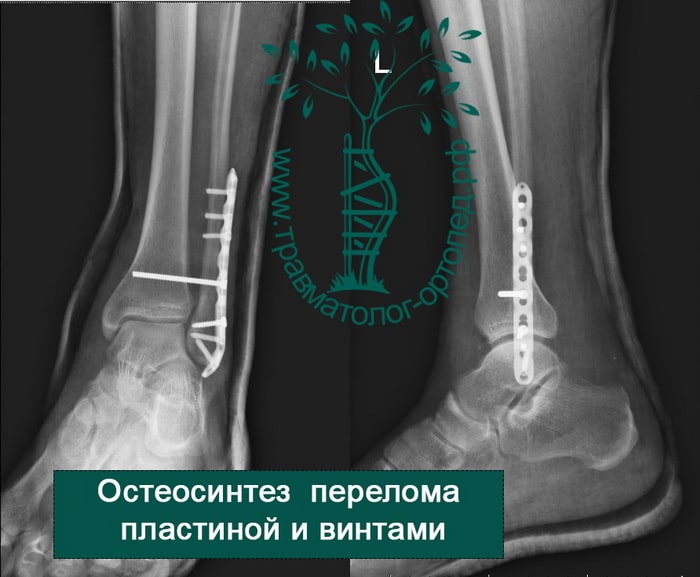
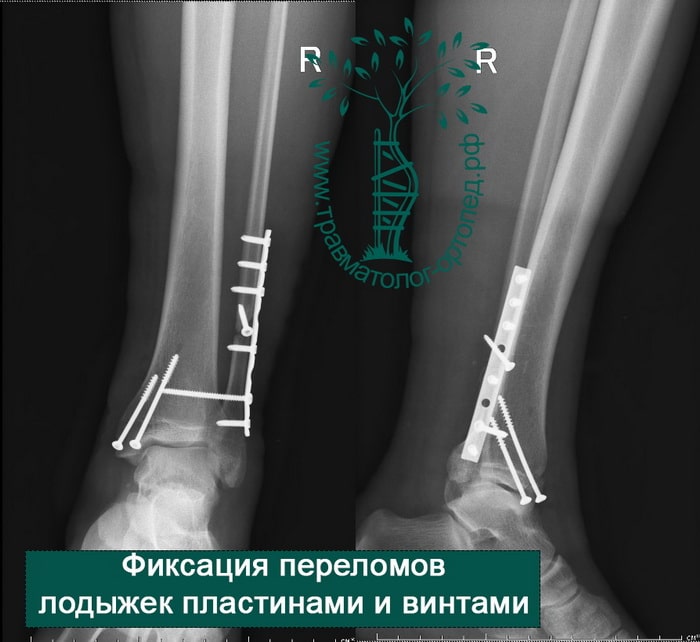
Восстановление поврежденных структур при внутрисуставных переломах со смещением — основная и наиболее важная задача для врача травматолога-ортопеда. При таких переломах необходимо оперативное вмешательство. Только внутренний фиксатор (пластина или винт) может обеспечить надежную фиксацию костных отломков в правильном положении.
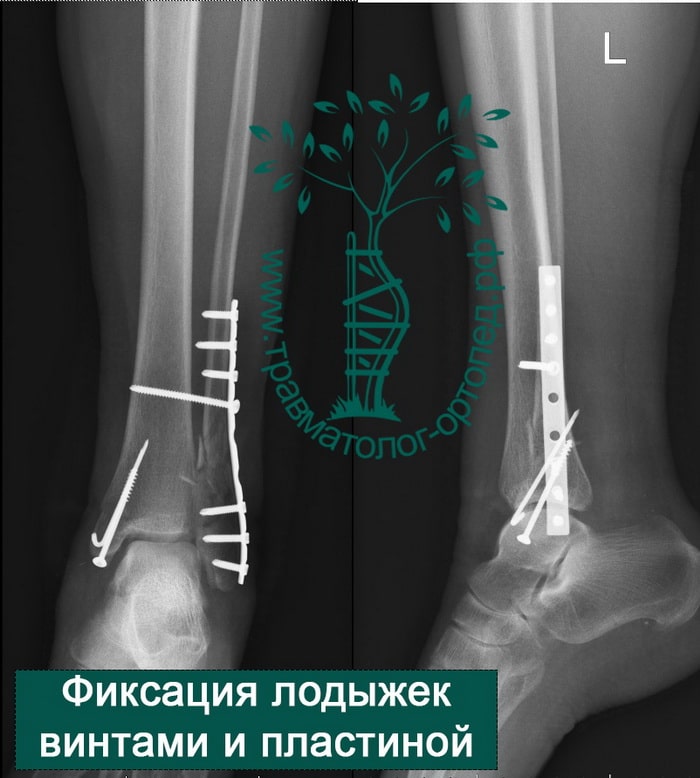
После операции и металлоостеосинтеза перелома лодыжек наложение гипса не требуется. Пациент может выполнять активные движения в голеностопном суставе. Затем пациентов обучают ходить на костылях. Наступать полностью на ногу сразу после операции нельзя. Пациент передвигается на костылях с небольшой дозированной нагрузкой на конечность. Пластины и винты остаются внутри тела пациента до полного сращения переломов и окончательного ремоделирования костей.
Открытые переломы области голеностопного сустава представляют собой определенные трудности. Такие пациенты, особенно страдающие сахарным диабетом, находятся в зоне высокого риска по развитию некроза раны и присоединения инфекции.
Все открытые переломы лодыжек должны быть прооперированы. Если внутренний остеосинтез представляет угрозу из-за крупных ран и участков поражения мягких тканей, голеностоп временно может быть зафиксирован аппаратом наружной фиксации. По заживлению мягких тканей, как правило, выполняется операция, в ходе которой костные фрагменты соединяются пластинами и винтами в анатомически правильном положении.
Часто неправильное наложение и подгонка гипсовой повязки при переломах лодыжек может быть причиной проблем с кожей, вплоть до ее некроза. За гипсовой повязкой необходим особый контроль со стороны медицинского персонала, дабы избежать подобных осложнений.
При нарушении техники операции возможны такие осложнения, как не сращение перелома, развитие тугоподвижности в суставе и артроза голеностопа.
Артроз голеностопного сустава, как правило, развивается при неправильно сросшихся переломах, когда во время операции по каким-либо причинам не удалось поставить костные отломки на свои места.
На начальных стадиях артроз голеностопного сустава можно лечить консервативно, применяя обезболивающие и противовоспалительные препараты, а также вводить в полость сустава гиалуроновую кислоту и обогащенную тромбоцитами плазму (PRP). Когда такое лечение перестает приносить облегчение пациенту, требуется операция. В некоторых случаях можно обойтись малоинвазивными артроскопическими операциями по санации голеностопного сустава. Если же отмечаются быстрое нарастание болевых симптомов и ограничение подвижности в суставе, пациенту, скорее всего, потребуется проведение артродеза.
Тугоподвижность голеностопного сустава обычно является результатом небрежного обращения с мягкими тканями после операции. Кроме того, тугоподвижность в голеностопе нередко может быть следствием длительного ношения гипсовой повязки при консервативном лечении, а также отказа от лечебной физкультуры и физиолечения после ее снятия.
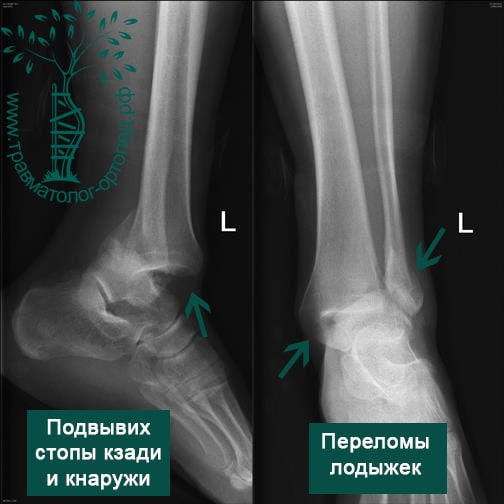
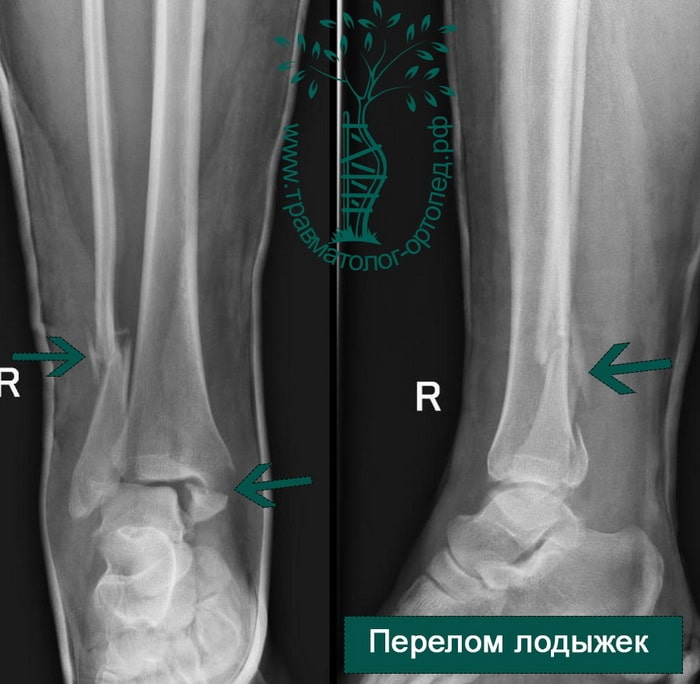
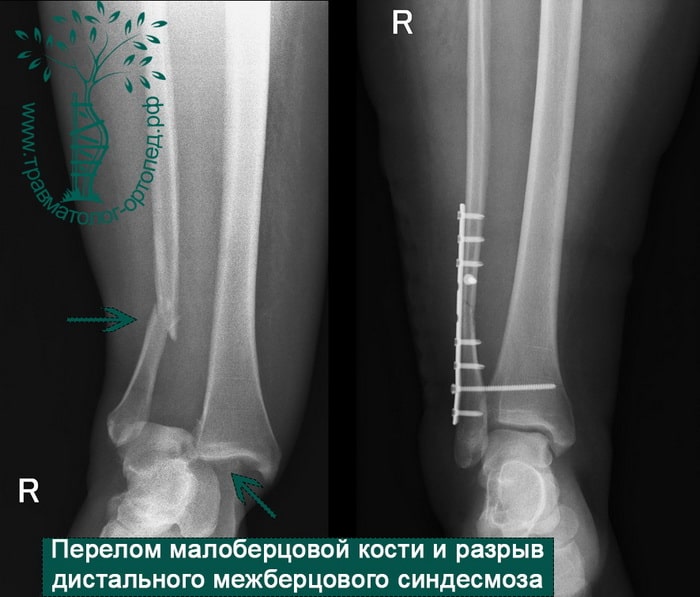
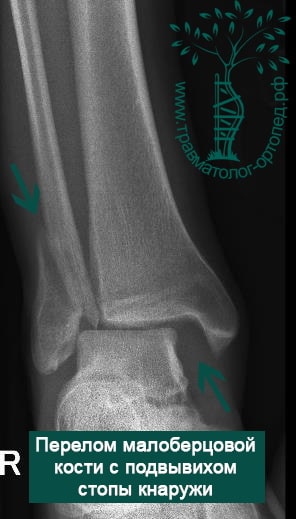
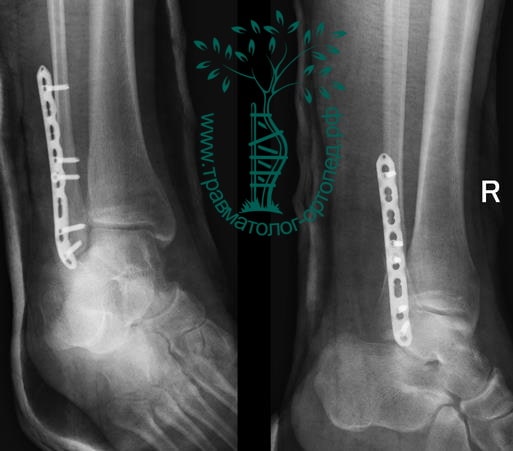
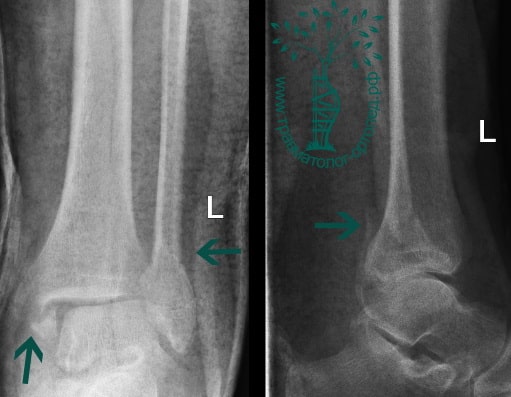
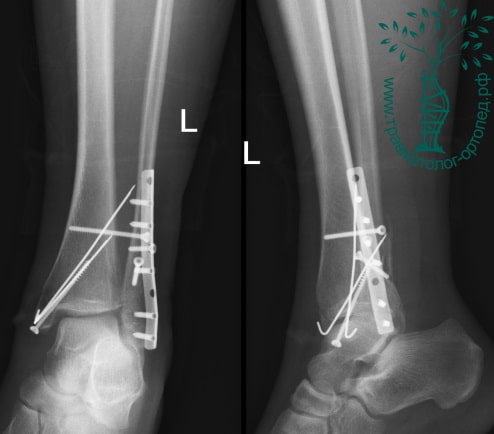
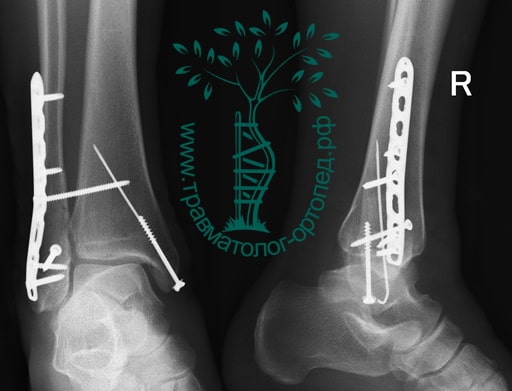
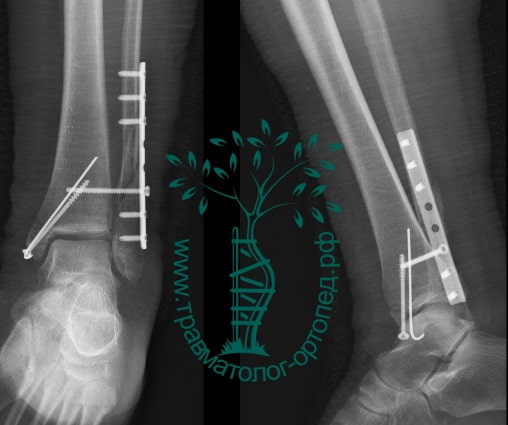
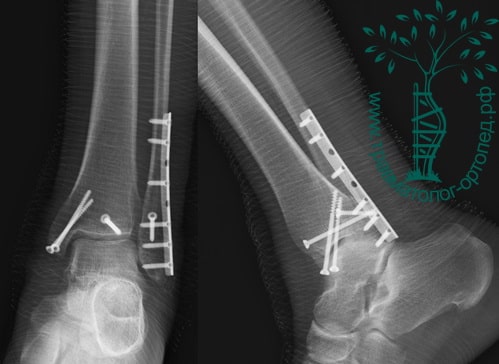
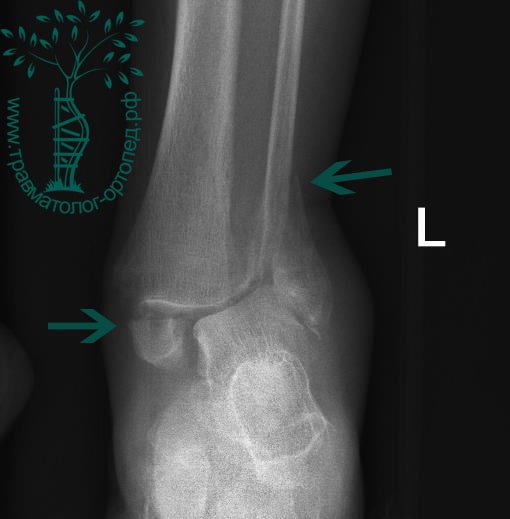
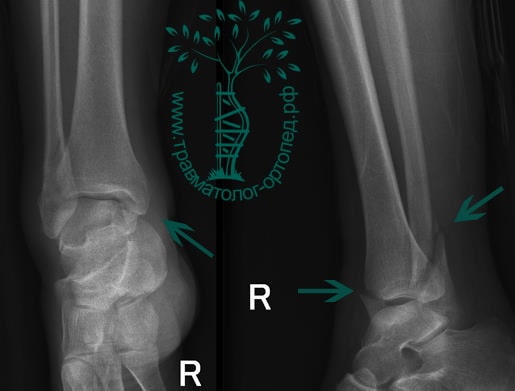
Пациентка, 54 года, подвернула левую ногу, когда выходила из автобуса. Вызвала скорую, доставлена в травматологический пункт, где была оказана первая помощь и наложена гипсовая лонгета. На третьи сутки с нарастающими болями обратилась в нашу клинику. Была осмотрена травматологом, на рентгенограммах, выполненных в нашей клинике, определялось полное смещение костных отломков лодыжки с подвывихом стопы кнаружи.
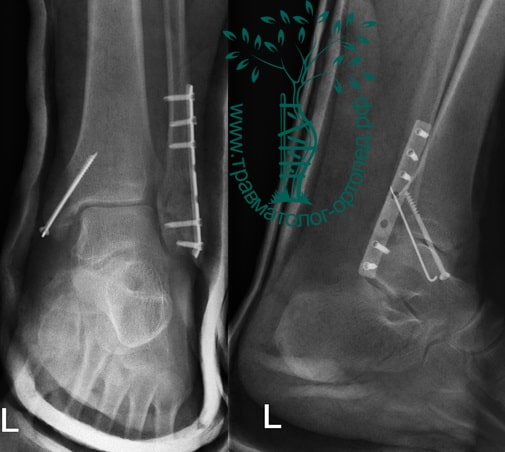
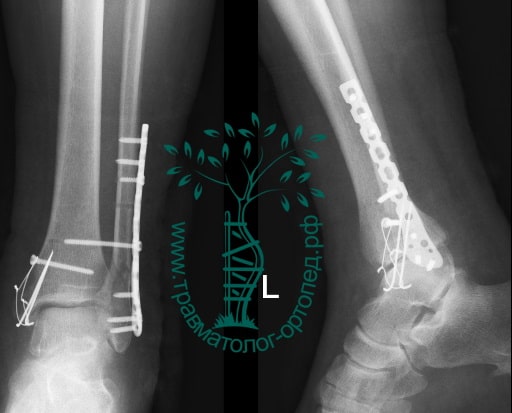
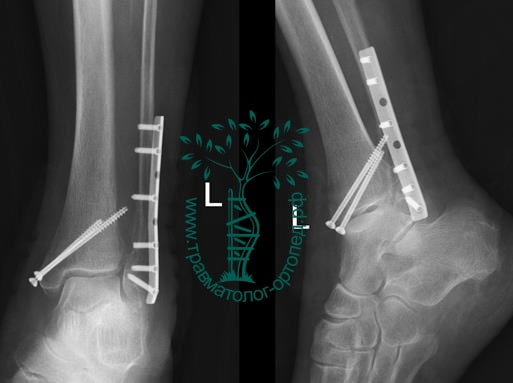
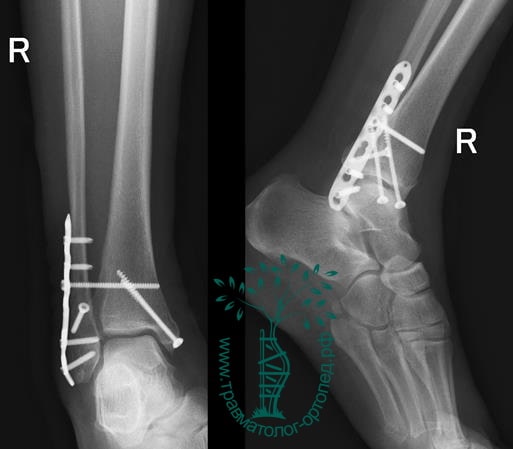
Вследствие давности травмы и развившихся осложнений операция была выполнена на седьмые сутки. Малоберцовая кость зафиксирована премоделированной пластиной, медиальная лодыжка – одним маллеолярным винтом и спицей.
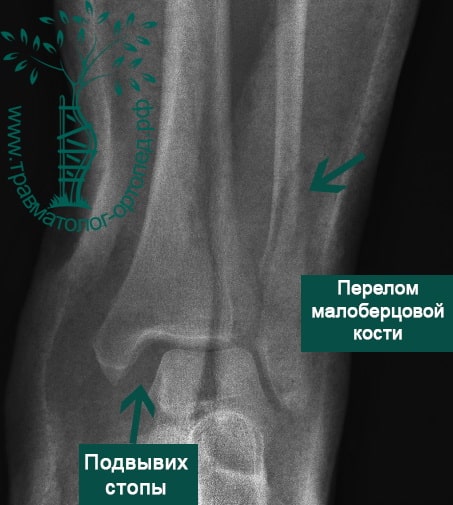
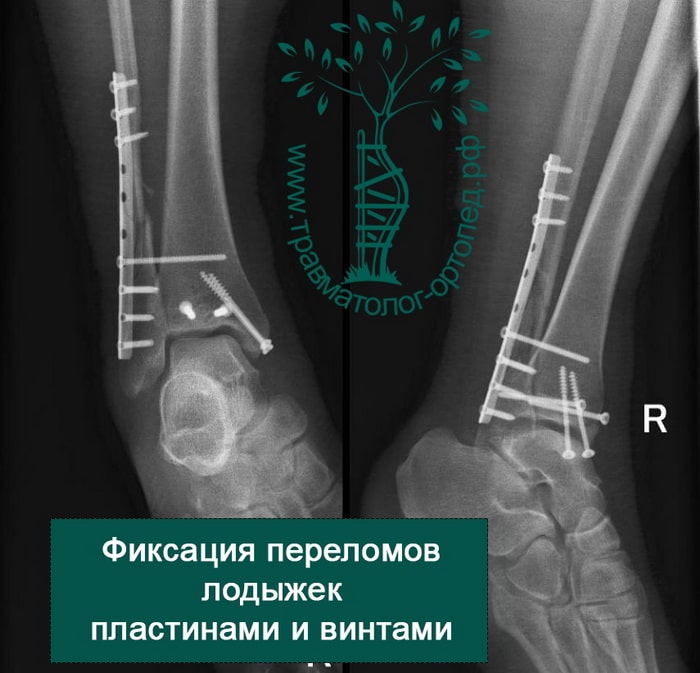
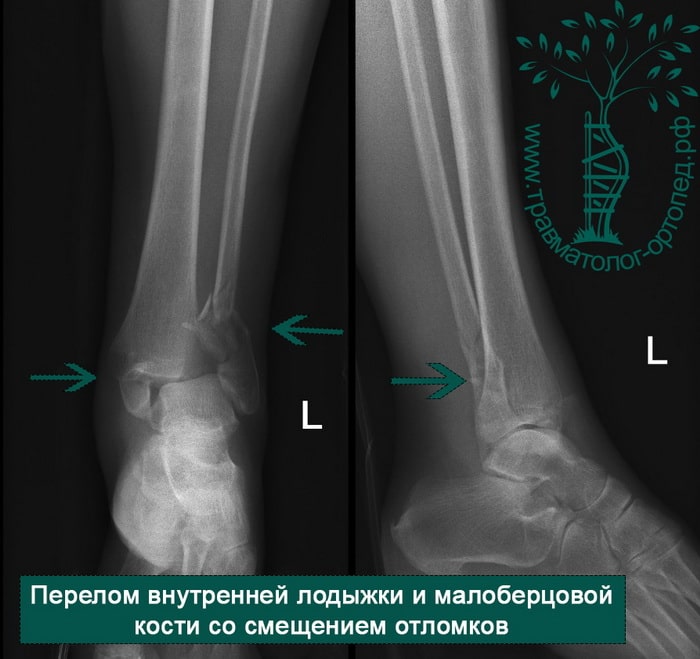
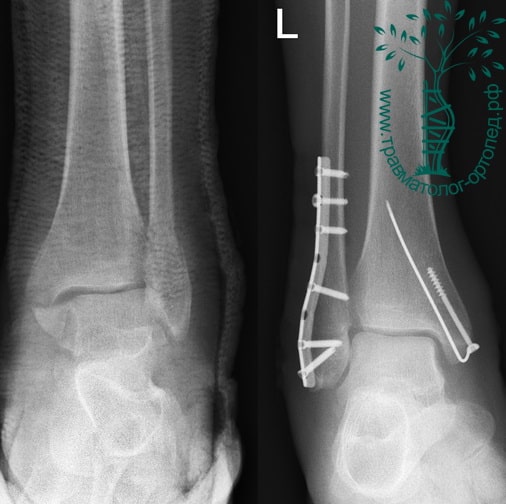
Пациент подготовлен к операции. Важно отметить, что идеальное время для её выполнения – первые 12 часов, в противном случае развивающийся отёк и воспалительная реакция вынуждают отложить хирургическое вмешательство на 5 – 7 дней, что ограничивает пациента в движении, усложняется операция, откладывается начало реабилитации.
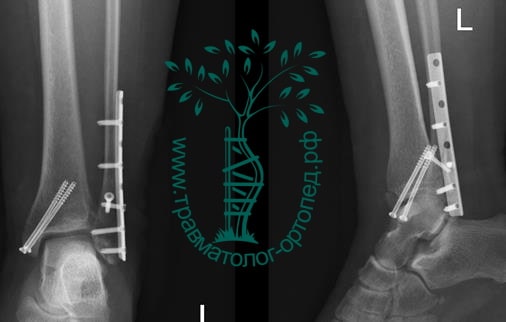
Через пять часов после получения травмы, до развития выраженного отека мягких тканей, выполнена операция. Восстановлена длинна малоберцовой кости и произведена её фиксация реконструктивной пластиной. Соотношение костей в межберцовом синдесмозе восстановлено, последний фиксирован позиционным винтом. Выполнен шов дельтовидной связки. Послеоперационный период без осложнений, выписан на четвёртые сутки.
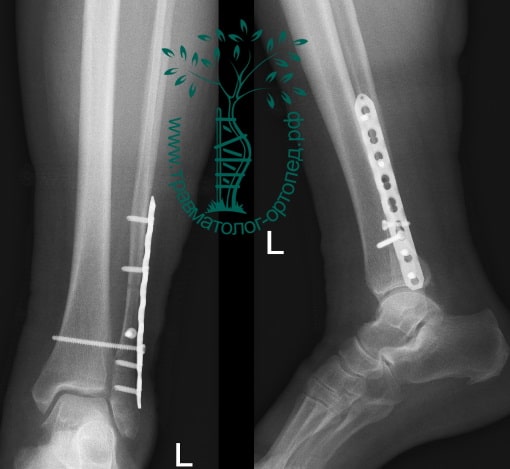
Рекомендована иммобилизация голеностопного сустава жестким ортезом в течение двух недель, ходьба без опоры на оперированную конечность в течение шести недель, с последующим дозированным увеличение нагрузки. Через десять недель пациент вернулся к труду.
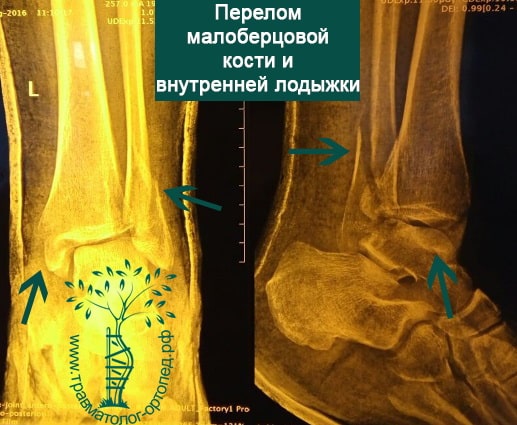
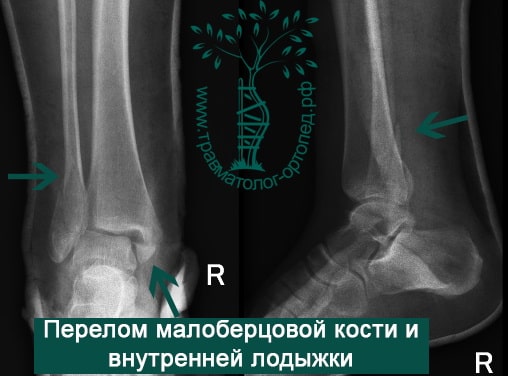
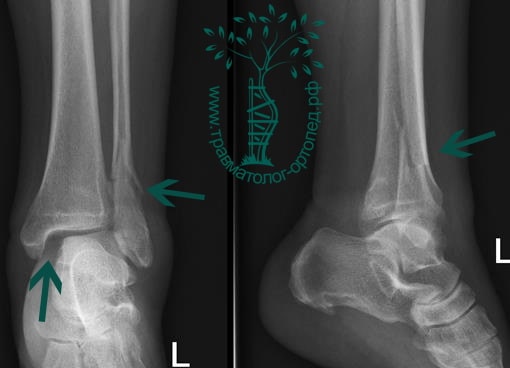
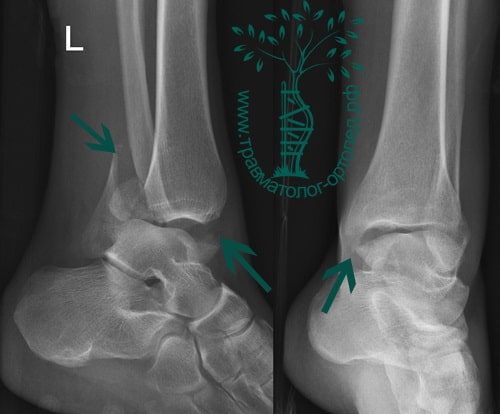
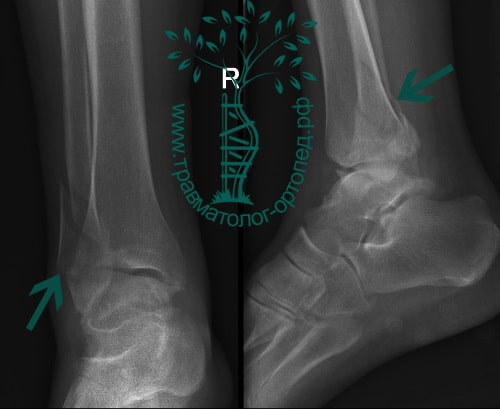
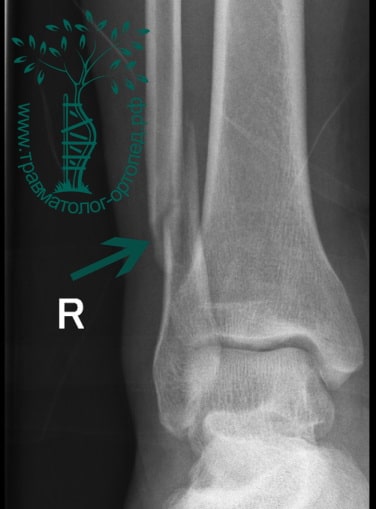
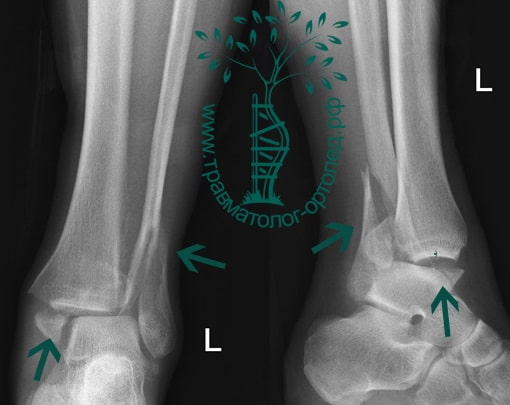
Пациент, 52 года, упал со стремянки, с высоты около 1,5 метров. Родственниками доставлен в нашу клинику. Осмотрен травматологом, выполнен рентген, диагностирован оскольчатый внутрисуставной перелом левой малоберцовой кости. После экстренных манипуляций выполнена компьютерная томография голеностопного сустава.
Согласно современным принципам лечения переломов, при всех внутрисуставных переломах необходимо выполнять КТ (компьютерную томографию). Исследование позволяет детализировать тип повреждения, провести тщательное предоперационное планирование и выбрать соответствующий металлофиксатор. Это требуется для того, чтобы максимально точно сопоставить все осколки и восстановить суставную поверхность.
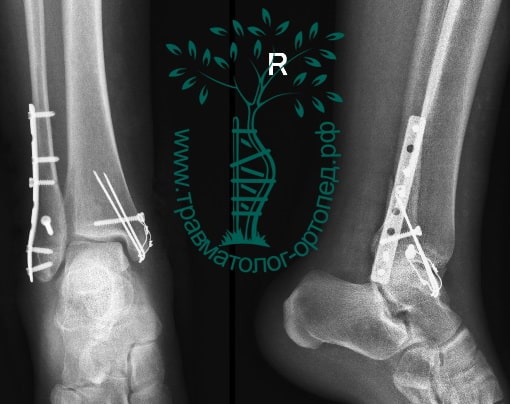
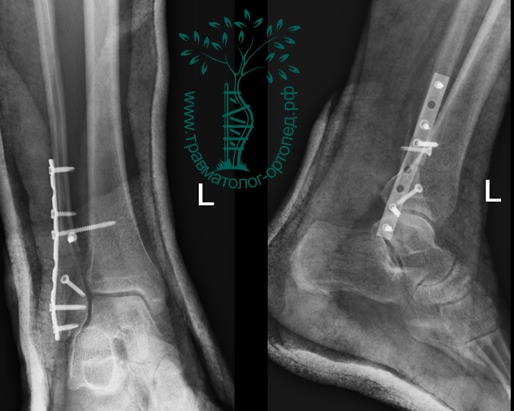
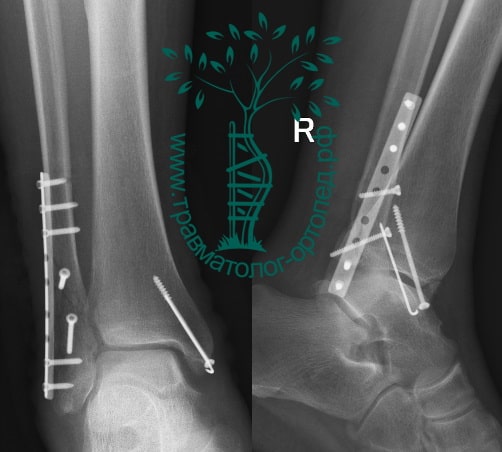
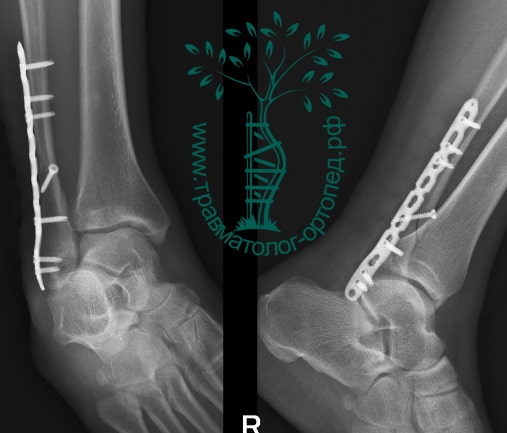
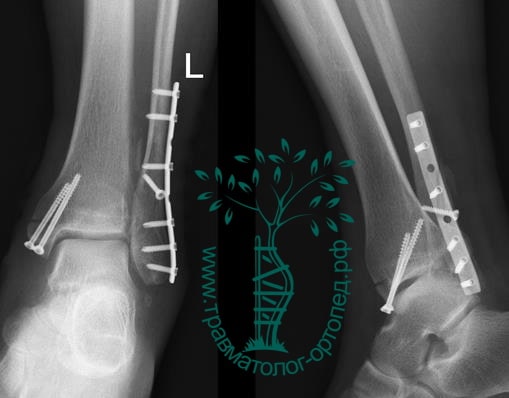
На восьмые сутки выполнен остеосинтез левой малоберцовой кости премоделированной реконструктивной пластиной из одного операционного доступа.
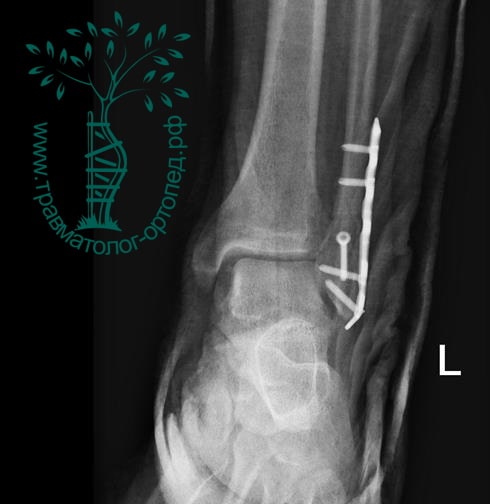
Через трое суток после операции пациент выписан из больницы с соответствующими рекомендациями.
Послеоперационный период без осложнений. Через четыре месяца вернулся к прежнему образу жизни.

- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов лодыжек — от 39500 рублей до 79500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или эпидуральная анестезия)
- Остеосинтеза переломов лодыжек пластинами и винтами
- Расходные материалы (пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Наложение полимерной повязки на голеностопный сустав – от 2500 до 3500 рублей в зависимости от сложности
- Консультация специалиста, к.м.н.
- Наложение гипсовой повязки
* В стоимость не входит материал и цена контрольной рентгенограммы
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Читайте также:


