Лечение остеоартроза при сахарном диабете
Артроз при диабете — серьезное заболевание, вызывающее тяжелые последствия. Для диабетиков развитие недуга протекает в несколько раз быстрее, чем у обычных людей. Время играет ключевую роль, чем быстрее будет оказана специализированная помощь и назначено лечение, тем вероятнее восстановить полную функциональность сустава. В противном случае движение сустава будет ограничено или произойдет его полное разрушение.

Что такое артроз?
Заболевание артроз развивается в пожилом возрасте и проявляется в поражении хрящевой прослойки сустава. Формирование происходит вследствие недостаточного количества витаминов и минералов, которые вымываются из организма с годами. Хрящевая прослойка выполняет защитную функцию, не позволяя костям в суставе, тереться друг о друга. В течение жизни, под воздействием физических нагрузок, хрящевая ткань изнашивается. Процесс восполнения происходит при правильном питании и хорошем кровотоке, в противном случае, недостаток ферментов приводит к развитию артроза.
Почему развивается при СД?
Главной причиной, влияющей на развитие артроза, выступает прекращение хрящевой амортизации и отсутствие восстановительных возможностей ткани.
Остальные факторы выступают ускорителями развития патологического процесса. К ним относятся:
- постоянные усиленные нагрузки, приводящие к изнашиванию хрящевой прослойки;
- низкая физическая активность, которая приводит к замедлению тока крови в суставы и провоцирует осложнения;
- частые травмы, после которых для восстановления требуется большое количество полезных микроэлементов;
- воспалительный процесс в суставах;
- уменьшение количества коллагена в суставах (с возрастом).
Симптомы проявления
Основными признаками диабетического артроза при сахарном диабете, выступают:
- ощущение сильной боли;
- затрудненность движения;
- временная отечность.
Характеризуется болевыми ощущениями, проходящими через небольшой промежуток времени. Проявляются при долгой нагрузке на сустав, в состоянии покоя боль отступает. Следующая стадия (2-я) ознаменовывается появлением отечного состояния. Застой жидкости в суставе приводит к отеку, который лечится с помощью противовоспалительных препаратов.
Диабетический артроз прогрессирует быстрее, чем артроз у людей без патологии обменных процессов. Сильные болевые ощущения проявляются при незначительных нагрузках и отступают при продолжительном отдыхе. Теперь отчетливо слышен хруст сустава, нарушается двигательная функция (невозможность полностью его согнуть), проявляются процессы деформации.
На финальной стадии диабетического артроза наблюдается плохое заживление ран, развитие язв, потеря чувствительности. Болевые проявления наблюдаются постоянно, сустав полностью не функционирует, воспалительные процессы распространяются на ближайшие связки и ткани. Осложнения лишают человека возможности передвигаться самостоятельно.
Лечение заболевания
Диабет провоцирует ускоренное развитие всех патологических процессов, несвоевременное лечение которых вызывает серьезные осложнения. Это относится и к артриту, осложнением которого становится артроз, то есть разрушение сустава. При своевременном обращении к врачу шансы сохранить сустав в функциональном состоянии возрастают. Методика лечения основывается на стадии развития заболевания.

Ибупрофен помогает справиться с признаками воспаления.
К главным препаратам, которые может прописать специалист для лечения диабетического артроза, относятся:
- Хондопротекторные медикаменты — способствуют восстановлению хрящевой ткани. Среди них выделяют: гиалуроновую кислоту, хондроитинсульфат, глюкозамин.
- Противовоспалительные препараты — оказывают действие на воспаление, снимают отечность. Прибегают к применению диклофенака, ибупрофена, фенилбутазона.
- Препараты обезболивающего действия — инъекции, мази, компрессы.
- Медикаменты, снимающие мышечный спазм.
Операционное лечение выступает крайней мерой, до которой желательно не доводить болезнь, так как процесс заживления ран для диабетиков очень длительный.
Методы профилактики диабетического артроза
Человеку, страдающему диабетом, необходимо понимать, что лечение соединительной ткани — сложная процедура, поэтому важно выполнять превентивные меры для избегания развития обострения. К профилактическим процедурам относят:
- соблюдение правильного питания;
- выполнение лечебной гимнастики, умеренные физические нагрузки;
- контроль потребления углеводосодержащих продуктов и наблюдение за уровнем сахара в крови;
- из-за замедленного кровотока рекомендуется периодическое применение повышенных доз витаминных комплексов.
Заболевание имеет ряд характерных проявлений, обнаружив которые человек должен обратиться к врачу. Необходимо помнить, что диабет, как ускоритель, влияет на все патологические процессы в организме. Промедление с лечением спровоцирует необратимые процессы в суставе и вызовет его разрушение. Поэтому ключевым фактором выступает время, упустив которое невозможно будет восстановить полную функциональность сустава.
Диабетическая остеоартропатия представляет собой деструктивное поражение костной и хрящевой суставной ткани на фоне сахарного диабета. При длительном повышенном уровне сахара в крови возникает метаболическая патология, при которой происходит прогрессирующее и нередко безболезненное разрушение суставов. Отсутствие боли связано с иннервацией сочленения – повреждением нервных окончаний из-за заболевания. В основном поражаются стопы, плюсневые и предплюсневые кости (90%), но патологический процесс может охватить любые суставы (коленный, тазобедренный), хотя и гораздо реже. В 20% случаев наблюдается двустороннее поражение. Вероятность развития диабетической остеоартропатии повышается, если человек болен диабетом более 8 лет и лечение не осуществлялось либо проводилось неэффективно.
Поражение костной системы наблюдается у 58% больных диабетом 1 типа, у 24% с диабетом 2-го типа. Рентген показывает нарушения только после того, как 20-40% костной ткани уже утрачено. КТ более информативна, поскольку позволяет выявить содержание минеральных веществ как в трубчатой, так и в компактной костной ткани. Своевременное распознавание первых признаков позволит эффективно остановить разрушение и избежать инвалидизации, которой часто заканчивается поражение суставов на фоне диабета.


Механизм поражения суставов
Причинами поражения суставов при диабете называют нарушение иннервации и аномально ускоренный кровоток в костной ткани, приводящий к остеопении локального масштаба. Также провоцирующую роль играют рецидивирующие травмы: даже самые незначительные способны запустить процесс остеолиза, разрушающий сустав. Протеингликановый состав костной, а также хрящевой ткани изменяется при дефиците инсулина. Основным механизмом, формирующим патологические нарушения в костях и сосудах, является гликирование белков.
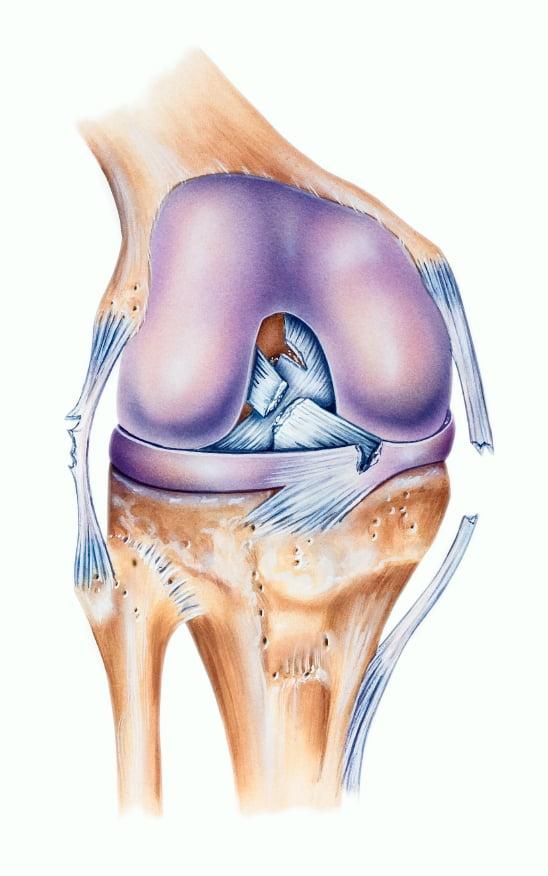
На первой стадии наблюдается отек, умеренная гиперемия. Боль и лихорадка отсутствуют. Рентгенологическое исследование не выявляет деструктивных изменений. Наблюдается остеопороз.
На второй стадии рентген выявляет нарушения в виде:
- умеренного остеопороза эпифизов;
- субхондрального склероза, сопровождающегося появлением краевых остеофитов;
- остеолиза и секвестрации;
- разрастаний соединительной ткани;
- асептических некрозов;
- патологической перестройки тканей кости, ее фрагментации.
Нарушение чувствительности провоцирует растяжение связочного аппарата, от чего сустав расшатывается. На третьей стадии начинается выраженная деформация, вывихи, возможны спонтанные переломы костей. Сустав буквально распадается на части, остается только заменить его на искусственный. Другими способами подвижность не восстановить.
Лечение
Основой терапии при сахарном диабете является постоянный контроль над уровнем сахара. Для этого существуют специальные приборы, позволяющие быстро определить его уровень. Только при условии нормализации сахара можно рассчитывать на результат при лечении суставов, если степень их разрушения еще позволяет проводить консервативную терапию.

Больному необходимо регулярно заниматься гимнастикой, проводить сеансы массажа и самомассажа, а также использовать аппаратную физиотерапию для восстановления чувствительности.
Хондропротекторы при выраженных дегенеративных процессах в суставе не помогут, поэтому их использование в большинстве случаев бессмысленно. Для снятия боли назначаются противовоспалительные и обезболивающие средства, с их помощью спадает отечность и немного улучшается подвижность. Применяются кортикостероидные препараты путем инъекционного введения непосредственно в сустав.
Хирургическое лечение
Хирургическое вмешательство при сахарном диабете возможно только при нормализации уровня сахара. Если диабет скомпенсирован и противопоказаний со стороны сердечно-сосудистой системы и внутренних органов не выявлено, то можно проводить замену сустава. Заключение дает эндокринолог по результатам обследования. При нормализации уровня сахара все процессы заживления у больных диабетом происходят также, как и у здоровых людей, но контроль очень важен не только перед операцией, но и сразу же после нее.
Есть риск отторжения, если у пациента преклонный возраст, заболевание продолжается более 10 лет. Однако современные технологии позволяют свести его к минимуму. Эндопротезирование производится при помощи фиксации на цемент, в котором содержится антибиотик (например, цифуроксим). Частота осложнений при введении данного метода существенно сократилась.
Существенно осложняет процедуру эндопротезирования лишний вес, который часто превышает все нормы при сахарном диабете. Это может стать противопоказанием к операции, поскольку не только затрудняется доступ к суставу, УЗИ-навигация и последующее закрытие тканей, но и ухудшается приживаемость из-за высокой нагрузки. Часты случаи развития ранних инфекций и смещения эндопротеза, велика вероятность, что произойдет перипротезный перелом, повредятся связки сустава, может развиться тромбоз конечности, тромбоэмболия, асептическая нестабильность, вывих головки имплантата.

В России более чем половина населения с диабетом также страдает от остеоартроза. Это – наиболее распространенный вид артрита, который появляется, когда хрящ, который обеспечивает подушку между костями, стирается, вызывая воспаление, скованность и боль в суставах. Одно заболевание затрагивает другое. Управление артритом имеет решающее значение для лечения диабета, и наоборот. Физическая активность и здоровый вес, являются ключевыми факторами для лечения обоих заболеваний.
Внешне артрит проявляется припухлостями в области сустава, внешней деформацией суставов, постепенно нарастающими к вечеру болями. Иногда, в результате ущемления кусочка хряща между суставными поверхностями может возникать острая боль.
Наиболее тяжелой формой остеоартроза является коксартроз – артроз тазобедренного сустава. Он вызывает сильные боли при ходьбе, ограничение движений, укорочение конечности вследствие подвывиха головки бедра. Если у вас коксартроз тазобедренного сустава лечение, в особо тяжелых случаях, требует полного протезирования больного сустава.
Вот пять важных фактов, которые могут помочь управлять обоими болезнями, помочь остаться здоровыми.
Лишний вес делает остеоартроз хуже
Из-за механики тела, каждый килограмм получаемый от своей массы тела, может вызвать силу на бедра и колени в четыре раза больше. Но даже небольшая потеря веса проходит долгий путь, чтобы уменьшить износ крупных несущих суставов. Теряя всего 4,5 килограмма, например, вы уменьшите силу на них с каждым шагом на 18 килограммов. Чтобы снизить риск остеоартроза, минимизировать боль, и помочь предотвратить болезни прогрессировать, контролируйте свой вес или худейте, следите за размерами порций пищи и старайтесь быть физически активными. Потеря веса и регулярные физические упражнения могут также помочь управлять диабетом.
Возраст увеличивает риск
Хотя вы можете заболеть остеоартрозом в любом возрасте, чем старше вы становитесь, тем больше ваши шансы на развитие болезни. В большинстве остеоартрозом страдают люди старше 45 лет. Если у Вас избыточный вес, вы подвергаетесь риску заболеть болезнью еще ранее. Также больше шансов получить остеоартроз, если вы повреждали сустав в какой-то момент вашей жизни, или если заболевание протекает в вашей семье. Как и диабет, остеоартроз может быть унаследован.
Упражнения уменьшают боль в суставах
Со временем, физическая активность фактически уменьшает боль при остеоартрозе, и может быть столь же эффективной как принятие обезболивающих лекарств. Это потому, что более сильные мышцы защищают суставы, поглощая силу, применяемую к ним. Они также помогают удерживать суставы в лучшем положении, чтобы они не изнашивались быстро. Кроме того, физические упражнения помогают сохранить суставы гибкими. Сосредоточьтесь на деятельности, которые укрепляют мышцы, окружающие больной сустав, такие как ходьба, плавание, езда на велосипеде и, в том числе использование велотренажера. Врачи рекомендуют начать с 30-минутной ходьбы ежедневно. Кроме того, укрепление суставов, регулярные физические упражнения помогают с контролем за сахаром в крови и весом.
Не переусердствуйте. Точно так же, как слишком мало упражнений, слишком много физической активности может сделать болезнь хуже. Для предотвращения чрезмерного или дальнейшего повреждения, контролируйте свой уровень боли. Если больно ходить на следующий день, после долгой прогулки, делайте перерыв от ходьбы в этот день, но не от физических упражнений. Попробуйте плавание или езду на велосипеде или велотренажере на регулярной основе. Если вы нуждаетесь в помощи, в разработке или придерживаться программы упражнений, рассмотрите работу с персональным тренером или физиотерапевтом.
Лечение остеоартроза не сделает ваш диабет хуже
Для управления болями в суставах, просите своего врача о принятие лекарств, например ацетаминофен. Он снимает боль и побочные эффекты минимальны. Если это не помогает, врач может порекомендовать принимать нестероидные противовоспалительные препараты (НПВП), такие как Адвил или Алив. Ни один из этих общих обезболивающих не повлияет на уровень сахара в крови, но не забудьте принимать их, как указано в правильной дозировке, чтобы минимизировать или избежать побочных эффектов.
-
Предыдущие статьи из рубрики: Письма читателей
![]()
Темные круги под глазами
Когда я начал искать решение для темных кругов под глазами, я думал, что будет легко найти то, что […]

Диабет и злоупотребление алкоголем и наркотиками
Диабет и злоупотребления – два условия, которые могут серьезно повлиять на здоровье. Их связывает не только способность нанести […]

Межпозвоночная грыжа
Причиной “боли в спине” в 90% случаев является остеохондроз позвоночника – изменение межпозвоночных дисков и, как крайнее проявление […]

Диабет и проблемы здоровья полости рта
Более тяжелую форму воспаления десен называют периодонтитом. Когда вы достигаете этой стадии, ваши десны начинают отделяться от ваших […]

Галактоземия
Классическая галактоземия Классическая галактоземия является наследственным заболеванием. В связи с дефектным геном, существует дефицит фермента галактоза-1-фосфата уридилтрансфераза. Этот […]
Умеренная физическая нагрузка и правильное питание, и боли будут уменьшаться. Только обязательно нужна специальная программа, потому что можно делать лишь определенные упражнения, в основном лежа, чтоб не нагружать суставы.

Эндокринная система имеет самое различный физиологические эффекты на функционирования и структуру опорно-двигательного аппарата.
Заболевания эндокринных желез при своем прогрессировании всегда приводят к нарушениям со стороны костей и суставов, мышц, внутренних органов. Самой распространенным заболеванием в эндокринологии является сахарный диабет, при этом данная патология имеет негативную тенденцию к удвоению каждые 10-15 лет.
Осложнения при сахарном диабете
Именно заболеваемость сахарным диабетом является одной из самых серьезных медико-социальных проблем современной эндокринологии. В структуре эндокринных заболеваний симптомы поражения почек, сетчатки глаза, артерий (синдром Рейно), сердечно-сосудистой системы нередко выступают на первый план.
Читайте нас в Instagram!
Вследствие увеличения продолжительности жизни больных сахарным диабетом повышается частота диабетической остеоартропатии (ДОА). При сахарном диабете возникают значительные нарушения обмена веществ, которые вызывают патологические изменения различных органов и систем, в том числе и костно-суставной и околосуставной ткани.
Остеоартроз как позднее осложнение СД
Чаще всего при такой эндокринной патологии наблюдаются ретинопатия, нефропатия, нейропатия и ангиопатия нижних конечностей как причины снижения работоспособности человека и инвалидизации.
Однако, как отмечают многие эндокринологи, большинство клиницистов не обращают должного внимания на формирование диабетического остеоартроза, особенно в аспекте его ранней диагностики.
Диабетический остеоартроз относится к поздним осложнениям сахарного диабета и отмечается в анамнезе у 42,9-58% больных СД I типа и в 24-37,7% больных СД 2-го типа. Эта болезнь возникает преимущественно при тяжелой форме сахарного диабета через 5-8 лет от начала заболевания, чаще у людей в возрасте 20-30 лет.
Последствиями поражения опорно-двигательного аппарата при СД, помимо остеоартроза, является остеопения, остеопороз, контрактуры Дюпюитрена (15-35%), плечелопаточный периартрит (8-20%), остеоартроз (10-14%), флексорный тендосиновит, карпальный туннельный синдром, пирофосфатная артропатия, подагра.

Особенностями диабетического остеоартроза является подавляющее односторонность поражения, зависимость прогрессирования клиники артрита от своевременной диагностики и адекватности лечения СД, невыраженность болевого суставного синдрома, иногда его полное отсутствие, связанное с сопутствующей нейропатией.
Высокий уровень содержания глюкозы в крови – это основной фактор деградации суставов. Своим феноменом глюкозотоксичности на опорно-двигательного аппарата она способствует нарушению экспрессии генов, отвечающих за синтез протеогликанов в культуре эндотелиальных клеток.
Местное повышение концентрации глюкозы приводит к изменению хрящевой ткани за счет формирования конечных продуктов гликозилирования, что, в свою очередь, стимулирует хондроциты и синовиоциты производить деструктивные и провоспалительные медиаторы и изменять качество субхондральной кости и хряща, что приводит к формированию остеоартроза и артритов.
Ухудшение функции переносчиков глюкозы на поверхности хондроцитов способствует усилению деструктивных процессов, что характерно для остеоартроза. К тому же, гипергликемия вызывает низкоинтенсивные воспаление, которое углубляет явления остеоартропатии.
Следует учитывать, что нейротоксичность гипергликемии приводит к нервно-мышечной недостаточности тканей вокруг сустава и его дестабилизации.
Влияние микроангиопатии проявляется в снижении капиллярного кровотока за счет изменений структуры и функции сосудов, а также соединительно-тканных компонентов, чем и обусловлена эта патология у больных сахарным диабетом.
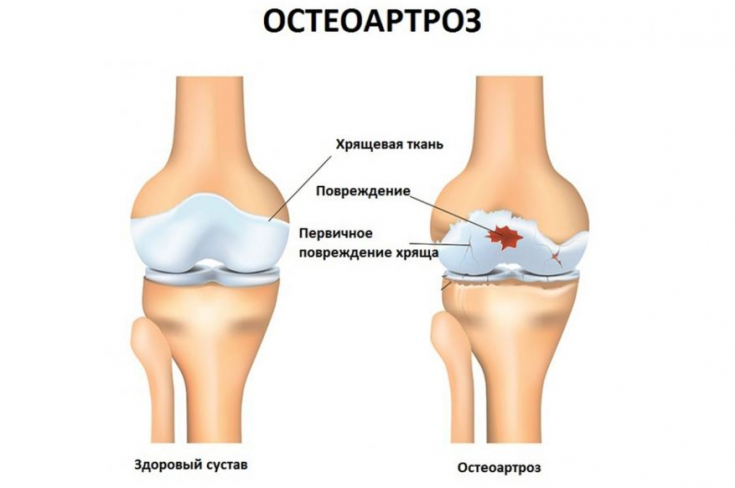
Нарушение ремоделирования костной ткани за счет метаболических изменений при СД обусловлено дефицитом инсулина − анаболического гормона белкового синтеза, который стимулирует синтез костного матрикса, хрящевой ткани и обеспечивает нормальную минерализацию кости за счет стимуляции синтеза коллагена и перемещения аминокислот в кость.
Даже такая, установлена по сей день отрицательная метаболическая ситуация указанных патогенетических механизмов, может привести к быстрым деструктивным процессам в околосуставных структурах при тяжелой форме диабета.
Приведенный патогенез показывает, что диабетический остеоартроз не имеет специфичности и может быстро привести к тяжелой инвалидизации и стойкой утраты трудоспособности в достаточно молодом возрасте.
Современная эндокринология имеет значительные достижения в изучении различных проявлений влияния гормонов на процессы жизнедеятельности организма. Успехи в клеточной, молекулярной биологии и генетике позволили объяснить многие механизмы развития эндокринных заболеваний, секреции гормонов и их действие, но не изменили мнения о главном предназначении эндокринной системы - координации и контроле функций органов и систем (Дедов И. И., Аметов А. С., 2005). Особая роль придается эндокринной системе в механизмах воспроизводства, обмена информацией, иммунологического контроля.
Эндокринная система оказывает сложное влияние на структуру и функции костно-мышечных тканей. Поэтому как недостаточная, так и избыточная выработка того или иного гормона рано или поздно приводит к развитию патологических изменений в костях, суставах и мышцах (Долгалева А. А., Кудрявцева И. В., 2003). Часто в клинической картине эндокринного заболевания симптомы поражения опорно-двигательного аппарата выступают на передний план. В этой ситуации важно вовремя распознать вторичный характер остеопатии, артропатии, так как адекватная коррекция эндокринной патологии, как правило, приводит к обратному развитию этих изменений.
Наиболее часто имеют поражения костно-суставной системы больные сахарным диабетом, гипо- и гипертиреозом, гиперпаратиреозом, акромегалией, синдромом Кушинга (Lockshin М. D., 2002).
Сахарный диабет (СД) в структуре заболеваемости в экономически развитых странах - наиболее распространенная эндокринная патология. В общей сложности этим заболеванием страдают 6,6 % людей, в России - 5 % населения. В промышленно развитых странах мира каждые 10-15 лет число больных сахарным диабетом в среднем возрастает в 2 раза (Дедов И. И. [и др.], 2000).
Метаболические нарушения, сосудистые и неврологические осложнения сахарного диабета приводят к патологическим изменениям многих органов и систем, в том числе и костно-суставной. Диабетические артропатии являются довольно частым осложнением сахарного диабета и встречаются, по данным ряда авторов, у 58 % больных сахарным диабетом 1 типа и у 24 % пациентов с сахарным диабетом 2 типа (Arkkila Р. Е. Т. [et al.], 1994). Специфические осложнения сахарного диабета, такие как диабетическая остеоартропатия, выявляются у 5-23 % больных сахарным диабетом, синдром ограничения подвижности суставов (ОПС) - у 42,9 % больных сахарным диабетом 1 типа и у 37,7 % больных сахарным диабетом 2 типа (Roverano S. [et al.], 1994).
При гипергликемии метаболизм глюкозы сдвигается в сторону образования сорбитола, который накапливается в эндотелиальных клетках, нейронах, и как следствие - развитие диабетической нейропатии. Доказательства значения нейропатии в развитии диабетической артропатии кисти представлены в работах Y. Jung [et al.] (1971). Выявлены суставные контрактуры у половины из обследованных пациентов с сахарным диабетом 1 типа и продемонстрирована связь этих изменений с запаздыванием проводимости срединного нерва и атрофией собственно мышц кисти.
По мнению ряда исследователей, на изменения соединительной ткани при сахарном диабете в значительной мере влияет окислительный стресс с образованием целого спектра свободных радикалов. Е. Yamato [et al.] (1997) исследовали связь сахарного диабета 1 типа и ревматоидного артрита. Наличие органоспецифических антител и антигенов главного комплекса гистосовместимости HLADR3 и HLADR4 дало возможность предположить существование общей иммунопатогенетической основы этих заболеваний. Ряд авторов отмечают, что при недостатке инсулина нарушается протеингликановый состав кости и хряща (Орленко В. Л., 2000; Kanda Т. [et al.], 1995).
Клиника осложнений костно-суставной системы при сахарном диабете разнообразна и напоминает ревматические поражения (Lockshin М. D., 2002).
Диабетическая остеоартропатия.
Многие авторы считают, что данная патология у больных сахарным диабетом может возникнуть уже спустя 5-8 лет после начала заболевания, если до этого не проводилось систематического лечения сахарного диабета. Использование ультразвуковой остеометрии позволило обнаружить начальные признаки диабетической остеоартропатии у 66 % больных сахарным диабетом. Чаще при этом поражаются суставы нижних конечностей, обычно голеностопные (10 % больных), предплюсне-плюсневые (60 %), плюснефаланговые (30 %); реже - коленные, тазобедренные. Процесс, как правило, односторонний, в 20 % случаев может быть двусторонним.
Клиническая картина складывается из болевого синдрома в области пораженных суставов, деформации их, иногда с отеком. Часто болевой синдром выражен слабо или отсутствует, несмотря на значительные рентгенологические изменения. Это связано с сопутствующей нейропатией и расстройствами чувствительности. Отмечаются различные рентгенологические изменения: от умеренного эпифизарного остеопороза, субхондрального склероза с краевыми остеофитами до патологической перестройки костной ткани, напоминающей перелом, развитие остеолиза, секвестрации. Гистологически выявляются участки резорбции кости, разрастание соединительной ткани, асептические некрозы. Чаще эти изменения локализуются в плюсневых костях. Из-за нарушения глубокой чувствительности легко возникают растяжения связок, неустойчивость свода стопы, что одновременно с лизисом фаланг приводит к деформации стопы и ее укорочению (Долгалева А. А., Кудрявцева И. В., 2003).
Синдром диабетической стопы (СДС) - патологическое состояние стоп больного сахарным диабетом, которое возникает на фоне поражения периферических нервов, сосудов, кожи и мягких тканей, костей и суставов и создает условия для формирования острых и хронических язв, костно-суставных поражений и гнойно-некротических процессов. Синдром диабетической стопы наблюдается у 10-25 %, а по некоторым данным, в той или иной форме у 30-80 % больных сахарным диабетом. Чаще всего синдром диабетической стопы развивается на фоне длительно (более 15 лет) существующего диабета и преимущественно у пожилых людей. Количество ампутаций у больных сахарным диабетом достигает 70 % от общего числа нетравматических ампутаций нижних конечностей, а смертность в первый год после ампутации на 30 % выше, чем у лиц без сахарного диабета. Существует прямая зависимость частоты синдрома диабетической стопы от длительности и тяжести основного заболевания.
Выделяют 3 основные формы синдрома диабетической стопы (Дедов И. И. [и др.], 1998; 2003):
Синдром ограниченной подвижности суставов (ОПС) - определяется как уменьшение возможности движений в малых и, реже, в больших суставах.
Клинически синдром тугоподвижности проявляется безболезненным ограничением подвижности суставов, чаще - проксимальных межфаланговых, пястно-фаланговых. Возможно поражение лучезапястных, локтевых, плечевых, голеностопных суставов.
По мнению A. Verroti, из многочисленных классификаций ограниченной подвижности суставов, наиболее простой и ясной является классификация, предложенная Starkman Н. [et al.] в 1982 г.;
- 0 - отсутствуют изменения кожи, объем движений в суставах сохранен;
- 1 - уплотненная, утолщенная кожа кистей рук;
- 2 - двусторонняя сгибательная контрактура V пальцев кистей;
- 3 - двусторонняя контрактура V и любых других пальцев кистей;
- 4 - контрактура других суставов.
Безболезненное ограничение разгибания пястно-фаланговых и проксимальных межфаланговых суставов часто сочетается с изменениями кожи кистей. Кожа становится блестящей, восковидной. Иногда изменения со стороны кожи преобладают. В этих случаях говорят о псевдосклеродермических поражениях при сахарном диабете.
Патогенез синдрома тугоподвижности дискутируется до настоящего времени. Высказывается предположение о влиянии сосудистой ишемии на структуру и синтез коллагена. Несомненно участие нейропатий в патогенезе этого синдрома. Учитывая распространенную иммунокомплексную концепцию патогенеза диабетических микроангиопатий, нельзя исключить влияния иммунных расстройств на развитие артропатий при диабете (Орленко В. Л., 2000).
Появление синдрома ОПС у больных сахарным диабетом зависит от длительности и степени компенсации заболевания (манифестирует обычно через 4-6 лет, при уровне гликолизированного гемоглобина 8,1-12,2 %) и коррелирует с такими осложнениями сахарного диабета, как ретинопатия и нефропатия. По некоторым данным, риск развития пролиферирующей ретинопатии в 2,8 раза, а нефропатии - в 3,6 раза выше у больных сахарным диабетом с синдромом ограниченной подвижности суставов, чем без него (Montana Е. [et al.], 1995).
Особенности метаболических изменений при сахарном диабете способствуют частому развитию у больных остеоартроза дистальных и проксимальных межфаланговых суставов кисти.
Особый вариант первичного остеоартроза представляют собой узелки Гебердена и Бушара, отличающиеся друг от друга локализацией на суставах кисти. Движения в суставах становятся ограниченными. Рентгенография выявляет сужение суставных щелей, субхондральный остеосклероз, наличие остеофитов и узурацию суставных поверхностей дистальных и межфаланговых суставов. Другие клинические формы остеоартроза (коленных, тазобедренных, локтевых суставов) при сахарном диабете наблюдаются не чаще, чем в общей популяции.
Остеопороз.
Метаболические изменения, возникающие при сахарном диабете, приводят к нарушению процессов ремоделирования костной ткани. В условиях инсулиновой недостаточности страдает остеобластическая функция: происходит снижение выработки коллагена и щелочной фосфатазы остеобластами. Показано стимулирующее влияние инсулина на синтез костного матрикса и остеобластный остеопоэз. Известно, что остеобласты имеют рецепторы инсулина (Риггз Б. Л. [и др.], 2000) и, следовательно, прямо зависят от его регуляторного влияния. При сахарном диабете часто обнаруживается снижение концентрации одного из основных факторов роста - ИФР-1, ведущее к снижению числа остеобластов и их активности.
Наличие остеопении при сахарном диабете 1 типа отмечено во многих исследованиях. Большинство авторов считают, что остеопения и остеопороз при сахарном диабете носят диффузный характер и встречаются не менее чем у половины пациентов. По данным Р. Е. Чечурина [и др.] (1999), у больных сахарным диабетом 1 типа были обнаружены остеопения и остеопороз в 53 % случаев, причем остеопения присутствовала у 35 % больных, а остеопороз - у 18 %. Снижение минеральной плотности костей было обнаружено у 20 % детей при длительности диабета более 5 лет (Ремизов О. В., 1999). Системное поражение костной ткани ведет к повышенному риску переломов у этих больных. Факторами риска развития остеопенического синдрома являются манифестация сахарного диабета до 20 лет, длительность заболевания свыше 10 лет, длительная декомпенсация углеводного обмена.
Таким образом, у больных сахарным диабетом возможна различная симптоматика поражения опорно-двигательного аппарата. Наиболее тяжелые нарушения развиваются при инсулинозависимом диабете.
Читайте также:



