Лечение некроз ахиллова сухожилия
Единственным сухожилием голени, повреждения которого встречаются очень часто, является пяточное сухожилие. Как правило, происходят подкожные разрывы в зоне сухожильно-мышечного перехода, реже — отрыв сухожилия от пяточного бугра.
Эти повреждения бывают только полными и обычно происходят на фоне дегенеративно-дистрофических изменений тканей. При этом концы сухожилия разволокняются на значительном протяжении. Травмы легко диагностируются и, как правило, подлежат оперативному лечению. В противном случае сила подошвенного сгибания стопы значительно уменьшается, что ухудшает биомеханику ходьбы, а бег делает практически невозможным.
Лечение больных с первичными повреждениями пяточного сухожилия
Наилучшие результаты лечения дает наложение первичного шва на сухожилие. В связи с тем, что амплитуда движений пяточного сухожилия относительно невелика и оно окружено подвижными тканями, к первичному шву предъявляют 2 основных требования:
— концы сухожилия должны быть соединены с максимальной прочностью;
— должно быть сохранено достаточное кровоснабжение краев кожной раны, что обеспечивает ее неосложнеиное заживление.
Выбор доступа. Как известно, кровообращение в коже, покрывающей пяточное сухожилие, обеспечивается с двух сторон: с латеральной стороны — за счет наружной пяточной артерии (ветвь малоберцовой артерии), и с медиальной — за счет ветвей заднего большеберцового сосудистого пучка (рис. 32.1.1).
Это позволяет формировать при доступе кожные лоскуты, основание которых может быть обращено и латерально, и медиально. В то же время доминирующим источником питания является задний большеберцовый сосудистый пучок, и медиально обращенное основание лоскута является предпочтительным. Однако длина лоскутов должна быть минимальной из-за имеющегося в этой зоне естественного натяжения тканей, которое возникает при сшивании краев раны кожи над сухожилием.
При сшивании пяточного сухожилия могут быть использованы два доступа: 1) линейный околосухожильный и 2) волнообразный (рис. 32.1.2).
Линейный доступ. Продольный доступ проходит кнаружи от сухожилия в 0,5 см от его края (рис. 32.1.2, а). Его преимуществами являются сохранение неповрежденной кожи, непосредственно покрывающей сухожилие, более высокая косметичность рубца, а также сохранение кровоснабжения краев раны кожи при правильной технике операции.
Техника операции. Кожу рассекают с тонким слоем подкожной жировой клетчатки, глубокой фасцией и paratenon, после чего выделяют концы пяточного сухожилия на достаточном расстоянии и накладывают прочный сухожильный шов обвивного характера в сочетании с узловыми швами (рис. 32.1.3). Рану послойно зашивают наглухо.
Застарелые повреждения пяточного сухожилия
При застарелых повреждениях пяточного сухожилия техника операции отличается тем, что концы сухожилия выделяют вместе с их Рубцовым продолжением, что позволяет за счет рубцовой ткани устранить имеющийся диастаз между концами сухожилия, образование которого связано со вторичным укорочением трехглавой мышцы. Устранению диастаза способствует и более широкое выделение центрального конца сухожилия в проксимальном направлении.
Использование этих приемов в сочетании с подошвенным сгибанием стопы и сгибанием конечности в коленном суставе позволяет хирургу сблизить концы сухожилия и наложить шов.
При необходимости зона сухожильного анастомоза может быть дополнительно укреплена апоневротической пластинкой или другим пластическим материалом. Техника этой операции заключается в том, что из апоневроза трехглавой мышцы голени выкраивают лоскут на дистально расположенном основании, перемещают его на дистальный конец сухожилия и подшивают поверхностно либо внедряя в надсеченную поверхность сухожилия (рис. 32.1.4).
Передняя поверхность пяточного сухожилия может быть дополнительно укреплена сухожилием подошвенной мышцы.
При выполнении этого вмешательства важно не допустить образования значительного утолщения в зоне сухожильного шва, что при необходимости достигается путем дополнительного иссечения рубцовой ткани на концах сухожилия.
Исключительно важным моментом после закрытия раны является оценка степени натяжения кожи, покрывающей сухожилие. Если даже при подошвенном сгибании стопы (и сгибании в коленном суставе) на краях кожной раны сохраняются участки кожи, лишенные притока крови, то хирург должен вновь раскрыть рану и попытаться уменьшить объем восстановленного сухожилия. Если же это не удается, то выходом из положения является выполнение одной из пластических операций, предусматривающих пересадку хорошо крово-снабжаемого кожно-фасциального лоскута в зону дефекта.
Послеоперационные осложнения: этиология и патогенез
Наиболее частыми видами послеоперационных осложнений являются:
1) нагноение раны и некроз сухожилия;
2) некроз краев кожной раны с последующим некрозом сухожилия и образованием дефекта тканей;
3) образование на покрывающей сухожилие коже гипертрофических, часто изъязвляющихся и неустойчивых к нагрузке рубцов.
Некроз краев кожной раны является при наложении первичного сухожильного шва следствием ошибок, которые совершают неквалифицированные хирурги (грубое обращение с тканями, отслойка кожи от фасциального слоя тканей, неправильное расположение доступа с образованием слишком длинных лоскутов).
Однако при застарелых повреждениях возникают вторичные изменения тканей, которые создают объективную основу для развития осложнений. В связи с тем, что центральный конец сухожилия смещается в проксимальном направлении, кожа на уровне диастаза между концами сухожилия расслабляется и в мягких тканях образуется углубление (рис. 32.1.5).
При длительном существовании упомянутых изменений (несколько месяцев) кожа на уровне углубления сокращается и при восстановлении нормальных контуров сухожилия натягивается, результатом чего может стать некроз краев раны, а затем и некроз лишенного нормального покрова сухожилия. После некрэктомии образуется дефект мягких тканей, который можно устранить лишь путем сложной операции.
Образование гипертрофических рубцов. При расположении линейного доступа не по околосухожильной линии, а над его поверхностью может образоваться гипертрофический кожный рубец, который постоянно травмируется при натяжении кожи (при тыльном сгибании стопы) и при давлении обуви. Размеры рубца могут значительно возрасти при краевом некрозе краев раны.
При небольших размерах рубца его иссечение и Z-пластика краев раны кожи могут решить проблему.
Однако возможности этого метода минимальны из-за малой растяжимости и подвижности кожи. Поэтому, планируя такую операцию, хирург должен быть готов к выполнению других, более сложных вариантов пластики дефектов тканей, а пациент — предупрежден о такой возможности.
Лечение больных с послеоперационными осложнениями
Возможны два основных варианта пластики дефекта пяточного сухожилия, сочетающегося с дефектом кожи: с пересадкой некровоснабжаемых и кровоснабжаемых сухожильных трансплантатов.
Пластика дефекта пяточного сухожилия некровоснабжаемыми сухожильными (фасциальными) трансплантатами с закрытием дефекта кожи кожно-фасциальным лоскутом.
После иссечения рубцово-измененных тканей в зоне дефекта выделяют концы сухожилий. Центральный конец сухожилия мобилизуют в проксимальном направлении до уровня неизмененных тканей.
Для замещения дефекта сухожилия могут быть использованы следующие виды пластического материала:
— участок широкой фасции бедра (многослойный трансплантат);
— сухожилия длинных разгибателей пальцев стопы;
— лавсановая лента.
В зависимости от размеров дефекта концы трансплантата могут быть фиксированы к концам сухожилия либо (в дистальной части) к пяточному бугру.
После восстановления сухожилия хирург определяет границы дефекта кожи при тыльном сгибании стопы под углом 10°.
Выбор кожного лоскута. Лоскуты на широком основании. У мужчин и у пожилых людей могут быть использованы кожно-фасциальные лоскуты на дистально расположенном основании, локализующиеся выше дефекта на задненаружной и задневнутренней поверхностях голени. Питание этих лоскутов обеспечивается перфорирующими ветвями заднего большеберцового или малоберцового сосудистых пучков. Однако эти операции приводят к появлению значительных косметических дефектов и приемлемы далеко не для каждого больного.
Островковые и свободные лоскуты. Зона пяточного сухожилия может быть перекрыта тыльным лоскутом стопы, выделенным на центральной сосудистой ножке. Для увеличения длины лоскута он может быть расширен на область I межплюсневого промежутка (с включением с лоскут 1-й тыльной плюсневой артерии). Во многих случаях этот способ является наиболее приемлемым, особенно при небольших дефектах.
При отсутствии тыльной артерии стопы или при значительных дефектах мягких тканей могут быть использованы островковые лоскуты (на периферической сосудистой ножке), выделенные в бассейне переднего большеберцового или малоберцового сосудистых пучков. Однако это также ведет к образованию значительного косметического дефекта. Кроме того, данное вмешательство является весьма травматичным и технически сложным.
Оптимальным решением проблемы может быть пересадка свободного кожно-фасциального лоскута, имеющего относительно небольшую и равномерную толщину. Им могут быть окололопаточный лоскут, лучевой лоскут, дельтовидный лоскут.
При пересадке окололопаточного и лучевого лоскутов питающие их сосуды могут быть включены в виде вставки в артерию и вену заднего большеберцового сосудистого пучка. В других ситуациях артерия и вена трансплантата могут быть подключены к перемещенным в зону дефекта тыльной артерии стопы и сопутствующей вене.
Во всех случаях при пересадке тканей в область пяточного сухожилия должны быть приняты меры по предупреждению их сдавления в послеоперационном периоде. Самым надежным решением этой задачи является наложение аппарата Илизарова в простейшей компоновке.
Пластика дефектов пяточного сухожилия кровоснабжаемым трансплантатом осуществляется путем пересадки в дефект тканей тыльного лоскута стопы с включением в него сухожилий длинных разгибателей пальцев. Широкая фасция бедра может быть пересажена в составе латерального кожно-фасциального лоскута, если его толщина примерно соответствует толщине мягких тканей в зоне пяточного сухожилия. В лучевой лоскут могут быть включены сухожилия плечелучевой и 4 длинной ладонной мышц.
При пластике пяточного сухожилия возможна комбинация кровоснабжаемого и некровоснабжаемого пластического материала.
Операции и манипуляции
Лечение застарелых разрывов ахиллова сухожилия - трудная проблема в практике травматолога ортопеда. Несвоевременная диагностика и неадекватное лечение разрывов ахиллова сухожилия приводит к тому что оно либо срастается со значительным удлиннением, либо на месте разрыва формируется синовиальная киста. В обоих случаях отмечается выраженное ослабление силы подошвенного толчка и как следствие нарушение походки и хромота. Это делает занятия спортом а иногда и обычную ходьбу невозможными. Хирургическое же лечение застарелых разрывов ахиллова сухожилия - большие травматичные операции, с высоким риском послеоперационных осложнений, таких как инфекция, асептический некроз краёв раны, повторные разрывы ахиллова сухожилия. Трудности оперативного лечения связаны с тем, что ахиллово сухожилие претерпевает дегенерацию, а икроножная мышца значимо сокращается, и сопоставить края сухожилия после иссечения рубцовых тканей становится крайне проблематично. Для решения этой задачи традиционно используются несколько видов сухожильной пластики, которая позволяет "удлиннить" сухожилие. Ниже представлены примеры лечения подобной сложной патологии.
Пациентка Х.65 лет. Получила разрыв ахиллова сухожилия после длительного течения тендинита ахиллова сухожилия. Хирургическое лечение не было предложено пациенте ввиду её преклонного возраста и сопутствующей патологии. На этой фотографии дефект ахиллова сухожилия виден невооружённым взглядом.
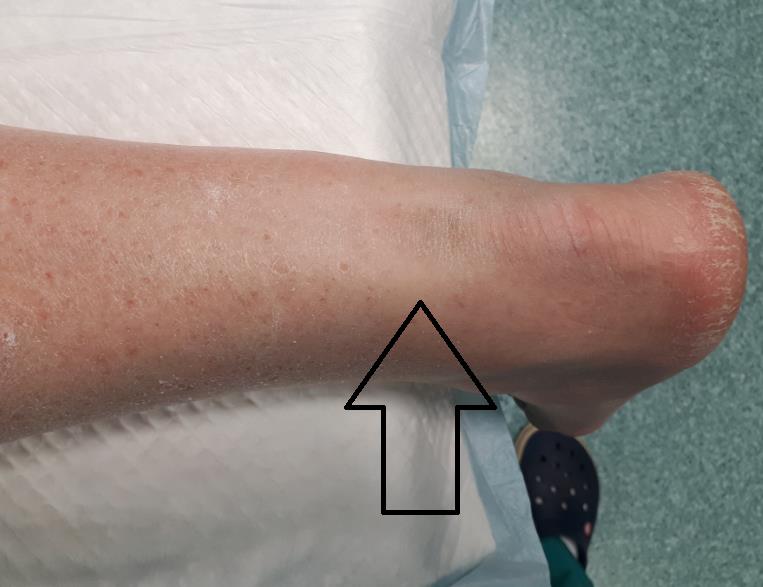
В нашу клинику пациентка обратилась спустя 6 месяцев после травмы. На таких сроках во время операции всегда возникает проблема адаптации концов сухожилия. Возникает необходимость выполнения сухожильной пластики и аугментации шва аутотрансплантатом или транспозиции сухожилия длинного сгибателя большого пальца. Также возможно использование перевёрнутых лоскутов, пластика по Чернавскому, или аутотрансплантата из сухожилия полусухожильной мышцы.
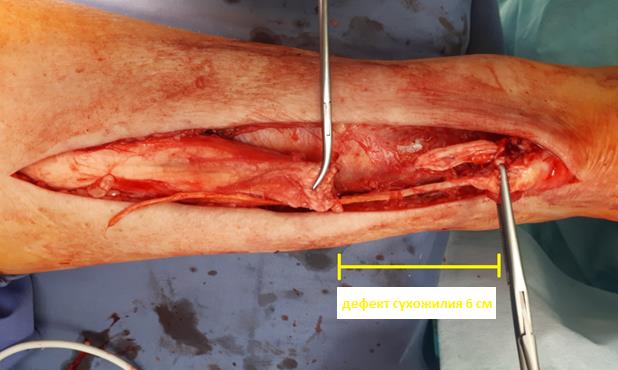
При таких больших дефектах возникают сложности, как с адаптацией концов сухожилия, так и с недостатком местных тканей для замещения дефекта. В данном случае нами было принято решение о выполнении V-Y пластики, транспозиции сухожилия длинного сгибателя большого пальца с добавлением пластики местными тканями.
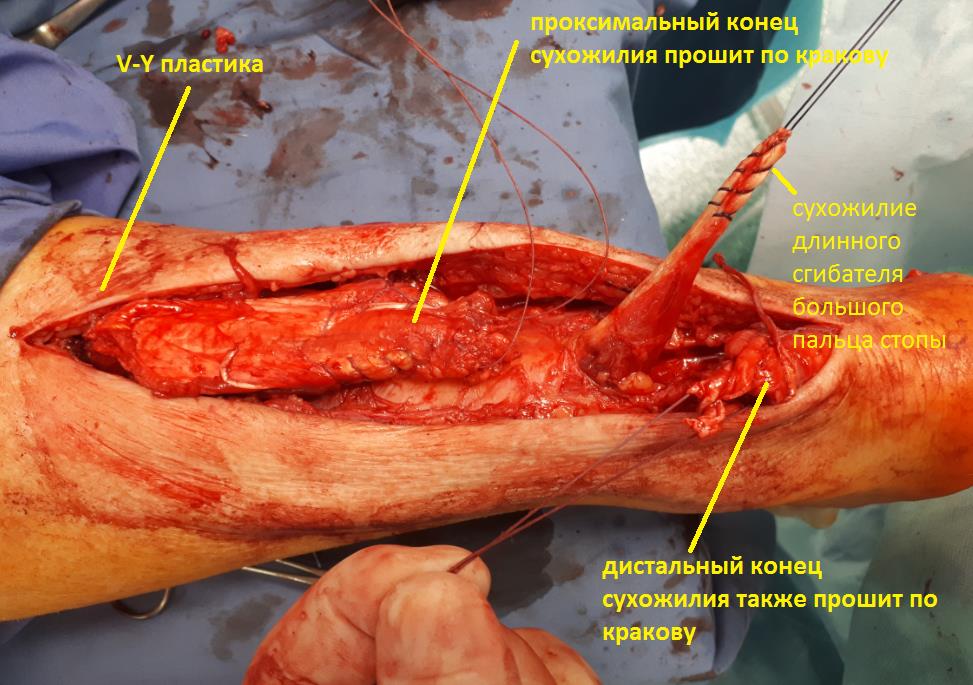
Использование V-Y пластики и ткани сухожилия длинного сгибателя большого пальца позволили сформировать в месте дефекта сухожилия мощный конгломерат тканей, который в дальнейшем должен перестроиться в новое ахиллово сухожилие.
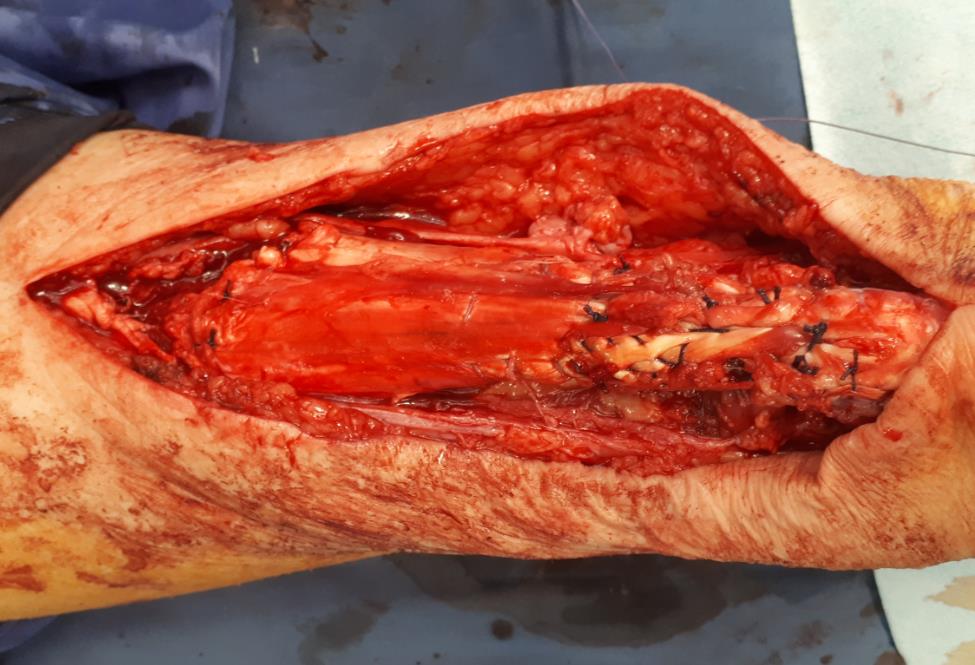
Послеоперационное ведение таких пациентов мало отличается от стандартного ведения пациентов с разрывами ахиллова сухожилия. Однако риск инфекционных осложнений и краевого некроза кожного лоскута конечно же значительно выше нежели при стандартном шве ахиллова сухожилия.
Другим вариантом пластики при застерелых разрывах ахиллова сухожилия может быть использование перевёрнутого или обратного лоскута.
Клинический пример использования данного метода в случае застарелого разрыва ахиллова сухожилия у пациента 52 лет.
Слабость, боли, хромота, невозможность встать на мысок больной ноги вынудили пациента обратиться за помощью спустя 2 месяца от травмы.
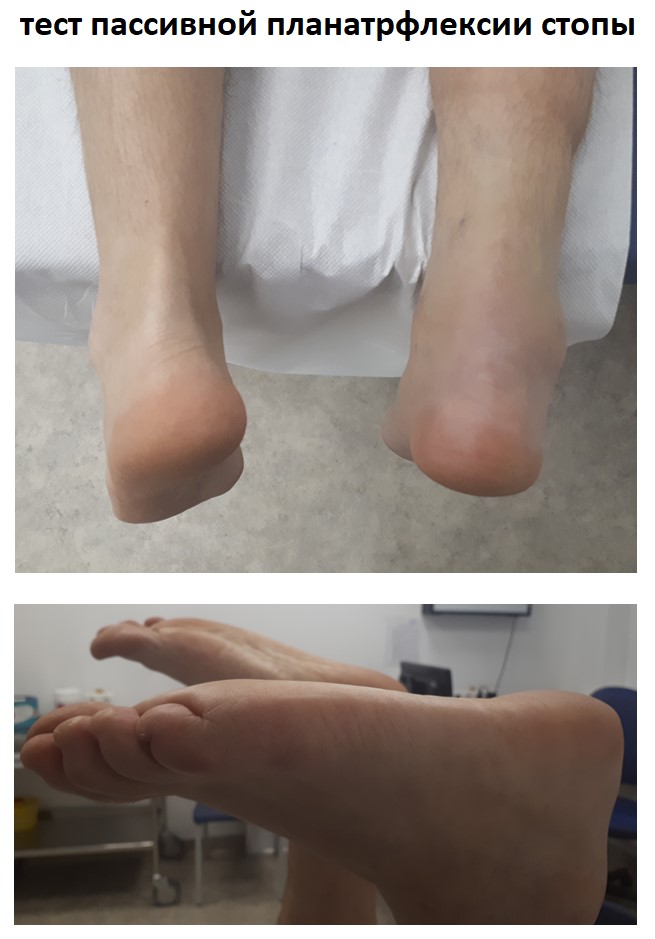
При осмотре обратили на себя внимание выраженная атрофия икроножной мышцы, пастозность в зоне расположения ахиллова сухожилия. Тест пассивной плантарфлексии выявил значительные различия в положении стопы при расслабленном положении.
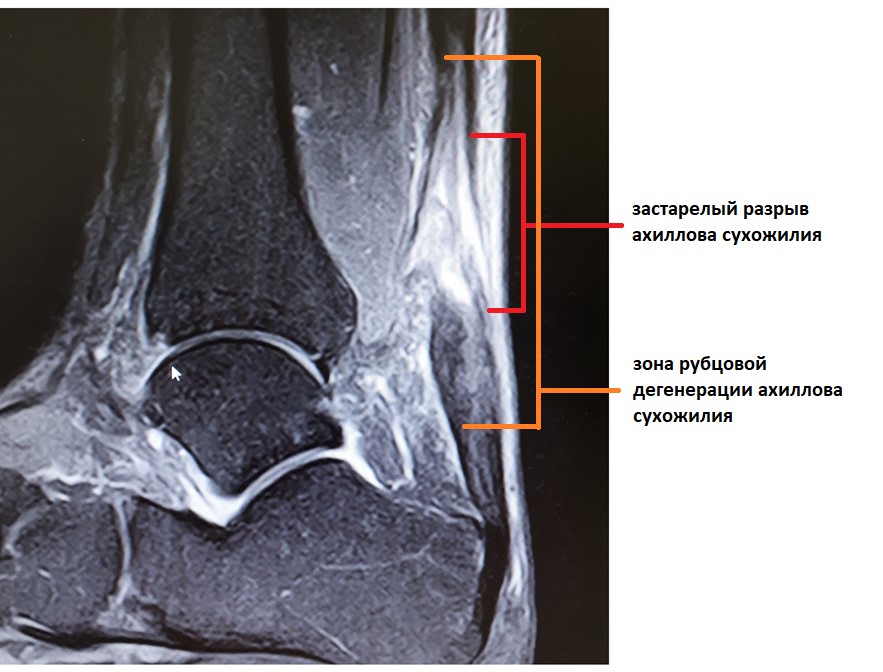
При МРТ исследовании определяется обширная зона дегенерации сухожилия, значительно превышающая размер дефекта.
Учитывая размер дефекта, который сформируется после удаления рубцово-изменённых тканей принято решение использовать для его удлинения обратный лоскут.
При планировании операции важно учитывать расположение икроножного нерва, n.suralis, а так же обойти зону наиболее бедного кровоснабжения кожи, во избежание её некроза.
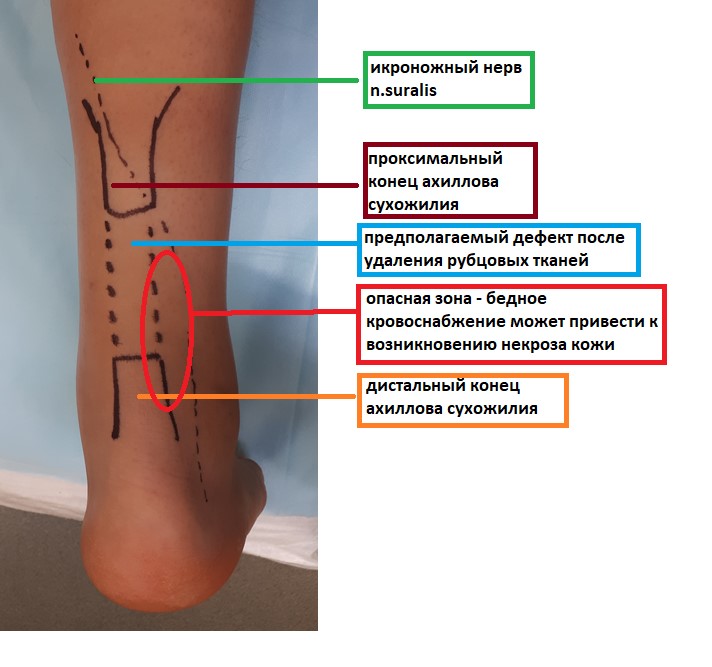
Для выполнения пластики ахиллова сухожилия перевёрнутым или обратным лоскутом требуется обширный доступ, длина которого может превышать 20 см. При выполнении доступа необходимо не отсепаровывать друг от друга кожу, подкожно жировую клетчатку и паратенон во избежание некроза кожи.
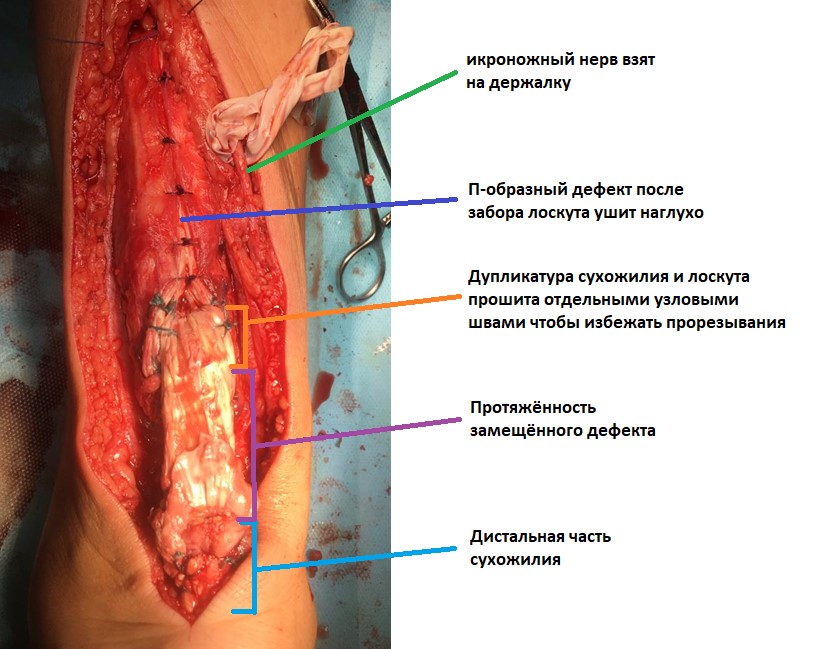
В случае такого большого доступа лучше использовать отдельные узловые швы, в зоне максимального натяжения кожи можно использовать продольно ориентированные послабляющие разрезы. В раннем послеоперационном периоде мы рекомендуем использование сосудистых и метаболических препаратов, антибиотикопрофилактики и использование антикоагулянтов как минимум на протяжении 1 недели после вмешательства. Всё это позволяет избежать краевых некрозов кожи даже при таком обширном и травматичном доступе.
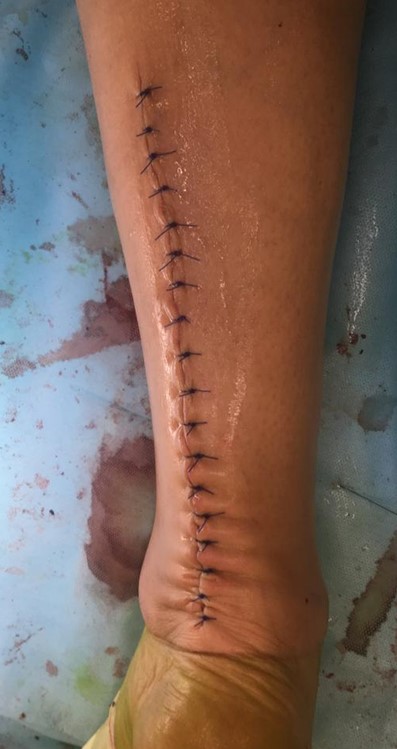
Внешний вид задней поврехности голени непосредственно после ушивания раны.
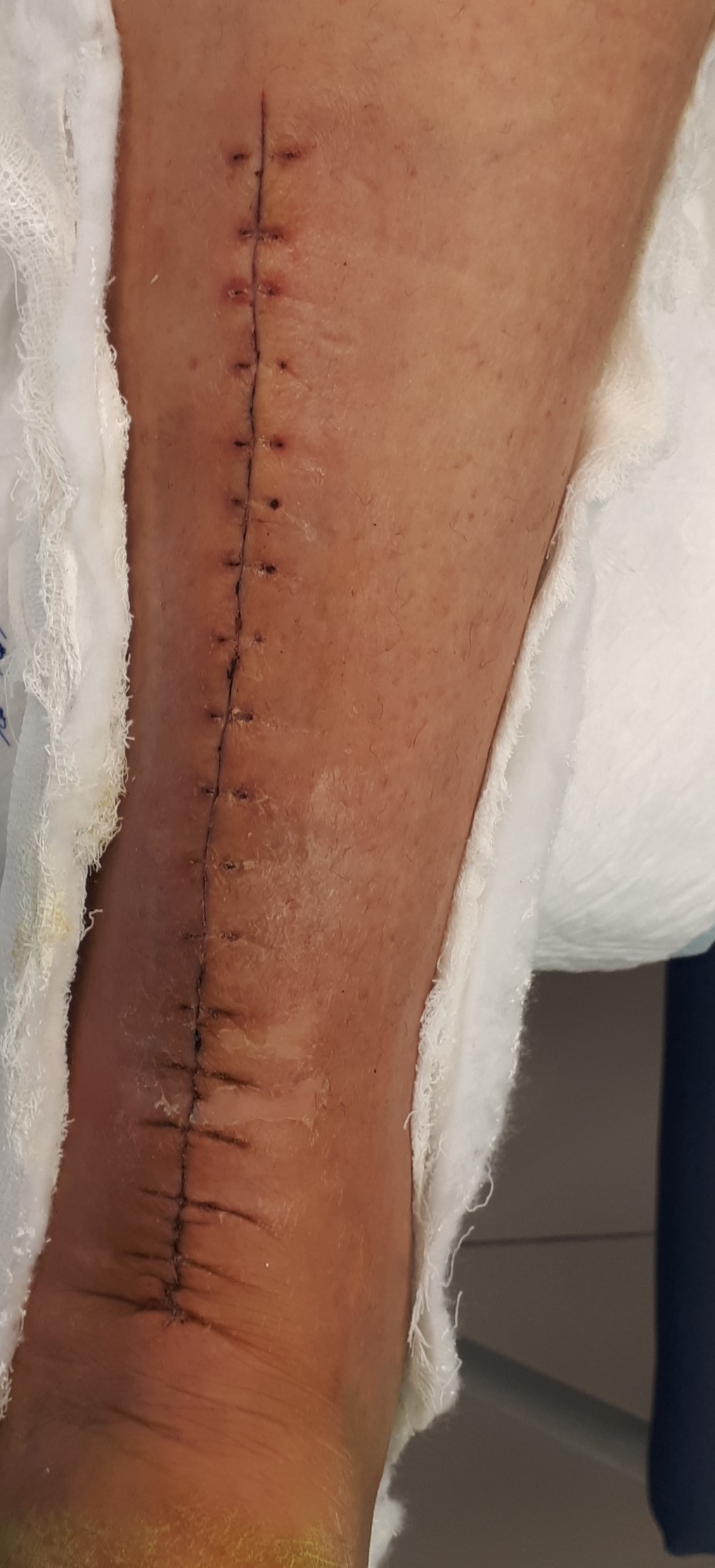
Внешний вид задней поверхности голени через 2 недели после операции. Швы удалены, расхождения краёв раны, некрозов не определяется.
Через 4 недели после операции определяется удовлетворительное состояние послеоперационного шва, стопа находится в положении умеренной гиперкоррекции плантарфлексии. С этого момента иммобилизация осуществляется в Walking boot ортезе, пациенту разрешается дозированная осевая нагрузка.
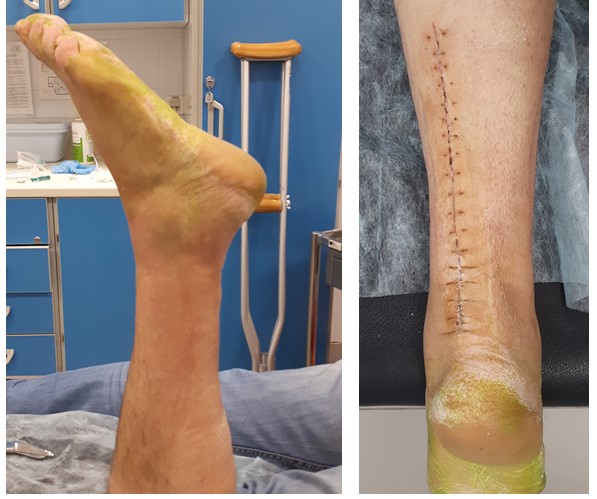
Реабилитационный протокол после подобного рода пластики должен быть более щадящим. Выведение стопы в нейтральное положение возможно через 6 недель, ношение Walking Boot пластикового сапога на застёжках рекомендуется до 12 недель после операции. Возобновление форсированных физических нагрузок не желательно ранее 12 месяцев.
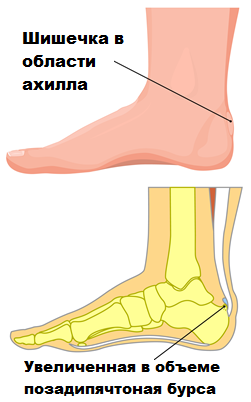
Тендинит ахиллова сухожилия. Ахиллобурсит. Болезнь Хаглунда
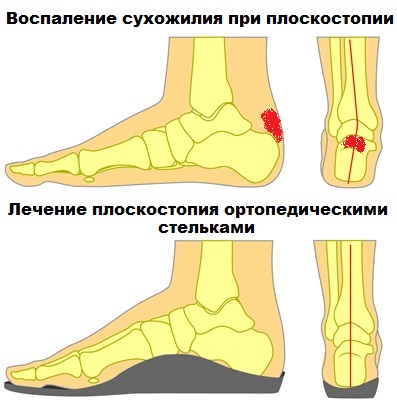
Пациенты описывают подобные явления на неудобную обувь, но это верно лишь отчасти. Причина возникновения болезни более сложна и связана с изменением анатомии стопы, например, при плоскостопии, а также значительными перегрузками голеностопа и стопы при занятиях спортом.
Список заболеваний, поражающих ахиллово сухожилие достаточно обширный. Это тендинит и тендиноз ахиллова сухожилия, позадипяточный бурсит и болезнь Хаглунда, ахиллобурсит и многие другие.
Заболевания ахиллова сухожилия не так безобидны, как может показаться. Исходом длительного течения некоторых из них может стать даже разрыв ахиллова сухожилия.
В этой статье мы остановимся на наиболее частых заболеваниях ахиллова сухожилия, расскажем о том, что такое ахиллово сухожилие и зачем оно нужно, какие варианты лечения доступны для пациентов с проблемами в области ахилла и заднего отдела стопы на современном этапе развития медицины.
Стопа и голеностопный сустав человека имеют очень сложное строение. Вместе они функционируют как одно целое, обеспечивая стабильную опору тела человека при ходьбе и беге.
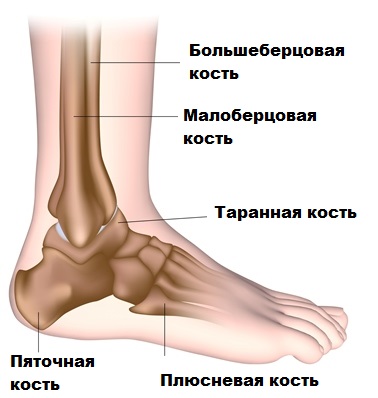
Движения в голеностопном суставе и стопе обеспечивают многие мышцы и сухожилия, но основная роль принадлежит ахиллесову сухожилию.
Ахиллесово сухожилие самое крупное в организме человека. Сухожилие соединяет камбаловидную и икроножную мышцу с пяточной костью.
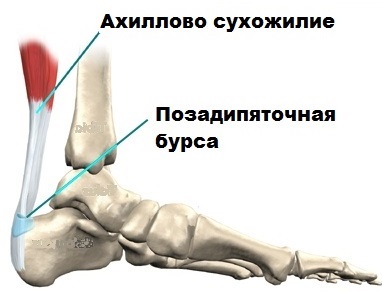
Ахиллово сухожилие передает усилие при сокращении этих мышц на пяточную кость, благодаря чему человек, например, может встать на носочки. Без ахиллова сухожилия человек вряд ли смог бы прыгать, заниматься спортом и вообще нормально передвигаться.
В области ахиллова сухожилия расположены несколько слизистых сумок или бурс. Слизистые сумки заполнены жидкостью и предназначены для снижения трения ахиллова сухожилия с близлежащими тканями при движениях. Иногда слизистые сумки воспаляются и увеличиваются в размерах. Воспаление слизистой сумки в медицине называется бурситом.
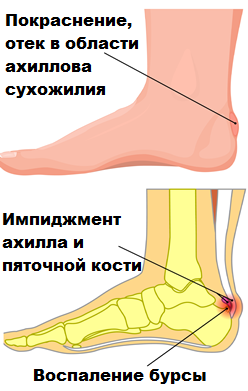
На 4-5 см выше места прикрепления ахилла к пяточной кости имеется участок сухожилия наиболее часто подверженный различным патологически изменениям. На этом участке сухожилия кровоснабжение более бедное, чем в других областях ахилла. Ввиду этого воспаление сухожилия, или как его называют в медицине тендинит, развивается в этой зоне чаще, а заживление после травм протекает медленнее.
Воспаление ахиллесова сухожилия обычно возникает у нетренированных людей среднего возраста (30-50 лет) после длительной непривычной нагрузки.
Примером может стать мужчина, ведущий преимущественно сидячий образ жизни, который решил в выходные без разминки совершить длительный переход или пробежку.
Тендиниты и перитендиниты ахиллова сухожилия могут быть и у профессиональных спортсменов на фоне перетренированности или неправильной техники бега.

Также причиной тендинита ахиллова сухожилия нередко становится длительное ношение обуви с жестким задником.
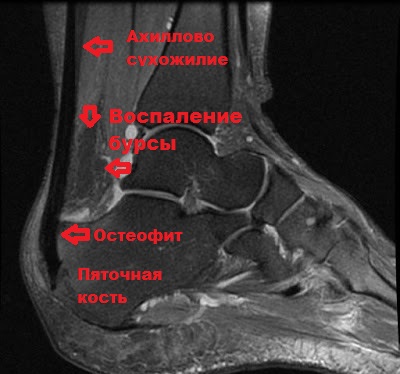
Тендинит в месте прикрепления Ахилла к пяточной кости обычно связан с тем, что костные разрастания в области пяточной кости соударяются с ахилловым сухожилием при движениях и вызывают воспаление слизистой сумки (бурсит).
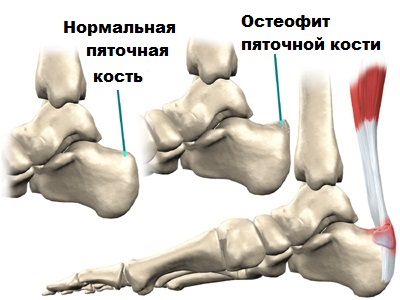
Впервые это болезненное состояние описал Хаглунд, поэтому оно и называется деформация или болезнь Хаглунда, а воспаление сумки — позадипяточнй бурсит. Анатомическая деформация пяточной кости в месте прикрепления ахиллова сухожилия, которую описал Хаглунд, и являющаяся причиной воспаления, обычно врожденная.
Обычно больные жалуются на боль и отек в области ахиллова сухожилия. Заболевание может развиваться постепенно или наоборот быстро, например, после изменения режима спортивных нагрузок. Сухожилие при осмотре выглядит утолщенным, кожа над ним может быть покрасневшей. Пациенты отмечают ограничение движений в голеностопном суставе и стопе. Нередко они жалуются на хромату и то, что им тяжело ходить по лестницам.
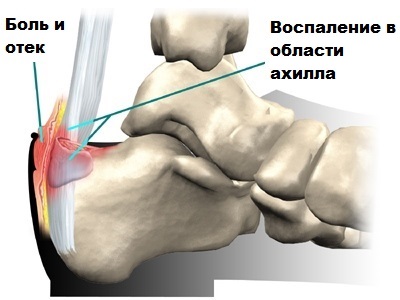
При болезни Хаглунда можно пропальпировать костный выступ пяточной кости, а также воспаленную позадипяточную бурсу.
Лечением заболеваний и травм ахиллова сухожилия занимается врач травматолог-ортопед. Врач при осмотре скрупулёзно выясняет историю заболевания, проводит клинические тесты для того, чтобы оценить функцию стопы и голеностопа, а также выявить проблемные участки сухожилия.
При рентгенографии хорошо определяются участки кальцификации ахиллесова сухожилия, а также деформация пяточной кости по типу шпоры при болезни Хаглунда. На магнитно-резонансной томографии (МРТ) хорошо визуализируются участки дегенерации и воспаления ахиллесова сухожилия.
Лечение без операции или консервативная терапия включает в себя ношение обуви с мягким высоким задником, уменьшение нагрузок на стопу и голеностоп, проведение курса физиотерапии, а также применение противовоспалительных препаратов.
Иногда помогают инъекции кортикостероидов, хотя это может быть рискованно с точки зрения формирования в будущем разрыва ахиллова сухожилия.
Эффективно может быть применение индивидуальных ортопедических стелек, особенно при сопутствующем плоскостопии.
К сожалению, боли в области ахиллова сухожилия могут быть достаточно упорными, в связи с чем, консервативное лечение не достигает эффекта.
В случае неэффективности консервативной терапии показано хирургическое лечение.
Существуют две отличные друг от друга хирургические методики лечения заболеваний ахиллова сухожилия: открытые и эндоскопические.
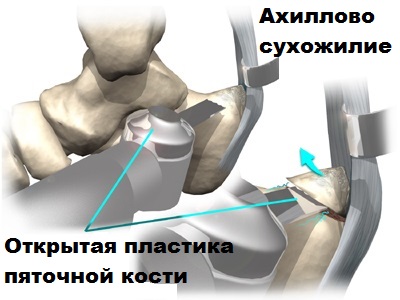
Открытые операции в данной области применяются все реже, они часто осложняются, поэтому останавливаться на них мы здесь не будем.
Эндоскопические вмешательства более предпочтительны в связи с менее выраженным болевым синдромом, коротким восстановительным периодом после операции, хорошим косметическим результатом, возможностью быстрого возвращения к спорту.
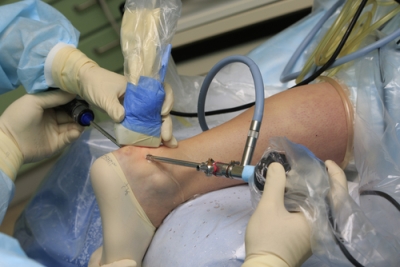
Операция выполняется под контролем артроскопа через пару проколов кожи в области ахилла. Изображение от артросокопа через видеокамеру передается на монитор, на которой хирург может увидеть воспаленную сумку и костные разрастания (остеофиты) пяточной кости. Удаление остеофитов и воспаленных тканей в области сухожилия проводится специальным прибором шейвером.
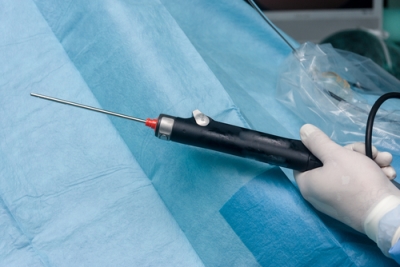
Для более деликатного выделения и устранения патологически измененных тканей в области ахиллесова сухожилия также может использоваться холодная плазма. После операции пациенту можно сразу ходить практически с полной нагрузкой. Через несколько дней пациент начинает выполнять упражнения на восстановление движений в стопе. Швы удаляют через две недели.
Курс физиотерапии ускоряет реабилитацию.
По нашему мнению, артроскопическая операция является достойной малоинвазивной альтернативой открытой операцией. В связи с крайне маленькими разрезами кожи при артроскопии по сравнению с открытыми операциями, удается избежать нарушений заживления ран, формирования уродливых рубцов, повреждения нервов.
Эксклюзивное медицинское оборудование. Применение новейших малоинвазивных хирургических технологий. Профессиональные и опытные врачи и медсестры. Комфортные палаты стационара. У нас есть все необходимое, для того чтобы успешно помогать пациентам с болезнями и травмами стопы и ахиллова сухожилия. Принцип нашей работы индивидуальный подход к каждому пациенту. Приходите обследоваться и лечиться к нам!
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Введение раствора глюкокортикоида в область ахиллова сухожилия (без стоимости препарата) — 1000 рублей
- Местная анестезия
- Локальная инъекционная терапия
Эндоскопическая операция при тендините ахиллова сухожилия и болезни Хаглунда — 34000 рублей
- Пребывание в клинике
- Анестезия
- Эндоскопическая операция при заболеваниях ахиллова сухожилия
- Расходные материалы для операции
* Анализы для госпитализации в стоимость не входят
Изготовление индивидуальных ортопедических стелек — 4900 рублей
- Клинический осмотр и плантоскопия
- Изготовление индивидуальных ортопедических стелек
- Расходные материалы
- Рекомендации по профилактике заболеваний стоп
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов
Консервативное лечение часто является главным вариантом терапии при повреждении пяточного сухожилия. Особенно оно оправданно у пожилых людей, которые не связывают свою дальнейшую жизнь со спортом. Консервативное лечение подразумевает создание лечебно-охранительного режима, использование лекарств, вспомогательных ортопедических приспособлений и физиотерапию с элементами лечебной физкультуры и массажа.
Цель консервативной терапии
- устранение боли;
- возвращение к полноценной жизни;
- возвращение к спорту
Смысл консервативной терапии заключается в обездвиживании ноги с вытянутым носком стопы на 1-2 месяца. За это время концы разорванных волокон регенерируют, сближаются и срастаются. Для лучшей регенерации, минимизации побочных симптомов и более быстрого выздоровления применяют и другие способы лечения. Рассмотрим методы консервативного лечения более подробно.
Необходимо обеспечить покой поврежденной ноге как можно раньше. При легком растяжении это может быть эластичный бинт или тейпирование. При более серьезных случаях иммобилизация стопы происходит с помощью специального ортеза, классической гипсовой повязки или современного пластикового гипса. Благодаря правильной фиксации стопа будет находиться в оптимальном положении с вытянутым носком, чтобы поврежденные концы сухожилия располагались близко и легче срастались. Ногу лучше держать в возвышенном положении для улучшения оттока лимфы. Такая иммобилизация должна составлять не менее 60-70 дней.
Лекарственные средства врач рекомендует индивидуально, учитывая возраст пациента, сопутствующие болезни и, конечно, тяжесть поражения.
- Анальгетики. Обычно ортопед назначает обезболивающие средства в виде таблеток или локальных спреев, они облегчают болевой синдром.
- Нестероидные противовоспалительные препараты. Они необходимы для снятия воспаления и отечности. НПВП назначаются коротким курсом в самом начале лечения, так как в дальнейшем на первое место в патогенезе выступают дегенеративные процессы.
- Врач может вводить смесь кортизона и местного анестетика в область вокруг воспаленной области, что, как правило, способствует быстрой и эффективной доставке лекарств в очаг поражения. Но это проникновение в пораженную область должно быть сделано профессионально. Чрезмерные дозы или инъекции в сухожилие могут увеличить риск разрыва. Короткий курс интраартикулярных инъекций может сочетаться с таблетированными формами лекарств.
- Введение гепарина. До тех пор, пока полная загрузка невозможна, профилактика тромбоза должна быть достигнута путем введения низкомолекулярного гепарина путем инъекций.
- После снятия лонгеты врач назначает венотонизирующие средства, которые стимулируют кровоток и уменьшают отек.
- Для питания суставов могут быть назначены длительным курсом хондропротекторы.
Иногда врач вводит ботулинический токсин (BTX), полидоканол (который, как считается, склерозирует новые прорастающие сосуды), гиалуроновую кислоту или богатую тромбоцитами плазму (сокращенно ACP или PRP) в воспаленную область. Тем не менее, эксперты еще не пришли к единому мнению относительно того, будет ли длительная польза от этой терапии. Поэтому данные методики официально не утверждены. Кроме того, могут быть назначены микроэлементы и витамины для ускорения процессов выздоровления.
Первая помощь при растяжении, ушибе или разрыве ахиллова сухожилия –это гипотермия (прикладывание к месту поражения холода). Охлаждение показано в первые трое суток. Затем стопу (только по показаниям врача!) можно прогревать. Более широкое физиотерапевтическое воздействие дает отличный эффект после уменьшения болевых ощущений, усиливая регенерацию поврежденных тканей. Наиболее популярны такие методы, как
- экстракорпоральная ударно- волновая терапия;
- электрофорез;
- аппликации парафина и озокерита;
- УВЧ-терапия;
- магнитно-резонансная терапия;
Физиопроцедуры показывают особенно хороший эффект в сочетании с другими методиками, в частности с ЛФК (ссылка на статью ort120619)
Помимо физиотерапии полезна мануальная терапия и массаж, которые рекомендуются после устранения острых явлений. Мануальная терапия и медицинский массаж помогают разработать голеностоп и снять напряжение волокон. Массаж должен проводиться специалистом, иначе можно навредить процессу восстановления и усугубить ситуацию. Массаж обычно комбинируется с физиотерапией. Более подробно о массаже в течение реабилитационного периода – здесь.

Ортопедические приспособления – неотъемлемая часть лечения поражения пяточного сухожилия. Особенно актуальны в этом плане индивидуальные стельки и особенная ортопедическая обувь с высокой пяткой. Регулируемый подъем пятки может компенсировать разную длину ног, облегчает нагрузку на сухожилие, а мягкие пяточные подкладки создают подушку в обуви и минимизируют проявления пяточной шпоры. Специальные ночные шины являются еще одним вариантом консервативной терапии, благодаря им уменьшается утренняя скованность. Но они не совсем удобны во время сна.
Активные упражнения для голеностопного сустава и систематические тренировки наконец, формируют переход к повседневной жизни без специальной обуви. Временно рекомендуется выбирать обувь до щиколотки. При напряженных икроножных мышцах помимо стелек с высокой пяточной областью желательно носить обувь на невысоком каблуке. В дальнейшем надо отказаться от кроссовок и жесткой обуви, особенно важен задник туфель. Он должен быть мягким. Обувь стоит выбирать качественную, от фирм, которые специализируются на ортопедических моделях.
Только сочетая и комбинируя разные методики, можно добиться хороших реабилитационных результатов. Важно, чтобы пациент добросовестно отнесся ко всем рекомендациям врача, был терпелив и настойчив. После консервативного лечения есть высокий риск повторного разрыва, поэтому многие ортопеды склоняются при разрыве ахиллова сухожилия сразу к хирургическому вмешательству.
Читайте также:


