Лечение лучезапястного сустава лазером
Болезни суставов - одни из самых распространенных в современном обществе, примерно каждый третий в мире страдает от данных заболеваний. Наиболее часто встречаются артриты (поражения суставов воспалительного характера) и артрозы (невоспалительного).
Лазерное излучение при заболеваниях суставов рекомендуется применять в подостром периоде течения патологического процесса. Лазерная терапия проводится длительно (в течение нескольких лет), курсами 2 раза в год, в комплексе терапевтических мероприятий. Курс лечения должен начинаться за 2 недели до предполагаемого обострения.
Основное условие успешной терапии – разгрузка и покой поражённого сустава (использование палочки при ходьбе, ограничение подвижности, иммобилизация). Курс состоит из 10–12 ежедневных процедур, общее время сеанса не должно превышать 10 минут. Повторный курс можно провести через 3 недели. Целесообразно выбрать 2–3 сустава, наиболее беспокоящих больного в данный момент, а не стараться лечить сразу все пораженные суставы одновременно.
При заболевании мелких суставов кистей и стоп их освечивают с тыльной стороны в точке наибольшей болезненности. Локтевые, лучезапястные, голеностопные суставы освечивают со сгибательной и разгибательной сторон каждый. На плечевые, коленные суставы воздействие производится с трёх сторон. На тазобедренные суставы воздействуют через зону проекции пупартовой связки, большого вертела и седалищного бугра.

Лазерная терапия оказывает противовоспалительное, обезболивающее действие на сустав, активизирует метаболизм клеток, стимулирует восстановительные процессы.
Деформирующий остеоартроз – хроническое невоспалительное заболевание, поражение хрящевой ткани суставных поверхностей.
Лечение проводится на фоне дието-, фито- и медикаментозной терапии. Проводится контактная стабильная лазерная терапия по 1-2 мин на коленный сустав или сканирование лучом вдоль суставной щели. Воздействуют также на болезненные точки в области суставов, проекции суставной щели, мышечных и сухожильных уплотнений, контрактур, на сегментарные паравертебральные зоны (вдоль позвоночника).
Ревматоидный артрит – системное заболевание соединительной ткани, проявляющееся воспалением суставов.
В острой стадии заболевания лазерная терапия сочетается с покоем и разгрузкой конечности. В первые 3 дня целесообразно дистантное применение лазерной терапии, сканирование вдоль суставной щели в течение 1 мин). Далее воздействие импульсной лазерной головкой на коленный сустав по 1,5–2 мин. Лазерная терапия проводится одновременно с ликвидацией очага инфекции. При хронической форме в комплексе с лазерной терапией назначают массаж и ЛФК. На курс 10–12 процедур. Повторный курс лазерной терапии проводится через 1 мес.
Фибромиалгический синдром
В основе данной патологии лежит нарушение микроциркуляции в сухожильно-мышечных структурах. Заболевание характеризуется диффузной болью и скованностью, утренней астенией, расстройством сна.
Лазерное излучение подводится к месту поражения (болевая точка, триггерная зона, рентгенологически выявленные патологические изменения в тканях). Сочетание лазеротерапии с массажем, ЛФК, мануальной терапией значительно повышает эффективность лечения. При необходимости лазерная терапия проводится повторно через 3–4 недели.
Эпикондилиты (энтезопатии) воспаления в области сустава в месте прикрепления связок или сухожилий к кости.
На период лечения и 2 недели после окончания лечебного курса пациенту рекомендуется максимально ограничить физические нагрузки на больную конечность. На поражённый эпикондюлюс накладывается кружочек перцового пластыря (не снимать в течение 5–6 дней, воздействие НИЛИ (низкоинтенсивное лазерное излучение) производится через пластырь). Вместо пластыря можно применять смазывание поражённой зоны 40–50% раствором димексида непосредственно перед процедурой. Воздействие в этом случае производится дистантно (0,5–1 см). Целесообразно применение апунктурной насадки, позволяющей увеличить в несколько раз плотность мощности НИЛИ и точнее доставить излучение в болевую точку. Курс состоит из 12 ежедневных процедур. Через 2–3 недели курс лазерной терапии можно повторить по той же схеме, но через день.
Тендовагиниты. Миозиты (воспалительные поражения мышц)
В острой стадии первые 3 дня целесообразно дистантное применение лазерного воздействия на поражённую область. Затем проводится лазерная терапия контактно без компрессии мягких тканей. Курс лечения состоит из 12 ежедневных процедур. Через 2 недели терапию можно повторить, но процедуры проводятся через день.
Пяточные шпоры
Первые 3 процедуры лазерной терапии проводятся ежедневно по 2 минуты дистантно на зону проекции пяточной шпоры на подошвенную поверхность стопы, на место прикрепления ахиллова сухожилия к пяточной кости. С 4-й процедуры добавляется зона на внутренней или наружной поверхности пяточной области (больной часто сам указывает на болезненность в этой зоне, врач находит болезненную точку при пальпации). На курс 10 процедур. После перерыва в 2 недели лечение (с теми же параметрами) повторяется (на курс 10 ежедневных процедур). Если есть необходимость, через 2 недели проводится 3-й курс лазерной терапии. В резистентных случаях терапию можно повторить по этой схеме через 6 мес.
Список использованной литературы
Удаление гигромы лазером – это способ оперативного лечения доброкачественной кистозной опухоли суставов. Образование не представляет опасности для жизни, но при сдавливании прилегающих нервных окончаний, сосудов или суставной полости причиняет боль и дискомфорт. Лечение рекомендуется проводить на ранней стадии, чтобы предотвратить тяжелые нарушения в опорно-двигательном аппарате.

Волнянкина Татьяна Владимировна
Ведущий хирург высшей квалификации, член ОПРЭХ, ОСЭМ. Работает по таким направлениям: маммопластика, липосакция, абдоминопластика, блефаропластика, контурная и объемная пластика.

Самарцев Виктор Иванович
Ведущий хирург, врач высшей квалификации. Член общества Пластических, Реконструктивных и Эстетических хирургов России (ОПРЭХ). Работает по таким направлениям: маммопластика (увеличение груди), редукционная маммопластика (уменьшение груди), лечение (удаление) гинекомастии, блефаропластика (пластика век), отопластика (пластика ушей), абдоминопластика (пластика живота), липосакция (живота, бедер).

Варванович Маргарита Сергеевна
Челюстно-лицевой хирург. Стаж 20 лет.

Широкопояс Александр Сергеевич
Ведущий специалист в области эндоскопии, врач-эндоскопист первой категории, врач - гастроэнтеролог, колопроктолог, хирург первой категории, терапевт, кандидат медицинских наук.

Чудаев Дмитрий Борисович
врач-хирург отделения хирургии, ведущий хирург.
Что такое гигрома и причины ее появления
Гигрома – это доброкачественная опухоль, которая формируется из соединительной ткани, окружающей сустав. Внутри образования имеется полость, заполненная вязкой жидкостью. Это серозный выпот с примесью слизи и белка фибрина, по структуре напоминает желе. Поэтому наощупь гигрома эластичная, безболезненная.
Причины появления гигромы неизвестны. Предполагается связь с однократной травмой, повышенной нагрузкой на опорно-двигательную систему. Выявлена наследственная предрасположенность.
Новообразование может возникать над любым суставом, но чаще всего диагностируется в типичных местах:
- лучезапястное сочленение
- голеностоп
- тыльная и ладонная сторона фаланг пальцев
- между костями плюсны на стопе
Размер может быть от нескольких миллиметров до 6 см. Лечение гигромы лазером лучше проводить на ранних стадиях, пока у нее маленький диаметр.
Гигрома в 3 раза чаще возникает у молодых женщин 20-30 лет, чем у мужчин. Не диагностируется патология у детей, в пожилом возрасте. Часто после лечения возникает рецидив, но перерождение в злокачественную опухоль невозможно.
Методы лечения
Долгое время опухоль не дает симптомов, поэтому лечение начинают несвоевременно. Если у вас появились первые признаки болезни, можно прибегать к следующим способам воздействия:
- медикаментозная терапия – ортопеды назначат препараты, которые снижают боль, воспалительную реакцию и отек, улучшают питание сустава, но эффект временный
- физиотерапия – воздействие магнитными токами, фонофорез, озокерит улучшает функцию сустава, стимулирует обмен синовиальной жидкости , но не помогает уменьшить размер опухоли
- хирургическое удаление – иссечение тканей кисты вместе с капсулой скальпелем, радикальный, но травматичный метод
- лазерное удаление гигромы – щадящий метод с использованием хирургического излучателя, который выпаривает патологический очаг
Ранее использовалось раздавливание кисты, введение в полость ферментных препаратов или гормональных средств. Но эффективность этих методов удаления была низкой. У 70-80% пациентов наблюдался рецидив.
Преимущества лазерного удаления
Мы рекомендуем проводить удаление гигромы кисти лазером, как и в других локализациях, поскольку это современный метод, который имеет преимущества перед другими способами терапии. Лазерный луч рассекает покровные ткани, отделяет капсулу гигромы от составной поверхности, одновременно коагулирует сосуды, поэтому кровотечение не возникает.
Мы обеспечиваем полную стерильность. Нет хирургических инструментов, которые контактируют с раневой поверхностью, а луч обладает антисептическим действием. Излучатель воздействует только на патологические ткани и не повреждает нервные отростки. Здоровые ткани остаются интактными, после удаления укорачивается период восстановления и меньше риск осложнений.
После операции не нужно находиться в клинике. Вы сможете вернуться домой, но важно соблюдать несложные предписания врача.
Показания и противопоказания к процедуре
Мы рекомендуем записаться на консультацию к хирургу, если вы заметили следующие симптомы:
- над лучезапястным, голеностопным суставом появилась плотная опухоль
- новообразование эстетически неприятно
- в покое или при движениях возникает дискомфорт или боль
- вы периодически замечаете покраснение или отечность
- опухоль быстро увеличивается в размерах
- нарушается работа костного сочленения
Если у вас возникла гигрома запястья, лазерное удаление нельзя проводить при выраженных признаках воспаления. Сначала необходимо уменьшить отечность. Операцию перенесут, если вы беременны, болеете острыми инфекционными заболеваниями или обострились хронические патологии. Противопоказано лазерное удаление новообразования, если есть подозрение на раковую опухоль.

- Особенности терапии
- Методы воздействия и эффект
- Аппараты
- Принципы лечения
- Противопоказания
- Видео по теме
Лечение суставов лазером – это мощный способ противостоять повреждениям сочленений опорно-двигательного аппарата. С использованием лазера в терапии различных заболеваний пришло время применить эту методику лечения и для терапии больных суставов, которые отлично воспринимают такое воздействие. Лечебное действие обеспечивается за счет лечебного воздействия светового потока на ткани. Наибольшую результативность дает лазеротерапия при артрозе коленного сустава, для лечения артрита и других повреждений в сочленениях.
Особенности терапии
Опорно-двигательный аппарат человеческого тела выдерживает колоссальные ежедневные нагрузки. Не удивительно, что при повышении нагрузки или воздействии других негативных факторов суставы и кости поражаются различными патологиями. Восстановить эту область консервативным путем чрезвычайно тяжело, для многих пациентов единственным выходом является оперативная помощь, однако на любом этапе терапии суставных патологий у пациентов есть возможность применять лазер для лечения суставов.
Лазерное лечение может использоваться как самостоятельно, так и в комбинации с другими методиками терапии. При помощи лазера можно добиться не только лечебного, но и защитного эффекта, ведь лазеротерапия уменьшает риск появления осложнений после лечения кортикостероидами (часто прием гормонов провоцирует остеопороз).
Чаще всего лазер применяют в терапии коленного сустава, поскольку он поражается больше всего и требует немедленной помощи, чтобы человек не стал инвалидом и не потерял способность передвигаться, активно управлять сочленениями. Терапию лазером обычно не проводят обособленно, ее сочетают с мануальной терапией, массажем, использованием фиксаторов для суставов.
При применении лазерной терапии можно достичь следующих эффектов:
- активизируются метаболические процессы в тканях;
- увеличивается скорость химических реакций и создаются благоприятные условия для проведения других методов терапии, например, УВЧ;
- снижается отечность в поврежденном суставе и уходит болезненность;
- устраняется воспалительный процесс;
- тормозится прогрессирование заболевания;
- улучшается кровообращение, укрепляются стенки сосудов.
Кроме того, лазеротерапия способствует выработке антител, которые подавляют аллергическую реакцию, и регенерации тканей, оказывает иммуномодулирующий эффект на организм в целом.
Домашний аппарат для лечения лазером также оказывает положительный эффект на суставы:
- улучшает активность клеток;
- стабилизирует процесс образования протеинов;
- активизирует кровоток;
- снимает спастические ощущения в мышцах;
- улучшает функционирование опорно-двигательного аппарата;
- дает антитромботический эффект;
- нормализует уровень холестерина в крови;
- способен рассасывать отложения солей в суставах;
- снижает негативные эффекты от приема препаратов для лечения суставов (НПВП и глюкокортикоидов).
При правильном воздействии лазером можно добиться этих эффектов и существенно улучшить здоровье пациента, который страдает патологиями опорно-двигательного аппарата.
Лазерное лечение для суставов используют при следующих патологиях:
- артрит различного рода, как ревматоидный и подагрический, так и посттравматический;
- артроз – лечение первичного и вторичного артроза, который развился на фоне уже имеющейся патологии.
Методы воздействия и эффект
Лазерная терапия может проводиться несколькими способами. Эти методики приносят различные результаты и проводятся следующими способами:
- контактно-компрессионная терапия – в этом случае лазер прикладывается непосредственно к зоне поражения и достигает необходимого эффекта – снимает болезненность, устраняет боль и уменьшает воспалительный процесс в суставе;
- контактный метод – светодиод легко прикладывается к поврежденной области, что позволяет достичь активизации кровообращения, купирования болезненного синдрома;
- дистанционное воздействие лазером – в данном случае лазерный луч подается через некоторое расстояние, здесь можно добиться хорошей регенерации тканей.
Какую методику лечебной терапии выбрать, зависит от того, какой цели необходимо добиться. Для каждого пациента определяется индивидуальная длительность сеанса лазерной терапии. Учитывается сложность заболевания, состояние больного, наличие осложнений.
Лечение суставов лазером – это метод, в основе которого лежит воздействие предельно концентрированной мощной энергии на определенный участок тела. Данная технология хорошо себя зарекомендовала во многих сферах медицины и стала незаменимой частью лечения самых разных болезней. Среди заболеваний, на которые лазерная терапия способна оказать положительное терапевтическое влияние, можно выделить такие как артрит плечевого, локтевого, тазобедренного и других суставов, травмы и деформации связок, воспаления и травмы сухожилий, бурсит, пяточная шпора и др. Мы предлагаем своим пациентам лазеротерапию как методику, позволяющую разрешить многие проблемы со здоровьем.
Благодаря воздействию концентрированным светохромным лучом, генерируемым лазером, в тканях происходят определенные изменения, которые зависят от мощности и интенсивности потока. Параметры лечебного излучения выбираются врачом в зависимости от показания к лечению и от режима работы аппарата. Высокоинтенсивный лазер применяется в хирургии, а низкоинтенсивный в диагностических и терапевтических целях. Фотобиологические процессы, возникающие при поглощении энергии, способствует притоку крови в проблемное место. В результате усиливается регенерация ткани, уменьшается воспаление и проходит болевой синдром.

- Антибактериальный и антивирусный эффект.
- Снятие воспаления и отечности.
- Исчезновение боли.
- Стимулирование иммунитета.
- Уменьшение вязкости крови.
- Улучшение самочувствия после первого сеанса.
- Минимальное количество противопоказаний.
| Услуга | Количество зон воздействия | Стоимость, руб. |
| 1 процедура | 1 поле | 1000 |
| 2 поля | 1500 | |
| 3-4 поля | 1750 |
Результаты лазеротерапии радуют врачей и больных при многих заболеваниях, поэтому применение лазера входит в стандарты лечения практически всех областей медицины. Но особенно широкое распространение лечение лазером нашло в ортопедии. Воспользоваться процедурами лазерной терапии могут пациенты с жалобами на:
- артриты и артрозы;
- поражения коленных суставов;
- заболевания и травмы связок и сухожилий;
- болезни стопы (пяточная шпора и другие);
- эпикондилит;
- послеоперационные проблемы;
- мигрень;
- невралгия;
- воспаления после травмы;
- заболевания сосудов;
- незаживающие раны и язвы;
- лимфостаз;
- заболевания кожи;
- спортивные травмы.
Данный метод показан и для профилактики осложнений после оперативных вмешательств, с целью предотвращения рецидивов кожных болезней, для оздоровления организма.
Абсолютных противопоказаний к лазеротерапии мало, а индивидуальные противопоказания врач определяет в каждом конкретном случае. Обычно не рекомендовано лечение лазером в следующих ситуациях:
- проблемы с щитовидной железой;
- заболевания крови;
- острое инфекционное заболевание;
- психическое расстройство.
Недавно считалось, что лазер нельзя применять больным с онкологией. Последние данные доказали эффективность низкого лазерного излучения в процессе восстановления онкологических больных. Напоминаем, что только врач может оценить риск воздействия лазерного луча в каждом конкретном случае.

Специально к процедуре готовиться не надо. Желательно за месяц до курса не посещать солярий, не загорать на природе, не пользоваться фоточувствительными кремами и лосьонами. Врач внимательно осматривает пациента и проводит тщательный опрос. Очень важно выбрать правильную схему физиотерапии – тип методики, частоту импульсации и длину волны. Подбор оптимальных параметров под силу только хорошему и опытному специалисту. После выявления проблемной зоны, врач находит точку приложения и обрабатывает ее в течение 5 минут. В это время пациент чувствует приятное тепло. Весь сеанс обычно продолжается полчаса. Врач может назначить 10-15 сеансов, которые проводятся ежедневно. Затем делается перерыв от 1 до 3 месяцев и для закрепления эффекта проводят еще один курс лазеротерапии.
Довольно часто лучезапястный сустав начинает доставлять человеку неудобство. Причем значительное, поскольку руки участвуют во всех сферах нашей жизни, начиная с быта и самообслуживания и заканчивая работоспособностью, обеспечивающей нас средствами на существование.
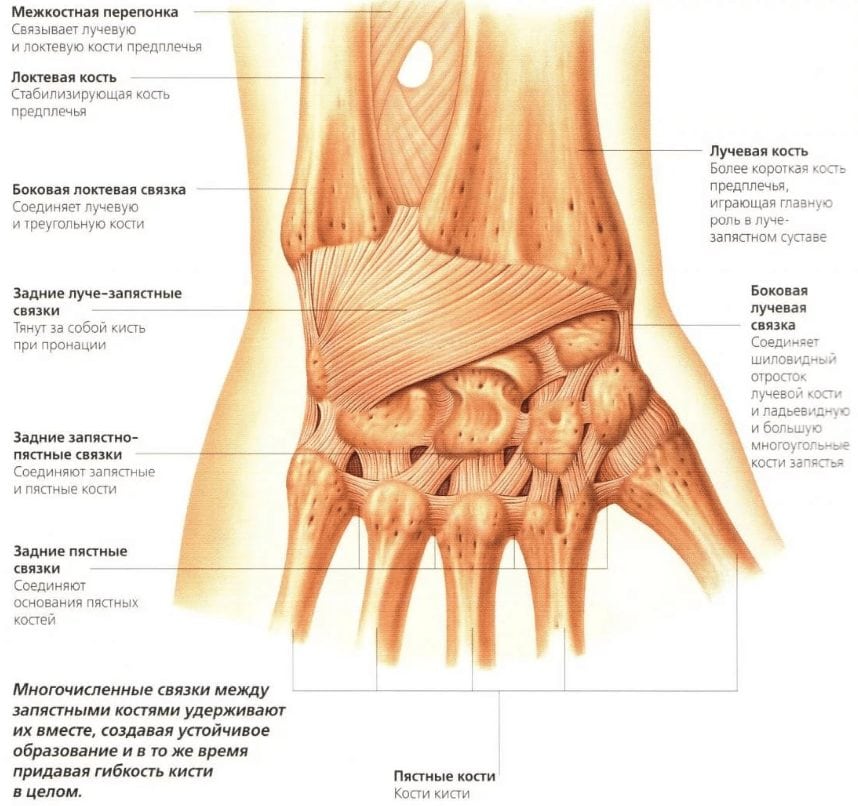
Почему лучезапястный сустав находится на предплечье, а не на кисти? Это сочленение соединяет оба отдела руки. Строго говоря, этот сустав не принадлежит ни кисти, ни предплечью, поскольку находится на их стыке. Но за счет него обеспечивается многофункциональность конечности и способность совершать очень точные движения, оперировать мелкими предметами и при этом иметь возможность поднять и удержать значительные тяжести. Естественно, только лучезапястным суставом для решения всех этих задач не обойтись. Ему должны сопутствовать крепкие связки, развитые мышцы, надежные кости – и навыки, вкладываемые человеку в мозг, инстинкты и подсознание с момента его появления на свет.
Группы риска
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
В принципе, каждому из нас может понадобиться лечение лучезапястного сустава, которое вернет кистям былую подвижность, способность поднять собственного ребенка, погладить собаку или без труда выполнять профессиональные обязанности. Но у некоторых людей риск надолго стать наполовину инвалидом (а иногда и полным) гораздо выше. К ним относятся:
- те, кто занят тяжелым физическим трудом, где нагрузка в основном приходится на кисти рук. Например, гребцы, грузчики, лесорубы;
- офисные работники — от секретарей до программистов. Здесь риски даже возрастают, поскольку многие из таких сотрудников работают в нерасчетных условиях. К примеру, не соблюдено соотношение высоты стола и стула, и на запястья постоянно приходится избыточное давление;
- спортсмены, у которых активно и постоянно работают кисти рук – бадминтонисты, теннисисты, боксеры (последние — в наибольшей опасности в плане травм и ушибов лучезапястного сустава);
- люди, чья профессия предполагает постоянное участие мелкой моторики. К ним относятся швеи и кружевницы; расписчики блюд, яиц, чашек; музыканты, особенно играющие на струнных инструментах и имеющие дело с фортепиано.
Лечение лучезапястного сустава может потребоваться и рядовым обывателям – тем, кто жизни не мыслит без игр онлайн. Проводя много времени за компьютером, таким людям приходится совершать огромное количество однообразных движений кистью, которые серьезно перегружают лучевой сустав. На определенном этапе такой подход к собственным рукам оборачивается острыми его заболеваниями, переходящими в хронические формы.
Основные заболевания
Перечислять все патологии, которые могут поразить лучезапястный сустав — дело долгое. Остановимся на тех, с которыми врачи сталкиваются особенно часто.
Заболевание вызывается сжиманием упомянутого канала, нервы, проходящие через него, испытывают давление опухшими тканями. Опухание вызывают воспаление или нагрузка – монотонная и однообразная либо краткая, но чрезмерная.
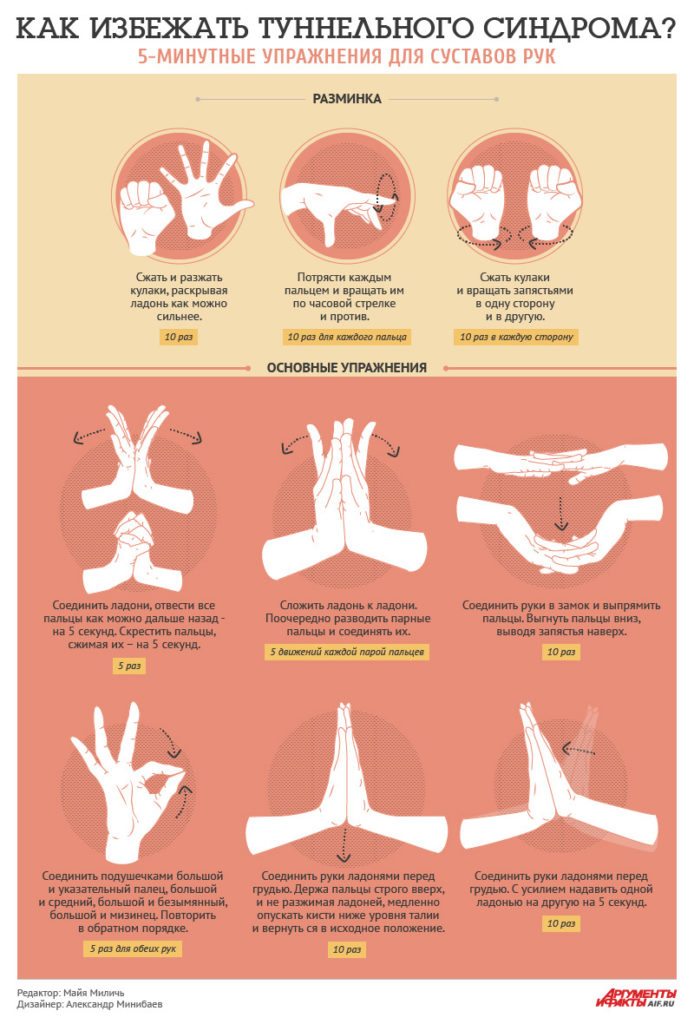
Типичное проявление синдрома — рост интенсивности болей во время ночного отдыха. Многие больные жалуются на непроходящее онемение, которое затрагивает средний, указательный и большой пальцы. Нередки также слабость и неуклюжесть всей кисти или ее части.
Он развивается вследствие износа хрящевой ткани, которая покрывает поверхность сустава. На более поздних стадиях развивается и повреждение кости. Лучезапястный сустав деформируется и теряет подвижность. Процесс медленный, сопровождается болями, постепенно набирающими интенсивность.

- снижение подвижности кисти, особенно отчетливое по утрам;
- отечность в районе сустава;
- болезненность не только в движении, но и в состоянии покоя;
- похрустывание в суставе;
- подъем температуры в пораженной зоне;
- боль при пальпации сустава.
Остеоартрит развивается вследствие травмы, длительного неправильного положения кисти или возрастной деградации тканей.
При этом заболевании воспаляются сухожилия и сухожильные влагалища. Причины его развития все те же: напряжение кисти руки, чрезмерное разовое или хроническое, от монотонных движений либо же микротравмы.
К признакам тендовагинита относятся: боль при прощупывании мышц и сухожилий, утолщение в месте поражения, местное повышение температуры, болезненность при даже небольшом напряжении (например, при сжимании ладони в кулак).
Отсутствие своевременной диагностики и правильного лечения может привести к неприятным последствиям. Смертельным исходом тендовагинит не грозит, а вот частичной потерей работоспособности – вполне. Достаточно вспомнить в этом отношении Роберта Шумана, композитора и музыкального критика, который начинал, как пианист, но потерял возможность музицировать именно из-за хронического тендовагинита.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Они являются следствием длительного воспаления в организме пациента, наличия у него хронических патологий, в первую очередь – тонзиллита, миокардита и пиелонефрита.
Такие же последствия могут вызвать системные заболевания, затронувшие соединительную ткань или эпидермис – подагра, псориаз, болезнь Бехтерева, или красная волчанка. Но боль не локализована исключительно в лучезапястном суставе. Она затрагивает также спину, голеностоп, колени и сам позвоночник. В утренние часы ощущение скованности охватывает все тело, а болевой синдром, особенно интенсивный в это время, постепенно стихает, а к вечеру исчезает полностью.
Он возникает вследствие воспалений, травм, нагрузок, вызванных профессиональной спецификой, возрастными изменениями. Диагностировать артроз лучезапястного сустава на ранних стадиях сложно – боли слабовыраженные, и пациент на них обычно внимания не обращает. Равно как и на хруст, появляющийся при движении. К медикам больной идет тогда, когда боль становится постоянной. Отечности при артрозе практически не наблюдается, подъема температуры, даже локального, тоже. Болезненность особенно ощутима при максимальном сгибании кисти, поднятии тяжести либо опоре на ладонь.
Так называется киста на запястье, похожая на шишку. Формируется она постепенно, на первых порах болезненных ощущений не доставляет и движений не ограничивает, поэтому больной просто не замечает гигрому. При ее росте сдавливаются ткани и нервные окончания; сначала появляется дискомфорт, позже он сменяется болями. Непринятие мер на этой стадии ведет к выпиранию образования на 2-5 сантиметров, значительному ограничению в подвижности кисти.

Чаще всего гигрома образуется у тех, кто входит в группу риска. Однако может появиться и в результате наследственной предрасположенности, а также физических повреждений: неудачном падении с упором на запястье, растяжении одной из связок, вывихе или переломе. Но такая шишка может образоваться без всяких причин (по крайней мере, видимых) или предпосылок. Причем гигрома развивается у людей какого угодно возраста, от маленьких детей до глубоких стариков.
Они могут быть диагностированы самим пострадавшим: боли весьма яркие, иногда доходящие до уровня нестерпимых. Что именно травмировано в лучезапястном суставе, определить может только врач, поскольку может сместиться головка кости, разорваться сухожилие или сломаться сам луч. Последняя травма считается самой сложной.
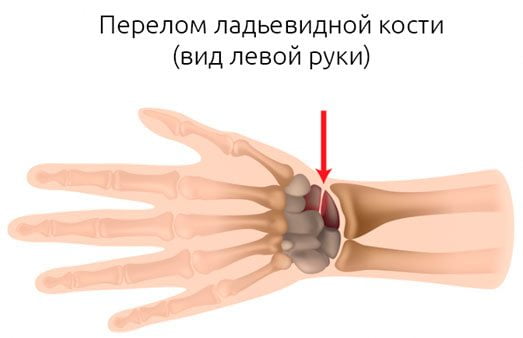
При травматическом поражении лучезапястного сустава наблюдается острая боль, быстрое отекание мягких тканей, ограничение в подвижности кисти или полное отсутствие возможности ею шевелить. Иногда имеет место деформация предплечья.
Принципы лечения
Терапия зависит от диагностированного заболевания и характера его протекания. Но чаще всего первый шаг, рекомендуемый врачом – обеспечение неподвижности пострадавшего сустава. Для иммобилизации может быть наложена гипсовая повязка или ортез.
Острые боли купируются обезболивающими препаратами; часто и при многих заболеваниях применяются новокаиновые блокады. Для снятия отечности, снижения болевого синдрома на пострадавшее место прикладывается холод. В некоторых случаях врачом прописываются антисептические препараты.
Воспалительный процесс останавливается препаратами нестероидной группы, для восстановления хрящевых тканей назначаются хондропротекторы.
В ряде случаев курс лечения включает антибиотики; если природа заболевания лучезапястного сустава имеет ревматоидный характер, их курс будет довольно продолжительным.
Ведется и сопутствующее лечение. Больной может нуждаться в восстановлении иммунитета, ему может понадобиться поддержание и восстановление функционирования сердечной мышцы, терапия почек, устранение подагрического приступа. При гигроме, если она не запущена, может в качестве лечения использоваться пункция. Во время процедуры в образование вводится игла, и жидкость, скопившаяся в его капсуле, откачивается шприцом. Современная медицина редко пользуется этой методикой. После проведения пункции оболочка гигромы остается на месте. Спустя какое-то время она может возникнуть снова. Зато для анализов и прогнозирования протекания заболевания пункция остается бесценной.
Когда острая фаза заболевания нивелирована, можно вводить другие методики лечения и восстановления. Они поддерживают и закрепляют эффект, которого смогло добиться первичное лечение лучезапястного сустава. Лечение на втором этапе зависит от диагноза. Так, при тендовагините упор делается на лазеротерапии, ударно-волновом воздействии и УВЧ; при артрозах и артритах больше внимания уделяется мануальным практикам; во время лечения туннельного синдрома хороший эффект оказывают контрастные ванночки в сочетании с массажем.
При гигроме все физиотерапевтические процедуры имеет смысл применять только на самой ранней стадии заболевания. В запущенных случаях (а именно с ними обычно приходится иметь дело врачам) действенными будут только операция.
В безвыходной ситуации
При гнойном воспалении лучезапястного сустава ставится дренаж, и в большинстве случаев этого бывает достаточно для выздоровления. Однако в отдельных случаях такая методика не дает результатов. Да и при других обстоятельствах, при разных диагнозах консервативное лечение может быть неэффективным. Если ремиссия неполная, а рецидивы слишком часты, если деградация сустава прогрессирует, требуется хирургическое вмешательство. Во время операции проводится иссечение оболочек воспалившихся сухожилий; в случае гигромы иссекается капсула новообразования либо оно выжигается лазером. Лечение проводится под местной анестезией. После операции обязательна тугая повязка, в отдельных случаях – иммобилизация кисти. Швы снимаются в период между пятым и седьмым днем после проведения вмешательства. Обычно послеоперационный период требует инъекционного введения антибиотиков.
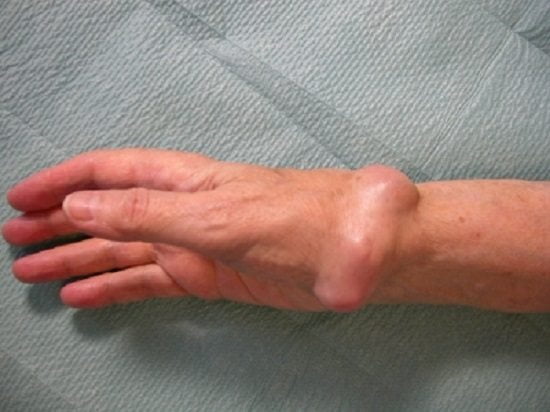
Для окончательной реабилитации лучезапястного сустава потребуются физиотерапевтические процедуры: грязевые аппликации, парафинотерапия, электрофорез, озокерит и воздействие лазером. Будут прописаны упражнения, направленные на восстановление полной подвижности кисти и разработку самого сустава. Ограничение нагрузки на пострадавшую руку может иметь довольно долгую продолжительность по времени.
Берегите свои руки, и лечение лучезапястного сустава вам никогда не понадобится. Но если уж ощущаете дискомфорт со стороны кистей, соизвольте отправиться на обследование, чтобы не лишиться способности к самообслуживанию и не остаться без работы.
Читайте также:


