Лечение ладьевидной кости народными средствами
Анатомические особенности кости

Запястье состоит из восьми небольших костей, которые фиксируются в ряд (по четыре фрагмента в каждом) между костями предплечья (лучевой и локтевой) и пястными. В области первого пальца ладьевидная косточка прекрасно пальпируется в месте, так называемой, анатомической табакерки – между сухожилиями большого разгибателя и отводящей мышцы.

Анатомия костей запястья и лучезапястного сустава крайне сложная, но именно их работа помогает нам осуществлять движения кистью в различных плоскостях и при этом сохранять суставную прочность. Все структурные элементы располагается плотно друг к другу, соединяясь связками. Такое расположение костных фрагментов объясняет нарушение привычного функционирования кисти при травматизации всего одного элемента.
Scaphoideum отличается недостаточным кровоснабжением, в отличие от прочих костей запястья. Проксимальная часть ладьевидной кисти, расположенная ближе к предплечью, после повреждения вовсе лишается кровоснабжения, что создает угрозу для развития тяжелых осложнений. Именно поэтому большую роль играет раннее выявление подобных травм кисти.
Причины
Колоссальное значение в момент возникновения перелома оказывают анатомические особенности строения ладьевидной кости, ее размеры, изогнутость и сужение в центре, прикрепление между массивными структурами и непрерывная статическая и динамическая нагрузки. Поэтому, совершив падение с упором на кисть при вытянутой руке, можно заработать вышеуказанное повреждение.
При подобном ударе повреждающая сила устремлена вдоль оси предплечья, при этом кисть оказывается в позиции тыльного сгибания под углом 90 градусов с одновременным отклонением в луче. В данной позиции механическая сила сконцентрирована в запястье, и именно она предопределяет разрушение ладьевидной кости. То есть, механизм ее перелома является косвенным.
При чрезмерном и резком отклонении кисти по направлению к локтю развивается надрыв бугорка ладьевидной кости, на котором прикреплена боковая связка, начинающаяся с шиловидного отростка лучевой кости.
Виды переломов ладьевидной кости

Выделяют нестабильные и стабильные переломы со смещением костных отломков. При условии нестабильной патологии отмечается зигзагообразное расхождение структуры или в косом направлении. Стабильные переломы отличаются поперечным разломом.
Переломы данного участка на основании действия травмирующей силы и места локализации встречаются следующие:
- Разлом средней трети;
- Повреждение средней трети;
- Перелом дистального отдела;
- Надрыв бугорка.

Смещение фрагментарных отломков наблюдается в момент повреждения под воздействием травмирующей силы. Нередко вторичное перемещение отломков кости выявляется в следствие посттравматической ретракции мышц (укорочения).
Данный вид переломов редко бывает обособленным – как правило, травма сочетается с повреждением полулунной и лучевой костей, вывихом лучезапястного сустава и надрывом ладьевидно-полулунного сочленения.
Признаки перелома
Примечательно, что при переломе ладьевидной кости может не наблюдаться видимая деформация кисти. Это основная причина, почему пострадавший ошибочно воспринимает надлом за ушиб.
При формировании надлома костных структур пострадавшего беспокоят следующие симптомы:
- Резкая болезненность в месте анатомической табакерки, особенно у основания первого пальца кисти. Интенсивность болевых ощущений нарастает при прикосновении к поврежденному участку, попытке удержать в руке какой-либо предмет, активных движениях.
- Ограничение амплитуды движений. Резкая боль не позволяет осуществлять привычные движения кисти, а врачебный осмотр исключает возможность полномерной оценки сохранности двигательной активности.
- Нарастание отечности в первые полчаса после травмы у основания первого пальца кисти.
- Видимое кровоизлияние лучезапястного сустава.
- Крепитация (трение фрагментов кости), слышимая на небольшом расстоянии.
Диагностика

Перелом ладьевидной кости нуждается в ранней диагностике, так как, при условии нарушенного кровоснабжения, костная мозоль может не сформироваться вовсе или возникнет некроз костного фрагмента. Подобные осложнения неизбежно приведут к негативным последствиям, в частности, к резкому ограничению подвижности в запястье.
К диагностическим мероприятиям при данном виде травмы относятся:
- Рентгенография поврежденного фрагмента конечности. Обычно рентгеновские лучи составляют четкую картину перелома ладьевидной кости и определяют его характер.
- Компьютерная или магнитно-резонансная томография. Применяется, когда рентгенограмма недостаточно точно определяет соотношение костных фрагментов. Данные исследования позволяют в трехмерной плоскости рассмотреть травмированный участок кости, что всецело определит тактику хирургического лечения сложного перелома.
При надломе кости без смещения фрагментов, рентгенографии не всегда под силу зафиксировать границу перелома. В случае отсутствия возможности провести КТ или МРТ, важно провести шинирование травмированной кисти на 10 дней.
Оказание доврачебной помощи
По сути, лечение перелома начинается сразу после получения человеком травмы. Поэтому важно не допустить ошибок на этапе оказания первой помощи пострадавшему, ведь грамотные действия позволят снизить не только болевой синдром, но и вероятность возникновения массы осложнений.
Алгоритм оказания помощи:
- К месту повреждения приложить холод на 15 – 20 минут. Это может быть продукт из морозильной камеры, предварительно обернутый в хлопчатобумажную ткань. С перерывом в 10 – 15 минут холод накладывается вновь.
- При наличии повреждения кожных покровов следует обработать рану перекисью водорода или хлоргексидином и наложить, по возможности, стерильную повязку.
- Провести иммобилизацию лучезапястного сустава любыми подручными средствами (дощечка, линейка, плотный картон и пр.).
- Вызвать бригаду врачей или самостоятельно доставить пострадавшего в медицинское учреждение.
Консервативное лечение

Тактику лечебных мероприятий определяет специфика перелома: его вид, поврежденный отдел, степень тяжести состояния пациента.
При этом травматологами не учитываются особенности профессиональной деятельности пострадавшего – их главной задачей является полное восстановление работоспособности кисти.
В большинстве клинических случаев диагностируется перелом ладьевидной кости именно закрытого типа. Особенностями врачебной тактики при лечении повреждения без смещения:
- Данный вид травм не нуждается в оперативном вмешательстве.
- Гипсовая лангета накладывается на срок до 2 месяцев. Положении кисти при фиксации – с отведенным первым пальцем. Производится совместная иммобилизация большого пальца и лучезапястного сустава.
Хирургическое лечение

Ключевой целью проведения операции является стабилизация повреждения scaphoideum, способствующая восстановлению питания отломка и скорейшему образованию костной мозоли.
Операция проводится с применением местной или региональной анестезии посредством проведения блокады плечевого сплетения. Хирургом полностью устраняется смещение с последующей фиксацией фрагментов имплантатом (титановым винтом) для их стабилизации. При вмешательстве показано проведение рентгенографии с целью подтверждения анатомически верного расположения кости с ее отломками.
Ход операции:
- Производится разрез запястья в тыльной или ладонной зоне. Точное расположение и величина разреза определяется областью поврежденной кости. Обычно, свежие переломы возможно закрепить винтом через разрез, длина которого составляет 3 – 5 мм. Это обусловлено тем, что при раннем вмешательстве легко устранить смещение и нет необходимости производить больший разрез для обеспечения доступа к кости.
- При неправильно сросшемся или застарелом переломе требуется проведение остеотомии, т.е. искусственного перелома, неверно зафиксированного фрагмента. Такая методика необходима для анатомически верной фиксации винтом костных отломков.
Использование в качестве стабилизирующего фиксатора именно винты объясняется тем, что они полностью вкручиваются в кость, а, по сравнению со спицами, наиболее надежны. Вдобавок, сохраняется возможность раннего восстановления лучезапястного сустава.
Диагностирование у пациента оскольчатого перелома считается показанием к использованию костного трансплантата. Он являет собой своеобразный аналог костной ткани, который размещают поверх поврежденного участка кости и применяется в качестве стимулятора заживления костной структуры. Данный материал в разы увеличивает способность костной ткани к регенерации.
Реабилитация

По окончании основного лечения, пациента необходимо перевести в реабилитационное отделение или дать рекомендации по разработке сустава. Такие меры обеспечат возвращение подвижности и гибкости пострадавшего участка кости.
Важно выдержать определенный период покоя между окончанием лечения и восстановлением подвижности, соблюдая следующие условия:
- Минимизация физических нагрузок для травмированной кисти;
- Отказ от выполнения ежедневной работы пострадавшей конечностью;
- Исключение деятельности, при которой возможно падение на травмированную кисть: катание на велосипеде, коньках, бег.
Необходимо ответственное соблюдение всех врачебных предписаний, так как нарушение режима активности способно привести к повторной травме и свести к нулю проделанные усилия травматологов и самого пострадавшего.
В качестве реабилитационных мероприятий при данном виде перелома используются:
- ЛФК, позволяющая улучшить или даже полностью восстановить подвижность лучезапястного сустава после периода затяжной иммобилизации (первые занятия следует выполнять под контролем инструктора, а затем, получив представление об упражнениях и рекомендации физиотерапевта, можно приступить к самостоятельному восстановлению);
- Парафиновые и озокеритовые аппликации на место перелома;
- Ультразвук с новокаином для снижения болевых ощущений;
- Электрофорез;
- Магнитная терапия.
Физиотерапевтические процедуры позволяют усилить местное кровообращение в суставе и на участке, страдающем от нехватки питания.
Последствия

Как и любая травма, перелом ладьевидной кости чреват развитием негативных последствий. Осложнениями данного вида травмы могут явиться:
- Отсутствие костной мозоли (не сращение перелома). Данное осложнение возникает при несвоевременном лечении. Это и есть основная причина, по которой важно, как можно скорее начать терапевтическое воздействие. Дополнительными факторами, препятствующими сращению кости, могут послужить расположение надлома, присутствие смещения и развитие некроза костной структуры. Если формирование костной мозоли замедленно, то вероятно использование таких методов, как длительное ношение лангеты или оперативное вмешательство для ускорения срастания фрагментов ладьевидной кости.
![]()
Анатомически неверное срастание надлома. В отдельных клинических случаях наблюдается неправильное срастание кости, как правило, под незначительным углом. Такое развитие событий чревато усилением болевого синдрома при попытке подвигать кистью и ограничением амплитуды подвижности в суставе. Данное осложнение хорошо диагностируется с помощью рентгеновского снимка.- Некроз костной ткани. В случае выявления повреждения узкой части ладьевидной кости (талии), присутствует риск нарушения притока крови к ней. Отсутствие должного питания способно привести к отмиранию части костной ткани. К счастью, данное осложнение встречается довольно редко и в особо запущенных случаях.
- Артрит. Частое осложнение, возникающее спустя некоторый период времени за наступлением перелома. Основными причинами его развития служат последствия некротического синдрома или неправильное срастание травмированной кости.
Согласно статистическим данным, у большинства пострадавших перелом ладьевидной кости считается невыявленным. Именно данный фактор способствует возникновению проблем с кистью (долгое, неправильное срастание кости).
К подобным травмам следует относиться с особым вниманием, так как травматизация маленькой и, на первый взгляд, незначительной кости, способна блокировать движение всего лучезапястного сустава.

- 6 Сентября, 2018
- Методы лечения
- Наталья Михаэлис
Остеофитами называются образования, которые появляются по причине неконтролируемого разрастания костных тканей. Такие наросты могут локализоваться абсолютно на различных участках скелета. Довольно часто остеофиты называют шипами или шпорами, так как внешне эти наросты схожи с вытянутым хвостом. От появления этого недуга ни один человек в мире не застрахован. Такие образования доставляют пациенту большой дискомфорт, а также массу болезненных ощущений. Чтобы минимизировать боль и полностью избавиться от этого заболевания, можно использовать не только медикаментозную терапию. Лечение народными средствами остеофитов в комплексе с аптечными препаратами поможет полностью избавиться от такого заболевания. Параллельно с этим специалисты рекомендуют дополнительно проходить различные физиопроцедуры, делать массаж.
Прежде чем рассмотреть особенности лечения народными средствами остеофитов, необходимо разобраться в основных причинах развития подобной патологии.

Причины появления остеофитов
Довольно часто такие наросты образуются на краевой области кости, которая подвержена каким-то сильным физическим нагрузкам. Эти нагрузки сильно деформируют нормальную структуру костей. Кроме этого, остеофиты могут образоваться по причине каких-то патологических процессов, которые затрагивают кость, например, к ним может привести диабет, остеомиелит, остеохондроз.
По причине деформации нормальных очертаний кости остеофиты ограничивают пациента в движении, параллельно с этим проявляются выраженные болевые ощущения. Но в большинстве случаев эти наросты не приносят никаких неудобств человеку. По причине бессимптомного течения болезни этот недуг выявляется абсолютно случайно, например, во время диагностики какого-либо заболевания, а также при рентгеновских исследованиях.
Существует множество различных причин развития этого заболевания. Основными из них являются следующие:
- Травмы костей, например, трещины, переломы, сильные ушибы, расслоение надкостницы.
- Дегенеративно-дистрофический патологический процесс, который локализуется в костной и суставной ткани, например, спондилез или остеоартроз.
- Воспалительные заболевания, к ним следует отнести бруцеллез, туберкулез, остеомиелит, артрит.
- Различные новообразования, например, саркома Юинга, остеохондрома, остеогенная саркома.
- Метастазы в кости.
- Эндокринные нарушения, к которым следует отнести сахарный диабет или акромегалию.
- Неврологические патологии.
- Чрезмерная нагрузка на кости и суставы. Продолжительное пребывание в неудобной позе, лишний вес, плоскостопие, неправильная осанка, активная спортивная тренировка, а также тяжелая физическая работа способны спровоцировать этот недуг.
- Малоактивный образ жизни.
- Возрастные изменения.
- Генетическая предрасположенность.
- Дефицит кальция в организме.
- Неправильное или несбалансированное питание.
Чтобы избавиться от этого недуга, следует выявить и устранить основную причину развития патологии. Еще раз стоит отметить, что лечение народными средствами остеофитов должно осуществляется в комплексе с физиотерапевтическими процедурами, медикаментозной терапией, а также массажем, о чем будет сказано ниже.
Симптомы
До определенного времени подобное заболевание может протекать бессимптомно. Но при прогрессировании патологии отмечаются следующие симптомы:
- Нарушение подвижности.
- Болезненность в пораженных участках, которая может быть различной интенсивности.
- Скрип и хруст в пораженном суставе.
- Воспалительный процесс.
- Припухлость и местная отечность.
Симптомы в зависимости от места локализации
Остеофиты могут образовываться на различных участках костей. Довольно часто диагностируются остеофиты в коленных суставах, позвоночнике, голеностопе, пяточной кости. Локализация наростов влияет на дополнительные признаки этой болезни. Например, остеофиты, которые локализуются в шейной области, сопровождаются следующими симптомами:
- Сильные головные боли.
- Трудности при наклонах и поворотах головы.
- Звон в ушах.
- Иррадиация боли в верхние конечности, ноги и плечи.
Остеофиты позвоночника, лечение которых будет описано ниже, сопровождаются болезненностью. Она распространяется на плечи, лопатки, руки и даже пальцы. Болезненность усиливается во время чихания или кашля.
Остеофиты поясничного отдела, лечение которых также будет описано ниже, сопровождаются сильной болезненностью, отдающей в ступню и ягодицы. Параллельно с этим также изменяется чувствительность в ногах, может появиться онемение. Стопы во время ходьбы начинают подворачиваться, еще у пациента может появиться расстройство мочеиспускания.

Могут образовываться остеофиты в коленном суставе. Лечение народными средствами этих наростов необходимо сочетать с массажем и медикаментами, которые выпишет врач после диагностического обследования. Сопровождаются остеофиты в этой области сильной болью, деформацией сустава и ухудшением его подвижности.
Остеофиты пяточных костей, лечение народными средствами которых можно осуществить в домашних условиях, сопровождаются сильной болезненностью, а также нарушением подвижности стопы. На ранней стадии развития такого недуга болезненность возникает только во время продолжительной ходьбы, а также при сильных физических нагрузках. Спустя некоторое время боль становится постоянной, а кроме этого, также отмечается и ограничение подвижности стоп. Были зафиксированы случаи, когда стопа полностью теряла подвижность.
А теперь стоит более подробно ознакомиться с методами лечения остеофитов народными средствами.
Проверенные рецепты
Существует несколько способов терапии этого недуга. В любом случае лечение остеофитов должно быть комплексным. Как правило, оно подбирается лечащим врачом для каждого отдельного случая. На начальной стадии развития заболевания можно применять медикаментозные препараты, физиотерапевтические процедуры, массаж, лечебную физкультуру, а также методы народной медицины. Однако стоит обратить внимание на то, что в более запущенных случаях лечение остеофитов поясничного отдела позвоночника или других областей будет осуществляться при помощи хирургического вмешательства. Также необходимо помнить, что нетрадиционная медицина является лишь дополнением к основному курсу терапии. Отзывы о лечении народными средствами остеофитов говорят о том, что наиболее эффективными из них являются нижеописанные методы.

Сало для борьбы с наростами
Чтобы минимизировать болевой синдром пораженной области, можно использовать сало. Для этого кусочек продукта прикладывается к больному месту. Кроме этого, проблемную область можно также смазывать барсучьим, медвежьим или козьим жиром. Процедура с применением подобных "мазей" проводится до тех пор, пока у пациента не появится общее улучшение самочувствия.
Сырой картофель
Народные средства для лечения остеофитов позвоночника или других отделов скелета включают в себя и применение сырого картофеля. Для этого овощ необходимо очистить от кожуры, разрезать его на две части, привязать к пораженной области на ночь. Чтобы увеличить эффективность подобной процедуры, овощ лучше всего натереть на терке, после чего кашица прикладывается к проблемному месту и фиксируется при помощи бинта.
Черная редька
Для лечения остеофитов поясничного отдела позвоночника, а также других отделов скелета можно применять черную редьку. Для этого корнеплод надо очистить, измельчить, приложить к болезненному месту. Уже через несколько часов боль утихает.
Аптечный скипидар
Весьма эффективным народным средством для лечения остеофита голеностопного сустава является аптечный скипидар. Это средство помогает избавиться и от пяточных шпор. Скипидаром надо обработать больной участок, после чего надеть хлопчатобумажный носок, а сверху укутать шерстяной тканью. Такую процедуру рекомендуется проделывать перед сном. Длительность терапевтического курса составляет 10 дней. После этого необходимо сделать перерыв (одна неделя), затем курс повторяется.
Лечебные ванночки
Если появились остеофиты в коленном суставе, то необходимо взять листья топинамбура в количестве полутора килограммов. Сырье измельчается, заливается 8 литрами воды. Все это доводится до кипения. После этого отвар надо остудить до температуры, которая является приемлемой для кожного покрова. Полученный отвар используется для ванночек, длительность которых должна составлять 20 минут. Ванночки делаются каждый день, а длительность терапии составляет 10 дней.
Боярышник
Необходимо заварить 3 столовые ложки плодов боярышника кипяченой водой (500 мл). Состав надо убрать в тепло на один час. Употребляется полученный настой по четверти стакана. Однако перед употреблением его надо профильтровать. Частота приема составляет 3 раза в день. Такое средство является эффективным при лечении остеофитов любой локализации.
Бузина
Отвар бузины является весьма эффективным в борьбе с остеофитами. Для его приготовления необходимо взять 15 г этих ягод, залить их 0,5 стакана воды, довести до кипения. После этого отвар охлаждается и процеживается через марлевую ткань или мелкое сито. Употребляется готовое средство 3 раза в день по 30 мл.

Ванны для позвоночника
Если остеофиты образовались на костях позвоночника, то можно применять целебные ванны. Для этого несколько сосновых веток требуется залить 10 л воды. Довести до кипения, после чего проварить на медленном огне на протяжении 10 минут. Профильтрованный и теплый отвар выливается в ванну. Длительность процедуры составляет 15 минут. Проводятся подобные мероприятия каждый день.
Массаж и лечебная физкультура
Массаж для лечения остеофитов применяется только на участках, которые находятся рядом с этими наростами. Сами наросты ни в коем случае нельзя массировать. Регулярный массаж способствует профилактике застойных явлений, которые наблюдаются в соединительной и мышечной ткани. Кроме того, такие процедуры улучшают кровообращение, выводят продукты метаболических реакций.
Помимо этого, существует также комплекс лечебных упражнений, направленных на достижение таких же целей. В более запущенных случаях лечебные упражнения разрабатываются специалистом и выполняются вместе с инструктором. При менее выраженном недуге гимнастические упражнения можно осуществлять самостоятельно в домашних условиях. Но выполняются они только после предварительного согласования с лечащим врачом, который устанавливает продолжительность и интенсивность таких занятий.
Оперативное вмешательство
При сильном развитии остеофиты могут стать причиной утраты трудоспособности пациентом. Постоянная болезненность, а также наличие симптомов, которые не могут быть устранены при помощи физиотерапии, медикаментов и народных средств, являются показанием к оперативному вмешательству. Операция осуществляется методом спиливания костных наростов. При необходимости пациенту устанавливается эндопротез сустава. Время восстановления будет зависеть от степени поражения соединительной и костной ткани, прилегающих структур, а также сложности операции. Как правило, длительность периода реабилитации составляет не менее 2 месяцев.
Последствия и результаты домашнего лечения
Как уже говорилось ранее, для более эффективного лечения методы народной медицины необходимо применять в комплексе с медикаментозными средствами, физиотерапией. Только так можно будет добиться полного выздоровления. Однако стоит обратить внимание на то, что для устранения симптомов потребуется некоторое время. Не стоит рассчитывать, что боли утихнут уже после первой домашней процедуры.
Профилактика
Чтобы предотвратить образование остеофитов, необходимо соблюдать следующие профилактические меры:
- избегать сильных нагрузок на позвоночник и суставы;
- своевременно лечить хронические болезни;
- периодически разминаться при сидячей работе;
- контролировать массу тела;
- в рацион включать побольше свежих овощей и фруктов;
- носить удобную обувь.
Если были выявлены у пациента остеофиты, то лечение должно быть незамедлительным. Только ежедневный и упорный труд может остановить развитие данной патологии и предотвратить различные осложнения.
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
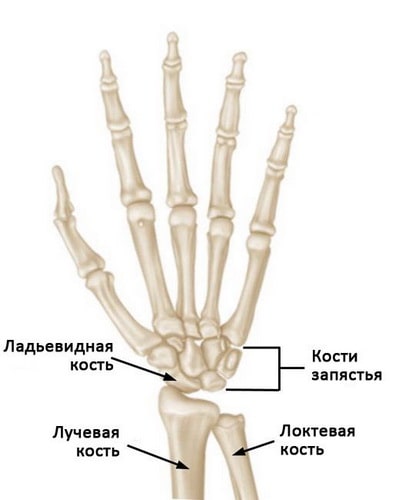
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
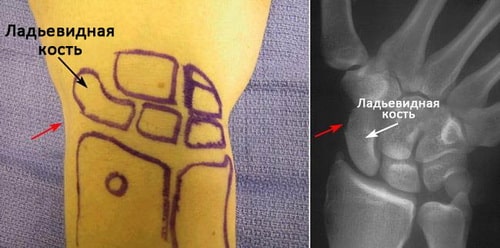
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
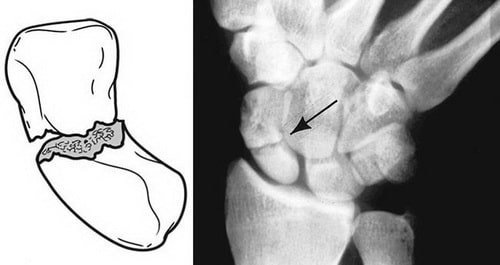
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
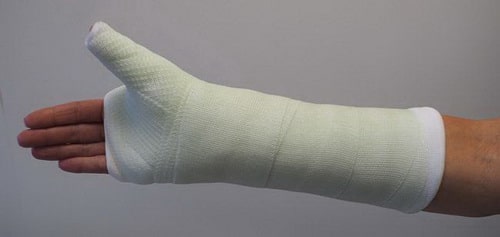
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
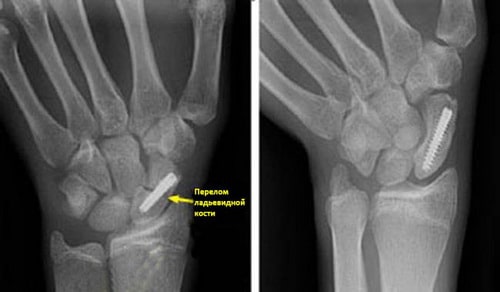
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
Читайте также:



