Лечение деформирующего ревматоидного артрита
Артрит деформирующий — прогрессирующая дистрофическая патология из группы остеоартрозов. Для заболевания характерны деструктивно-дегенеративные изменения суставов, заключающиеся в первичном разрушении хрящевых тканей и последующим повреждением всего сочленения. Ведущие признаки деформирующего артрита — артралгия (боль в суставах), утренняя припухлость и скованность движений. Постепенно форма сочленения изменяется, снижается его функциональная активность. При отсутствии врачебного вмешательства развивается анкилоз или патологическая суставная нестабильность.
Для диагностирования деформирующего артрита проводится ряд инструментальных исследований — рентгенография, артроскопия, МРТ, КТ. В терапии используются глюкокортикостероиды, НПВС, миорелаксанты, хондропротекторы, массаж, физиопроцедуры, ЛФК. При неэффективности консервативного лечения поврежденный сустав заменяется эндопротезом колена или бедра.
Механизм развития и причины
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
Основная причина развития заболевания — замедление восстановительных процессов в соединительнотканных структурах. Нарушение их регенерации приводит к постепенному, преждевременному разрушению хрящей, выстилающих костные головки. Они истончаются, растрескиваются, становятся шероховатыми, утрачивают прочность и эластичность. Хрящи уже не способны выполнять свою амортизирующую функцию. Поэтому при соприкосновении костных головок повреждаются не только хрящевые, но и костные ткани. Субхондральные кости обнажаются, уплотняются, остеосклеротически изменяются. Организм предпринимает попытки стабилизировать сустав во время движения. Начинают разрастаться края костных пластинок, формируются остеофиты (костные наросты).

Регенерация хрящей замедляется в большинстве случаев из-за чрезмерных нагрузок на сустав. Например, в процессе или после интенсивных тренировок появляется боль, сигнализирующая о травматизации хрящевых тканей. У молодых людей скорость восстановительных процессов довольно высокая. Поэтому хрящевые ткани в суставах своевременно регенерируются. А вот у пожилых людей и стариков эти структуры восстанавливаться не успевают. Количество микротравм увеличивается, провоцируя преждевременное изнашивание поверхностей костных головок. Вторичный деформирующий артрит может развиться на фоне следующих патологий:
- воспаления костно-суставных тканей;
- асептического некроза коленного сустава;
- гормональных или обменных нарушений.
В отдельную группу врачи выделяют травматические повреждения хрящевых тканей. Артрит становится тяжелым последствием внутрисуставного перелома. В этом случае его развитие объясняется механическим разрушением хряща и последующей замедленной, неправильной регенерацией. Предупредить возникновение заболевания часто невозможно даже при проведении адекватной, грамотной терапии.
Совсем другое дело — повреждение мениска колена. Для профилактики развития деформирующего артрита хирурги как можно раньше удаляют разрушенные ткани или пришивают их на место. Если операция не будет проведена, то нестабильная поврежденная часть начинает постоянно травмировать суставные хрящи. Это становится причиной хондромаляции — нарушения структуры хряща на задней поверхности с потерей физиологической упругости и его размягчением.
Клиническая картина
Для деформирующего артрита любой локализации характерны такие клинические и рентгенологические признаки:
- крепитация — хруст, треск, пощелкивание суставов во время их сгибания или разгибания, указывающие на истончение хрящей и ослабление связочно-сухожильного аппарата;
- ограничение подвижности сочленений из-за уменьшения размеров суставных щелей;
- разрастание остеофитов, провоцирующее развитие синовита и воспаление мягких тканей;
- необратимая деформация крупных и мелких суставов в результате дегенерации субхондральных костей;
- спазмы скелетной мускулатуры.
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Пациенты жалуются ревматологам, ортопедам или травматологам на утреннюю припухлость (отечность) суставов, скованность движений, исчезающую примерно спустя 30-40 минут. При обследовании больных с артритом нижних конечностей обнаруживается мышечная гипертрофия бедер, ягодиц, сгибательно-приводящие контрактуры. Если человек не обращается за врачебной помощью, то спустя несколько лет у него выявляется укорочение поврежденной ноги, хромота, а затем и анкилоз — патологическая тугоподвижность или полное обездвиживание.
Для деформирующего артрита мелких суставов характерно формирование плотных узелков на краях межфаланговых проксимальных и дистальных сочленений кистей рук. Это так называемые узелки Гебердена и Бушара, при надавливании на которые возникают болезненные ощущения. При диагностировании генерализованной формы патологии (болезнь Келлгрена, полиостеоартроз) выявляется множественная деструкция не только периферических, но и межпозвонковых сочленений. Полиостеоартроз в таких случаях часто сопровождает остеохондроз межпозвонковых дисков, спондилез шейного и пояснично-крестцового отделов позвоночника, периартриты и тендовагиниты.
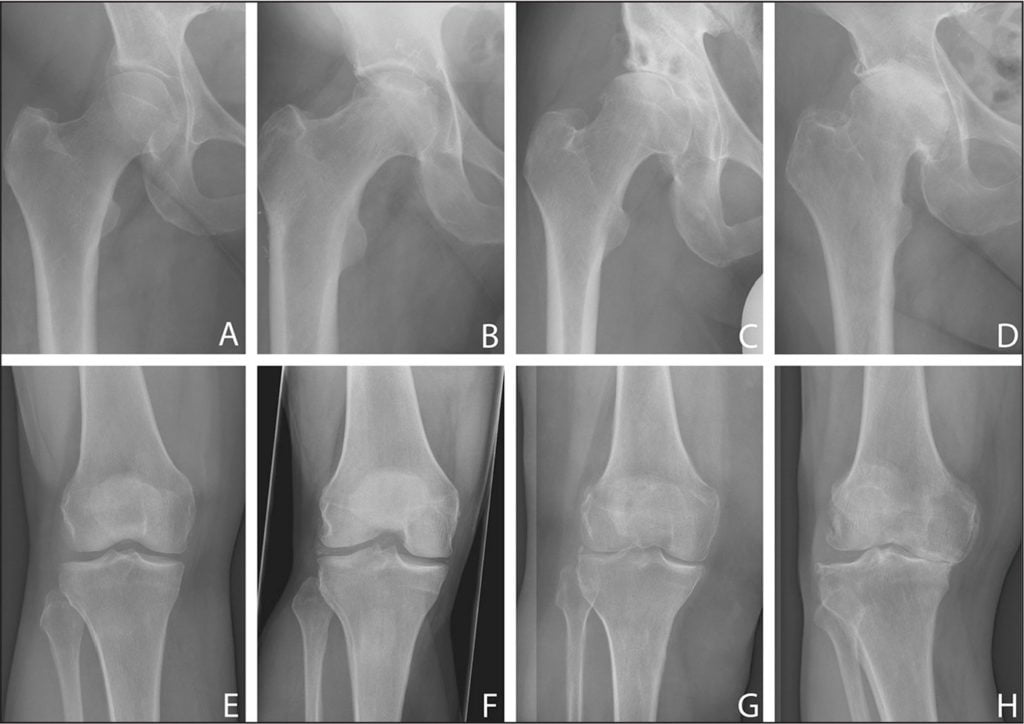
| Стадии деформирующего артрита | Клинические и рентгенологические проявления |
| Первая | В местах крепления связок формируются своеобразные заострения. В области коленей — межмыщелковые возвышения на участке крестообразных связок, в тазобедренных сочленениях — в области надмыщелков, боковых связок большеберцовых костей. Размеры суставных щелей не изменены. Болезненные ощущения возникают только при физических нагрузках. Если лечение начинается на этом этапе, то патология надежно купируется и дальше не развивается. О заболевании будут напоминать только окостеневшие участки в местах прикрепления связок |
| Вторая | Суставные щели сужены в результате изнашивания гиалиновых хрящей. Замыкательная пластинка склерозируется, уплотняется. Стадии ремиссии чередуются с рецидивами, возникающими все чаще. Объем движений в суставах существенно снижается, при сгибании или разгибании сустава слышится щелчки, хруст. Болезненные ощущения появляются даже в состоянии покоя, провоцируя бессонницу, быструю утомляемость. При диагностировании патологии используются консервативные методы лечения, редко дающий положительный результат |
| Третья | На рентгенологических изображениях заметно полное или частичное сращение суставных щелей и множество сформировавшихся крупных остеофитов около сочленений. Артралгия становится постоянной, усиливается при малейшем движении. Суставы тугоподвижны в течение всего дня из-за развившегося анкилоза. Консервативное лечение не эффективно, направлено только на устранение болей. Пациента готовят к хирургическому вмешательству — корригирующей остеотомии, но чаще к эндопротезированию |
Диагностика
Лечением деформирующего артрита занимаются ревматологи или ортопеды, постравматического — травматологи. Если в штате больницы таких специалистов нет, нужно записаться на прием к терапевту. Первичный диагноз выставляется на основании жалоб пациента, его внешнего осмотра, изучения анамнеза. Для подтверждения проводится ряд инструментальных и лабораторных исследований. Наиболее информативна рентгенография, позволяющая выявить все характерные признаки деформации суставов — субхондральный остеосклероз, сузившуюся щель, сформировавшиеся кисты и остеофиты.
Для оценки состояния соединительнотканных структур (связок, сухожилий, мышц) проводится МРТ или КТ. При тяжелом течении артрита пациентам показана артроскопия. В полость сустава вводится устройство, оснащенное миниатюрной видеокамерой. Во время ее продвижения изображение внутренней поверхности сочленения передается на монитор. Во время артроскопии проводится забор синовиальной жидкости для изучения ее состава. При необходимости берутся биоптаты синовиальной оболочки и хрящевых тканей.
Основные методы терапии
Практикуется комплексный подход к лечению деформирующего артрита коленного, голеностопного, локтевого, тазобедренного суставов. При выборе методов терапии врач учитывает стадию патологии и причину ее развития, степень повреждения тканей. Так как возникшие деструктивно-дегенеративные изменения в суставах необратимы, лечение направлено на улучшение самочувствия пациента. Для снижения выраженности артралгии используются препараты различных клинико-фармакологических групп:
- нестероидные противовоспалительные средства (НПВС) — Мелоксикам, Лорноксикам, Диклофенак, Нимесулид, Кетопрофен. При острых болях вводятся внутримышечно, при артралгии средней и слабой выраженности — в таблетках, капсулах, драже. Так как прием НПВС провоцирует изъязвление слизистой желудка, одновременно назначаются ингибиторы протонного насоса, например, Омез или Омепразол. Самый желудочнотоксичный препарат — Индометацин, обладающий и самым мощным обезболивающим действием;
![]()
- медикаментозные блокады с глюкокортикостероидами Дипроспаном, Дексаметазоном, Флостероном, Гидрокортизоном, Триамциналоном. Для усиления анальгетического эффекта комбинируются с анестетиками Лидокаином или Новокаином. Врачи неоднозначно относятся к этому способу устранения артралгии из-за мощных побочных проявлений гормональных препаратов. Они быстро и надолго снимают боль, но одновременно оказывают токсичное воздействие на внутренние органы. Глюкокортикостероиды снижают массу костей, и так подвергающихся разрушению артритом.
![]()
Пациентам обязательно назначается длительный курсовой (не менее 3 месяцев) прием хондропротекторов (Терафлекс, Структум, Хондроксид, Артра). Препараты способствуют частичной регенерации хрящевых тканей, а по мере накопления в суставах оказывают противовоспалительное и анальгетическое действие. Эти средства стоят очень не дешево, поэтому, чтобы деньги были потрачены не зря, следует избегать каких-либо физических нагрузок во время лечения. Хондропротекторы производятся в виде кремов, мазей, гелей (Хондроитин-Акос, Хондроксид, Терафлекс). Назначаются местные средства редко, так как клинически не подтверждена способность ингредиентов проникать в суставные полости.
Пациенту рекомендуется снизить физическую нагрузку на больной сустав, избегать чрезмерной двигательной активности и подъема тяжестей. С этой целью назначается ношение эластичных бандажей на стадии ремиссии и жестких, полужестких ортезов во время обострений. Ортопедические приспособления используются только в дневное время. При диагностировании деформирующего артрита 2 или 3 степени тяжести рекомендуется во время движения применять трость или костыли. Пациентам назначаются 5-10 сеансов магнитотерапии, лазеротерапии, УВЧ-терапии, массаж, ЛФК для улучшения кровообращения в поврежденном суставе.
Категорически запрещается использовать какие-либо народные средства. Это приведет к прогрессированию деформирующего артрита, его распространению на здоровые суставы. Затормозить или полностью остановить патологию возможно только с помощью фармакологических препаратов, физиопроцедур, а в осложненных случаях показана замена сустава эндопротезом.
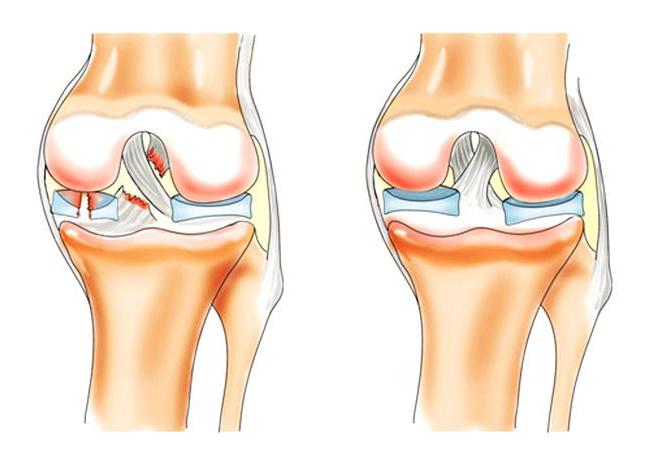
Плавность движений, безболезненное скольжение суставов обеспечивается эластичной хрящевой тканью, покрывающей соединённые между собой кости. Каждое хрящевое соединение покрыто синовиальной капсулой. Разрушение и износ капсул приводит к поражению хрящевой ткани и развитию воспалительных процессов в суставах. Истирание и растрескивание хряща влечёт за собой увеличение нагрузки на костную систему. Как следствие, появляются дегенеративно-дистрофические изменения костных тканей.
Симптомы деформирующего артрита
На ранних стадиях деформирующий артрит проявляется малой подвижностью и болезненностью поражённого сустава. После длительного покоя, например, утром после сна, движения затруднены и суставы хрустят, но постепенно, с увеличением двигательной активности, скованность проходит.
На следующей стадии боли усиливаются, суставы становятся всё менее подвижными, часто опухают и наблюдаются первые признаки деформаций. Также появляется метеочувствительность, то есть самочувствие становится хуже во время дождя и при похолодании. Правильность очертания костей теряется. А появление костных бугров провоцирует растяжения суставных капсул, частые подвывихи и вывихи суставов. При артрите, как и при любом воспалительном процессе, наблюдается повышенная температура тела, и уровень СОЭ также выше нормы. Иногда наблюдается увеличение лимфатических узлов и потеря веса.
При отсутствии лечения деформирующий артрит очень быстро развивается и приводит к необратимым изменениям. Обычно артрит развивается у людей старше 50 лет, но в последние годы разновидность артрита - деформирующий артроз, всё чаще стал встречаться и в более молодом возрасте.
Современная медицина классифицирует артрит по нескольким характеристикам.
Виды артрита по локализации заболевания
- Моноартрит поражает один крупный сустав. Как правило, воспалению и разрушению подвергается тазобедренный, коленный, плечевой или голеностопный сустав.
- Полиартрит повреждает одновременно несколько мелких суставов, например, кисти или суставы пальцев рук и ног. У пожилых людей довольно часто наблюдаются болезненно искривлённые деформирующим артритом пальцы на руках.
Разновидности артритов по характеру протекания болезни
- Острая форма характеризуется быстрым развитием с внезапной сильной и острой болью.
- Хроническое протекание при медленном развитии проявляется слабыми, постепенно усиливающимися болями в разных суставах.
Классификация артритов по причинам возникновения суставных воспалений
- Ревматоидный артрит. Имеет инфекционно-аллергическую этиологию, поражает суставные ткани и иногда распространяется на внутренние органы. На фоне хронического воспаления суставов конечностей при деформирующем ревматоидном артрите развиваются трудности при передвижении.
- Ювенальный ревматоидный артрит или болезнь Стилла. Причина этого заболевания, поражающего детей до 16 лет, на сегодняшний день неизвестна. Постоянно прогрессирующее развитие болезни способно поражать внутренние органы, приводя к инвалидности ребёнка.
- Подагрический артрит. Сопровождается отёчностью и острыми болями. Развивается из-за постепенного накопления в полости сустава кристаллов мочевой кислоты, которые не растворяются в крови и не выводятся из организма с мочой.
- Артрит инфекционный или гнойный. Воспаление суставов развивается вследствие попадания в организм каких-либо инфекций через открытую рану или через кровь. Дизентерийный, хламидийный, туберкулёзный, гонорейный, постстрептококковый, гонококковый и вирусный артриты относятся к инфекционным видам.
- Остеоартрит. Характеризуется прогрессирующим разрушением хрящевой прослойки с постепенным усилением болевых ощущений. При остеоартрите образуются костные наросты внутри сустава, приводящие к нарушению двигательных функций конечностей.
- Травматический артрит. Опасен тем, что может проявиться спустя несколько лет после травмирования. Характеризуется воспалением ушибленной области и разрушением костной ткани.
- Ревматизм. Сложное хроническое заболевание, при котором, помимо воспаления соединительных суставных тканей, поражается сердце.
- Артроз. Распространённая форма болезни, поражающая только околосуставные ткани и сами суставы, не осложняя работу других органов.
Причины возникновения деформаций в суставах
Процесс возникновения и развития деформирующего суставы артрита до сих пор полностью не изучен и причины окончательно не выяснены. Однако современная медицина выделяет несколько факторов, провоцирующих начало этого заболевания:
- Инфекция является самой распространённой причиной развития артрита. Для подавления различных бактерий, вирусов и грибковых инфекций обязательно назначается антибактериальная терапия.
- Травмы провоцируют посттравматическое воспаление в суставе из-за ушиба, растяжения связок или перелома. Иногда травматический артрит развивается из-за чрезмерной нагрузки на суставы или перенесённой операции.
К прочим, менее распространённым причинам возникновения артрита, относятся гиперактивная иммунная система организма, генная предрасположенность, аллергические реакции, авитаминоз. Усугубляется течение болезни избыточным весом, нарушениями обмена веществ организма, например диабетом или тиреотоксикозом, нервным расстройством.
Диагностика воспаления в суставах
Для выявления этого сложного заболевания используются разные методики, которые помогают увидеть все процессы, происходящие внутри поражённого сустава. Основным исследованием при артрите является рентгенография сустава в прямой и боковой проекции и увеличенная рентгенограмма для мелких суставов. Дополнительно может назначаться цитологический и микробиологический анализ синовиальной жидкости, томография, артрография, УЗИ, электрорентгенография.
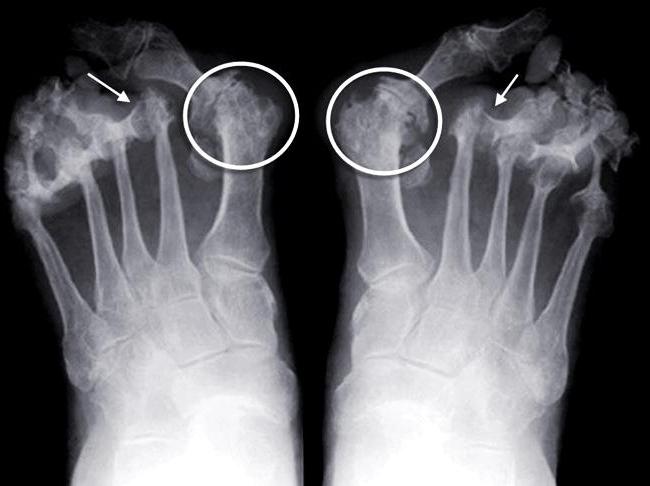
Сведения, полученные в результате диагностического обследования, позволяют увидеть стадию развития заболевания, локальные изменения внутри сустава, определить степень функциональных нарушений и характер воспалительного процесса. Полученная клиническая картина определяет назначение соответствующего лечения.
Степени поражения суставов при деформирующем артрите
Развиваясь и прогрессируя, деформирующий артрит проходит несколько степеней развития:
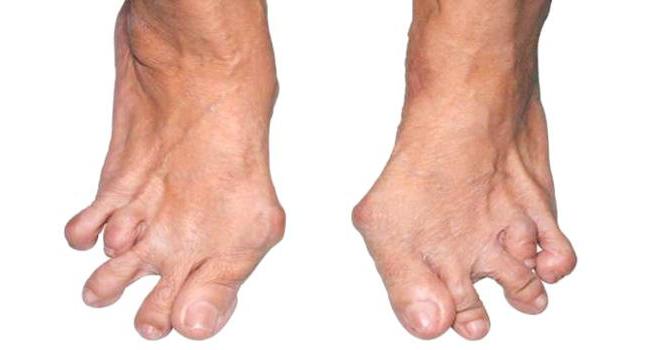
- Первая степень протекает без особого внимания пациента на незначительное ограничение подвижности сустава.
- Вторая степень определяется появлением болезненности после физической нагрузки на поражённый сустав из-за начальных деформаций.
- Третья стадия характеризуется ярко выраженными болями и ограничением двигательной активности. Пациенты вынуждены отказаться от привычного образа жизни и сменить вид деятельности. Особые неудобства из-за сложностей самообслуживания пациенты испытывают при развитии деформирующего артрита пальцев рук. Иногда больной получает инвалидность.
Лечение деформирующего артрита
При лечении деформирующего артрита даже на ранних стадиях остановить развитие болезни невозможно. Но раннее обращение к врачу помогает уменьшить симптоматику и замедлить течение заболевания.
Для эффективного лечения ревматоидного артрита и деформирующего остеоартроза важно чередовать периоды активной деятельности с отдыхом и нормализовать вес тела. На первой стадии воспаления хорошо помогают аппликации из лечебных грязей и парафина, рассольные и сероводородные ванны, массаж.
Хорошие результаты показывает сочетание лечебной не нагрузочной физкультуры с хондропротекторами и анальгетиками. Для местного обезболивающего эффекта применяются мази, гели и кремы на основе змеиного и пчелиного ядов. Грамотно подобранные опытным врачом гомеопатические препараты помогают снять боль и приостановить воспалительный процесс внутри сустава. На более поздних стадиях назначаются нестероидные препараты и глюкокортикостероиды. Рекомендуется при артритах гирудотерапия, перцовый пластырь, воздействие лазерными и ультразвуковыми волнами, мануальная терапия.
В качестве профилактики и уменьшения вероятности рецидива болезни используются народные средства. При воспалениях в суставах помогает апитерапия, то есть лечение укусами и продуктами деятельности пчёл. Различные травяные настойки и чаи помогают снимать отёчность и воспаление. Также при лечении артритов необходимо исключить из рациона алкоголь и копчёности.
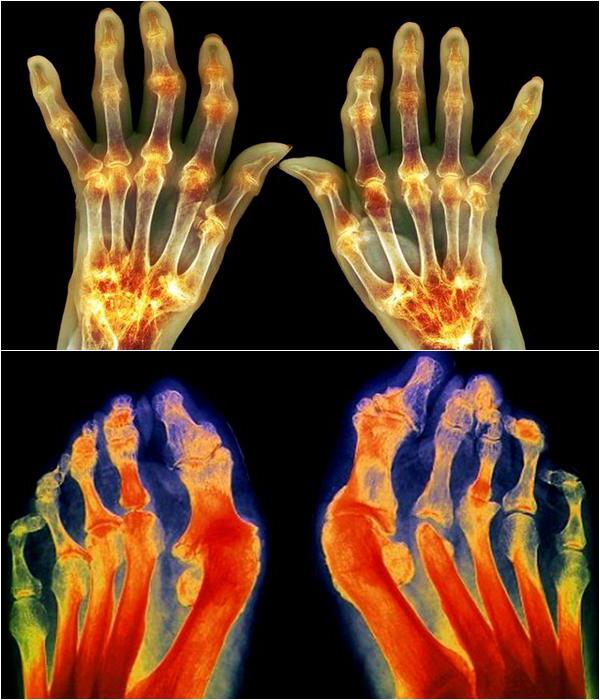
При некоторых сложных деформациях суставов назначается операция.
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов, на который стоит обратить внимание, - легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов - сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз - неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы;
- ювенильная форма – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
- серопозитивные – РФ обнаружен;
- серонегативные – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких - развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж;
- новые методики;
- хирургические методы лечения.
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС - преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
- электрофорез с диклофенаком;
- фонофорез с дексаметазоном;
- аппликации с димексидом.
Хондропротекторы что это как выбрать, насколько они эффективны
Читайте также: