Лечение дефицита костной ткани
Вымывание кальция из костей, или остеопороз, в России встречается у 34% женщин и 27% мужчин старше 50 лет [1] . В 2000-е годы в стране каждую минуту происходило семь переломов позвонков, каждые пять минут — проксимального отдела бедренной кости [2] . Переломы связаны с хрупкостью костной ткани из-за недостатка в ней кальция. У женщин минеральная плотность ткани с возрастом снижается значительно быстрее, чем у мужчин. Почему так происходит и можно ли что-то предпринять?







Основа основ организма: несколько слов о костной системе
Костная ткань имеет сложную структуру. В ее основе — волокна коллагена, особого белка, который есть почти во всех органах нашего тела. Ему наши кости обязаны упругостью. Коллагеновая основа минерализуется гидроксиапатитом кальция, который придает костям прочность. Кальций — самый распространенный минерал нашего организма, составляет около 2% массы тела человека. При этом 99% всего кальция содержится в костях и зубах, остальное — в сыворотке крови и внутри клеток. Суточная потребность взрослого человека в кальции — 1 грамм, это количество организм может получить, например, из молочных продуктов.
Обмен кальция регулирует витамин D — кальциферол. Он активирует работу гена, обеспечивающего синтез организмом особого белка, который отвечает за всасывание кальция в кишечнике. Этот белок транспортирует кальций в те участки костной матрицы, которые подвергаются ремоделированию. Витамин D может синтезироваться в коже под действием солнечных лучей. Но врачи полагают, что современный образ жизни не позволяет человеку получать достаточно солнца. Поэтому витамин D должен поступать с пищей и, возможно, в виде фармакологических препаратов. Согласно последним клиническим рекомендациям по профилактике недостаточности витамина D, взрослым младше 50 лет его нужно потреблять в количестве 600–800 МЕ (международных единиц, или единиц действия — ЕД), старше 50 лет —800–1000 МЕ. Основные источники витамина D — жирная рыба, яйца, сливочное масло.
Кроме витамина D, для нормального обмена кальция необходим витамин К, о которым говорят гораздо меньше. Именно он нужен для синтеза белка остеокальцина, который связывает воедино гидроксиапатиты и коллаген в костной ткани. Эксперты Американской медицинской ассоциации полагают, что взрослый мужчина должен получать около 120 мг витамина К ежесуточно, женщина — около 90 мг. Основные источники витамина К — шпинат, капуста, петрушка, отруби.
Костная ткань в человеческом организме проходит три стадии развития: примерно до 30 лет — нарастание костной массы, потом — относительно короткий период ее стабилизации, после чего начинается физиологическое уменьшение минерализации костной ткани. Плотность костей падает уже в 35 лет у женщин, в 45 — у мужчин [4] . Поначалу этот процесс идет достаточно медленно — по 0,3–0,5% в год. Но у женщин после наступления менопаузы потеря костной массы ускоряется до 2–3% в год и продолжается в таком темпе до 70 лет. Это вызвано тем, что эстрогены в норме поддерживают баланс между остеобластами и остеокластами и по мере снижения количества женских половых гормонов возрастает активность клеток, разрушающих костную ткань. Кроме того, эстрогены влияют и на обмен витамина D в организме: у 70% женщин в постменопаузе отмечается его дефицит [5] .
Эстрогены также связаны с синтезом коллагена: по мере того, как их количество уменьшается, обновление коллагеновых волокон замедляется. Свидетельство тому — морщины и дряблость кожи, которых невозможно избежать с возрастом. Аналогичный процесс происходит и в костной ткани, что не может не влиять на ее плотность, ведь, как уже упоминалось, волокна коллагена — основа костной структуры.
В итоге уже в 50 лет у среднестатистической женщины риск перелома костей в три раза выше, чем у мужчины того же возраста [6] . Именно низкотравматические переломы, происшедшие при минимальном физическом воздействии, — главный симптом остеопороза, вымывания кальция из костной ткани. Наиболее типичными считаются переломы в области верхней части (проксимального отдела) бедра, лучевых костей, тел позвонков, а также ребер и ключиц [7] .
Опасней при остеопорозе переломы шейки бедра. Если нет возможности сделать пересадку тазобедренного сустава в клинике, такой перелом обрекает человека на полную неподвижность. В пожилом возрасте ограничение подвижности часто приводит к застойным пневмониям и венозным тромбозам. В итоге летальность после подобного перелома в течение первого года составляет примерно от 12% до 40% [8] .
Конечно, укреплять костную ткань можно и нужно. Для предупреждения остеопороза, прежде всего, придется избавиться от вредных привычек. При регулярном употреблении алкоголя костная масса снижается в два раза быстрее нормы. Минеральная плотность костной ткани у курящих женщин в полтора–два раза ниже, чем у некурящих [9] .
Кроме того, крайне важна физическая активность. Но выбрать подходящий вид спорта нужно с умом. Не рекомендуются бег и прыжки. Хороши упражнения на растяжку и тренировку равновесия — помогают снизить частоту падений. Но особенно полезны для профилактики остеопороза упражнения с тяжестями. Это могут быть как традиционные тренажеры, гантели или гири, так и тренировки с собственным весом, популярный в последнее время pole dance или просто ходьба вверх по лестнице (особенно если есть лифт, который отвезет вниз, поскольку спуск сильнее нагружает колени). Дело в том, что мышцы крепятся к костям, и по мере увеличения силы мышц организм вынужден увеличивать минерализацию костной ткани, чтобы крепление было прочным.
К сожалению, не всегда получается сформировать полноценный рацион, особенно в зрелом возрасте, когда появляются ограничения в питании из-за хронических патологий. В таком случае на помощь приходят препараты, содержащие кальций и витамин D.
Но, учитывая, что на фоне сниженного количества эстрогенов в организме женщины нарушается усвоение витамина D и активируются процессы резорбции костей, только кальция и витамина может быть недостаточно. Необходимы и растительные или синтетические аналоги женских половых гормонов. Растительные вещества с эстрогеноподобным действием называются фитоэстрогенами. Из них лучше всего изучены изофлавоны сои (генистеин).
Генистеин действует аналогично природным эстрогенам женского организма. Он активирует синтез коллагена, способствуя укреплению костной ткани. Кроме того, он улучшает усвоение кальция и витамина D. Исследования показали, что при приеме генистеина в дополнение к кальцию и витамину D, плотность костной ткани становится на 15–20% выше, чем при употреблении витамина и минерала без фитоэстрогенов [10] .
Вымывание кальция из костей — проблема, которой особенно подвержены женщины старше 40–50 лет. Это связано, прежде всего, со снижением количества женских половых гормонов — эстрогенов, из-за чего в организме нарушается обмен кальция и витамина D, необходимых для укрепления костей. Замедлить этот процесс помогут правильное питание, дозированные физические нагрузки, а также прием препаратов, содержащих кальций, витамин D и фитоэстрогены — растительные аналоги женских половых гормонов.
Что такое атрофия костной ткани челюсти
- Губчатая кость — пористая и легкая, в ней между костными структурами (трабекулами) много свободного пространства, где проходят кровеносные сосуды. В структуре преобладают органические компоненты.
- Компактная (кортикальная) кость — плотно скомпонованная и очень прочная. В ней преобладают неорганические субстанции.
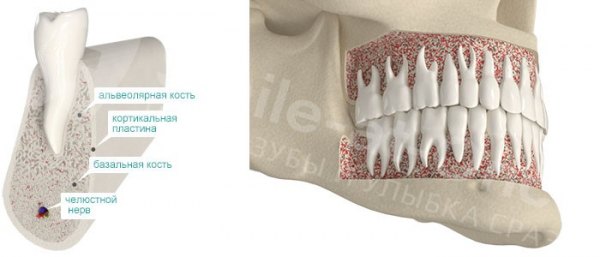
Живая ткань кости формируется костными клетками: остеоцитами и остеокластами.
Остеоциты — это клетки костной ткани, которые ее формируют и регулируют процесс кальцификации. Они синтезируют белковые структуры кости, регулируют минерализацию — концентрацию солей кальция и фосфора, таким образом поддерживая баланс между органической и неорганической составляющей.
В клинической практике выделяют 4 степени атрофии [4] :
- незначительная;
- умеренная;
- выраженная;
- грубая.
При незначительном снижении плотности костной ткани возможна имплантация зубов с помощью дентальных имплантатов оптимального размера. При грубой атрофии имплантация возможна только после реконструкции челюсти.
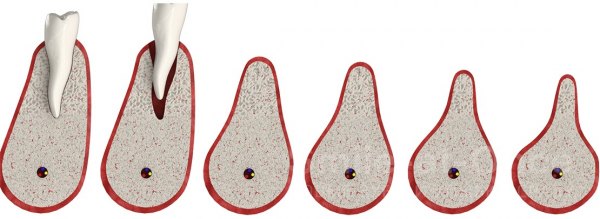
Потеря зуба — не единственная причина изменения костной структуры. Такими причинами могут стать:
- воспаление десен и периодонта — структур, окружающих зубы и обеспечивающих их стабильность;
- кисты и воспаления в области корней зубов или верхнечелюстных пазух;
- травмы челюсти;
- остеопороз;
- врожденные анатомические особенности.
Тем не менее основные причины развития атрофии костной ткани челюсти — несвоевременное протезирование после удаления зуба.
И основная проблема, с которой сталкиваются пациенты стоматологических клиник, — невозможность имплантации зубов. По данным отечественных врачей, у 35% пациентов она невозможна без проведения реконструкции костной ткани челюсти [5] .
Поскольку атрофия костной ткани чаще всего развивается из-за удаления зуба (или нескольких зубов), очевидно, что для ее предотвращения следует как можно скорее восстановить зубы. Традиционно используются несколько методик:
- установка мостовидной конструкции;
- установка съемного протеза;
- имплантация.
Имплантация зубов, в отличие от других методик протезирования, позволяет сформировать нагрузку непосредственно на костную ткань в районе удаленного зуба. Таким образом, костная ткань продолжает работать в нормальном режиме, а значит, в ней сохраняются все необходимые обменные процессы. Это предупреждает истончение костной ткани челюсти.
Но что же делать, если время упущено и степень атрофии костной ткани не позволяет имплантировать зубы? На сегодня есть две основные методики, позволяющие справиться с этой проблемой.
Это классическая методика, проверенная временем. Сначала проводится операция по увеличению объема костной ткани. Существуют разные методики: синус-лифтинг, расщепление альвеолярного отростка, подсадка костного трансплантата или искусственной ткани. Какая из них будет оптимальна в данном конкретном случае, может решить только лечащий врач. После операции потребуется от нескольких месяцев до полугода на восстановление костных структур, после чего в челюсть вживляются имплантаты, пока без коронок — и снова требуется около полугода для их приживления. Только после этого на титановое основание имплантатов устанавливаются коронки и челюсть, наконец, получает нагрузку.
Это относительно новая методика стала возможной благодаря специальным имплантатам, которые фиксируются не в альвеолярной части челюсти, а глубже, в базальной ее части, которая состоит в основном из компактного вещества. Имплантаты подбирают исходя из индивидуальных особенностей челюсти пациента. Они требуют минимального времени для заживления — протез устанавливают уже на 3–5-й день после фиксации самого имплантата. Благодаря тому, что кость сразу же получает нагрузку, в ней сохраняется кровообращение, нормальный обмен веществ, что ускоряет регенерацию.
Для того чтобы орган сохранял свою структуру и функции, он должен работать. Это касается и костной ткани челюсти. Потеря зубов приводит к атрофии кости челюсти. Чтобы предупредить этот процесс, необходимо как можно быстрее после удаления зуба заменить его протезом. Имплантация зубов — самый приближенный к естественному способ их восстановления, позволяющий сохранить объем и плотность костной ткани.
О том, на что обращать внимание, планируя имплантацию зубов, рассказывает Олег Владимирович Филимонов, врач-имплантолог центра дентальной имплантации SMILE-AT-ONCE:
«Как минимум поинтересуйтесь оборудованием, на котором работает клиника, материалы каких производителей она использует. Например, стоматология SMILE-AT-ONCE — официальный партнер известных производителей имплантатов: Nobel Biocare, Oneway Biomed, Straumann. На нашем сайте есть подробная информация об инструментах, оборудовании, программном обеспечении и технологиях, которые мы используем. Там же вы можете ознакомиться с нашими лицензиями, сертификатами и наградами.
Лицензия № ЛО-77-01-013995 от 14 марта 2017г. выдана Департаментом здравоохранения города Москвы

Предотвратить атрофию костной ткани можно, прибегнув к протезированию зубов с использованием имплантатов.
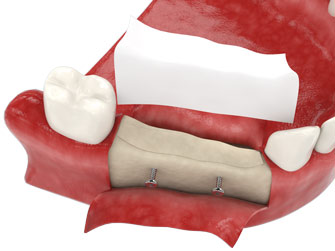
Протезирование зубов с использованием имплантатов часто рекомендуется, если значительно сократился объем костной ткани и если нельзя осуществить костную пластику.

Протезирование зубов с использованием имплантатов позволяет:
- остановить атрофию костной ткани;
- восстановить костную ткань;
- частично разгладить морщины вокруг рта за счет исправления формы челюсти.
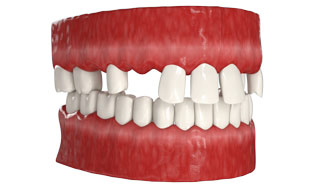
Протезирование зубов с использованием имплантатов возможно даже на последних стадиях развития пародонтита, а также при полной адентии и при значительном сокращении костной ткани.
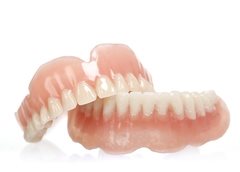
Ношение съемных протезов может вызывать дискомфорт и приводить к атрофии костной ткани и к проседанию десны.
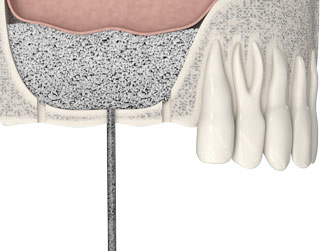
Протезирование зубов с использованием имплантатов не занимает много времени: обрести новую улыбку можно менее чем за одну неделю.
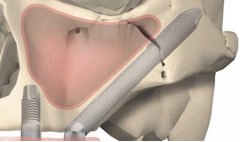
Протезирование зубов с использованием имплантатов может быть актуально для восстановления не только части жевательных зубов, но и всего зубного ряда верхней челюсти.
- 1 Биохимия соединительной ткани
- 2 Lars Schropp, A. Wenzel, L. Kostopoulos, et al. Bone Healing and Soft Tissue Contour Changes Following Single-Tooth Extraction:
A Clinical and Radiographic 12-Month Prospective Study. - 3 Соков, Л.П. Руководство по нейроортопедии. Л.П. Соков, Е.Л. Соков, С.Л. Соков. — М.: РУДН, 2002. — С. 74-75
- 4 Никольский В. Ю., Вельдяксова Л. В., Максютов А. Е. Оценка степени атрофии костной ткани челюстей после удаления зубов
в связи с дентальной имплантацией. Саратовский научно-медицинский журнал 2011. - 5 Клинические результаты использования различных костно- пластических материалов при синус-лифтинге /
С.Ю. Иванов, Э.А. Базикян, М.В. Ломакин [и др.] // Новое в стоматологии. — 1999. — № 5. — C. 75
Если вы решились на установку имплантатов или другой вид дентального протезирования, предварительно посетите пародонтолога. При выявлении патологий потребуется их устранение. Кроме того, необходима гигиеническая чистка зубодесневых карманов и зубов для устранения налета и зубного камня.

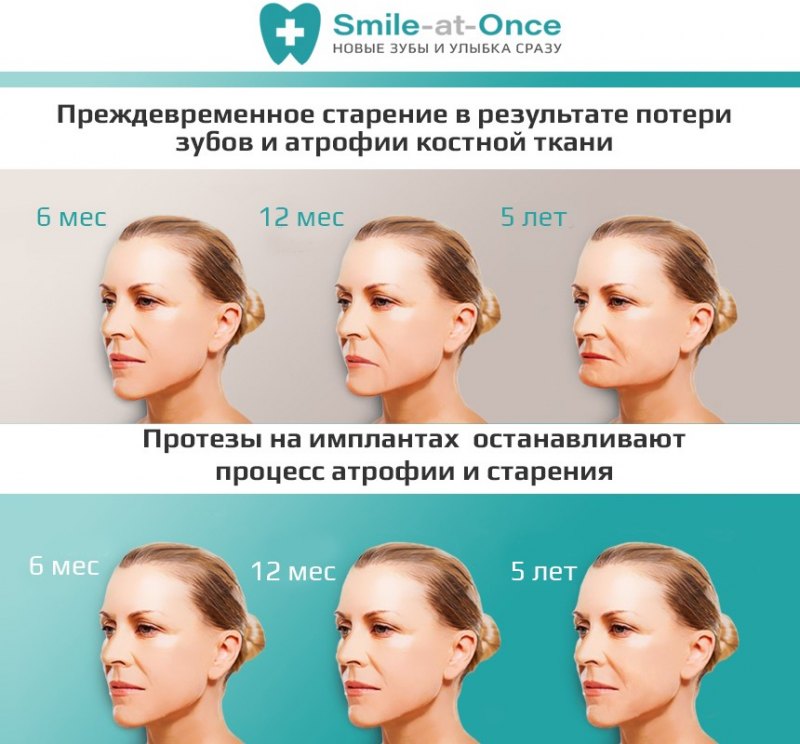
Вам поставили диагноз атрофия костной ткани и вы переживаете по поводу будущей имплантации зубов? Не знаете, стоит ли выполнять наращивание челюстной кости? С чего начать решение данного вопроса? Эти и многие другие аспекты раскрыли эксперты – дочитайте материал до конца, чтобы знать все самое основное по этому поводу.
Атрофия костной ткани – что это такое?
Клинический случай: у человека зуб и корень были удалены давно, а на их место не был установлен имплант и протез. За год костная ткань атрофируется примерно на 25%.
Почему происходит атрофия костной ткани?
Перечислим основные причины атрофического процесса кости:
- Заболевания зубов и десен. К ним можно отнести периостит, периодонтит, остеомиелит, пародонтоз, кисты в области гайморовых пазух, а также корней и др. Любые воспалительные явления в челюстной кости провоцируют ее постепенное атрофирование;
- Отсутствие имплантации и протезирования. Например, у пациента был удален зуб или он самостоятельно выпал, и при этом человек не спешит с восстановлением утраченной зубной единицы. Все это время костная ткань атрофируется, а также происходят другие изменения: неправильно распределяется жевательная нагрузка из-за отсутствия опоры и некорректного давления, деформируется зубной ряд и т.п.
- Преклонный возраст. К сожалению, у людей в возрасте 50+ костная ткань становится более рыхлой, часто возникает остеопороз. Нарушается структура кости, снижается ее плотность, уменьшается масса. Проблема остеопороза обостряется, если у человека диагностируются заболевания сердца и сосудов, ЦНС, щитовидной железы, желудка и кишечника и др.
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
Что будет, если атрофия костной ткани будет прогрессировать?
Основные сложности, с которыми сталкиваются пациенты, таковы:
-
Меняется эстетика лица. Как мы уже указывали выше, носогубные складки становятся более выраженными, лицо опускается, губы как бы западают, возле уголков губ формируются глубокие заломы. В зависимости от локализации атрофического процесса, уменьшается в размерах верхняя или нижняя челюсть.
Как лечить атрофию костной ткани?
Как вы понимаете, проблему нельзя пускать на самотек, ее следует решать комплексно. Вот несколько эффективных путей решения:
1. Имплантация – восстановление корня с помощью внедрения титанового штифта. Таким образом, удается сформировать нагрузку на кость в месте отсутствующего зуба. Когда в зубном ряду нет просветов, равномерно распределяется нагрузка, костная ткань нормально работает, в ней продолжают происходить естественные обменные процессы.
В зависимости от типа имплантации, можно выделить два наиболее эффективных:
- Имплантация с немедленной нагрузкой – процедура реализуется с помощью специальных имплантов, которые фиксируются не в альвеолярную область, а ввинчиваются в базальные, то есть глубокие слои кости. За счет того, что костная ткань получается нагрузку сразу же, в ней сохраняется кровообращение, обеспечивается природная регенерация клеток. Через 3 – 5 дней с момента установки импланта в базальные слои можно ставить протез зубов;
- Имплантация с отсроченной нагрузкой – классическая методика, в соответствии с которой сначала выполняется операция по наращиванию костной ткани, а уже затем ставятся импланты. Установка искусственных корней зубов планируется примерно через 4 – 6 месяцев после наращивания, а еще через 3 – 4 месяца ставится постоянный протез. Данный протокол считается более длительным по реализации и затратным, но дает высокие гарантии приживаемости костного материала и импланта.
Чтобы нарастить костную ткань, в современной стоматологии применяются следующие методы:
- наращивание своего материала, взятого из донорской области;
- наращивание искусственного материала;
- расщепление альвеолярного отростка;
- синус-лифтинг.
Если у вас или у ваших близких есть проблема атрофии костной ткани челюсти, если у вас давно выпал зуб и вы подозреваете, что у вас может быть данная проблема, запишитесь на консультацию к специалисту прямо сейчас. Никогда не поздно восстановить дефицит кости и обеспечить здоровье и красоту зубам!

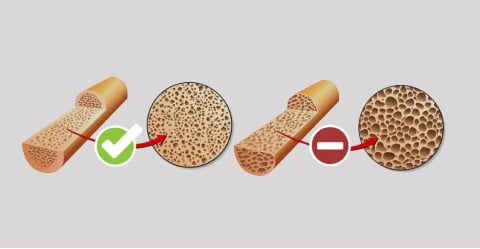
Остеопороз – обменное заболевание костной ткани, которое характеризуется уменьшением ее плотности, из-за чего развивается хрупкость костей и склонность к переломам даже при незначительном ушибе.
Чаще всего развитие болезни связано с угнетением половой функции и старением организма, поэтому большинство пациентов – женщины 50+ и мужчины 70+. Однако остеопороз может быть вызван другими факторами, поэтому встречается у молодых людей и даже детей.
Общее состояние костной ткани неразрывно связано с состоянием зубов, челюсти и пародонта – истощается минеральный состав эмали, начинает развиваться кариес, десневая ткань становится рыхлой.
Как остеопороз влияет на зубы и ткани пародонта
В процессах синтеза костной ткани первостепенную роль играет кальций (Са). Из общего количества кальция, содержащегося в организме, 98,9% приходится на кости и зубы. При развитии остеопороза падает костная масса и количество кальция в организме. Кости становятся хрупкими, зубная эмаль истончается, а значит снижается ее защитная функция.
В стоматологической практике болезнь проявляется такими симптомами:
- Повышается чувствительность зубов – они болезненно реагируют на горячее, холодное, кислое.
- Возникает предрасположенность к кариесу – зубы начинают быстро разрушаться.
- Разрежение костной ткани приводит к тому, чтоб зубы начинают шататься, а протезирование при помощи мостовидных конструкций и имплантатов становится затруднительным.
- Остеопороз оказывает негативное влияние на ткани пародонта – он становится более рыхлым.
Согласно клиническим исследованиям остеопороз усугубляет течение пародонтоза. Наблюдения проводились среди женщин среднего и пожилого возраста больных пародонтозом. Одна группа исследуемых имела диагностированный остеопороз, другая нет. У пациенток с недостаточностью костной ткани пародонтоз протекал значительно тяжелее, а именно наблюдалась большая степень атрофии пародонта, которая приводила к обнажению корня зуба. У женщин с нормальной плотностью кости пародонтоз имел более легкую форму. Исследование показало, что лечение остеопороза может оказать положительное влияние не только на состояние зубов, но и десен. А также, что измерение плотности костной ткани может дать прогноз по динамике протекания пародонтоза и предсказать его возможное появление.
Кроме зубов и десен, остеопороз оказывает влияние на состояние волос и ногтей. Ногти становятся ломкими, волосы тусклыми, истонченными и склонными к выпадению.
Можно сказать, что ранним признаком нехватки кальция в организме и развивающегося остеопороза является ухудшение здоровья зубов, ногтей и волос.
Диагностика остеопороза
Для измерения плотности кости применяют метод денситометрии, которая проводится такими методами:
- Рентгеновский снимок. Позволяет диагностировать остеопороз, когда до 30% ткани уже потеряно. Хотя его тоже применяют, но больше для диагностики патологических переломов.
- Двухэнергетическая рентгеновская абсорбциометрия DXA. Позволяет выявить разрежение кости на стадии остеопении, когда костная масса уменьшилась, но остеопороза еще нет. Наиболее применимый метод.
- Ультразвуковая диагностика. УЗ-волны по-разному проходят через среды разной плотности, что позволяет диагностировать плотность кости. Чувствительность современных УЗИ-аппаратов дает возможность выявить потерю от 2–5% костной массы.
- Количественная КТ или МРТ.
Однозначным показанием для проведения обследования являются патологические переломы, которые возникают, если человек слегка ушибся или упал с небольшой высоты.
Также контролю подлежат люди из групп риска:
- Женщины в период менопаузы.
- Люди 70+ обоих полов.
- Женщины кормящие грудью.
- Люди с анорексией – сочетание недостатка питания и малого веса ведет к повышенному риску заболевания.
- Пациенты, постоянно принимающие кортикостероиды.
- Люди с болезнями печени, почек, крови, системными заболеваниями.
- Лица, которые были вынуждены долго пребывать в состоянии иммобилизации (неподвижности).
Также к остеопорозу ведет употребление кофе в больших количествах, курение и алкоголизм.
Лечение и профилактика остеопороза в стоматологии
Остеопороз – болезнь системная, а значит его лечение и профилактика должны быть тоже системными. Стоматологическое лечение носит вспомогательный, местный характер, но тоже играет важную роль в сохранении зубов.

Лечение остеопороза:
- Физическая активность. Для роста костной ткани крайне важна дозированная нагрузка. В целях профилактики нужно больше ходить и заниматься обычными физическими упражнениями. Для лечения – необходим специально разработанный комплекс ЛФК.
- Насыщение организма витамином D и кальцием. В целях профилактики достаточно придерживаться правильного питания, уптребляя около 800–1000 мг кальция в сутки и 800 МЕ витамина D. Для комплексного лечения обязательно добавление препаратов. Лечебная доза витамина D составляет от 1000–2000 МЕ, а максимально допустимая суточная доза – 4000 МЕ. Кальция необходимо 1200–1500 мг/сут. Препараты кальция нужно принимать на протяжение всего курса лечения.
- Лекарственная терапия. Без нее невозможно обойтись при лечении остеопороза. Обычно применяют вещества, предотвращающие разрушение костной ткани – бисфосфонаты, но возможно использование и других препаратов.
Специализированной программы лечения остеопороза в стоматологии нет. Целью терапии является замедление процесса деминерализации зубов и обеспечение их сохранности. Для этого используется реминерализация и фторирование.
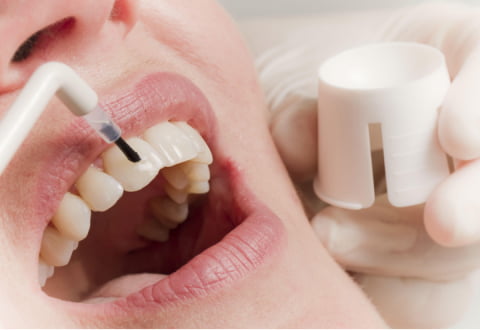
Стоматологическая реминерализация зубов – процедура насыщения эмали минеральными элементами. Обычно это кальций и фтор. Возможна моно-процедура, когда используется один кальций, но вместе со фтором эффект терапии выше.
Реминерализация может быть выполнена мануальным способом, когда врач последовательно наносит на поверхность зубов растворы кальция и фтора, а также физиотерапевтическим – в этом случае эмаль насыщается ионами кальция и фтора при помощи электрофореза или фонофореза.
Фторирование – схожая процедура, но в качестве реминерализирующего вещества выступает фтор. Хоть процентный состав фтора в человеческой эмали по сравнению с кальцием невелик, он играет важную роль в обменных процессах и формировании ее структуры, а также усваивании других элементов, в том числе кальция.
Фторирование бывает простым и глубоким, оба выполняются мануальным методом.
Простое фторирование заключается в нанесении на поверхность зубов при помощи кисточки или индивидуально выполненной каппы фторсодержащего состава. Это недорогие и простые процедуры, однако они действуют лишь на поверхности эмали.
Глубокое фторирование более сложная и дорогая методика, но она дает лучший эффект, так как фтор проникает в глубокие слои эмали.
Для сохранности эмали очень важна гигиена ротовой полости, а при остеопорозе она приобретает особенное значение. Эмаль становится тоньше, а значит она скорее разрушается под действием кислот, которые вырабатывают бактерии.
Поэтому нужно не только тщательно чистить зубы щеткой и зубной нитью, но и выполнять профессиональную чистку зубной поверхности от твердого налета – зубного камня, так как под ним эмаль размягчается гораздо быстрее.
Грамотно подобранный комплекс системного и местного лечения позволит остановить развитие остеопороза и сохранить здоровье зубов.
Читайте также:


