Кровь в суставе после эндопротезирования

В настоящее время комбинированная профилактика венозного тромбоэмболизма, сочетающая механическое и фармакологическое воздействие при эндопротезировании коленного сустава, является общепринятой. Однако применение антикоагулянтов в раннем послеоперационном периоде также может привести к дополнительной кровопотере [8].
Как правило, после артропластики коленного сустава учитывают только объем интраоперационной и дренажной кровопотери, что может привести к недооценке состояния больного, так как именно скрытая кровопотеря нередко приводит к ухудшению состояния пациента и увеличению сроков стационарного лечения. Таким образом, минимизация не только явной, но и скрытой кровопотери имеет важное значение для успешного исхода эндопротезирования коленного сустава [9].
Изучить влияние дренирования и применения пероральных антикоагулянтов для профилактики ВТЭО в постоперационном периоде на величину скрытой, общей кровопотери, а также оценить динамику показателей красной крови у пациентов после тотального эндопротезирования коленного сустава на фоне комплексной тромбопрофилактики.
Материалы и методы
Проспективно в исследовании были включены 200 больных с идиопатическим гонартрозом III стадии, госпитализированных в РНИИТО им. Р.Р. Вредена для тотального эндопротезирования коленного сустава в период с 2015 по 2016 г. Подавляющее большинство составили пациенты женского пола 180 (90%), в то время как мужчин было всего 20 (10%). Средний возраст составил 66,1 ± 7,0 лет. Пациенты были разделены на две группы в зависимости от дренирования послеоперационной раны (рис. 1). Внутри каждой группы были выделены подгруппы, отличающиеся по используемому антикоагулянту: дабигатрана этексилат (220 мг: 1 раз в день) и ривароксабан (10 мг: 1 раз в день).
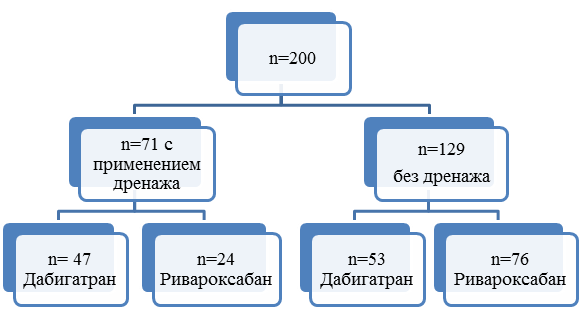
Рис. 1. Распределение включенных в исследование пациентов по группам и подгруппам
С целью тромбопрофилактики всем пациентам вводили низкомолекулярный гепарин (дальтепарин натрия) за 12 часов до начала оперативного вмешательства 2,5 тыс. МЕ, затем через 6-10 часов после операции и достижения первичного гемостаза (по 5 тыс. МЕ), далее на 2-е сутки после операции пациентов переводили на прямые оральные антикоагулянты (ПОАК). В случае постановки дренажа его удаляли на 1-е сутки после операции. Все пациенты в послеоперационном периоде использовали компрессионный трикотаж. Для профилактики интраоперационной кровопотери всем пациентам вводили транексамовую кислоту за 15-30 минут до начала операции в дозе 15 мг/кг веса пациента [10]. При поступлении рассчитывали индекс массы тела, кроме того, оценивали показатели красной крови (эритроциты, гемоглобин и гематокрит) и тромбоциты до операции в первые, четвертые, шестые сутки и через 1,5 месяца после операции. Также учитывали случаи восполнения кровопотери путем выполнения аллогемотрансфузий.
Все операции проводили без применения жгута. Анестезиолог в ходе операции учитывал интраоперационную кровопотерю, включающую кровь, собранную в ходе операции аспиратором в мерную емкость (мл). В ходе исследовании была выполнена оценка следующих показателей: 1. Объем интраоперационной кровопотери. 2. Объем послеоперационной кровопотери, включающий дренажную (при дренировании) и скрытую кровопотерю. 3. Величина скрытой кровопотери. 4. Общая величина периоперационной кровопотери. Выполняли сравнительную оценку объемов кровопотери у пациентов после эндопротезирования коленного сустава в зависимости от дренирования и принимаемого в послеоперационном периоде антикоагулянта.
Скрытую кровопотерю рассчитывали по формуле:
Скрытая кровопотеря = ОЦК х (гематокритдо – гематокритпо) [11],
где гематокритдо – значение показателя до операции, гематокритпо – значение показателя на 6-е сутки после операции.
Расчет объема циркулирующей крови (ОЦК) осуществляли по формуле Nadler, Hidalgo and Bloch: [12]
PBV = К1 х рост (м)3+ K2 х вес(кг) + K3,
где K1 = 0.3669, K2 = 0.03219, K3 = 0.6041 для мужчин;
К1 = 0,3561, K2 = 0,03308, K3 = 0,1833 для женщин.
Полученные в процессе выполнения работы клинические результаты обрабатывалиcь с использованием программной системы STATISTICA for Windows (версия 10). Сопоставление частотных характеристик (пол, результат) качественных показателей проводилось с помощью непараметрических методов χ 2 , χ 2 с поправкой Йетса (для малых групп), критерия Фишера. Сравнение количественных параметров (возраст, шкалы…) в исследуемых группах осуществляли с использованием критериев Манна-Уитни, Вальда, медианного хи-квадрат и модуля ANOVA.
Оценку изучаемых показателей в динамике после проведенного лечения и в катамнезе выполняли с помощью критерия Знаков и критерия Вилкоксона.
В целом в анализируемой выборке средняя продолжительность оперативного вмешательства составила 89,3 минуты (95%ДИ 50-140), объем интраоперационной кровопотери - 200 мл (95%ДИ 50-900), скрытой - 320 мл (95%ДИ 0-920), общей – 648 мл (95%ДИ 80-1690).
В обеих анализируемых группах величина интраоперационной кровопотери не различалась и составила 206 мл (95%ДИ 50-600) и 241 мл (95%ДИ 50-700) соответственно при дренировании и без него (р=0,242). Средний объем дренажной кровопотери составил 130 мл (95%ДИ 0-800).
Общая кровопотеря в подгруппах с дренированием была значимо больше, чем без дренирования (p=0,000). Данные о величине скрытой и общей кровопотери указаны в таблице.
Сравнительная оценка величины скрытой кровопотери у пациентов после эндопротезирования коленного сустава в зависимости от схемы тромбопрофилактики
Показатель, единицы измерения
Применение дренажа с использованием дабигатрана
Применение дренажа с использованием антикоагулянта Ривроксабан
Без дренажа с использованием антикоагулянта Дабигатран
Без дренажа с использованием антикоагулянта Ривароксабан

В повседневной практике мы часто сталкиваемся с одними и теми же вопросами касаемо тех или иных аспектов дальнейшей жизни пациента с искусственным суставом. После совместного обсуждения мы составили список наиболее часто задаваемых пациентами вопросов. Мы не стали делать его слишком пространным дабы он не потерял свою практическую значимость. И так:
От каких видов спорта, и физических нагрузок мне придется отказаться после эндопротезированиия?
Следует избегать любых упражнений с осевой нагрузкой на оперированный сустав. К таким видам спорта относятся баскетбол и большой теннис и другие виды, где присутствуют прыжки и бег.
Какие виды спорта и физические нагрузки допустимы после эндопротезирования?
Пациентам разрешается и более того рекомендуется после тотального эндопротезирования аэробные занятия такие как ходьба до 3 км в день, плавание, велотренажер и умеренные силовые нагрузки. Если вы занимаетесь каким либо видом спорта и хотите продолжать заниматься после операции, то следует обсудить это с нами до операции.
Когда могу начать плавать после эндопротезирования?
После эндопротезирования коленного сустава через 8-12 недель
После эндопротезирования тазобедренного сустава через – 8-12 недель
Важно! бассейн должен быть оборудован ступенями поскольку вы не можете использовать вертикальную лестницу для спуска и подъема.
Когда я могу сесть за руль ?
Как правило вы сможете сесть за руль через 6 недель после операции. Этот вопрос решается после вашего первого контрольного визита после операции к нам.
Как долго я должен соблюдать меры предосторожности после тотального эндопротезирования тазобедренного сустава?
Вы должны передерживаться ограничения сгибания в тазобедренном суставе до 90 градусов. Как поднимать предметы с пола, надевать носки вам покажет ваш лешачий врач. Вы не должны скрещивать ног в послеоперационном периоде. Не следует носить более 12 кг после операции. Не следует разворачиваться через оперированный сустав.
Я заметил, что место разреза на коленном или на тазобедренном суставе теплее противоположенного. Я должен об этом переживать?
Если вы чувствуете тепло в области операции, но при этом нет покраснения, нет выделений из раны и у вас не поднялась температура, то волноваться не стоит. Такое тепло в области раны может сохраняться в течении 4 месяцев, и связано это с повышенным кровотоком в области операции, что свидетельствует о заживлении раны.
Могу ли я встать на колено?
Да, вы можете вставать на оперированное колено через 6 недель после операции, если вы не испытываете дискомфорт при этом.
Что означает если я чувствую или слышу щелчок в моем колене после эндопротезирования?
Щелчок часто ощущается после эндопротезирования коленного сустава, и обычно он появляется по мере увеличения вашей активности. Причиной может быть наличием жидкости между полиэтиленовым вкладышем и металлическим бедренным компонентом в момент движения. Если щелчок не сопровождается болью, то это не должно вызывать у вас беспокойство.
Через какое время после операции можно посетить стоматолога?
Если у вас имеется острая зубная боль, то можете незамедлительно посетить стоматолога. Но надо помнить, что после операции в течение всей жизни перед любыми манипуляциями с зубами у стоматолога вы должны принимать антибиотики. Плановый визит к стоматологу лучше планировать через 12 недель после операции.
Кто назначает антибиотики до визита к стоматологу?
В наших рекомендациях будут указаны антибиотики на случай экстренного визита к стоматологу. После этого будете принимать антибиотики назначеные стоматологом.
Каких инфекций я должен бояться после эндопротезирования?
Обычный насморк не представляет угрозы, но если насморк осложниться бронхитом или гайморитом, необходимо посетить терапевта для назначения антибиотиков.
Антибиотики указанные в рекомендациях на случай зубной боли могут не подходить при других инфекциях. Необходима консультация терапевта.
- Инфекции требующие внимания:
- Зубной абсцесс
- Инфекции мочевых путей
- Инфекции ран
! Если у вас возникли сомнения, лучше созвониться и посоветоваться с оперирующим хирургом.
Перед какими процедурами и манипуляциями нет необходимости принимать антибиотики?
Перед плановым взятием мазков, сдачей анализов, сдачей донорской крови, операцией на глазах (если причина не инфекция) и удалением родинок.
Не возникнут ли проблемы при проходе через металлоискатель в аэропорту?
Есть шансы, что металлоискатель отреагирует на ваш протез. Возможно понадобится дополнительно несколько минут на проверку, поскольку эндопротезирование суставов встречается довольно часто, охрана аэропорта разберется в этой ситуации довольно быстро. Если Вы планируете путешествие необходимо при себе иметь ксерокопию выписного эпикриза.
Могу ли я проходить обследование на МРТ аппарате?
Да. Металл который используется в настоящее время при производстве протезов позволяет выполнить МРТ обследования.
Какой процент успешности операции по эндопротезировании?
Более 95% пациентов довольны результатами операции, и они вернулись к привычному образу жизни. Срок службы эндопротеза тазобедренного сустава более 20 лет, коленного сустава более 15 лет при условие четкого соблюдения рекомендаций в послеоперационном периоде.
Сколько мне понадобиться времени, чтобы восстановится после такой операции?
Восстановительный период зависит от многих факторов, пола, вашего возраст и состояния вашего здоровья. Обычно ходунки или костыли используются в течении первого месяца с последующим переходом на трость. Пациенты используют трость пока не почувствуют уверенность при ходьбе. В средним через 3 месяца вы сможете вернуться к обычному образу жизни.
Когда я могу вернуться к работе?
Если основную часть времени вашей работы вы проводите за столом, то можете к ней приступить через 6 недель. Это обычно решается после первого контрольного визита к врачу после операции. Если вам на работе необходимо много двигаться (ходить, стоять, нагибаться), то скорее всего вы сможете вернуться к работе через 3 месяца, этот вопрос будет решен вашим хирургом до закрытия больничного листа.
Для продолжительности срока использования и функциональной характеристики суставов-имплантатов важны разные аспекты – из какого материала сделаны поверхности соприкасающихся искусственных компонентов, состояние костной ткани, активность пациента, его рост, вес, возраст, перенесенные операции на костях, хронические заболевания. Гнойно-воспалительные процессы возникают из-за внедрения микробов во время хирургической операции. Они могут попасть в рану аэрогенным путем (из воздуха), контактным (руками хирурга, инструментами), гематогенным (из очагов хронической инфекции).
- Материалы и продолжительность срока службы.
Одной из причин возникновения параинфекции является непереносимость компонентов искусственного сочленения. Организм иногда бурно реагирует на чужеродный агент. Перед операцией надо выявить персональную реакцию на конструкцию протеза, на все его компоненты. Чтобы увеличить прочность искусственных суставов, используемые материалы должны соответствовать самым высоким стандартам медицины. Неизбежный износ, возникающий в результате трения и истирания, должен быть как можно более низким. Кроме того, совместимость с телом и хорошее срастание коленного сустава с окружающими его костями должны быть максимально оптимальными, чтобы не было малейшего травмирования окружающей ткани. В этом случае вероятность инфицирования сводится к минимуму. Новая технология VERILAST (ВЕРИЛАСТ) объединяет два инновационных материала в уникальную пару трения: OXINIUM и высокосшитый полимерный материал. Результаты лабораторных исследований подтверждают, что эта комбинация является ключом к уменьшению износа при эндопротезировании и минимизирует риск инфицирования.
Традиционный полиэтилен был с 1968 года надежным компонентом, обеспечивающим легкое скольжение материалов друг по другу. Однако, наряду со своей высокой биосовместимостью, у этого материала есть недостаток, который и явился основной причиной для его ревизии: износ и - результирующая от этого - реакция тканей вплоть до асептического ослабления. Однако, с помощью новой технологии, которая дает возможность получить высокую степень сшивания полимеров посредством облучения, теперь создается стабильная сетчатая структура. Новая технология VERILAST считается устойчивой к окислению и демонстрирует улучшенную износостойкость.
- Сопутствующие болезни.
Риск послеоперационных осложнений особенно высок у лиц, страдающих определенными болезнями. Рассмотрим некоторые из них.
Ожирение - наличие патологического ожирения можно рассматривать в качестве фактора риска при эндопротезировании коленного сустава. В рамках метаболического синдрома оно может нести ответственность за более частое возникновение диабета типа II. Менископатии и возникающие дегенеративные заболевания коленного сустава в качестве прямых последствий ожирения, часто являются показаниями для имплантации протеза коленного сустава, что, в свою очередь, приводит к увеличению доли пациентов с ожирением с протезами коленного сустава.
- Сахарный диабет.
Сахарный диабет несет ответственность за нарушение процесса заживления ран; в качестве причин этого рассматриваются такие факторы, как замедленный синтез коллагена, оказание отрицательного влияния на фагоцитоз и замедленное прорастание капилляров в рубцовую ткань. Диабет же, в свою очередь, способствует возникновению раневых осложнений. Проксимальная мышечная слабость и диабетическая периферическая полинейропатия, в результате которых увеличивается частота возникновения и персистенция поражений кожи (таких, как например, нейротрофическая язва) приводят к увеличению риска возникновения инфицирования. Кроме того, у диабетиков увеличивается вероятность возникновения окклюзии периферических артерий. Таким образом, сахарный диабет следует рассматривать как фактор риска развития инфекции при выполнении имплантации протеза. Предоперационное оптимальное регулирование сахара в крови может свести к минимуму существующий риск. По данным некоторых исследований пациенты с диабетом имеют более плохое общее качество жизни после развития инфекции протеза коленного сустава по сравнению с контрольной группой пациентов, нестрадающих диабетом.
- Окклюзионное заболевание периферических артерий.
Болезнь также может способствовать нарушению процесса заживления ран, прежде всего, вследствие снижения перфузии в области раны. Поэтому, до проведения операции необходимо уточнить состояние периферических сосудов пациента и провести при необходимости ряд специальных обследований.
- Хронический полиартрит.
По данным некоторых исследований, при наличии у пациентов - в качестве предыдущего заболевания - хронического полиартрита, следует ожидать не только более частого возникновения инфекций, но и более плохих клинических результатов. У пациентов с хроническим полиартритом по сравнению с группой пациентов, не страдающих полиартритом, наблюдалось значительно меньшее количество случаев сохранения протезов и, в свою очередь, ампутации были чаще. Кроме того, число смертельных исходов было выше у пациентов, страдающих ревматизмом. Однако эти различия не были значительными
- Прием иммунодепрессантов.
У многих пациентов является ослабленной защита организма в результате приема различных иммунодепрессантов. Примерно 10% пациентов во время имплантации протеза коленного протеза приходилось регулярно принимать кортикостероиды. В результате, риск инфицирования у пациентов с артрозом значительно увеличивается, а некоторые авторы утверждают, что риск инфицирования даже утраивается. Кроме того, ревматики имеют более низкое качество костей, что может привести к проблемам фиксации эндопротеза, особенно в субхондральной области, что, в свою очередь, приводит к ревизиям и, следовательно, к повышенному риску инфицирования. Кстати, и длительная антибиотикотерапия перед операцией порой может спровоцировать появление инфекции, так как появляются резистентные формы возбудителей, и борьба с инфекцией в дальнейшей становится малоэффективной.
- Деформации верхних конечностей.
Деформации и дефекты верхних конечностей могут приводить к проблемам при послеоперационной мобилизации. Средний возраст этих пациентов при первичной имплантации протеза в среднем на 10 лет меньше, в результате чего протез должен оставаться функциональным в течение более длительного периода времени и, следовательно, вероятность возникновения поздних осложнений (таких как асептическое ослабление или инфекция протеза) является, соответственно, более высокой
- Предыдущие операции на колене.
Дополнительными факторами риска развития инфекции протеза является наличие у пациентов предыдущих инвазивных оперативных вмешательств на колене. Хирургические вмешательства или внутрисуставные пункции на соответствующем колене до проведения первичной операции по имплантации протеза коленного сустава приводят к меньшему количеству случаев сохранения первичного протеза и к большей частоте случаев ревизионного протезирования или выполнения артродезов, а также к более высокой смертности. Количество ранее выполненных оперативных вмешательств не играли никакой роли для клинических результатов.
- Нарушение предписания лечащего специалиста.
Реабилитационный период чрезвычайно важен для качественного восстановления. Необходимо тщательно соблюдать все рекомендации врача, добросовестно принимать лекарства, помнить о важности ЛФК, о щадящем режиме. Надо быть особо терпеливым и ответственным на этом не менее важном для сустава этапе.
- Халатное отношение к выбору клиники и врача.
Операции по эндопротезированию доведены до совершенства и изучены до малейших нюансов. Но эти знания есть только у опытных практикующих врачей, работающих в специализированных ортопедических центрах. Надо внимательно отнестись к выбору клиники, желательно предварительно посетить ее, услышать отзывы больных и поговорить с врачами, которым вы хотите довериться.
- Периоперационный риск.
Длительная операция способствует появлению инфекции, так, ее продолжительность более 3-х часов значительно увеличивает риск заражения тканей из-за их контакта с окружающей нестерильной средой. Периоперационный риск инфицирования может быть снижен путем предоперационной оптимизации некоторых из вышеуказанных факторов риска. Это включает в себя, как целенаправленное снижение веса пациентов, так и достижение в долгосрочной перспективе оптимальных показателей уровня глюкозы в крови у пациентов с диагностированным сахарным диабетом. Пациенты с хроническим полиартритом до начала лечения должны быть проинформированы о возможности получения более плохих конечных результатов.
У пациентов с ранней инфекцией более часто достигалось сохранение первичного протеза и относительно более часто было успешное использование ревизионных протезов.
Напротив, при поздних инфекциях было выполнено больше артродезов и при этом было зафиксировано больше случаев смертельного исхода. Частота случаев ампутации была примерно одинаковой в обеих группах. Представленные различия являются незначительными.
Прогноз при парапротезной инфекции достаточно благоприятный, но сохранить функциональность сустава иногда не получается, поэтому инфекционные риски, имеющие место при эндопротезировании, являются большой проблемой в медицине и для социума. Необходимо тщательно подойти к профилактике осложнений эндопротезирования. Она будет заключаться в определенных действиях до госпитализации, во время самого вмешательства и в реабилитационном периоде. Поэтому чрезвычайно важно найти специализированную клинику и опытного квалифицированного врача. Большое значение играет положительный настрой самого пациента и желание активно участвовать в процессе выздоровления. Особенно важна подготовка пациента перед операцией, а затем его настойчивость и добросовестность на этапе восстановлениявосстановления.
Боли как признак осложнений

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Замену коленного сустава выполняют для устранения хронических болей и улучшения качества жизни человека. После операции люди получают возможность нормально передвигаться и отказываются от приема обезболивающих препаратов (если у них нет тяжелого остеопороза других суставов). Однако, иногда, после эндопротезирования у больного появляются тревожные симптомы. У него повышается температура, появляются сильные боли, отек, хруст в колене и другие неприятные явления.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Болезненные ощущения могут говорить о развитии инфекционных осложнений, контрактур, синовита, нестабильности сустава или других опасных последствий.
При гнойно-воспалительных осложнениях появляется жар, озноб, головная боль и общая слабость. Также болит колено, а кожа вокруг становится красной и горячей на ощупь. Боль имеет распирающий характер, а обезболивание мазями и таблетками не дает эффекта. Почему колено горячее? Это объясняется скоплением гноя внутри сустава и развитием острого воспалительного процесса.
При тромбофлебите вен нижних конечностей отекает нога и появляется чувство распирания в нижних конечностях.
Что делать, если после эндопротезирования появились болезненные ощущения в колене? Нужно немедленно идти к врачу. В худшем случае он порекомендует повторное хирургическое вмешательство и ревизию суставной полости, в лучшем – посоветует, какую мазь или медикаменты можно использовать. Вполне возможно, что боли в колене вызваны раздражением нервов и пройдут уже через 2-3 месяца.
Непредвиденные случаи нарушения асептики
Начальные этапы развития заболевания не требуют серьезных вмешательств. Здесь используется консервативная терапия, главная цель которой – улучшить питание хрящевой ткани, ликвидировать болевые ощущения и уменьшить воспалительные процессы.
Однако в запущенных случаях оптимальным вариантом станет именно замена поверхности бедренной и большеберцовой костей.
В ходе операции поврежденные кости удаляются и заменяются на искусственные вкладки. Данные вкладки именуют эндопротезами или имплантами.
Эндопротезирование коленного сустава
Итак, в каких случаях вам потребуется операция? Показаниями к эндопротезированию коленного сустава являются:
- Мучительная ноющая либо колющая боль, которую вы испытываете каждый день;
- Ограничения движений в коленном суставе;
- Внушительная нестабильность коленного сустава;
- Ограничение работ по дому и трудовой деятельности вследствие боли в суставе;
- Значительные деформации в коленном суставе;
- Гонартроз;
- Болезнь Бехтерева;
- Врожденные деформации колена;
- Гнойные процессы в суставе.
Артроз коленного сустава является одной из причин эндопротезирования
Асептические мероприятия направлены на предупреждения появления последствий, связанных с попаданием на рану или оперируемые ткани возбудителей инфекций.
Чтобы избежать последствий послеоперационного периода, необходимо постоянное наблюдение за пациентом. Нужно следить, чтобы сустав не скапливал кровь. При смешивании крови с синовиальной жидкостью могут развиться различные инфекции. При скоплении смеси жидкости с кровью необходимо откачка.
Грубое, врачебное вмешательство (неумелые действия) могут сильно деформировать хрящ. После инструментального повреждения при артроскопии, возможно лёгкое отслоение лоскутков тканей хряща. Такое осложнение может произойти при случаях нарушения метода введения артрскопа в надрез.

Если во время хирургического вмешательства ломаются инструменты, их части могут попасть в суставную полость.
Последствия артроскопии после операции коленного сустава и отзывы пациентов, перенёсших вмешательство чаще всего положительные. Знать об осложнениях артроскопии так же необходимо, чтобы проследить за качественной подготовкой к врачебной манипуляции, и последующему восстановительному периоду.
Если после вмешательства образовался отёк, причиняющий сильные болевые ощущения, то нужно сразу же сказать об этом врачу. Специалист в процессе осмотра должен исключить любые негативные последствия. Возможно, что отёк вызван нагрузкой на оперированную конечность.
Симптоматика
Характерные симптомы после операции – слабость, сонливость, обусловленные действием наркоза. Когда его влияние отступает, остается болезненность: нормальная реакция организма на внедрение инородного предмета.
Тяжелая симптоматика после манипуляций хирурга, развитие осложнений часто связаны со следующими факторами риска:
- преклонный возраст человека;
- повторное протезирование тазобедренного сустава;
- предшествующие хирургические вмешательства на области бедра;
- наличие системных болезней;
- локальные воспаления и т.д.
Для борьбы с неприятными симптомами после эндопротезирования разрабатывается программа реабилитации. Она начинается на второй день с дыхательной гимнастики, продолжается физическими упражнениями, сложность которых постепенно возрастает.
Особенности эндопротезирования тазобедренного сустава
Эндопротезирование сустава представляет собой оперативный метод лечения, который позволяет полностью восстановить функции пораженной части тела. В процессе такой терапии доктор удаляет поврежденный сустав и заменяет его на искусственный аналог.
Эндопротез тазобедренного сустава включает в себя следующие элементы:
- Ацетабулярный компонент (чашка).
- Бедренный компонент (ножка).
- Головка.
Протез позволяет полностью заменить родной сустав. Человек совершает все движения, которые он делал ранее. Пациент после вмешательства ходит, бегает, разгибает и сгибает конечности, поворачивает их и т.д. Двигательная способность пораженного места полностью восстанавливается.
В первое время человек испытывает трудности с движением, его беспокоит болезненность. Поэтому очень важно после лечения разрабатывать конечность, соблюдать все предписания лечащего доктора. В противном случае есть риск развития негативных последствий.
Рассматриваемая тактика пользуется большой популярностью. Ее уже давно применяют в крупных городах России – Москве, Санкт-Петербурге, Екатеринбурге и в иных регионах.
Инфекционный процесс (параэндопротезная инфекция)

Инфекция в области эндопротеза (нагноение) — тяжёлое осложнение. Его лечение является сложным, длительным и дорогостоящим.
Риск развития параэндопротезного инфекционного процесса особенно повышен у пациентов с такими сопутствующими заболеванием, как ревматоидный артрит, которые принимают гормональные препараты.
Инфекционные осложнения проявляются болью, отеком, покраснением в месте развития инфекции, резким нарушением опорной и двигательной функции конечности. Развивается септическая нестабильность эндопротеза. Когда гнойный процесс переходит в хроническую фазу, формируется свищ, из которого постоянно или периодически выделяется гной.

Консервативное лечение при этом является практически неэффективным. Формируется хронический постоперационный остеомиелит (гнойное воспаление кости в области эндопротеза). В большинстве таких случаев приходится делать повторную операцию — удаление эндопротеза.
В результате пациент остаётся тяжёлым инвалидом.
Зелёным цветом на компонентах удалённого эндопротеза окрасились места контакта с гноем.
В последнее время более успешно бороться с парапротезной инфекцией стало возможным благодаря использованию так называемых артикулирующих спейсеров (спейсеров суставов).
Это временные эндопротезы, изготовленные из костного цемента (полиметилметакрилата) с добавлением антибиотиков.
При повторных попытках протезировать сустав, даже спустя годы после затихания гнойно-воспалительного процесса, возможен рецидив.


Т.к. искусственный сустав не является полноценной заменой суставу настоящему, то его функциональные возможности, соответственно, ниже. При некоторых неосторожных движениях в суставе может произойти вывих эндопротеза. Как и при вывихах в натуральных суставах, считается, что вывихивается дистальный компонент протеза по отношению к проксимальному (например, в тазобедренном эндопротезе вывихивается головка эндопротеза).
Поэтому после операции эндопротезирования тазобедренного сустава строго не рекомендуют сгибать ногу в тазобедренном суставе более чем на 90°, а также ротировать ногу вовнутрь.
Вывих может также произойти при падении.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При произошедшем вывихе, его вправляют под наркозом. После этого ногу иммобилизируют. По окончании острого периода всегда сохраняется риск повторных вывихов. Если закрытым путём не удаётся вправить вывих, делают операцию открытого вправления вывиха.


Даже протезы из самых прочных сплавов не застрахованы от подобных осложнений.


При стоянии или ходьбе на эндопротез ложится большая нагрузка, в соединении между костью и эндопротезом происходят микродвижения. Вследствие этого эндопротез расшатывается. Может расшататься как ножка (бедренный компонент), так и чашка (вертлужный компонент) протеза. Ножка эндопротеза может разрушить стенку кости, в которой расположена — возникает перипротезный (парапротезный) перелом.
При развившейся нестабильности эндопротеза требуется повторная операция — ревизионное эндопротезирование.
При перипротезном переломе потребуется операция остеосинтеза с последующим длительным ограничением физической активности.
Полимерный вкладыш, который расположен между металлическими частями эндопротеза, снижает их трение друг о друга при движениях. Он может стираться, трескаться, вывихиваться.
Это ведёт к децентрации головки эндопротеза (на представленной рентгенограмме видно смещение головки эндопротеза от центра) и нарушению функции конечности.
При таком осложнении требуется повторное оперативное вмешательство с целью замены вкладыша.
Это внедрение бедренного компонента протеза (головки) в вертлужную впадину с прободением её стенки и выходом в полость малого таза.
Такое осложнение резко нарушает функцию сустава (делает её фактически невозможной), а также чревато повреждением органов малого таза.
Может наблюдаться как укорочение, так и удлинение оперированной конечновти.
Подобное осложнение может возникать при неправильной установке эндопротеза. В таком случае может потребоваться новая операция.
Также такое осложнение может быть обусловлено ослаблением околосуставных мышц. В этом случае необходимо укрепление этих мышц физическими упражнениями.
Возникает при оссификации (окостенении) околосуставных мягких тканей.
В этом случае сохраняется опорная функция конечности, но резко ограничивается объём движений в протезированном суставе.
Это воспаление нервов, проходящих вблизи сустава вследствие травматизации (перерастяжения или сдавления) их во время операции.
Поэтому, рекомендована ранняя активация больного, а также профилактический прием противосвёртывающих средств (антикоагулянтов).
В результате венозного тромбоза может развиться наиболее грозное осложнение — тромбоэмболия лёгочной артерии.
Смертельное осложнение, к счастью, редкое (до 0.05%). Причина его кроется в том, что после эндопротезирования у больных резко повышается способность к образованию тромбов.
Если такой тромб отрывается от стенки кровеносного сосуда и с током крови попадает в легкие, нарушается процесс поступления кислорода в организм, и пациент погибает.
Первые сутки после эндопротезирования

Если эндопротезирование состоялось успешно и нет противопоказаний, то уже через несколько часов после хирургической операции пациенту можно сесть. Ноги можно свешивать с кровати и вставать только на второй день.
Нужно быть готовым к тому, что реабилитационный период займет не менее трех месяцев. Это время сугубо индивидуально, и зависит от возраста, веса и общего состояния больного.
Чтобы не допустить появления тромба, больному обязательно следует носить специальные чулки либо пользоваться эластичным бинтом.
Для быстрого выздоровления необходимо соблюдать все врачебные рекомендации и делать комплекс упражнений, который разработан специально для людей после замены коленного сустава.
Чтобы в первый раз правильно встать с постели после оперативного вмешательства, важно знать следующие правила:
- нужно вставать на сторону здоровой конечности,
- перед вставанием с постели ногу следует вытянуть вперед и не сгибать,
- при подъеме нужно опираться только на костыли и здоровую ногу. В первый раз процедуру лучше всего проводить вместе с врачом, и вставать, опираясь на другого человека,
- пол не должен быть скользким, чтобы не произошло паления и повреждения прооперированной конечности.
Первые шаги больной должен делать максимально осторожно. Нельзя нагружать прооперированную ногу, ею слегка касаются пола. Нагрузка на сустав должна увеличиваться постепенно, с каждым днем.
После замены коленного сустава человек еще несколько дней находится в стационарных условиях для исключения неожиданных изменений состояния.
В это время врачи следят за общим самочувствием пациента и обучают его необходимому набору гимнастических упражнений, который потом человек будет делать самостоятельно дома.
Помимо самостоятельных упражнений, врачи прописывают пациенту курс лечебно-профилактических упражнений – ЛФК.
Послеоперационный болевой синдром
Замена коленного сустава осуществляется с целью устранения неприятных ощущений и восстановления подвижности сустава. После протезирования пациент получает возможность к самостоятельному передвижению и отказу от приема лекарственных препаратов. Однако бывает и такое, что после операции появляется боль в колене, которая сопровождается повышением температуры, отечностью и хрустом.

Боли после эндопротезирования коленного сустава могут свидетельствовать о:
- присоединении бактериальной инфекции;
- развитии синовита;
- контрактуры;
- нестабильности сустава;
- других опасных осложнений.
Тип патологии определяют на основании характера неприятных ощущений. Гнойное воспаление сопровождается лихорадкой, головной болью, общей слабостью. У человека сильно болит нога, кожа краснеет и становится горячей. Боль имеет давящий характер, мази и таблетки в таком случае не помогают.
Повышенная локальная температура и отек колена объясняются накоплением гнойного содержимого и развитием острого воспаления.

При наличии контрактур нарушается подвижность коленного сустава. Боль имеет слабо выраженный ноющий характер, она усиливается при ходьбе.
При тромбофлебите неприятные ощущения имеют распирающий характер. Если человек после эндопротезирования замечает, что колено горячее, появились сильные боли и судороги, он должен незамедлительно обратиться к врачу.
В некоторых случаях назначается повторное хирургическое вмешательство, направленное на устранение причины неприятных ощущений, либо медикаментозная терапия. Боль может быть связана с раздражением нервных корешков, в таком случае она исчезает через несколько месяцев.
Статистика осложнений в процентах
- вывих головки протеза развивается примерно в 1,9 % случаев;
- септический патогенез – в 1,37 %;
- тромбоэмболия – в 0,3 %;
- перипротезный перелом возникает в 0,2 % случаев.
Они развиваются не по вине хирурга, а самого пациента, который не продолжил реабилитацию или не придерживался особенного физического режима уже по окончании восстановления. Ухудшение состояния происходит уже дома, когда нет того внимательного контроля со стороны врачей, что был в клинике.
Ни один специалист-ортопед даже с богатым и безупречным опытом работы, не может на 100 % предугадать, как поведет себя конкретный организм после таких сложных манипуляций на костно-мышечной системе, и дать пациенту полнейшую гарантию, что все пройдет гладко и без эксцессов.
Читайте также:


