Костная ткань при лечении пародонтита

Лечение дёсен при пародонтите – занятие весьма хлопотное. Зачастую оно включает в себя проведение антисептических процедур (полоскание, орошение, нанесение мазей), противовоспалительную терапию (НПВС), повышение защитных сил организма, витаминизацию. Назначаются физиотерапевтические мероприятия, проводится ортопедическое лечение, в крайних случаях осуществляется хирургическое вмешательство. К сожалению, все эти меры позволяют добиться лишь временного улучшения состояния, поскольку не устраняют основную причину заболевания. Какую? Читайте.
Что такое пародонтит и каковы его причины?
Что такое пародонтит ? Медики понимают под этим термином воспалительное заболевание пародонта – тканей, окружающих зуб и удерживающих его в углублении челюстной кости. Единого мнения относительно причин распространённой зубной патологии не существует. Одни винят в её возникновении скопление зубного налёта и образование зубного камня. Другие считают, что развитие заболевания провоцируется жизнедеятельностью патогенных микроорганизмов. Третьи убеждены, что пародонтит – результат употребления слишком мягкой пищи.
В качестве возможных причин называются также травмы ротовой полости, аномалии прикуса, неправильное положение некоторых зубов. Считается, что названные факторы вызывают развитие воспалительных процессов в мягких тканях пародонта. Дёсны становятся рыхлыми и мягкими, опускаются и теряют способность удерживать зуб. Поэтому лечение дёсен при пародонтите ставится во главу угла.
Исследования последних лет позволяют взглянуть на заболевание пародонта с несколько иной точки зрения – как на отражение разрушительных явлений, происходящих в организме в целом и в костной ткани в частности.
Деятельностью всех внутренних органов и тканей руководит эндокринная система посредством вырабатываемых ею биологически активных веществ, известных как гормоны. Зубы и кости – это органы, состоящие из соединительной ткани . Все процессы, происходящие в этой ткани, подчинены общим законам организма и также регулируются гормонами. Особое значение для здоровья зубов и костей имеет тестостерон.
От концентрации андрогена в крови во многом зависит, насколько интенсивно будет происходить обновление этих органов. Мужской половой гормон (кстати, он производится и женским организмом, но в меньших количествах) стимулирует деление строительных костных клеток – остеобластов, отвечающих за регенерацию разрушенных участков кости, продлевает их жизнь, активизирует созидательную деятельность. С возрастом тестостерона вырабатывается всё меньше и меньше, восстановление начинает отставать от разрушения старой кости, осуществляемого другой группой костных клеток – остеокластов. Костная ткань истончается, становится хрупкой и уже не может в полной мере выполнять свои функции. Это явление называют остеопорозом .
Ряд учёных (В. В. Поворознюк, И. П. Мазур, П. Л. Шупика и другие) убеждены: разрушение костной ткани скелета неизменно затрагивает и челюстные кости, приводит к уменьшению высоты межзубных костных перегородок (на 0,2 мм в год), снижению прикрепления десны , развитию воспалительного процесса и патологической подвижности зубов. Проведено немало исследований, подтверждающих эту версию (Jilka R. L. и др., 1992 г.; Rook G. A. W. и др., 1994 г.; Taguchi A. и др., 2008 г.).
Долгие годы следствие патологических процессов в челюстных костях – воспаление дёсен – ставилось на место причины. Многолетняя борьба стоматологов велась со вторичными факторами, сопутствующими проблемами и потому была неэффективной.
Чем предлагает заменить лечение дёсен при пародонтите современная наука
Очевидно, что лечение дёсен при пародонтите необходимо заменить на восстановление плотности костной ткани всего скелета в целом. Только в этом случае терапия заболевания сможет дать заметный положительный результат. Но как это сделать? С лечением остеопороза в современной медицине тоже всё обстоит не так гладко. В основном применяются препараты, подавляющие разрушительную работу остеокластов ( бисфосфонаты ), заместительная гормональная терапия (недостаток собственных гормонов человека компенсируется введением синтетических гормонов или гормонов животных/растений) и кальцийсодержащие добавки. Мало того что каждая из этих групп наносит непоправимый вред здоровью человека, так ещё и пользы для костей от приёма названных средств нет никакой.
Приём кальциевых добавок в условиях отсутствия необходимого количества костных созидательных клеток, встраивающих минерал в органический каркас кости, вообще бесполезен. Более того – он опасен, так как может привести к тяжёлым патологиям сердечно-сосудистой системы – инфаркту и инсульту.
Настоящим прорывом в области лечения остеопороза и пародонтита явилась разработка отечественных учёных профессора, д. м. н. В. И. Струкова и фармакогноста В. Н. Трифонова – линия остеопротекторов Остеомед, Остео-Вит D3 и Остеомед Форте, которая уже по достоинству оценена стоматологами. На чём основано её действие?
Новые остеопротекторы – безопасные стимуляторы регенерации костной ткани челюстей
Инновационные препараты позволяют заменить неэффективное лечение дёсен при пародонтите на физиологичную регенерацию костной ткани челюстей, то есть устранить саму причину заболевания.
Основным компонентом каждого из названных остеопротекторов служит известная с древнейших времён своим анаболическим действием природная субстанция – трутневое молочко, приготовленное из личинок пчелиных самцов. Особенностью пчелопродукта является присутствие в его составе высокой концентрации прогормонов – веществ, стимулирующих выработку в организме человека собственного тестостерона и активизирующих восстановительные процессы в костной ткани. Клинические исследования показали, что на фоне приёма Остеомеда , Остео-Вита D3 и Остеомеда Форте концентрация андрогена в крови увеличивается до нормальных показателей, повышается минеральная плотность костной ткани, эффективность терапии пародонтита значительно возрастает.
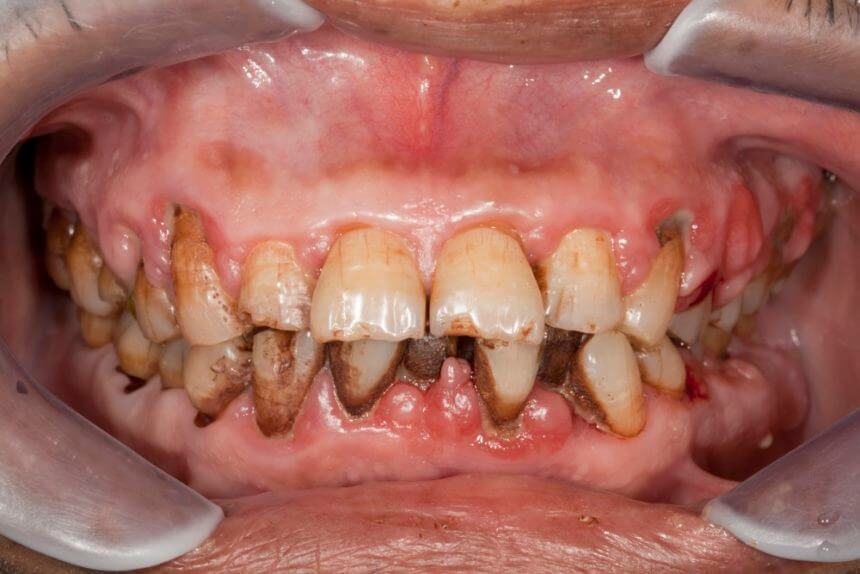
Генерализованный пародонтит (ГП) в настоящее время занимает ведущее место среди заболеваний пародонта среди населения всех возрастных групп.
По данным Всемирной организации здравоохранения, максимальный уровень распространенности заболеваний тканей пародонта, в том числе ГП, приходится на возрастную категорию 35-44 года.
Согласно некоторым исследованиям, от 65% до 95% наиболее трудоспособной категории населения в разных странах мира страдает заболеваниями пародонта.
Значительная доля этих больных в итоге потребует хирургического лечения с применением различных остеопластических материалов для восстановления костной ткани.
Возникновение функциональных нарушений зубочелюстной системы как следствие поражения ГП регистрируются в 4-5 раз чаще, чем при осложнениях кариеса.
Несвоевременное обращение и неэффективное симптоматическое лечение генерализованного пародонтита почти в 50% проценте клинических случаев приводят к ранней потере групп зубов у работоспособных пациентов относительно молодого возраста.
Осложнения ГП требуют значительных финансовых затрат и квалифицированной стоматологической помощи для полноценного восстановления жевательной функции.
Отсутствие тенденции к сокращению заболеваемости ГП в России и постсоветских республиках диктует необходимость поиска новых способов профилактики, ранней диагностики и эффективного лечения.
Важнейшими критериями успешного лечения пародонтита являются устранение костных карманов, проявлений воспалительного процесса в пародонте и травматической окклюзии с достижением длительной стойкой ремиссии.
Наиболее эффективным способом достижения перечисленных целей является использование хирургических методов лечения при помощи современных остеопластических материалов, а также комплексное применение дополнительных консервативных методов.
По данным зарубежных исследований, окислительно-восстановительное равновесие ротовой и десневой жидкости играет ключевую роль в лечении пародонтита в контексте поддержания активности естественных биохимических реакций и уменьшения проявлений метаболического ацидоза в тканях пародонта.
Для хирургического лечения генерализованного пародонтита применяются различные разновидности гингивэктомии, кюретажа, а также многочисленные лоскутные техники. Залогом успеха является правильный выбор техник и материалов.
Характеристика остеопластических материалов для лечения пародонтита
Развитие хирургического лечения ГП берет свое начало с резекционной техники оперативных вмешательств на пародонте. Она предполагала обязательное нивелирование костной ткани в участках костных карманов с иссечением мягкотканной составляющей пародонтальных карманов. Это приводило к чрезмерной послеоперационной рецессии десен.
Благодаря прогрессу хирургической пародонтологии и появлению более современных оперативных методик вмешательства исчезла необходимость в механическом удалении пораженной костной ткани. Улучшение клинических результатов достигалось за счет более щадящей санации пародонтальных карманов и обеспечения более эффективной репаративной регенерации костной ткани в этих участках.
В первой половине ХХ века знаменитыми учеными Видманом, Нейманом и Цешинским был предложен совершенно новый хирургический подход.
Он предусматривал выполнение лоскутных операций с определенным типом разрезов и отслоением слизисто-надкостных лоскутов для доступа к внутрикостным карманам и адекватного удаления грануляционной ткани, поддесневых зубных отложений и многослойного вросшего эпителия.
Осложнения хирургического лечения пародонтита были серьезными:
Множественные рецессии десны
Неприемлемые эстетические дефекты
Из-за многочисленных осложнений, особенно на участках фронтальной группы зубов, исследователи почти сразу начали работы над глубокой модификацией новой техники и поиском принципиально новых решений проблемы ГП.
Среди них появились модифицированный лоскут Видмана, коронально и латерально смещенный лоскут, расщепленный лоскут, лоскут без смещения и другие.
Несмотря на явный прогресс, за счет распространения остеопластических материалов и мембран резекционный подход начал вытесняться регенеративной концепцией лечения. Появилась методика направленной регенерации тканей пародонта (СРТ).
Материалы для восстановления тканей пародонта классифицируют по происхождению:
Аллопластические материалы, в свою очередь, могут претерпевать полную или частичную резорбцию либо оставаться в участке дефекта нерезорбированными.
Классификация в зависимости от выраженности остеогенного потенциала:
Некоторые авторы выделяют в отдельную группу материалы, которые используются для направленной костной и тканевой регенерации. Костные аутотрансплантаты внутри- или внеротового происхождения относятся к остеоиндуктивным материалам.
Согласно концепции Бойна (1973), оптимальный остеопластический материал для парадонтологических целей должен отвечать следующим критериям:
Доступность в необходимых количествах
Способствование реваскуляризации участка дефекта
Высокий остеоиндуктивный потенциал
Кроме того, идеальный материал не должен препятствовать образованию новой костной ткани, а для его получения пациент не должен подвергаться дополнительным болезненным манипуляциям (исключает аутотрансплантаты).
Коэн и соавторы в 2011 году выдвинули дополнительные требования к остеопластическим материалам для парадонтологических целей:
Отсутствие антигенных свойств
Стойкость к воздействию микроорганизмов
Предотвращение резорбции корня зуба
Механическая прочность и эластичность
Адаптация к трехмерной структуре костного кармана
Стимуляция образования нового прикрепления
Полноценный остеогенез и цементогенез
Формирование функциональной периодонтальной связки
Предотвращение апикальной миграции эпителия
Аутогенная костная ткань в виде костных аутотрансплантатов (внутри- и внеротового происхождения) в наибольшей степени отвечает этим требованиям. В настоящее время она остается золотым стандартом для хирургического лечения пародонтита.
Аутогенную костную ткань ранее применяли как остеопластический материал, характеризующийся рядом положительных свойств. Она бывает внутриротового (костные экзостозы, беззубые участки челюсти, горб верхней челюсти) или внеротового (проксимальный эпифиз большеберцовой кости) происхождения.
Аутокость использовали путем смешивания костных опилок с кровью пациента в стерильной емкости, получая смесь для заполнения костных карманов. Однако такой продукт имел очень неприятную склонность к микробной контаминации и дальнейшей секвестрации.
Целесообразность клинического применения аутокости в регенеративной пародонтологии была подтверждена многочисленными гистологическими исследованиями. Они подтвердили способность аутогенного остеопластического материала образовывать новое соединительнотканное прикрепление.
Тем не менее, учитывая всегда ограниченное количество донорской аутокости, особенно из внутриротовых источников, а также необходимость выполнения болезненного хирургического вмешательства, ее применение было ограничено.
По мнению Dumitrescu, приведенные выше особенности следует учитывать при планировании пародонтологического лечения в случаях множественных глубоких костных карманов. Это ограничивает широкое применение аутокости и требует привлечения квалифицированного специалиста высокого профиля для вмешательства.
Поэтому в дальнейшем был разработан целый ряд альтернативных материалов для хирургического лечения генерализованного пародонтита. Среди них были аллогенные материалы, гидроксиапатит (ГАП), факторы роста в комбинации с ГАП.
Однако наличие антигенных свойств, слабый остеоиндуктивный эффект, необходимость создания специфических условий забора и консервации материала, а также невозможность стандартизации по остеогенному потенциалу усложняют их применение.
При использовании ксеногенных остеопластических материалов для лечения пародонтита специальная обработка в значительной мере устраняет антигенные эффекты. Однако наличие проблемы антигенной несовместимости при ксеноимплантации, наряду с иммунологической несовместимостью, сохраняет угрозу отторжения материала.
Тем не менее, несмотря на положительные свойства ксеногенных остеопластических материалов и их широкое практическое применение, проблема потенциального переноса прионов даже после тщательной химической обработки не решена.
Альтернативой для пародонтологии стало использование неорганических и органических синтетических материалов. Среди них заслуживают внимания:
Альфа- и бета-трикальцийфосфат
Органические синтетические полимеры
Также приобрели определенное клиническое значение различные комбинации этих продуктов с другими остеопластическими материалами.
Среди недостатков биокерамических материалов для лечения ГП отмечают их способность трансформироваться в процессе приготовления в твердые и неэластичные массы, которые не способствуют быстрой интеграции с окружающей костной тканью.
Использование коллагена в хирургической пародонтологии является популярным во многих странах мира. Предложены комбинации высокоочищенного коллагена с сульфатированными гликозаминогликанами (сГАГ), гиалуроновой кислотой, гидроксиапатитом и трикальцийфосфатом, аутотрансплантатами.
Мельхер в 1976 году сформулировал концепцию направленной регенерации тканей.
Данные гистологических исследований продемонстрировали успешное образование нового соединительнотканного прикрепления у человека в результате использования данной методики, что впервые было показано еще в 1982 году.
Концепция СТР открыла впечатляющие возможности клинического применения различных типов мембран — резорбируемых и нерезобируемых. Но наличие технических сложностей, включая возникновение экспозиции (резорбируемые мембраны) и необходимость привлечения квалифицированного хирурга для предупреждения осложнений в ходе вмешательства на пародонте, связаны с ухудшением их результатов.
Использование аутологичной надкостницы в пародонтологической практике является актуальным способом благодаря высокой биологической совместимости.
Наличие в надкостнице фибробластов обеспечивает прикрепление различных типов недифференцированных клеток к мягкой ткани и внутреннему камбиальному участку, который содержит мезенхимальные и остеопрогениторные клетки.
Периостальные клетки продуцируют под специфическим влиянием межклеточный матрикс с последующим формированием мембранной структуры, которая принимает участие в формировании полноценной костной ткани.
Использование аутологичной надкостницы является эффективным способом при лечении пародонтальных фуркационных дефектов костных карманов и рецессии десен.
Необходимость дополнительного хирургического вмешательства для забора материала ограничивает использование метода. Поэтому Saimbi с соавторами в 2014 году предложили новую технику трансплантации аутологичной надкостницы из слизисто-надкостничного (полнослойного) лоскута.
Учитывая особенности использования каждого из материалов для СТР, поиск наиболее универсального варианта для регенерации пародонта — это один из наиболее актуальных вопросов современной регенеративной пародонтологии в России и в мире.
По мнению зарубежных авторов, целью лечения генерализованного пародонтита и лечения пародонтальных дефектов любого типа является достижение прогнозируемой регенерации потерянной ткани пародонта.
Выбор метода хирургического лечения пародонтита
Персонализированное комплексное лечение пародонтита с применением терапевтических, хирургических, ортодонтических и физиотерапевтических методов является эффективным путем достижения долговременной ремиссии.
В 1980-х годах исследования продемонстрировали формирование нового соединительнотканного прикрепления благодаря концепции направленной тканевой регенерации. Экспериментальные исследования Karring позволили определить роль эпителия ротовой полости, альвеолярной кости, периодонтальной связки и соединительной ткани десны в регенерации пародонтальных тканей.
Авторы показали, что в образовании нового цемента на поверхности корня принимают участие именно клетки периодонтальной связки и цемента корня. Это сыграло важную роль в дальнейшей разработке терапевтических подходов и хирургических техник.
Многочисленными авторами был сделан вывод о том, что успешное лечение пародонтита с уменьшением глубины костных карманов возможно при условии проведения комплексного лечения, совмещающего меры профессиональной гигиены ротовой полости, нехирургического и хирургического характера.
В настоящее время большое внимание уделяется современным методикам проведения консервативной терапии ГП, которая предлагает отсрочивание хирургических вмешательств на пародонте. Это объясняется внедрением новых методик и протоколов ведения пациентов с применением современных приборов и лекарственных препаратов, расширяющих возможности консервативного лечения пародонтита.
Современные технологии позволяют влиять на хронический воспалительный процесс пародонтальных тканей и их окислительно-восстановительное состояние, способствуя достижению оптимальных клинических результатов до операции.
Анализируя данные проведенных за три десятилетия исследований, Cortellini и соавторы показали, что регулярный ультразвуковой скейлинг и сглаживание корневых поверхностей при глубине пародонтальных карманов 4-6 миллиметров обеспечивает уменьшение глубины в среднем на 1,3 мм с увеличением уровня клинического прикрепления на 0,55 мм.
При глубине пародонтального кармана от 7 миллиметров уменьшение глубины достигается в пределах 2,15 мм с увеличением показателя клинического прикрепления на 1,2 мм.
По данным других авторов, для оценки эффективности консервативной фазы лечения генерализованного пародонтита перед переходом к хирургической фазе потребуется 4-8 недель. Это оптимальный срок.
Badersten и коллеги указывают, что уменьшение глубины ПК может продолжаться до 9 месяцев (!), поэтому раннее зондирование и оценка уменьшения глубины карманов через 8 недель после лечения может дать ненадежную информацию, ускоряя переход к хирургической фазе лечения пародонтита.
Но по мнению других авторов, переход к хирургической фазе лечения ГП, особенно при наличии множественных глубоких пародонтальных карманов, следует начинать при условии отсутствия улучшения пародонтологического статуса после консервативной терапии.
Несмотря на существование общепринятых классических хирургических техник, вопрос выбора оптимальной методики с использованием дополнительных методов остается плохо изученным и требует проведения дальнейших клинических исследований.
Schwarz и коллеги отмечают, что процент пациентов с болевыми ощущениями после хирургического пародонтологического лечения составляет 20-40%, что отрицательно сказывается на результативности лечения ГП и дальнейшей кооперации.
Данный факт требует разработки и модификации хирургических вмешательств, направленных на минимизацию болевого синдрома у больных.
Многие зарубежные авторы сравнивали разные группы хирургических методик вмешательств на пародонте и показатели глубины ПК, уровня увеличенного клинического прикрепления и других показателей. Среди основных сопоставляемых методик лечения:
Модифицированный лоскут Видмана
Скейлинг со сглаживанием корневых поверхностей
Обобщая публикации Pihlstrom, Silvestri, Ramfjord и других исследований, можно сделать вывод, что при глубине пародонтального кармана до 6 мм ультразвуковой скейлинг и сглаживание корневых поверхностей является наиболее эффективной процедурой.
При глубине пародонтального кармана от 7 мм уменьшение глубины после хирургического вмешательства по методике модифицированного лоскута Видмана составляло в среднем 4,8 мм, а уровень клинического прикрепления 3,3 мм.
Исследования Serino и Linghe показали, что максимального изменения показателя потери клинического прикрепления можно достичь, предотвратив проведение этапа реконтурирования костной ткани в участке глубоких десневых карманов с плотным зашиванием пародонтальной раны.
Другие авторы получили подобные результаты и сделали вывод, что при глубине ПК от 6 мм необходимо выполнение лоскутных операций после предварительного скейлинга со сглаживанием поверхности корней, что уменьшает глубину ПК и увеличивает уровень прикрепления в максимальной степени.
Исследования Reddy показали, что деэпителизация лоскута является необходимым этапом в ходе проведения лоскутных операций и влияет на показатели пародонтологического статуса при лечении по методике модифицированного лоскута Видмана.
Ramfjord и Reddy сравнивали клиническую эффективность при использовании коронально смещенного лоскута и модифицированного лоскута Видмана, получив уменьшение потери прикрепления после операции по типу модифицированного лоскута.
Однако многочисленные работы Bosshardt и других ученых доказывают отсутствие клинически значимого улучшения показателей уменьшения глубины ПК и уменьшения потери клинического прикрепления при использовании таких методик.
Исследования Zamet и соавторов показали, что коронально смещенный лоскут является более эффективной хирургической техникой в плане уменьшения глубины пародонтального кармана по сравнению с модифицированным лоскутом Видмана. Однако техника не способствует улучшению уровня потери клинического прикрепления.
Ben-Yehouda и соавторы продемонстрировали незначительное преимущество эффективности методики коронально смещенного лоскута в плане уменьшения глубины ПК по сравнению с модифицированным лоскутом Видмана.
Результаты шестилетнего исследования Axellson указывают на эффективность и важность обеспечения регулярной поддерживающей терапии после хирургической фазы лечения ГП.
Гистологические исследования Bosshardt и Salaria продемонстрировали, что, несмотря на существующие хирургические методики пародонтологического лечения, последствием их может стать формирование широкой зоны вросшего эпителия с рецессией тканей и потерей нижележащей костной ткани. При этом скорость миграции эпителиальных клеток в пародонтальную рану превышает скорость миграции клеток связки.
Эти и другие перечисленные моменты важно учитывать при выборе метода хирургического лечения ГП. Поиск новых и оптимизация старых хирургических методик наряду с разработкой современных остеопластических материалов для лечения пародонтита являются актуальными проблемами пародонтологии.
Восстанавливать разрушенные ткани при такой стадии невероятно сложно, но благодаря комплексам, которые разработаны специалистами клиники Smile-at-Once, новейшим разработкам в области микробиологии, а также при большом желании пациента можно и нужно бороться за свои родные зубы до конца. А при благоприятном исходе лечения получится даже провести имплантацию с сохранением своих собственных зубов.
- Чем опасен
- Специфические признаки
- Диагностика заболевания
- Как быстро развивается
- Особенности лечения
- Плюсы комплексного лечения
- Почему нельзя ставить съемные и мостовидные протезы
- Можно ли проводить имплантацию
- Почему мы рекомендуем удалять зубы
- Стоимость лечения
Чем опасен пародонтит тяжелой формы?
- зубы подвижны и находятся на грани выпадения,
- питание нарушено – приходится отказываться от твердой пищи, что только усугубляет проблему,
- неприятный запах изо рта и некрасивая улыбка нарушают привычный ритм вашей жизни. Заметили, что стали меньше общаться?
- страдают органы ЖКТ, печень, почки, мочеполовая и сердечно-сосудистая системы,
- повышен риск развития инфекционных заболеваний,
- патология усугубляет сахарный диабет, болезни сердца и кроветворной системы – терапия этих заболеваний может проходить безрезультатно.
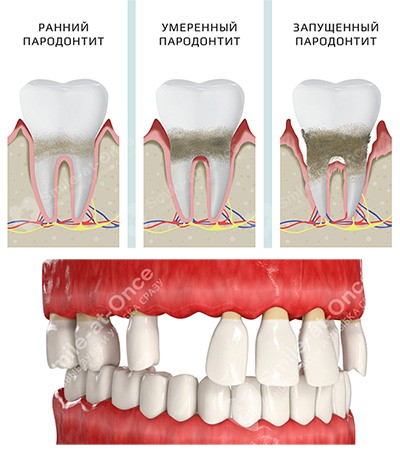
Пародонтит тяжелой формы, к сожалению, необратим. Заболевание может быть лишь стабилизировано благодаря значительным усилиям врачей-стоматологов, врачей общей практики и узких специалистов. И половина успеха зависит от действий самого пациента.
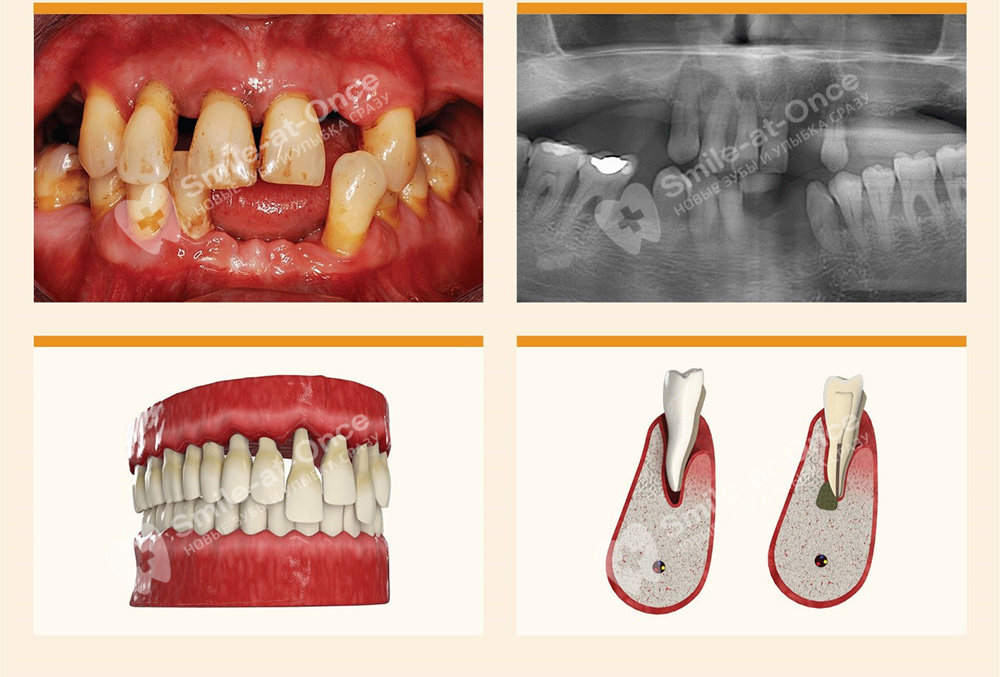
Специфические признаки запущенной формы пародонтита
Данная форма пародонтита может быть только генерализованной, то есть распространённой по всему ряду. Симптоматика выражена очень ярко – заболевание может протекать как в хронической вялотекущей форме, так и в острой. В этом случае происходит обострение заболевания – усиливается гноетечение и связанный с этим запах изо рта, ухудшается общее самочувствие, боль усиливается и возникает даже при жевании мягкой пищи. Зуд, жжение, отказ от еды, повышенная температура тела, озноб и лихорадка приводят к резкому ухудшению жизни, постоянным стрессам и нарушению работы многих органов. Ситуация у многих пациентов стабилизируется только после полного удаления зубов, которые, как правило, на данной стадии выпадают уже самостоятельно.
Пародонтит тяжелой степени тяжести – это одно из самых серьезных стоматологических заболеваний, которое оказывает крайне негативное влияние на весь организм, начиная от изменения психоэмоционального состояния до нарушения функционирования многих органов – почек, печени, сердца, кроветворной системы. Происходит обострение сахарного диабета, а его лечение на фоне запущенного пародонтита может не дать нужного эффекта – известны случаи, когда после удаления зубов уровень сахара с 12 ммоль снижался до 7-8, то есть после полной остановки течения воспалительного процесса в полости рта.
В некоторых классификациях также принято выделять еще одну стадию – это обостренная форма хронического или запущенного пародонтита. Она тесно перекликается с III стадией, но в отличие от нее имеет более ярко выраженные симптомы и последствия для больного. Характеризуется обильным гноетечением из пародонтальных карманов, острой болью и постоянным зудом, жжением, сильной подвижностью зубов – они могут выпадать даже во время еды. Возникает на фоне резкого ухудшения состояния здоровья, при падении иммунитета – развитии инфекционных или бактериальных инфекций, обострении сердечно-сосудистых заболеваний, сахарного диабета. На фоне этого неблагополучного состояния пациент впадает в крайне стрессовое состояние.
Диагностика заболевания: как достоверно определяется III стадия пародонтита
Все изменения на данной стадии полностью визуализируются, поэтому главная задача диагностических мероприятий – определить степень резорбции костной ткани и понять, будет ли лечение успешным, то есть нужно ли пытаться сохранить зубы или проще провести ух удаление с очищением лунок и одновременной установкой имплантов.
Пациент обязательно сдает клинический анализ крови, а также посев на аэробную микрофлору – врачу необходимы эти данные для выявления возбудителя воспалительного процесса, назначения препаратов, а также для оценки того, насколько губительны последствия пародонтита для всего организма.
Как и при лечении любой другой стадии пародонтита, диагностика проводится дважды – до начала и через год после курса лечения для оценки достигнутых результатов.
- визуальный осмотр, сдача всех необходимых анализов, непосредственное общение с пациентом – врачу очень важно узнать о регулярности ухода за зубами, используемых средствах, а также тенденции развития заболевания, периодичности обострения. Обязательно берется посев на микрофлору из содержимого карманов для правильного подбора антибиотиков – не широкого спектра, а именно тех препаратов, которые будут действовать на конкретного возбудителя. Все анализы для вашего удобства уже включены в стоимость комплексных предложений и сдаются непосредственно в клинике,
- инструментальный осмотр с целью измерения глубины десневых карманов, количества отложений на поверхности зубов и под деснами. По факту такой диагностики выставляются пародонтальные индексы, которые заносятся в карту пациента – они позволяют не только выявить стадию пародонтита в данный момент, но и оценить результативность проведенного лечения,
- компьютерная томография – обязательный этап диагностики заболевания. Позволяет определить деструкцию костной ткани не в одной проекции, как на панорамном снимке, а в объеме.
Подробнее о диагностике пародонтита читайте в нашей отдельной статье.

Как быстро развивается пародонтит III стадии?
Пародонтит запущенной, тяжелой формы или III стадии, фактически, уже достиг пика своего развития. Единственное, что вас теперь ждет – это прогрессирование подвижности зубов, их смещение и прокручивание внутри лунок, а в дальнейшем – потеря. Если I стадия развивается достаточно медленно, то на II и III потерять все зубы можно буквально за несколько месяцев, особенно если не предпринимать никаких действий.
Соответственно, прогрессируют и все последствия данного состояния – жевать становится еще труднее, боль усиливается, те зубы, которые остались в полости рта, получают экстремальную нагрузку (ведь жуете вы именно ими), а значит еще быстрее выходят из строя. То есть жизнь уже на самом деле становится просто невыносимой.
Особенности лечения тяжелой стадии пародонтита
Отметим сразу – запущенный пародонтит вылечить полностью невозможно, а восстановить разрушенные ткани можно лишь до 30-40%. Вам важно понимать, что на данной стадии одним годом лечение скорее всего не ограничится – терапия будет долгой и достаточно сложной, необходимо приложить большие усилия для сохранения результата лечения.
Плюсы комплексного лечения пародонтита в Smile-at-Once

Даже на запущенной стадии можно попытаться сохранить зубы и восстановить разрушенные ткани. Начните действовать прямо сейчас – дорога каждая минута! Бесплатная консультация и диагностика
Акцент в лечении данной формы делается на удалении отложений, фиксации подвижных зубов (шинирование проводится ДО кюретажа десен, поскольку после чистки зубы могут выпасть из лунок – как мы уже отмечали, чаще всего их удерживает массивный твердый камень). Кроме того, главным отличием является добавление в комплекс современных биоматериалов, стимулирующих рост клеток как десневой, так и костной ткани. Препараты позволяют восполнить потерянный объем костной ткани за счет стимулирования роста собственных клеток организма.
| Наименование | Описание |
|---|---|
| Комплексная диагностика | Визуальный и инструментальный осмотр, компьютерная томография, анализы крови и посев на микрофлору – минимум 2 раза в год до и после курса лечения |
| Гигиена полости рта, удаление отложений | Самая базовая манипуляция – проводится при помощи ультразвука, аппаратной и ручной полировки поверхности зубов, воздушно-абразивной и лазерной обработки. При запущенном пародонтите проводится в основном поверхностно, предваряя открытый кюретаж десен, удаляя зубные отложения и делая зубы чистыми для того, чтобы можно было наложить на них шину и удалить уже более глубокие отложения. В середине и в конце курса проводится для поддержания результата |
| Подбор средств гигиены и обучение правилам ее проведения | Набор всех необходимых средств для поддержания гигиены полости рта уже включен в стоимость комплексного лечения и будет выдан вам сразу после проведения гигиенической чистки. Врач также проведет инструктаж – как пользоваться средствами максимально эффективно и безопасно |
| Шинирование зубов | Накладывается тонкая эстетичная нить на группу зубов. Обязательно проводится ДО кюретажа десен, иначе после удаления налета есть риск выпадения зубов |
| Открытый кюретаж десен с использованием мембран из плазмы крови | Это хирургическая операция (проводится под местной анестезией), во время которой десна отслаивается от поверхности зуба – так врачу удается увидеть и удалить глубоко расположенные грануляции, провести полировку корней. В том числе используется лазер, который обеспечивает более качественное и безопасное очищение поверхности. Одновременно применяются APRF-мембраны, полученные из плазмы крови пациента, для ускорения процесса заживления после хирургического вмешательства |
| Терапия регенерирующими препаратами | Проводится для восполнения объема разрушенных десневой и костной ткани. Применяются биоактивные материалы, стимулирующие рост собственных клеток организма. Для костной ткани – BoneCeramic® или Bio-Oss® от Straumann, Creos™ от Nobel, для десневой и периодонта – Emdogain® от Straumann |
| Инъекции гиалуроновой кислоты | Применение препаратов Revident и Revident+ для снятия воспаления, восполнения объема десневой ткани, закрытия рецессии, повышения тонуса тканей |
| Наложение пародонтологической повязки | С охлаждающим действием для нормализации обменных процессов и насыщения клеток десневой ткани питательными веществами. Проводится на регулярной основе в течение всего курса лечения |
| Инъекционная терапия | С включением индивидуально подобранных витаминов, лекарственных препаратов и тромбоцитарной плазмы крови пациента |
| Лазерная терапия | Как для удаления отложений и полировки поверхности, так и с целью антибактериальной обработки десен, купирования воспалительного процесса |
| Наблюдение у врача-пародонтолога | Ежемесячно на протяжении года, пока длится курс лечения |
Подробнее обо всех методиках лечения пародонтита читайте в нашей отдельной статье.
Почему нельзя ставить съемные и мостовидные протезы на фоне запущенного пародонтита
Убыль костной ткани и расширение лунок при пародонтите создают весьма неоднозначную ситуацию: с одной стороны длительное консервативное лечение на поздних стадиях редко бывает эффективным, с другой – протезирование также затруднено, а проблему отсутствия зубов нужно решать. При этом не каждый метод лечения подойдет.
Зубы с пародонтитом ослаблены и находятся на грани выпадения – использовать их в качестве опоры под протез категорически нельзя. Мост будет подвижным вместе с теми зубами, на которых он крепится. Риски высокие, даже если перед этим было проведено комплексное и длительное лечение.
На самом деле после курса лечения пародонтита (или ближе к его середине после снятия острого воспаления) съемные протезы вполне можно поставить для решения проблемы частичного отсутствия зубов. Но только на непродолжительное время, т.к. при долгосрочном использовании они приводят ко множеству проблем:
- не останавливают атрофию кости, а только усугубляют этот процесс,
- оказывают повышенное давление на десны, могут провоцировать их воспаление, что крайне нежелательно на фоне курса терапии,
- будут требовать регулярной коррекции, поскольку при лечении происходит восстановление разрушенных тканей, а значит уровень кости с десной будет меняться – протезы перестанут плотно прилегать, будут смещаться, болтаться,
- при частичном отсутствии зубов их не на чем крепить – как и в случае с мостовидными протезами, живые зубы для опор лучше не использовать, особенно если они подвижны,
- если зубы удалены разрозненно, то съемные протезы и вовсе не получится протезы, минимальный сегмент – это 2-3 подряд отсутствующих зуба.
То есть съемные протезы могут провоцировать развитие пародонтита и свести на нет все результаты курса комплексного лечения. Кроме того, к ним сложно привыкнуть – больше половины пациентов они не устраивают ни по эстетике, ни по функциональности.
Можно ли проводить имплантацию на фоне запущенного пародонтита
Имплантация с сохранением живых зубов при данной форме заболевания проводится крайне редко, но не исключается. В целом это оценивается на этапе первичной диагностики – врач будет понимать, каких результатов можно добиться комплексным лечением, есть ли смысл тратить время и средства на терапию или лучше сразу удалить подвижные зубы, заменив их на импланты, остановив таким образом процесс воспаления раз и навсегда.
Важно также понимать настрой самого пациента – сохранять зубы стоит, если вы готовы бороться за свои родные зубы до конца, если готовы к тому, что в течение ближайшего года необходимо минимум раз в месяц посещать пародонтолога и регулярно проходить лечение, а после установки имплантов придется усилить гигиену и подобные курсы станут для вас обыденностью.
Пародонтит – это инфекция. Не идите на поводу у тех врачей, которые предлагают провести имплантацию без комплексного лечения. Разовой чистки, кюретажа или шинирования недостаточно, воспаление будет прогрессировать, а значит велики риски его перехода на ткани вокруг импланта. Отторжение в такой ситуации гарантировано – вы потеряете деньги, время, нервы и будете вынуждены повторно проходить имплантацию, но уже 100% с удалением живых зубов и скорее всего с подсадкой костной ткани, т.к. своя собственная разрушена.
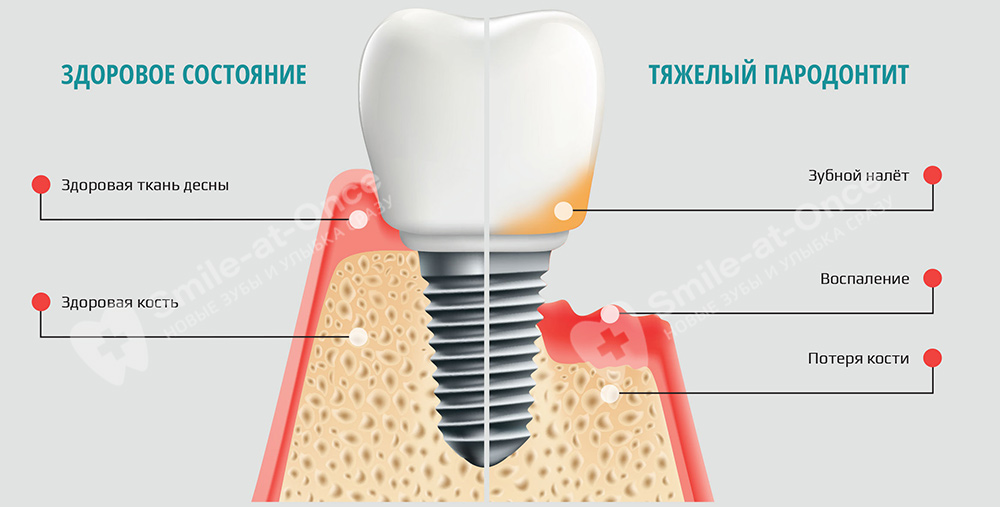
Таким образом, имплантацию при данной форме пародонтита с сохранением своих зубов можно проводить при соблюдении следующих параметров:
- если есть, что сохранять – если у вас осталось всего 3-4 зуба, вкладывать время и средства нет никакого смысла,
- если по итогам диагностики мы понимаем, что получится вывести заболевание в период стойкой ремиссии и риски имплантации за счет этого будут сведены к минимуму,
- если вы готовы к длительному лечению и выполнению всех рекомендаций своего врача в области изменения образа жизни, питания, проведения гигиены полости рта.
Почему мы чаще всего рекомендуем удалять зубы с пародонтитом
Наши родные зубы – это очаг воспалительных процессов. Они имеют пористую структуру, поэтому именно на них в первую очередь оседают все микробы, оказывающие разрушительное воздействие на ткани пародонта. Если рядом с таким зубами ставить импланты с активной поверхностью, пусть даже самые резистентные, которые в своем составе имеют химические элементы, способствующие оздоровлению костных клеток (такие, как SLActive® от Straumann и TiUnit® или TiUltra® от Nobel Biocare), они все равно не способны справиться с массированной атакой со всех сторон и атрофией костной ткани. То есть сохраняя родные зубы мы рискуем потерять все результаты имплантации.
Так что если зубов осталось немного, они разрушены и поражены заболеваниями, то смысла их сохранять уже нет – гораздо проще провести удаление с одновременной заменой на импланты, после чего будет достаточно проводить регулярную гигиену полости рта (самостоятельно и у стоматолога-гигиениста) и фактически забыть о проблемах с зубами навсегда. Ведь нет зубов – нет и воспаления.
Мы категорически не рекомендуем проведение имплантации на одной челюсти, если на второй есть очаги генерализованного пародонтита тяжелой и острой стадии – даже несмотря на то, что нет непосредственного контакта, это все равно опасно. Наш организм – это единое целое, что уж говорить о полости рта. Патогенные микроорганизмы будут циркулировать вместе со слюной, поэтому воспаление тканей вокруг установленных имплантов – это лишь вопрос времени. Ни о каком пожизненном сроке службе в такой ситуации говорить нельзя.
Не экономьте на своем здоровье и не бойтесь удалять зубы, если в этом действительно есть необходимость. Вы сможете вновь красиво улыбаться, у вас пропадет неприятный запах изо рта, сможете жевать без боли, вам не придется постоянно обращаться к стоматологу и пародонтологу – имплантация действительно поможет решить вопрос с зубами раз и навсегда!
Комплекс включает: посев на анаэробную микрофлору (2 раза), анализы крови, комплексная профессиональная гигиена всей полости рта (4 раза), ретенционное эстетическое шинирование подвижных зубов (1 раз), открытый кюретаж диодным лазером (1 раз), антибактериальная терапия (1 раз), воздушно-абразивная полировка поверхности корней для остановки скопления микробной среды (1 раз), восполнение костного объема костью BoneCeramic Straumann или Bio-oss с коллагеновой мембраной Creos Nobel (1 раз), пародонтологическая повязка регенерирующего действия (2 раза), регенерация связок пародонта препаратом Straumann Emdogain и APRF-мембранами (1 раз), курс плазмолифтинга IPRF (6 процедур), иммунотерапия и восстановление объема десен био-гелями обогащенными гиалуроновой кислотой и витаминами (2 процедуры Ревидент/Ревидент+), лазерная терапия для ускорения регенерации клеток (4 раза), индивидуальный набор личных средств гигиены, включая портативный ирригатор (1 шт), наблюдение пародонтолога (12 приемов).
Оставьте контакты для бесплатной консультации.
Спасибо! Ваш запрос будет обработан в течение 5 минут
Читайте также:


