Корригирующая остеотомия большеберцовой кости отзывы
Корригирующая остеотомия коленного сустава является проверенным методом хирургического лечения деформаций большеберцовой и бедренной костей. Эта операция снижает нагрузку на суставные поверхности, устраняет уже имеющиеся патологии и замедляет дегенерацию нижней конечности.
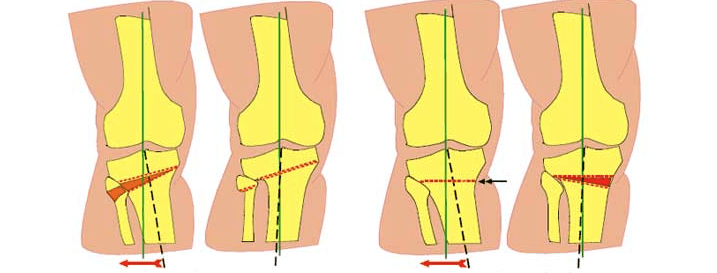
Схематичное изображение проведения операции.
Что такое остеотомия коленного сустава?
Корригирующая остеотомия коленного сустава — операция, устраняющая врожденные и приобретенные костные деформации. Во время хирургического вмешательства врач иссекает заранее обозначенный участок костной ткани и соединяет свободные фрагменты костей имплантатами. В результате ось механической нагрузки переносится на здоровый участок сустава. Операция проводится под полной или спинальной анестезией. После лечения ортопед фиксирует нижнюю конечность пациента гипсовой повязкой на время восстановления. Проводится реабилитация.
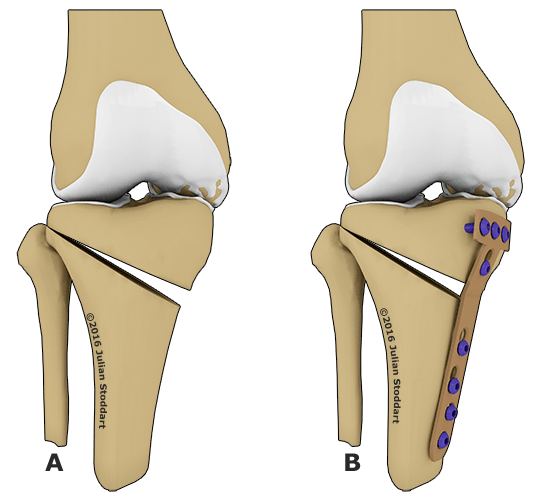
Остеотомия с металлоконструкцией.
Описанный метод коррекции традиционно сравнивается с эндопротезированием коленного сустава. Остеотомия — менее травматичный способ лечения. Эта медицинская манипуляция отлично подходит молодым пациентам, страдающим от поздних стадий гонартроза. Выбор остеотомии в качестве способа восстановления подвижности нижней конечности позволяет отсрочить проведение эндопротезирования на длительный срок.
Остеотомия применяется на протяжении двух веков. После открытия методов заместительной артропластики это оперативное вмешательство отошло на второй план, однако такой способ лечения применяется до сих пор. В начале 21 века были разработаны современные способы закрепления костных участков, уменьшающие длительность реабилитации.

Показания к операции
Главным показанием к оперативному вмешательству является гонартроз. Это дегенеративное заболевание коленного сустава, проявляющееся постепенным разрушением хрящевой ткани и деформацией нижней конечности. На поздних стадиях гонартроза у пациентов формируются вальгусные и варусные деформации. Объем движений ограничивается, возникает хронический болевой синдром.
- Врожденная деформация нижней конечности.
- Искривление костей после травмы.
- Подготовка к эндопротезированию коленного сустава.
- Смещение оси нижней конечности при патологиях суставных связок.
- Рахит, деформирующий остеит и другие болезни костной ткани.
Вмешательство рекомендуется проводить при удовлетворительном состоянии хрящевой поверхности костей и изолированном поражении одного участка коленного сустава. Такой метод коррекции дает возможность сохранить подвижность нижней конечности у молодых пациентов.
В каких случаях остеотомия не поможет?
Эффективность лечения зависит от возраста, пола и массы тела пациента. Неудовлетворительные результаты операции могут быть обусловлены пожилым возрастом больного, значительным поражением костей и разрушением гиалинового хряща.
Состояния, при которых проведение вмешательства нецелесообразно:
- ревматоидный артрит;
- остеопороз;
- внесуставные патологии;
- недостаток кровоснабжения нижней конечности;
- нарушение роста костной ткани;
- отсутствие мениска;
- выраженное ожирение (ИМТ: 40 и выше).
При неправильной оценке показаний остеотомия может ускорить дегенерацию коленного сустава. Перед лечением врачи проводят лабораторные исследования, получают снимки нижней конечности на протяжении и назначают дополнительные диагностические манипуляции.
Виды хирургических техник
Вмешательства классифицируют по месту проведения, способу иссечения тканей и характеру костной пластики. Исправляется структура большеберцовой или бедренной кости. Классификация по характеру пластики включает открытую, закрытую, латеральную и прямую остеотомии. Коррекция большеберцовой кости может быть высокой или низкой. Конкретная хирургическая техника подбирается врачом индивидуально по результатам предварительного обследования.
Основные виды остеотомии:
- Клиновидная закрытая. Разрез кожи производится в латеральной или передней области колена для доступа к верхнему эпифизу большеберцовой кости или нижнему эпифизу бедренной кости. После иссечения ткани свободные поверхности кости фиксируют металлическими пластинами или скобами.
- Клиновидная открытая. После разреза кожи в передней или боковой области колена проводится неполная остеотомия. Концевой отдел большеберцовой кости разъединяется на две части с формированием диастаза. Далее костные участки соединяют металлической пластиной и аутотрансплантатом из таза пациента.
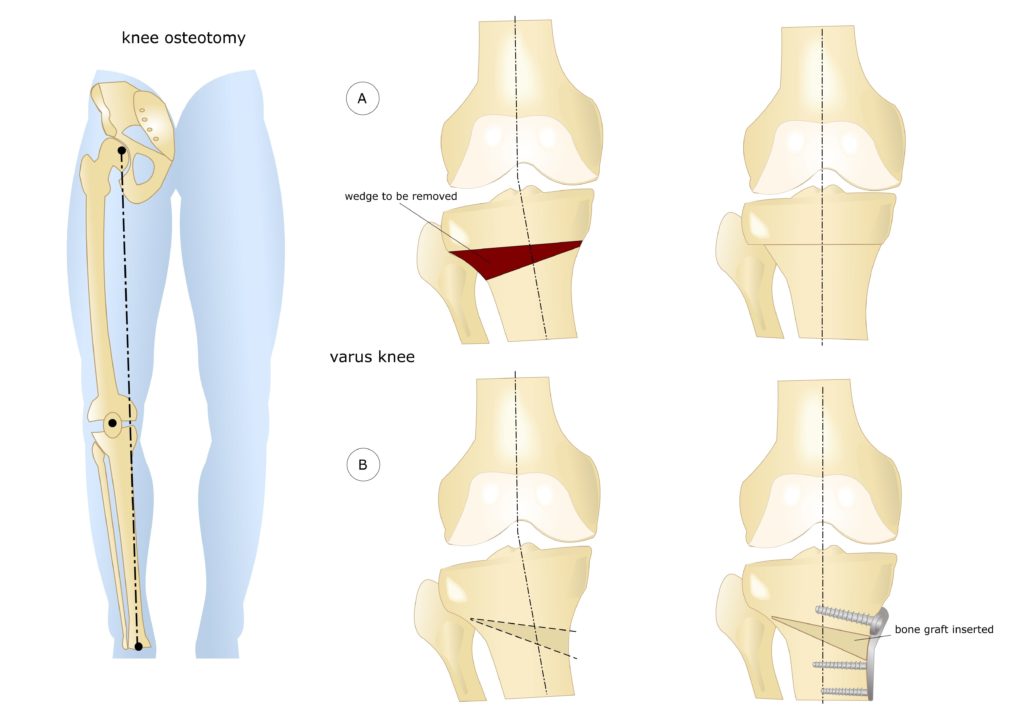
Остеотомия коленного сустава: визуальное изображение процедуры.
Костная ткань удаляется с помощью остеотома. Для предотвращения повреждения сосудов и нервов, проходящих через коленный сустав, коррекция проводится под контролем флуороскопа или рентгеновского аппарата. После пластики кожный покров сшивается, и нижняя конечность фиксируется гипсовой повязкой или шиной.
Не существует единого метода оперативного вмешательства, подходящего при любых показаниях. При выборе хирургической техники врач учитывает запланированный угол коррекции. Методы визуализации помогают точнее восстанавливать ось нижней конечности. В современной ортопедии чаще всего проводится открытая клиновидная остеотомия большеберцовой кости выше уровня бугристости.
Реабилитация
Результаты лечения в долгосрочном периоде зависят от реабилитационных мероприятий. После хирургического вмешательства врач проводит контрольные обследования и подбирает методы восстановления подвижности коленного сустава. Цели реабилитации включают устранение боли, предупреждение послеоперационных осложнений и восстановление мышечного аппарата нижней конечности.
- Физиотерапия: электростимуляция, криотерапия и тепловое воздействие. Физическая терапия облегчает боль и уменьшает отечность тканей в послеоперационном периоде.
- Лечебный массаж. Мануальная терапия улучшает кровоток в тканях, облегчает боль и нормализует мышечный тонус.
- Лечебная физкультура. Упражнения можно проводить в домашних условиях. Главной задачей является восстановление сгибательных и разгибательных движений в коленном суставе.
- Ортопедическая реабилитация для предупреждения рецидива болезни. Пациенту рекомендуется носить наколенник или эластичный бинт для фиксации сустава. В первое время после операции необходимо использовать трость и носить обувь с ортопедическими стельками для снижения нагрузки на суставные поверхности.
Схема реабилитации составляется ортопедом и врачом ЛФК. Подбирается медикаментозная терапия. Полное восстановление двигательной активности происходит в течение года.
Жизнь после лечения
Прогноз определяется изначальным диагнозом, выбранной техникой хирургического лечения, квалификацией хирурга, возрастом пациента и другими критериями. По данным медицинского центра имени Г. А. Илизарова, положительные результаты были отмечены у 95% пациентов после вмешательства. В течение 10 лет после костной пластики наблюдается отсутствие боли и других симптомов гонартроза. Молодые люди, перенесшие остеотомию, после реабилитации возвращаются к полноценной жизни. Последующее проведение заместительной артропластики облегчается.
Долгосрочные результаты коррекции предсказать сложно. Пациентам рекомендуется регулярно посещать ортопеда и проходить обследования для контроля состояния сустава. Остеотомия в качестве самостоятельного метода лечения не устраняет артроз полностью, а только замедляет развитие дегенеративных процессов. У некоторых больных рецидив возникает уже через 4 года после вмешательства.
Цены на остеотомию коленного сустава
Стоимость лечения зависит от квалификации врача, хирургической техники и диагноза.
- Москва: от 7 до 22 тысяч рублей.
- Санкт-Петербург: от 10 до 23 тысяч рублей.
- Средняя цена по России — 15 тысяч рублей.
Информацию о ценах необходимо уточнять в конкретной клинике.
Показания к операции
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
В клинической практике остеотомии чаще всего используют для коррекции осевых и торсионных деформаций нижних конечностей. Такие операции делают при дисплазии тазобедренных суставов, несоответствии длины ног, плоскостопии, вальгусной деформации стопы, искривлениях верхних конечностей и позвоночника. Во время хирургических вмешательств хирурги могут распиливать длинные трубчатые кости, позвонки, кости таза или стопы.
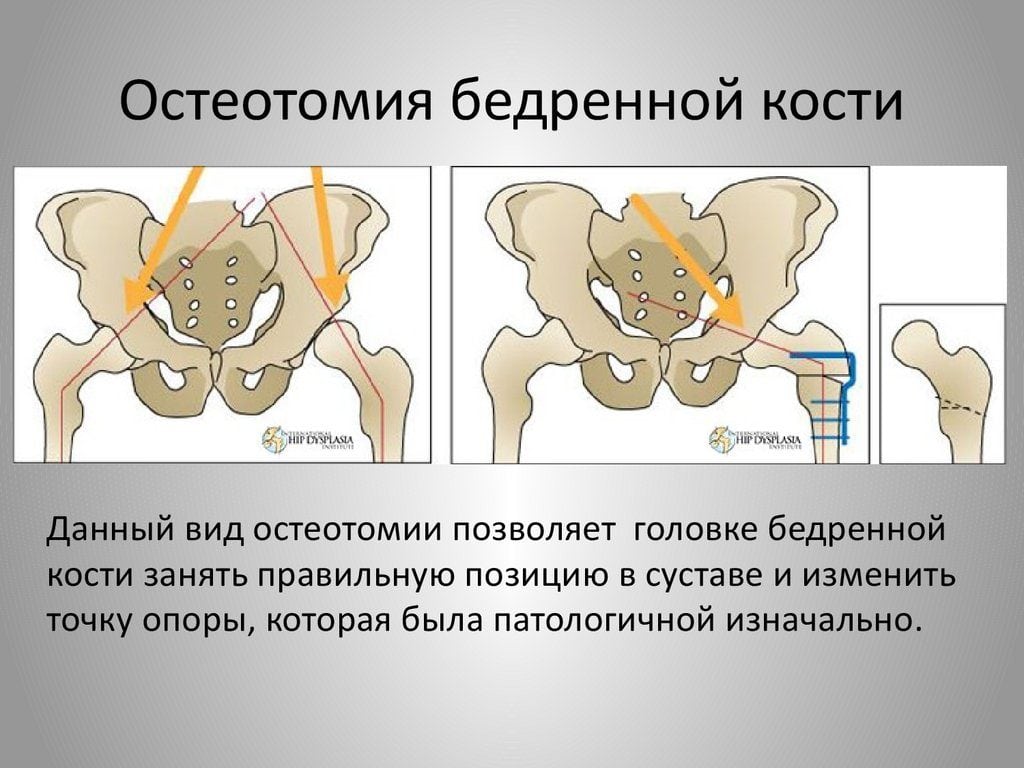
Преимущества корригирующей остеотомии
В ходе вмешательства хирурги разделяют кость на части с помощью пилы, сверла или долота. Все манипуляции они выполняют в соответствии с четким предоперационным планом. Во время подготовки к хирургическому вмешательству врачи создают оптимальную схему коррекции имеющихся дефектов. Естественно, подобная тактика позволяет добиться хороших функциональных результатов.
Видео на английском, но очень информативное:
При остеотомии хирурги не трогают здоровые суставы. Это позволяет сохранить их функции и избежать осложнений, связанных со вскрытием синовиальной полости. Если же сустав поврежден, репозиция костей поможет затормозить его разрушение. К примеру, остеотомия способна задержать развитие деформирующего артроза, отстрочить операцию на суставе на 10-15 лет.
При наличии тяжелого остеоартроза или слабости связочного аппарата одной остеотомии бывает недостаточно. Поэтому для достижения нужного эффекта врачи дополняют ее реконструктивными операциями на связках, артродезированием или другими манипуляциями.
Например, при плоскостопии корригирующую остеотомию стопы нередко комбинируют с пластикой длинной плантарной связки и артродезом подтаранного сустава.
Подготовка к операции
Во время предоперационной подготовки врачи обследуют пациента и подбирают для него оптимальный план лечения. После этого специалисты обязательно согласовывают его с самим больным. Перед хирургическим вмешательством каждый человек проходит полноценное обследование.
Перечень необходимых анализов и исследований:
- общий анализ крови и мочи;
- определение группы крови, резус-фактора;
- анализы крови на RW и HbAg;
- коагулограмма;
- биохимический анализ крови;
- ЭКГ;
- рентгенография в 2-х проекциях;
- магнитно-резонансная томография (МРТ) пораженного сегмента;
- консультации невропатолога, кардиолога, эндокринолога, аллерголога и других нужных специалистов.

Во время ожидания операции врачи советуют пациентам выполнять специальные упражнения. Они помогают растянуть и укрепить мышцы, что дает возможность избежать появления контрактур в послеоперационном периоде.
Некоторые врачи отказываются оперировать пациентов с выраженным ожирением. Причина – высокий интраоперационный риск, сложности при реабилитации и высокая вероятность осложнений. Таких больных обычно оперируют после того, как они похудеют.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Пациента госпитализируют в стационар за 1 день до операции. Там он общается с лечащим врачом, подписывает информированное согласие на проведение анестезии и выполнение хирургического вмешательства. После этого больному назначают необходимые препараты, которые тот принимает под контролем медперсонала.
Вечером накануне операции человеку запрещают кушать. Утром его просят снять все украшения. Непосредственно перед хирургическим вмешательством больного переодевают в стерильную одежду и отводят в операционную.
Ход операции
Остеотомию могут выполнять под общей или местной регионарной анестезией. Выбор метода обезболивания зависит от объема хирургического вмешательства, общего состояния здоровья человека и некоторых других факторов.
Операцию начинают с послойного рассечения мягких тканей. Получив доступ к нужной кости, хирург распиливает ее. После этого он фиксирует костные фрагменты с помощью систем наружной (аппарат Илизарова) или внутренней фиксации (накостные пластины, винты). Перед ушиванием раны врачи нередко проводят контрольное рентгенологическое исследование. Оно необходимо для подтверждения корректной фиксации кости.
Операция длится от 60 до 120 минут.
Реабилитация после корригирующей остеотомии
После хирургического вмешательства человек остается в стационаре на протяжении 3-7 дней. В послеоперационном периоде ему регулярно обрабатывают рану, дают обезболивающие средства, проводят антибиотикопрофилактику и профилактику тромбоэмболических осложнений. Также медперсонал следит за тем, чтобы пациент начал как можно раньше вставать с постели.
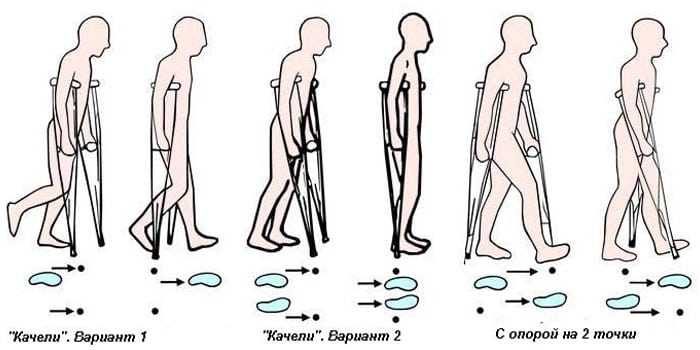
После выписки из стационара больной отправляется домой. Там он продолжает принимать назначенные врачом препараты. Передвигается он с помощью костылей. Швы пациенту снимают на 10-14 день после операции. После остеотомии человек должен пройти полноценную реабилитацию.
Наиболее частые осложнения
Распиливание костей – это серьезное вмешательство, выполнение которого сопряжено с немалым риском. Нежелательные осложнения могут развиваться во время проведения манипуляции или уже в восстановительном периоде. Многие из них тяжело поддаются лечению.
Таблица 1. Возможные осложнения
Возможные альтернативы
К сожалению, многие заболевания можно вылечить лишь с помощью корригирующей остеотомии. Это касается врожденной дисплазии тазобедренных суставов, O- и X-образной деформации нижних конечностей, тяжелого кифоза, лордоза, сколиоза. А вот при лечении плоскостопия, вальгусной деформации стопы остеотомию можно заменить другими видами вмешательств. Проблема лишь в том, что они, скорее всего, будут менее эффективными.
Остеотомия – это наиболее эффективный метод хирургического лечения многих заболеваний опорно-двигательного аппарата.
Рассказ о том, как я получила прямые ноги
Мне 23 года, я успешна, счастлива в личной жизни, по мнению большинства знакомых красива… Но была одна проблема: у меня кривые ноги. И эта проблема не давала мне спокойно жить последние лет 10. Наконец, я решилась сделать операцию по их исправлению. Врач найден, день Х назначен, анализы сданы. Эта моя первая операция, страшно ужасно… но пути назад нет.
День операции
Ночь перед этим значимым событием я провела в самой больнице. Около 8 утра меня разбудили и велели собираться на операцию. Положили на кушетку, повезли в операционную. Там переложили на стол, сделали капельницу, минут через 10 пришла анестезиолог, я села, она попрыскала на спину местным обезболивающим (типа лидокаина), сделала укол (вообще ничего не почувствовала). Потом в капельницу ввели снотворное и я отрубилась (врачей даже не видела). Мне была сделана неполная остеотомия большеберцовой кости.
Очнулась в палате, когда перекладывали на кровать. Операция длилась часа 1,5. Этот день я помню смутно – почти все время спала. Просыпалась, когда приходил врач, да на обед. Медсестры ноги заматывали плотными тряпочками, т. к. они сильно кровоточили. Вечером сделали укол-антибиотик (его делают 3 раза в день) и капельницу (2 раза). После капельницы вырвало. Померили температуру – чуть выше нормы. Пописала 1 раз в утку.
Медперсонал вполне приличный - никто не смотрел на меня, как на ненормальную, что я ломаю здоровые ноги. Медсестра одна рассказала, что девочка недавно у них была – рост на 5 см удлиняла.
В ногах чувствовалась легкая усталость, пальцами могла шевелить с легкостью, чему очень обрадовалась. Перед сном выпила Залдиар (обезболивающее, врач выписал).
1-й день в аппаратах
Подъем как всегда в 7.30 и обычная схема: укол в ногу (антибиотик), капельница, меряем температуру, завтрак. Еда неплохая, только нет фруктов, йогуртов и сладкого – но этим я достаточно запаслась. Опять почти весь день проспала (в первый раз смогла во сне перевернуться на бок), проснулась на обед. Заходила анестезиолог, спросила как дела, отклеили пластырь от спины (место укола им было заклеено).
После того, как поставили капельницу, начало сильно рвать – это длилось около 3 часов, потом жутко заболели ноги, и я выпила по очереди 4 таблетки Залдиара (можно до 8 в день). Позвали дока, он с медсестрой сделал перевязку. Первый раз увидела аппараты и довольно много крови на бинтах (длина одного аппарата 30 см, вес около 200 г). Сделали укол от рвоты (церукал), полегчало.
Планировали в этот день попытаться встать, но, видя мое положение, решили перенести подвиг на завтра. Зато я смогла сесть на кровати! Полчаса оттирала видимые части ног влажными салфетками от средства, которое наносили перед операцией – смесь йода и еще чего-то – ноги были ярко рыжие. Померили температуру: 36,4. Сделали укол в ногу – заснула. Спала все 2 ночи хорошо.
Утром: градусник (температура 37.2), завтрак, укол. Болей особых не было. Пришел врач, принес ходунки, попробовала встать – пару шагов прошла, потом голова закружилась, руки затряслись – легла и заснула на пару часов. Позднее вечером я 3 раза на ходунках сходила в туалет. Перед сном укололи антибиотик, температура 37.2. Легла спать, через пару часов проснулась оттого, что ноги тянут – приняла таблетку Залдиара и опять заснула.
Сделали первую перевязку. Увидела на задней стороне коленок большие синяки продолговатой формы. Что касается отеков, то у меня их практически не наблюдалось: так, слегка коленки отекли, а ступни и щиколотки не изменились. В принципе, когда лежишь на кровати (а большую часть дня я так и проводила), ноги не беспокоят, лишь тянут иногда немного, легкая боль чувствуется во время передвижения – в месте остеотомии. Но это просто ничто по сравнению с, например, зубной болью или болью в животе. Вечером доковыляла на ходунках до общей ванной по коридору и, сидя на стуле, вымыла голову. Было очень приятно.
4-й день. Он же день выписки!
Несмотря на то, что на ногах я уже третий день – хожу примерно так же, как и в первый: с трудом и очень медленно. Пришел Емельянов, сделал перевязку, объяснил, как крутить – совместными усилиями сделали первую крутку (1 мм). Оказалось, это совсем не сложно. Всего будем крутить 9-10 мм, по 1 мм в день, или по 0,5 – в зависимости от моего самочувствия, можно даже делать перерыв на день-два.
Днем приехал муж и отвез меня домой.
5-й день
Температура в норме. Начала принимать Кальций Д3 Никомед и Мумие. Хожу на костылях с чьей-нибудь подстраховкой – довольно медленно и неуклюже. Походы ограничиваются ванной и кухней. Накрутила еще 1 мм. Чувствую себя хорошо.
Днем чувствую себя отлично. Сегодня всего 1 таблетку Кетанова приняла. По ночам немного тянут ноги – просыпаюсь, переворачиваюсь; удобнее всего спать на спине, но и на боку, если аккуратненько улечься, тоже неплохо. Накрутила уже 5мм. Крутить не больно.
С утра ноги ходят хуже всего, т. к. долго не двигались, в течение дня гораздо быстрее получается передвигаться. Хожу на костылях сама (очень мало), иногда даже пытаюсь без них – если за что-то держаться, то реально несколько шагов пройти. Основная проблема в том, что в коленях ноги плохо сгибаются, дискомфорт при этом чувствуется – видимо из-за штырей, они почти до противоположной стороны ноги насквозь проходят (это я на рентгене подглядела ). Моюсь частями над ванной, сидя рядом на стуле; голову мою так же. На улицу пока не выходила, т.к. двигаюсь очень неуверенно и медленно.
Ходить опять стало тяжело – как в первые дни. Ноги болят – ноющая тупая боль, то стихает, то опять начинается. Решила сделать перерыв в крутке.
Днем ноги побаливали и упорно продолжали плохо ходить и сгибаться в коленках, к вечеру смилостивились – видимо им помогла 1 таблетка Кетанова (стараюсь не злоупотреблять). Вечером крутила, уже 7 мм. Из четырех стержней на каждой ноге немного подтекают по одному верхнему, остальные закрыты образовавшимися корочками, никаких покраснений вокруг них нет. На ночь приняла еще одну таблетку. Спала нормально, как обычно по большей части на спине, иногда переворачиваясь и подтыкая под ту ногу, которая аппаратом вниз, одеяло – так удобнее.
Днем чувствовала себя хорошо. Вечером приняла таблетку Залдиара и сняла швы (доктор говорил, что это надо сделать примерно через 12-й дней после операции). Это совсем не сложно и не больно. На каждой ноге горизонтальный шрам с внутренней стороны, чуть ниже коленки, около 2см, перетянут тремя стежками. Накрутила 1 мм. Очень хочется на улицу, уже целую неделю сижу дома… Ночью проснулась, ноги немного болели – съела Залдиар и опять заснула.
Вчера накрутила 10 мм. Сегодня впервые хожу, опираясь только на 1 костыль - раньше так не получалось. И вообще чувствую существенные улучшения за все эти дни: ноги хорошо сгибаются в коленках, могу встать на носочки, практически нет болей, двигаюсь более уверенно и быстро. Ночью больше сплю на боку в своей привычной позе (поджав ноги), практически не просыпаюсь – налицо положительная динамика.
Приняла душ, к своему стыду – впервые за все эти дни, до этого мылась по частям. В ванну поставила маленькую скамеечку, села на нее, ноги замотала пищевой пленкой и свесила из ванны… Как легко, оказывается, почувствовать себя счастливой. Накрутила 1 мм. Проэпилировала ножки - с такими маленькими аппаратами это сделать совсем не сложно.
Сегодня вечером ВПЕРВЫЕ получилось ходить без костылей! Ходить, конечно, громко сказано, скорее передвигаться – ноги переставляю медленно, при каждом шаге отклоняюсь вбок, выгляжу как подбитая куропатка. На радостях вышла первый раз за 2 недели на улицу.
19-й день
Накрутила последние 12 мм. Самочувствие отличное. Потихоньку начинаю чувствовать себя полноценным человеком.
Уже 3 дня не пью обезболивающее, даже на ночь. Хожу значительно лучше – увереннее и быстрее. Костыли скромно стоят в углу… Выхожу на улицу: гуляю, дышу воздухом.
Место остеотомии больше не болит при ходьбе. Немного беспокоят верхние штыри на обеих ногах, кожа вокруг них воспалилась – иногда при сгибании ноги чувствуется легкая боль из-за этого. Обрабатываю 2 раза в день, смачиваю стерильные салфетки спиртовым раствором салициловой кислоты 1% и обматываю их вокруг штырей.
К вечеру немного разболелась левая нога. Там, где проходят верхние штыри, образовалась небольшая припухлость. Может оттого, что в последние дни много двигаюсь. Решила уменьшить нагрузку. Правая нога с самого первого дня чувствовала себя гораздо лучше, и сейчас продолжает.
Сегодня у меня был дебютный выход в свет за последний месяц – ДР подруги, отмечали в ресторане. Отлично провели время, домой приехали поздно ночью, железо на ногах, как оказалось, ничуть не мешает веселиться.
Первая консультация после операции. Рентген хороший, сращение соответствует срокам.
Болей нет, легко поднимаюсь по ступенькам, встаю с кровати не опираясь на руки, иногда даже забываю, что на мне аппараты, только походка выдает.
Начала проходить курс магнитотерапии прибором для домашнего использования МАГ-30. Хожу на министеппере минут по 7 в день. Выхожу в люди, про аппараты напоминает только походка с непривычно широко расставленными ногами.
Все по-прежнему хорошо, заканчиваю курс магнитотерапии (15-ти дневный), только правая коленка последние пару дней побаливает. Но я, как опытный железоносец, уже привыкла: то там потянет, но здесь стрельнет - не сильно, конечно, но все же не слишком приятно.
Села за руль. Ездить вроде не разучилась.
Ездила на консультацию и рентген. Левая нога отлично срослась - хоть сегодня снимать можно, правая чуть хуже.
Ходила на вечеринку. Так хотелось пуститься в пляс, но решила не шокировать общественность и скромно отсиживалась на диване.
Чувствую себя замечательно, дома почти не бываю: занимаюсь накопившимися делами, хожу по магазинам, по гостям и т. д. Левая нога не беспокоит вообще, как будто и не ломали ее никогда, правая иногда ноет. Аппараты по плану надо раскручивать (ослабить напряжение) через 7-10 дней, потом через неделю полностью снимать, НО вот тут меня начинают терзать сомнения. Вдруг ноги просядут. Решила поносить подольше, дней до 90.
83-й день
Ох, ну вот, раскрутила я пару несущих гаек. Аж вспотела вся от волнения.
Моральных сил хватило только на левую ногу, правую буду завтра мучить, пусть пока наслаждается жизнью. Что сказать. Сначала сидела не шелохнувшись минут десять, вставать боялась: как подумаю, что кость ничто не фиксирует, так кажется, что все - щас наступлю на ногу и она прогнется под привычную кривую форму. Но мысли черные в сторону - и пошла. Ощущений никаких. надеюсь, и дальше так будет.
Раскрутила левую ногу до штырей. Какая-то она совсем дохленькая, но зато ровная.
Полностью раскрутила второй аппарат. В ногах остались только штыри.

Деформирующие заболевания суставов дегенеративно-дистрофического генеза широко распространены среди взрослого населения и составляют более 8-12% [1,5,11,12,20]. В структуре дегенеративно-дистрофических заболеваний суставов на коленный сустав приходится 33,3 % случаев [1,5,12]. В последние годы наблюдается тенденция к увеличению заболеваемости деформирующим артрозом среди лиц молодого трудоспособного возраста [2], что значительно повышает социальную значимость проблемы. Отмечается рост заболеваемости артрозами среди лиц средней возрастной группы (40-60 лет) до 60 %, а также увеличивается продолжительность периода нетрудоспособности [2,11,20]. Консервативное лечение не всегда приносит положительный эффект, что приводит к снижению качества жизни пациентов [5,6,10,24]. У молодых пациентов неизбежно поднимается вопрос о необходимости хирургического вмешательства с целью предотвращения прогрессирования артроза и переноса эндопротезирования коленного сустава на более поздние сроки [7,46].
В последнее время снова все большее применение находят операции по коррекции оси нижней конечности для лечения гонартроза, особенно у молодых пациентов[7,10,14,19]. Известно, что корригирующие остеотомии применяются с 19 века, когда A.Meyer впервые использовал данную методику для лечения гонартроза. В 20 веке большой вклад в популяризацию корригирующих остеотомий внесли J.P.Jackson, W.Waugh, M.Coventry, T.Koshino, P.Maquet [10,35,41]. В настоящее время активно пропагандирует применение данных операций Р.Lobenhoffer [40].
Со второй половины 20 века при лечении гонартроза артропластика коленного сустава стала методом выбора среди оперативных вмешательств. Корригирующие остеотомии, как метод оперативного вмешательства, отошли на второй план, а то и вообще оказались забыты [3]. В данной статье мы постараемся рассмотреть взгляды ортопедов на применение остеотомий в лечении дегенеративно-дистрофических заболеваний коленного сустава.
На сегодняшний день деформирующий артроз признан полиэтиологическим заболеванием [4,24,26]. Многие ученые, изучающие патогенез остеоартроза, являются сторонниками механо-функциональной теории развития деформирующего артроза коленного сустава [29,49]. Согласно этой теории, развитие дегенеративно-дистрофического процесса в суставном хряще, субхондральной кости и капсуле сустава связано с функциональной перегрузкой хряща, обусловленной большой величиной нагрузки. Осевые деформации приводят к преждевременному непропорциональному изнашиванию коленного сустава с развитием дегенеративно-дистрофических изменений [21,26,47]. Некоторые ученые высказали мнение о том, что в основе заболевания лежит несоответствие функциональной нагрузки на хрящ его биологическим возможностям [5,26,29,47].
Влияние позиции механической оси нижней конечности на распределение контактного давления в суставе было предметом ряда экспериментальных исследований. Самым современным методом для изучения контактного давления является применение измерительной фольги, которая работает на основе принципов электромеханического сопротивления Tekscan-System (рис. 1.)[14]. Riegger-Krugh исследовал на трупном материале распределение нагрузок в коленном суставе после остеотомий. Моделировали варусную деформацию, а затем выполняли остеотомию. Авторы нашли ожидаемое повышение нагрузок в медиальном отделе при варусной деформации и в латеральном отделе при вальгусной. Работа интересна тем, что при нейтральной оси коленного сустава нагрузка ложилась более на латеральный отдел сустава. После коррекции получены те же данные о нагрузках, что и при нормальной оси [14].

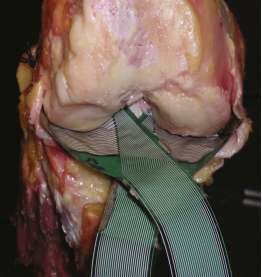
Рис. 1. Исследование распределения давления в коленном суставе с использованием Tekscan-System.
Идея корригирующей остеотомии заключается в том, что за счет нормализации оси нижней конечности происходит перераспределение нагрузки с поврежденного, подвергаемого значительным нагрузкам отдела сустава, на относительно здоровый [9,19,25]. Остеотомии в области коленного сустава разделяются по уровню выполнения коррекции: на уровне бедренной кости; на уровне голени – высокая и низкая тибиальные, а также разделяются по способу пересечения кости и характеру коррекции: поперечная, шарообразная, прямая, косая, открывающая, закрывающая [13]. В настоящее время наиболее часто применяется высокая открывающая клиновидная остеотомия, которая позволяет решить практически все технические сложности, возникающие при выполнении нормализации оси нижней конечности. Необходимо отметить и важность применения адекватных, стабильных фиксаторов при фиксации костей после остеотомии. Ранее, после нормализации оси конечности оперативным путем, пациенты были вынуждены длительно использовать различные способы иммобилизации, что значительно удлиняло период реабилитации [13]. В 2000х годах, на витке нового развития остеотомий, множество фирм-производителей предложили свои варианты фиксации, позволяющие значительно снизить сроки восстановления после данной операции. Применение современных фиксаторов позволяет начать частичную нагрузку на конечность в первые дни после операции и, конечно, исключить длительную иммобилизацию, а в некоторых случаях отказаться от нее [55].
Корригирующие остеотомии рассматриваются как метод дополняющий, подготавливающий к артропластике, а в некоторых случаях операции по коррекции оси позволяют обойтись и без протезирования [14,33,40]. Для того, чтобы корригирующие остеотомии в области коленного сустава принесли продолжительный эффект, необходимо: правильно определить показания; адекватно провести предоперационное обследование; рассчитать степень и уровень коррекции [8,18,25,36,39,40].
Хороший результат при коррекции оси нижней конечности может быть получен только при правильном выборе показаний [33,36]. Если корригирующая остеотомия выполняется без учета необходимых факторов, можно в лучшем случае не навредить, а в худшем, ускорить разрушение сустава. Опыт современных ортопедов был обобщен в 2009 году на заседании International Society of Arthroscopy, Knee Surgery and Orthopaedic Sports Medicine [23,28,33,36,39] и отражен в табл.1.
Показания, относительные показания и абсолютные противопоказания к выполнению корригирующих остеотомий
Читайте также: