Коррекция зрения при подвывихе хрусталика что это
Хрусталик – один из важнейших органов зрения, своего рода биологическая линза, которая преломляет и проводит свет. В норме его удерживают волокна цилиарной мышцы, он надежно закреплен и неподвижен. Вывих хрусталика глаза диагностируют, когда он полностью смещается в какую-либо сторону относительно своего нормального положения, а подвывих – при частичном смещении. Это чревато нарушениями зрения.
Виды и основные причины смещения

Вывих и подвывих хрусталика бывают врожденными и приобретенными. Врожденная форма заболевания в большинстве случаев передается по наследству. Одной из ее причин становится недоразвитость ресничного пояска – дефекты, полная или частичная аплазия. Также возможна недоразвитость ресничного тела, ресничных отростков из-за неправильного закрытия хориоидальной щели и давления артерий стекловидного тела. Деструкцию и нарушение целостности ресничного пояска вызывают наследственные поражения соединительной ткани – например, синдромы Марфана, Маркезани, а также гомоцистин – нарушения обмена серосодежащих аминокислот.
Смещение хрусталика иногда является изолированным поражением, но в большинстве случаев его сопровождают другие врожденные дефекты глаз, различные аномалии и болезни:
- колобома и помутнение хрусталика;
- колобома радужки и сосудистой оболочки;
- поликория;
- аниридия;
- врожденные пороки сердца;
- косолапость;
- шестипалость;
- паховые грыжи;
- нарушения развития скелета.
Причина приобретенного подвывиха хрусталика – это разрыв цинновых связок. Он чаще всего возникает при тупых травмах глаза. Известны случаи, когда смещение хрусталика происходило при сильной близорукости, после перенесенного увеита и при халькозе глаза вследствие токсического влияния солей меди на волокна ресничного пояска. У детей подвывих хрусталика может произойти при запущенной стадии врожденной глаукомы, когда волокна ресничного пояска сильно растягиваются и разрываются.
Как можно распознать вывих хрусталика
При осмотре в области зрачка можно увидеть смещенный хрусталик с его экваториальным краем и отдельными истонченными волокнами ресничного пояска. Он приобретает более правильную шарообразную форму, может быть прозрачным или помутнеть. Если подвывих незначительный, на него указывают лишь косвенные признаки, а экваториальный край просматривается только при расширенном зрачке. Направление смещения бывает разным. На обоих глазах направления подвывиха симметричны, хотя степень смещения линзы обычно разная.
Смещение хрусталика сопровождают характерные симптомы:
- дрожание радужки (иридодонез);
- дрожание хрусталика (факодонез);
- сужение зрачка (миоз);
- ухудшение зрения;
- двоение в глазах, сохраняющееся при закрытии одного глаза (монокулярная диплопия).
Передняя камера становится асимметричной. Ее целостность чаще всего сохраняется. В ряде случаев наблюдается грыжа стекловидного тела в переднюю камеру.
Методы лабораторной и инструментальной диагностики
Перед назначением лечения требуется тщательная диагностика, которую проводит офтальмолог. В его распоряжении следующие методы:
- визуальный осмотр;
- визометрия;
- периметрия;
- биомикроскопическое исследование;
- офтальмоскопическое исследование;
- тонометрия.
В ходе комплексного обследования врач должен проверить зрительные функции глаза и центральное зрение, оценить поле зрения. Большое внимание уделяется придаточному глазному аппарату. Специалист исследует объем движения глазного яблока, изучает роговицу, проверяет размеры глазных щелей, положения верхнего и нижнего века. С особой тщательностью проводится осмотр зрачка – его реакция на свет крайне важна для постановки диагноза.
Методы и нюансы лечения заболевания
Если в ходе диагностики не выявлено осложнений и установлено, что подвывих хрусталика не является препятствием для зрения, а внутриглазное давление в пределах нормы, то в операции нет необходимости. В таких случаях больным подбирают линзы для коррекции зрения, которые они должны носить под наблюдением лечащего врача.
Если есть основания полагать, что после удаления смещенного хрусталика острота зрения повысится, операцию назначают даже при нормальном внутриглазном давлении. Показанием к хирургическому лечению является и вторичная глаукома. После операции требуется оптическая коррекция афакии (патологического состояния глаза при отсутствии хрусталика). Также проводится лечение амблиопии, при которой один из двух глаз не задействован в зрительном процессе.
Если острота зрения высокая, то рекомендуется не удалять хрусталик, а проводить антиглаукоматозную операцию. Наиболее эффективные методы – это ультразвуковая факоэмульсификация, ленсэктомия, факофрагментация.
Возможные последствия и осложнения
Подвывих хрусталика может протекать без осложнений. При смещении в стекловидное тело иногда развивается иридоциклит или глаукома. Смещение в переднюю камеру также чревато вторичной глаукомой. Запущенный осложненный подвывих может привести к сильному ухудшению зрения, вплоть до его утраты.
После операции в течение 14 дней рекомендуется избегать тепловых процедур (саун, горячих ванн), так как они могут вызвать инфекционные осложнения. По той же причине не стоит спать на стороне прооперированного глаза, прикасаться к нему. На месяц следует отказаться от спиртного, интенсивных зрительных и любых физических нагрузок.
Подвывих хрусталика чаще всего возникает из-за контузии глаза. Он сопровождается частичным смещением линзы, дрожанием радужки. Зрение ухудшается, но при своевременном лечении это обратимо. При отсутствии осложнений эффективным оказывается консервативное лечение с использованием коррегирующих линз. В крайних случаях назначают операцию по удалению хрусталика.
Подвывих хрусталика – патология, характеризующаяся незначительным смещением хрусталика, когда часть его остается на месте, а острота зрения не снижается.

Несмотря на это, подвывих хрусталика требует лечения, поскольку со временем повышается вероятность вывиха хрусталика и потери зрения. Поэтому следует своевременно обращаться к врачу при первых признаках нарушения.
Причины и признаки
Причиной подвывиха хрусталика является частичный разрыв цинновой связки. Он может иметь разную протяжённость по окружности и, соответственно, степень подвывиха будет отличаться. При отсутствии своевременного вмешательства под воздействием провоцирующих факторов возможно осложнение до полной потери зрения.
Выраженность симптомов будет зависеть непосредственно от величины образовавшегося дефекта. При минимальном смещении подвывих может вообще не диагностироваться. Особенно если передняя пограничная мембрана сохранила свою целостность, а сам хрусталик – прозрачность.
Возможные осложнения
При отсутствии своевременного вмешательства возможны различные осложнения. Наиболее часто развивается помутнение вследствие нарушения транспорта питательных веществ и жидкости. В некоторых случаях развивается вторичная глаукома. Со временем возможен переход к полному вывиху хрусталика, выпадению его в переднюю камеру или стекловидное тело, развитие афакии.
При осложнениях лечение подвывиха хрусталика выполняется исключительно хирургическим путём и подразумевает извлечение его с заменой на искусственный.
Методы диагностики
Установлением диагноза занимается врач-офтальмолог. Проводятся следующие диагностические методы:
- первичный визуальный осмотр;
- визометрия;
- периметрия;
- биомикроскопическое исследование;
- офтальмоскопическое исследование;
- тонометрия.
В ходе диагностики устанавливается наличие и степень смещения, помутнения. Дополнительно исследуются возможные нарушения функционирования передней камеры, вызванные смещением.
Лечение
Если зрение пациента не ухудшено и отсутствуют осложнения, то лечения не требуется.
Если в появились помутнения, или же развивается глаукома, показано оперативное вмешательство. Проводится факоэмульсификация с имплантацией искусственной линзы.
Перед оперативным вмешательством требуется сдать такие анализы:
- общий анализ крови;
- оценка уровня сахара в крови;
- реакция на ВИЧ;
- реакция крови на сифилис;
- определение группы крови и резус-фактора;
- общий анализ мочи.
Обязательно проводится дополнительная консультация у терапевта, в ходе которой врач даёт заключение о возможности выполнения хирургического вмешательства. В случае выявления подвывиха хрусталика в детском возрасте такое заключение выдаёт педиатр.

Операция выполняется под местной анестезией. Сроки восстановления после проведения составляют от 5 до 7 дней. Проведение вмешательство осуществляется на основе стационарного лечения. В результате восстанавливается острота зрения и проходит воспалительный процесс. Полное восстановление трудоспособности возможно в течение 4-6 недель.
Чтобы не допустить развития вывиха хрусталика и прочих осложнений, необходимо при первых признаках подвывиха хрусталика обратиться к офтальмологу.
Чтобы подробнее и полнее ознакомиться с заболеваниями, вызывающими их причинами и лечением воспользуйтесь удобным поиском по сайту.
Советуем к прочтению материал об эктопии хрусталика – общем случае его смещения.
Хрусталик – это одна из важнейших составляющих органов зрения, которая обеспечивает преломление и проведение света. В нормальном состоянии он прочно держится волокнами цилиарной мышцы, фиксируясь на одном месте. Однако под воздействием ряда факторов стекловидное тело может сдвигаться. При этом диагностируется серьезная офтальмологическая проблема, чреватая необратимыми зрительными нарушениями, – подвывих хрусталика.

Причины возникновения
Подвывих хрусталика глаза – это офтальмологическое заболевание, характеризующееся частичным смещением естественной биологической линзы на фоне частичного отрыва цилиарной связки. При отсутствии своевременной терапии патологический процесс прогрессирует, возникает вывих прозрачного тела, грозящий потерей зрения.
С учетом причины возникновения патология бывает двух видов:
- Врожденная. Патология имеет генетический характер, чаще всего возникает на фоне рудиментарности ресничного тела. Врожденный подвывих является следствием наследственных повреждений фиброзной ткани. Часто сопровождается другими врожденными заболеваниями, например, колобомой радужки, косолапостью, шестипалостью и так далее.
- Приобретенная. Данная форма подвывиха возникает на фоне разрыва связок, который может наблюдаться при тупых травмах глаза. Также линза может смещаться вследствие дегенерации глазных тканей, развивающейся в результате таких заболеваний: миопия, увеит, халькоз глаза.

Симптомы
Подвывих хрусталика проявляется следующими симптомами:
- подрагивание радужки глаза, хрусталика;
- неравномерная глубина глазных камер;
- диплопия на один глаз;
- миоз;
- нарушенное цветовосприятия;
- ухудшение зрения.
Иногда подвывих стекловидного тела характеризуется развитием грыжи в переднюю камеру глаза. Выраженность симптоматики зависит от размера поражения.

Степени патологии
В офтальмологии выделяют 3 степени патологического процесса:
- I степень. При максимальном расширении зрачка край линзы разглядеть не получается, глубина передней камеры равномерно увеличена или уменьшена. Дрожание радужной оболочки и стекловидного тела при движении глаза практически не наблюдается.
- II степень. Край прозрачного тела не заходит за оптическую ось, глубина передней камеры неравномерная, подрагивание хрусталика и радужки имеет выраженный характер.
- III степень. Край биологической линзы заходит за оптическую ось, хрусталик и радужная оболочка заметно дрожат при движении глаза. Разрыв связки распространяется более чем на 180 градусов окружности.

Диагностика
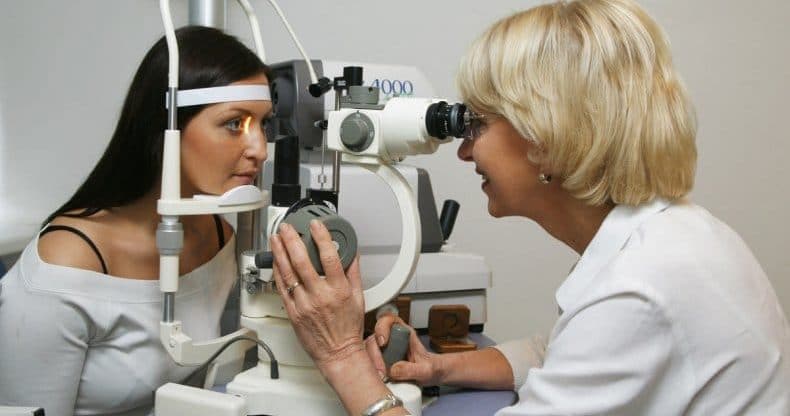
Самостоятельно диагностировать подвывих хрусталика невозможно, особенно если смещение незначительное и передняя пограничная мембрана не была повреждена. Некоторые признаки заметны уже при визуальном осмотре, но чаще всего для обнаружения проблемы требуется проведение ряда диагностических мероприятий:
- офтальмоскопия;
- биомикроскопия;
- периметрия;
- тонометрия;
- визометрия;
- УЗИ.
Во время диагностики анализируются зрительные функции глаза, оценивается поле зрения и устанавливается степень отклонения. Обязательно проводится осмотр глазных век и тест зрачка на свет.
Популярные методы лечения
Если подвывих хрусталика слабо выражен, не отражается на качестве зрения и не сопровождается осложнениями, то лечение не проводится. В данном случае врач может лишь посоветовать ношение линз для коррекции зрения. Если имеются осложнения, либо специалист уверен, что иссечение стекловидного тела положительным образом отразиться на качестве зрения, то назначается факоэмульсификация с имплантацией искусственной линзы.
Оперативное вмешательство обязательно проводится при наличии следующих состояний:
- глаукома;
- иридоциклит;
- мигрирующий вывих;
- вывих в переднюю камеру.

Автор статьи: Кваша Анастасия Павловна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.

Слабовыраженное смещение интраокулярной линзы происходит из-за неверной установки ее в процессе операции, несимметричного помещения гаптики либо повреждения в ходе вмешательства связочно-капсулярного хрусталикового аппарата (СКАХ). Негативного влияния на остроту зрения такие дислокации ИОЛ обычно не оказывают. Хирургическое вмешательство в этом случае, как правило, нецелесообразно.
Однако при выраженных дислокациях ИОЛ, которые серьезно ухудшают зрение, пациент нуждается в хирургической коррекции. Частота подобной патологии не превышает 0.2-2.8% от всех имплантаций интраокулярных линз, но, по мнению многих специалистов, увеличивается год от года из-за роста популярности метода факоэмульсификации. Также в недавних публикациях появились упоминания о том, что дислокации искусственного хрусталика глаза были спровоцированы лазерной капсулотомией.
Причины смещения ИОЛ
Главная причина подобного состояния — повреждение связочно-капсулярного аппарата хрусталика. Это может произойти как в процессе хирургической операции, так и после нее, что нередко обусловлено послеоперационной глазной травмой. Частота случаев повреждения СКАХ во время операции остается в пределах 1-2%. Обычно при этом не составляет труда установить заднекамерную модель линзы в капсульный мешок или в цилиарную борозду, задействовав в качестве опоры фрагментарные остатки капсулы хрусталика. В некоторых случаях для этого необходимо провести переднюю витрэктомию либо, установить внутрикапсульные кольца (методика применяется значительно реже).
Неверная оценка хирургом остаточных фрагментов СКАХ в качестве опоры или игнорирование вышеуказанных манипуляций способны спровоцировать дислокацию линзы в стекловидное тело, а также на глазное дно. При этом, подобное состояние может осложниться гемофтальмом или пролиферирующей витреоретинопатией. Кроме того, оно способно вызвать хронический отек макулы, отслойку сетчатки, вялотекущий увеит.
Методы репозиции искусственного хрусталика
Метод хирургического доступа к смещенной интраокулярной линзе должен выбираться с учетом степени ее дислокации и степени выраженности сопутствующих осложнений – выхода хрусталиковых масс в стекловидное тело и на глазное дно, отека макулы, отслойки сетчатки и т.п.
Хирургические доступы принято подразделять на передний и задний. Первый выполняется через роговицу, задний доступ — через плоскую часть цилиарного тела. Передний доступ становится методом выбора, когда сама смещенная линза или система ее крепления (гаптика) есть в поле видимости, и присутствует возможность транспупиллярного их захвата.
Выбор хирурга в пользу заднего доступа обычно обусловлен полной дислокацией линзы в стекловидное тело и на глазное дно. Такая операция относится к разряду витреоретинальных. Вместе с тем, задний доступ дает возможность при необходимости увеличит количество витреоретинальных манипуляций.
Хирургические технологии устранения смещения ИОЛ
Существующие в современной офтальмологии хирургические технологии включают:
- репозицию заднекамерной линзы;
- замещение ее переднекамерной моделью;
- полное удаление линзы без имплантации в последующем.
Метод замещения заднекамерной линзы переднекамерной может иметь место при некоторых конструктивных особенностях самой линзы или системы ее крепления, которые делают невозможным репозицию либо фиксацию ее швом. Что касается моделей современных переднекамерных ИОЛ, то они довольно успешно используются в качестве замены заднекамерных, так как для их установки не нужна фиксация швом. Их применение сопровождается небольшим процентом осложнений, т.е. вполне безопасно. Острота зрения пациентов в итоге не уступает таковой с реимплантированными заднекамерными линзами, а в некоторых случаях оказывается даже выше.
Технологические особенности репозиции смещенной заднекамерной линзы включают:
- Установку линзы с транссклеральной фиксацией швом abexternoи abinterno, и размещением в цилиарной борозде, зачастую под эндоскопическим контролем;
- Установку линзы с использованием фрагментарных остатков капсулы хрусталика без фиксации швом с размещением в цилиарной борозде;
- Подшивание линзы к радужной оболочке;
- Изредка помещение линзы в переднюю камеру.
Особенно часто применяется метод размещения смещенной линзы в цилиарной борозде, при котором ее дополнительно подшивают транссклеральным способом. Правда, такая процедура технически довольно сложна и сопровождается риском некоторых осложнений. К ним относятся:
- ущемление стекловидного тела;
- возникновение склеральных свищей;
- развитие медленнотекущего хронического увеита;
- гемофтальм;
- эндофталмит;
- повторные наклоны и смещения ИОЛ;
- отслойка сетчатки.

Вместе с тем, по данным ультразвуковой биомикроскопии, только в 37-40 % случаев опорную часть линзы удается правильно поместить в цилиарную борозду и подшить. Зачастую же гаптика смещается кпереди (24%) либо кзади (36%) от цилиарной борозды.
Необходимо указать, что смещение ИОЛ – это не частое, но довольно тяжелое осложнение хирургического лечения катаракты. Оно требует применения верной тактики с обязательным учетом специфики дислоцированной линзы, адекватной оценкой фрагментированных остатков капсульного мешка и риска осложнений. Ситуация также требует высокой квалификации хирурга. Только так можно добиться хороших результатов для зрения пациента.
Эктопия хрусталика (вывих) – частичное или полное смещение хрусталика глаза с места его обычного положения. Первыми признаками вывиха являются боль в области глазницы, дискомфорт и частичная потеря зрения. Для определения диагноза врач назначает ультразвуковое исследование. Лечение хирургическое. После проведения операции больному назначают курс антибиотиков и глюкокортикостероидов.
Причины вывиха хрусталика
Развитие заболевания напрямую связано с возрастом пациента. Как правило – это люди старше 60 лет. Развивается вывих хрусталика глаза из-за изменения цилиарной связки, а у людей преклонного возраста предрасположенность к изменению волокон гораздо выше.
К причинам эктопии относятся:
Генетическая наследственность, т.е. врожденный вывих хрусталика, может появиться у больных с синдромом Книста и Марфана, а также в результате дефицита сульфитоксидазы;
Травмы и повреждения. В результате поражения глазного яблока травмируются связки, что приводит к эктопии хрусталика;
Катаракта. Поскольку при данном заболевании происходит нарушение прилегания зонулярных волокон, появляется риск развития вывиха;
Дальнозоркость. При гиперметропии происходит удлинение продольного размера глаза, в результате чего на связках образуются микроразрывы, что приводит к вывиху хрусталика.
Классификация вывихов хрусталика
Вывих хрусталика классифицируется врожденным типом и приобретенным, а также полным и неполным. В свою очередь эктопия приобретенная подразделяется на травматический тип и спонтанный.
Существуют несколько разновидностей полного вывиха:
Дислокация хрусталика в камере глаза. Такое положение объясняется повреждением роговицы и радужки глаза. ВГД резко начинает подрастать, а острота зрения уменьшаться;
Нахождение хрусталика в стекловидном теле. В таком положении хрусталик находится в подвижном состоянии или фиксированном;
Дислокация мигрирующая, т.е. хрусталик очень подвижен и с легкостью перемещается из камеры в стекловидное тело и обратно.
О точном местоположении хрусталика будут свидетельствовать болевые ощущения.
Диагностические методы лечения эктопии
Специальные диагностические методы позволяют выявить проблему в течение короткого промежутка времени. При физическом осмотре офтальмолог моет выявить уменьшение прозрачности сегмента глаз, обусловленное травмой или механическим повреждением.
Из наиболее распространенных методов лечения выделяются:
Ультразвуковое исследование, определяет разрывы связок, положение стекловидного тела, и показывает смещение передней и задней оси;
Визометрия, диагностирует различные типы рефракции глаза;
Биомикроскопия, определяет изменения роговицы, возможные кровоизлияния и сниженную прозрачность оптической среды;
Тонометрия бесконтактная, позволяет определить ВГД.
Симптомы вывиха хрусталика
Патологическое состояние больного отмечается как тяжелое. У детей с врожденной аномалией передний отдел глаза имеет мутный цвет с бело-серым оттенком. Отмечается также выраженная дисфункция зрительного органа с частичным сохранением светоощущения. Наследственная предрасположенность развивается как в детском, так и в зрелом возрасте. Чаще всего появление первых симптомов связано с перенесенной травмой или определенной нагрузкой. Больные отмечают нарушение фиксации зрения, быструю утомляемость и острую головную боль.
К основным симптомам вывиха хрусталика относят:
резкое снижение остроты зрения;
головокружение, головная боль;
дискомфорт и боли с течением времени только усиливаются.
При первых признаках патологии необходимо обратиться за помощью к специалисту.
Лечение и профилактика
Лечение эктопии производят хирургическими методами. При полном смещении хрусталика выполняют ленсэктомию. Суть оперативного вмешательства – вернуть хрусталик с глазного дна в переднюю камеру. После данной процедуры проводят имплантацию интраокулярной линзы.
Для удаления хрусталика при высокой плотности ядра проводят ультразвуковую факоэмульсификацию. При этом остатки крови и стекловидного тела необходимо полностью удалить. У детей имплантацию линзы проводят совместно с кольцом и капсульным мешком. После операции вводятся препараты антибактериального типа и кортикостероиды.
Современные способы лечения позволяют вернуть зрение в 70% случаев. Поскольку профилактические методы не разработаны до конца, то у 25% послеоперационных пациентов развиваются осложнения.
В качестве профилактики рекомендовано использовать индивидуальные средства защиты в производственных условиях, т.е. носить защитные очки и маски. Для уменьшения вероятности появления повторного вывиха пациентам рекомендовано проводить очковую коррекцию.
Люксация (сублюксация) хрусталика не только сама по себя является серьёзной патологией, но и несёт риск развития опасных осложнений. Капсула хрусталика поддерживается циановыми связками. Они обеспечивают необходимое геометрическое расположение этой зрительной структуры, а также участвуют в процессе аккомодации. Частичный (сублюксация) или полный (люксация) вывих хрусталика происходит, соответственно, при полном или частичном разрыве связок. В результате этого хрусталик смещается в сторону стекловидного тела или камер глаза. Это приводит к снижению зрения и требует квалифицированной помощи из-за опасности развития сопутствующих нарушений.
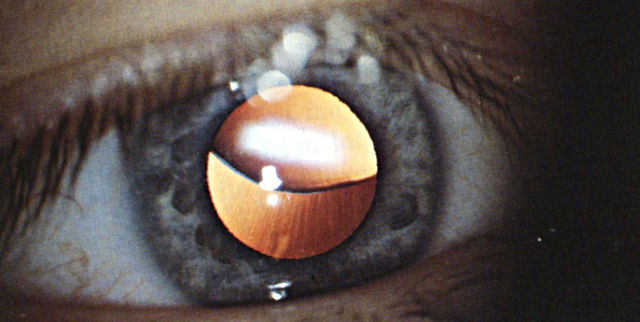
Причины люксации и сублюксации хрусталика
Недостаточное развитие циановых связок может быть врождённым. При этом часть волокон может полностью отсутствовать либо наблюдается функциональная недостаточность имеющихся связок.
Приобретенный вывих часто является следствием травм, дегенеративных и возрастных изменений, неравномерного снижения эластичности циановых связок, воспалительных заболеваний, затрагивающих капсулу хрусталика. Функциональная несостоятельность связующего аппарата может развиться в результате систематического действия грубых сотрясений и вибраций. Предрасположенность к нарушению положения хрусталика может быть обусловлена приобретённой катарактой и глаукомой.
Классификация
По направлению смещения хрусталика выделяют два типа люксации:
1. Частичный вывих (подвивих): хрусталик смещён в сторону стекловидного тела. При таком типе чаще наблюдается лишь частичный подвывих хрусталика. При этом смещение может быть симметричным или односторонним. Сам хрусталик остаётся прозрачным или замутнён незначительно. Зрение может сохраняться на достаточном уровне.
2. Полный вывих: хрусталик смещён в переднюю или заднюю камеру. Такое нарушение приводит к сдавливанию радужки, что может вызвать воспалительный процесс, повреждение роговицы и развитие глаукомы. При этом типе даже неполная люксация может привести к существенной потере остроты зрения.
По степени патологии различают полную люксацию (в случае разрыва всех связок по окружности хрусталиковой капсулы) и сублюксацию I-III степеней.
В зависимости от тяжести подвывиха наблюдается тот или иной симптомокомплекс.
Симптомы и диагностика вывиха хрусталика
Незначительная сублюксация может оставаться незамеченной даже для самого пациента. Ключевой признак для подвывиха любой степени – дрожание радужки (иридодонез). Часто этот симптом виден без применения специальных диагностических методик. В менее определённых случаях прибегают к наблюдению в луче щелевой лампы или при боковом освещении.
В определённых случаях даже специальные методы исследования не выявляют иридоденез. Факодонез хрусталика не передаётся на радужку. Тогда применяется биомикроскопия, позволяющая косвенно предположить люксацию по неравномерности глубины передней или задней камер.
Симптоматическая диагностика может выявлять расстройства аккомодации, хрусталиковый астигматизм, вторичную факотопическую глаукому.
Лечение при люксации и сублюксации хрусталика
Вывих хрусталика той или иной степени и типа требует лечения в той мере, насколько это влияет на зрение пациента и несёт риск осложнений. Предварительная диагностика позволяет собрать сведения о зрительной функции, полях, изменениях прозрачности хрусталика, светочувствительности.
Незначительная сублюксация может быть скорректирована при помощи специальных линз. Если нет риска развития глаукомы, острота зрения достаточна и стабильна, дельнейшее лечение не требуется, и пациент лишь регулярно проходит профилактический осмотр у офтальмолога.
Наш офтальмологический центр располагает всеми возможностями для быстрого и эффективного решения проблемы дислокации хрусталика различными методами. Опытные хирурги быстро устранят заболевания и вернут зрение даже в самых сложных случаях!
В более сложных случаях, при люксации и сублюксации высоких степеней, проводится оперативное лечение. Хрусталик может быть восстановлен на свое место, если есть возможность обеспечить хирургически его дальнейшее стабильное положение и функциональную состоятельность.
При развитии осложнений или бесперспективности сохранения естественного хрусталика, прибегают к его удалению, укреплению капсулы и установке интраокулярной линзы.
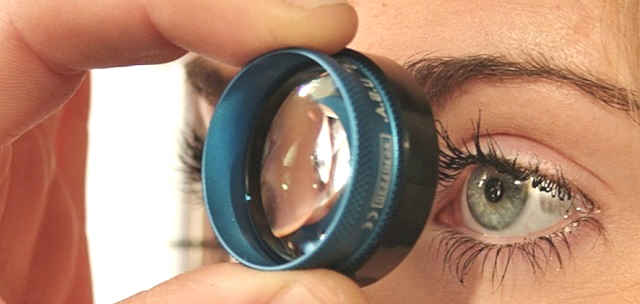
Как при любом хирургическом лечении, в этом случае не исключён риск определённых осложнений, однако сама по себе люксация с течением времени может быть ещё более опасна. Осложнённый вторичной глаукомой, вывих вызывает дегенеративные изменения на сетчатке и угрожает полной потерей зрения. Другими опасными заболеваниями, развивающимися на фоне вывиха хрусталика, могут стать: заворот радужки, нарушение трофика зрительного нерва, отслоение сетчатки, поражение роговицы и сосудистая недостаточность.
Своевременная диагностика и проверенные лечебные методики позволяют не только сделать всё возможное для устранения последствий вывиха хрусталика, но и держать под контролем дальнейшую динамику, вовремя провести хирургическую коррекцию или принять терапевтические меры для сохранения высокого качество жизни как можно дольше.
Читайте также:


