Компьютерная томография при сакроилеите

Рубрика: Медицина
Дата публикации: 21.01.2014 2014-01-21
Статья просмотрена: 10423 раза
Сакроилеит является наиболее характерным признаком серонегативного спондилоартрита. Боль в нижней части спины является наиболее частой причиной ограничения физической активности лиц трудоспособного возраст [2–4]. Около 70 % пациентов сакроилеитом через 10–15 лет теряют трудоспособность и имеют значительное снижение качества жизни [1,2].
Рентгенологически диагностировать начало сакроилеита является в большинстве случаев невозможным из-за отсутствия костных изменений в этой стадии заболевания. Если при диагностике основываться лишь на данных рентгенографии, то задержка с диагнозом может достигать нескольких лет. Компьютерная томография (КТ) в сравнении с обычной рентгенографией лучше оценивает структурные изменения вкрестцово-подвздошном суставе (КПС) при сакроилеите. Несмотря на это, различить острого процесс от хронического по данным КТ не всегда является возможным [3,5]. Магнитно резонансная томография (МРТ) эффективно используется как первичный метод оценки изменений в хряще периферических суставов. По данным нескольких авторов [6,7,8].метод способен выявлять сакроилеит за счет отека костного мозга и контрастного усиления суставной поверхности. Основная цель нашего исследования была сравнение эффективности КТ и МРТ в определении сакроилеита, особенно его ранних признаков.
Материалы и методы:
Исследовано 40 больных с сакроилеитом. Из них у 25 двухсторонний, у 15 односторонний. Всего 65 суставов с сакроилеитом, 15 здоровых суставов. Клиническое обследование всех пациентов основывалась на принятых критериях диагностики Европейской группой исследования спондилоартропатии: начало заболевания ранее 45 лет, постепенное начало, улучшение после физических упражнений, утренняя скованность, течение болезни более 3 месяцев. Всем больным проведена КТ и МРТ. КТ КПС была проведена всем пациентам в лежащем положении с краниальным наклоном гентри 19–20 градусов для получения корональных изображений хрящевых и связочных частей КПС. КТ проведена на устройстве SIEMENS SOMATOM толщиной срезов 5 мм с 130 kv/320 mAS. На КТ оценивались: эрозии (деструкции суставных поверхностей), склероз кости (повышения плотности), изменения суставной щели.
Оценка сакроилиита при КТ проведена по классификации Kellgren: 1- суставная щель считалась расширенной, если ее ширина составляла 5 мм или более, и суженной, если ее ширина была менее 2 мм; 2 — субхондральный остеосклероз учитывался в качестве признака сакроилиита в том случае, если его ширина со стороны подвздошной кости превышала 5 мм, а со стороны крестца — 3 мм; 3 — единичным эрозиям и ограниченному по протяженности субхондральному остеосклерозу придавалось значение только в том случае, если они выявлялись не менее чем на двух последовательных срезах.
МРТ была проведена на аппарате Siemens Magnetom Open напряженностью магнитного поля 0,2 Т в режимах Т1, Т2, STIR. Толщина срезов была 3 мм во всех режимах с 1 мм расстояниями между срезами. Режимы были в корональном срезе с наклоном параллельно к оси КПС. На МРТ изображениях хрящевая часть сустава была видна на 5 последовательных коронарных срезах. Были получены от 7 до 11 срезов в передне-заднем направлении. Оценивалась связочная и хрящевая часть КПС в последовательных срезах. На МРТ оценивали следующие изменения: остеосклероз (низкая интенсивность во всех режимах без контраста), эрозии, скопление жира в костном мозге (высокий сигнал интенсивности в режиме Т1), изменение суставной щели, отек костного мозга (высокий сигнал интенсивности в STIR и Т2 режимах).
Результаты исследования:
Из 65 суставов с сакроилеитом на КТ изменения выявлены в 50 (77 %) случаях, на МРТ в 62 (96 %) случаях. Сакроилеит на КТ проявлялся: эрозиями, склерозом суставных поверхностей, расширением и сужением суставной щели. На МРТ наряду с выше перечисленными отмечали жидкость и отек костного мозга. Эрозии замыкательных костных пластинок при КТ выглядели как локальные краевые дефекты кортикальной кости, на МРТ — в виде участков утраты сигнала от костного мозга в режиме Т1, сочетающихся с дефектом расположенной рядом кортикальной кости. На КТ эрозивные изменения были выявлены в 22 (43 %) суставах, на МРТ в 19 (30,6 %) суставах (рис. 1А и Б).
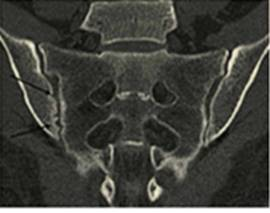
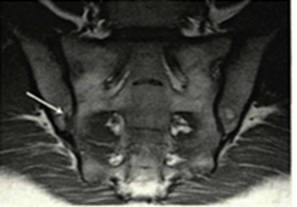
Рис. 1-А. Компьютернаятомограмма КПС в коронарной проекции. Больной Я.,37 лет, субхондральных отделах тела правой подвздошной кости на уровне нижних отделов сустава определяются локальные деффекты кортикального слоя.
Рис. 1-Б. МР-томограмма КПС в коронарной проекции, режим Т1. Больной Л., 31 лет, в субхондральных отделах тела правой подвздошной кости отмечается локальный участок утраты сигнала от костного мозга- эрозия(стрелка).
По данным КТ субхондральный склероз представлял собой зону с четкими или нечеткими контурами повышенной плотности различных размеров, расположенную вблизи замыкательной пластинки подвздошной кости и/или боковой массы крестца. По данным MPT субхондральный склероз выглядел в виде зоны с четкими или нечеткими контурами пониженной интенсивности сигнала во всех режимах, также расположенной вблизи замыкательных костных пластинок (рис. 2А и Б).
Склеротические изменения на КТ были выявлены 28 (58 %) суставах, на МРТ в 25 (40,3 %) суставах.
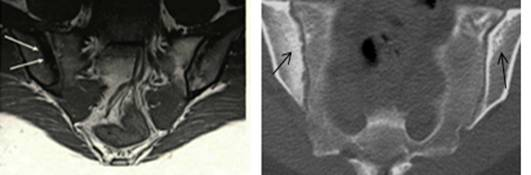
Суставная щель считалась расширенной, если ее ширина составляла 5 мм или более, и суженной, если ее ширина была менее 2 мм. Расширение суставной щели на КТ было выявлено в 25 (50 %) суставах, на МРТ в 23 (37,6 %) суставах. Сужение суставной щели на КТ было выявлено в 20 (41 %) суставах, на МРТ в 17 (27,5 %) суставах. Анкилоз представлял собой отсутствие визуализации суставной щели на всем протяжении (полный анкилоз) или на ограниченном участке (частичный анкилоз). Частичный анкилоз выглядел на рентгенограммах и компьютерных томограммах в виде костного мостика между сочленяющимися поверхностями, а на MP-томограммах достоверно не определялся. Полный анкилоз характеризовался отсутствием визуализации суставной щели на всем протяжении полости сустава вследствие сращения суставных поверхностей.
В 4 (8 %) суставах были выявлены признаки полного анкилоза на КТ, в 3 (4,1 %) суставах на МРТ.
Признаки отека костного мозга были выявлены только на МРТ в 9 (14 %) суставах, скопление жидкости в 1 (1,61 %) суставах. Изменение сигнала субхондрального костного мозга было выявлено в режиме STIR. Оценка МРТ режимов особенно режима STIR является ценным для определения острого воспаления.
КТ выявляет эрозии и склеротические изменения расширение или сужение суставной щели лучше чем МРТ, в связи высоким разрешением в определении костных изменений в суставе [1,9]. Эрозии проявляются в виде костных деффектов являются результатом воспалительных поражений краевых отделов кости.Склеротические изменения связаны с уплотнением суставных поверхностей в ответ на воспалительный процесс. Субхондральный склероз при сакроилеите является вторичным изменением кости и возникает больше со стороны подвздошной кости.
МРТ дает возможность различить две части КПС на основании дифференциации жировой ткани в связочной части и хряща.
МРТ кроме эрозий, склероза, изменений суставной щели достоверно выявляет отек субхондрального костного мозга и жидкости в суставе что позволяет отличать острые измненения от хронических.
1. МРТ позволяет выявлять ранние воспалительные изменения, в виде отека костного мозга, которые не визуализируется с помощью КТ.
2. КТ лучше оценивает поздние признаки сакроилеита.
1. Braun J, Sieper J, Bollow M.// Imaging of sacroiliitis. Clin Rheum, 2000; 19: 51–57.
2. Braun J, Bollow M, Remlinger G, et al. Prevalence of spondyloarthropathies in HLA- B27 positive andnegative blood donors.// ArthritisRheum, 2002; 41: 58–67.
3. Bigot J, Loeuille D, Chary Valckenaere I, Pourel J, Cao MM, Blum A. Determination des meilleruscriteresdiagnostiques des sacro-iliites en IRM.// J Radiol, 2003; 80: 1649–1657.
4. Bollow M, Braun J, Hamm B, et al. Early sacroiliitis in patients with spondyloarthropathy: Evaluation with dynamic gadolinium-enhanced MR imaging.// Radiology, 2000; 194: 529–536.
5. Dougados M, van der Linden S, Juhlin R, et. al. The European Spondyloarthropath Study Group preliminary criteria for the classification of spondyloarthropathy.// Arthritis Rheum, 2007; 34: 1218–1227.
6. Gofton JP, Bennet PH, Bremmer JM, et. al. Report from the Subcommittee on Diagnostic Criteria for AnkylosingSpondylosis, 2003: 314.
7. Murphey MD, Wetzel LH, Bramble JM, Levine E, Simpson KM, Lindsley HB. Sacroiliitis: MR imaging findings.// Radiology, 1999; 180: 239–244.
8. Remy M, Bouillet P, Bertin P, et al. Evaluation of magnetic resonance imaging for the detection of sacroiliitis in patients with early seronegativespondylarthropathy.// Rev Rheum Engl Ed, 2005; 63: 577–583.
9. Underwood MR, Dawes P. Inflammatory back pain in primary care. Br// J Rheumatol, 2005; 34: 1074–1077.
Сакроилеит — воспаление сустава, который соединяет крестец с подвздошной костью. Заболевание разрушает костную ткань, хрящи и связки вокруг очага поражения. Гнойный сакроилеит способен поразить спинной мозг и вызвать полную неподвижность.
Важно своевременно выявить болезнь, чтобы предотвратить возникновение артрита, артроза и других серьезных осложнений. Диагностика заболевания — сложный и многоступенчатый процесс, который направлен на выявление первопричины развития сакроилеита.
У какого врача проходить диагностику?

Для диагностирования заболевания больному необходимо обратиться к травматологу‐ортопеду, который проводит лечение совместно с ревматологом. Специалист проводит следующие исследования:
- осмотр пациента;
- диагностические тесты;
- лабораторные исследования крови и мочи;
- МРТ;
- компьютерную томографию;
- рентген.
При заболевании в запущенной стадии предварительный диагноз можно поставить на основании диагностических тестов. После выявления и устранения первопричины сакроилеита травматолог‐ортопед назначает лечение, направленное на восстановление подвижности пораженного сустава.
На основании анализов и исследований пациента направляют к узким специалистам: фтизиатру, онкологу, гинекологу или врачу‐инфекционисту.
Осмотр и опрос пациента

На первичном приеме врач проводит опрос пациента о проявлениях заболевания. В зависимости от стадии сакроилеита симптомы могут быть различной интенсивности.
На начальной стадии у пациента могут быть жалобы на редкие боли в пояснице и крестце. При развитии заболевания воспаление затрагивает близлежащие ткани, и симптоматика нарастает.
Жалобы пациентов при сакроилеите:
- ноющая или приступообразная боль в крестце и пояснице;
- усиление болевых ощущений при движениях или длительном покое;
- повышенная утомляемость;
- воспаление лимфоузлов со стороны пораженного участка;
- субфебрильная температура;
- скованность движений;
- болевые ощущения в области живота и ягодиц;
- нарушение походки;
- распространение боли на одну или обе ноги.
Для постановки точного диагноза врач выясняет:
- длительность болевых ощущений;
- период времени, в течение которого беспокоят недомогания;
- о перенесенных инфекционных заболеваниях;
- о наличии хронических болезней;
- о полученных травмах.

Физикальный осмотр пациента заключается в надавливании на определенные точки, которые именно при сакроилеите становятся болезненными. Врач анализирует мышечный тонус на протяжении всего позвоночного столба и состояние осанки больного, которая может измениться в результате заболевания.
- Первичное поражение развивается в результате возникновения опухолей, травм и инфекций.
- Вторичное — в результате ревматических заболеваний, которые появились на фоне специфических инфекций и патологий соединительной ткани суставов.
Диагностические тесты
Для постановки диагноза ортопед‐травматолог проводит информационные тесты, которые позволяют диагностировать поражение крестцово‐подвздошного сустава:

- Тест на растяжение. Пациент ложится на спину, под колени подкладывают подушку. По просьбе врача больной помещает предплечье под поясницу. Специалист, скрестив руки, ставит кисти на переднюю и медиальную поверхность правой и левой верхней передней подвздошной кости. Он совершает медленные наклоны к пациенту с прямыми руками, при этом оказывает задненаправленное усилие. Появление боли во время теста связано с поражением крестцово‐подвздошного сустава.
- Тест Патрика. Больной ложится на спину, одну ногу вытягивает, другую сгибает в колене. Врач фиксирует одной рукой таз, другой давит на колено согнутой ноги. При отсутствии нарушений колено достанет практически до кушетки. При наличии сакроилеита во время теста ощущаются болезненные ощущения и ограничение движения.
- Тест давления. Пациент ложится на бок. Врач располагает руки на подвздошной кости со стороны поражения и сдавливает таз. При появлении боли тест положительный.
- Тест Генслена. Пациент ложится на спину на край кушетки, немного свисая. Нога с противоположной стороны сгибается в колене и лежит на столе для фиксации положения. Врач сгибает свисающую ногу без помощи пациента. При возникновении боли диагностируется поражение крестцово‐подвздошного сустава.
Стадии на рентгене крестцово‐подвздошной области
Исследование применяется для уточнения сакроилеита на поздних и запущенных стадиях. На начальных этапах признаки заболевания обнаружить нельзя и рентгенограмма будет неэффективна.
Признаки сакроилеита второй, третьей и четвертой степени на снимках:
- 2 стадия — сужение или расширение суставной щели, дефекты хряща и мелкие заострения.
- 3 стадия — выявляются костные перемычки, которые ограничивают подвижность сустава.
- 4 стадия — зарастание суставной щели, отсутствие движений в сочленении. В данном случае диагностируется полный анкилоз.

При помощи снимка крестца и подвздошного сочленения можно выявить отклонения, которые позволяют поставить точный диагноз:
- воспалительные процессы;
- гнойное поражение;
- сужение или расширение щели сочленений;
- разрастание костной ткани;
- другие патологические процессы.
При необходимости рентген выполняют в нескольких проекциях:
- Прямая: пациент лежит ровно на спине в определенной точке укладки.
- Косая: больной лежит на спине с поворотом туловища на 15–20° в правую или левую сторону.
- Аксиальная: пациент сидит, наклонив туловище вперед или назад.
За сутки перед проведением рентгена необходимо исключить из рациона продукты, которые вызывают повышенное газообразование.

В процессе исследования не возникает болевых или неприятных ощущений. Врач‐рентгенолог выдает описание снимка на следующий день или через несколько часов, в зависимости от места проведения обследования.
Исследование позволяет выявить и дифференцировать сакроилеит от остеоартрита и других заболеваний.
Признаки на МРТ
Магнитно‐резонансную томографию проводят на ранних стадиях сакроилеита даже при отсутствии симптомов заболевания. На данном этапе отсутствуют видимые повреждения поверхности хряща, изменения в размере суставной щели.
Признаки заболевания на основании снимков:

- эрозии и деформации суставной щели;
- признаки склероза на поверхности сустава;
- патологии суставной капсулы, связок и хрящей;
- скопление жидкости в суставах;
- изменения мягких тканей в крестце;
- отек костного мозга.
При помощи исследования определяется характер изменений в крестцово‐подвздошном суставе и стадия развития сакроилеита. Магнитно‐резонансная томография позволяет дифференцировать развитие хронического процесса от острого.
Исследование проводится на томографе, оснащенном выдвижным столом. Пациент ложится на спину и остается неподвижным в течение всего обследования.
При необходимости внутривенно вводится контрастное вещество. Исследование длится 20–30 минут. По результатам исследования врач‐рентгенолог в течение часа составляет заключение, которое выдается пациенту вместе со снимками.
Введение контраста при проведении МРТ крестцово‐подвздошной области позволяет выявить мелкие воспалительные очаги в суставах и позвоночнике.
Компьютерная томография (КТ)

КТ — рентгенологическое исследование, которое дает более полные, по сравнению с рентгеном, признаки изменений в крестцово‐подвздошной области. Метод исследования применяется для определения стадии заболевания и дифференциации от других болезней суставов.
Компьютерная томография позволяет выявить следующие повреждения:
- изменение костной ткани и плотных структур;
- наличие гематом;
- образования в области крестца и подвздошной кости.
Для проведения КТ не требуется специальной подготовки. Во время исследования пациент ложится на стол, который въезжает в кольцо томографа. При необходимости меняют положение больного.
В отличие от МРТ, исследование длится 10–20 мин. При введении контрастного вещества — 25–30 минут. Снимки врач‐рентгенолог описывает в течение 40–60 мин. Результат выдается пациенту с записью КТ на CD‐диск.
В зависимости от признаков устанавливается стадия заболевания:

- 0 стадия — признаки сакроилеита не выявлены.
- I стадия — выявлена смазанность субхондрального слоя суставов, несущественное расширение суставной щели.
- II стадия — на снимке видны минимальные склеротические изменения с признаками образования эрозий.
- III стадия — установлен двусторонний выраженный склероз, выраженные эрозии с расширением суставной щели с частичным анкилозом или без частичного анкилоза.
- IV стадия — полный анкилоз: зарастание суставной щели, отсутствие подвижности в сочленении.
Анализы
Для определения первопричины возникновения сакроилеита применяется лабораторная диагностика. Для этого пациенту необходимо сдать общий, биохимический, серологический, иммунологический анализ крови, биоматериалы на ПЦР‐диагностику и анализ мочи.

На основании результатов можно выявить:
- различные специфические и неспецифические инфекции: сифилис, туберкулез, бруцеллез и другие;
- аутоиммунные заболевания;
- инфекционно‐аллергические болезни;
- развитие гнойного заболевания.
Основные показатели крови, необходимые для диагностики заболевания:
- СОЭ;
- аспартат‐кето‐глутарат‐креатинфосфокиназа;
- щелочная фосфатаза;
- ревматоидный фактор;
- HLA‐B27 антигена;
- антиядерные антитела;
- другие.
Итоги:

- Диагностирование сакроилеита проводит травматолог‐ортопед совместно с ревматологом.
- Этапы диагностирования: осмотр и опрос пациента, диагностические тесты, лабораторные исследования, рентген, МРТ и КТ.
- Травматолог‐ортопед проводит ряд диагностических тестов, на основании которых выявляет сакроилеит.
- Рентгенологические снимки позволяют выявить сакроилеит второй, третьей и четвертой степени. Для выявления заболевания на начальных стадиях метод неэффективен.
- Компьютерная томография позволяет оценить поздние признаки сакроилеита. Эффективно оценивает заболевание, возникшее в результате травматических повреждений.
- МРТ‐диагностика эффективна для выявления ранних воспалительных изменений крестцово‐подвздошной области: отека костного мозга и скопления жидкости в суставе. Исследование позволяет дифференцировать развитие хронического процесса от острого.
- Методы лабораторных анализов выявляют причины вторичного поражения крестцово‐подвздошной области: специфические и неспецифические инфекции, аутоиммунные заболевания и другие.
Сакроилеит – это крайне коварное и опасное заболевание, для которого характерно воспаление крестцово-подвздошного сустава. Патология поражает молодых людей трудоспособного возраста. Спустя 10-15 лет у 70% из них происходят тяжелые необратимые изменения в суставе. Это ведет к существенному снижению качества жизни и потере трудоспособности.
Из-за похожих клинических симптомов сакроилеит нередко путают с дегенеративно-дистрофическими заболеваниями пояснично-крестцового отдела позвоночника (остеохондрозом, спондилоартрозом, спондилезом и др.). У большинства больных выявляют рентгенологические признаки этих болезней. Большинство врачей на этом останавливается, выставляет диагноз и отправляет пациента лечиться. Но… сакроилеит очень часто развивается вместе с другими заболеваниями позвоночника. Он может иметь разные причины возникновения и говорить о наличии других, более серьезных системных заболеваний.
В международной классификации болезней (МКБ-10) сакроилеиту присвоен код М46.1. Патологию относят к воспалительным спондилопатиям – заболеваниям позвоночника, которые сопровождаются прогрессирующим нарушением функций его суставов и выраженным болевым синдромом. Сакроилеит вынесен в другие рубрики, как симптом некоторых заболеваний костно-мышечной системы и соединительной ткани. В качестве примера можно привести поражение крестцово-подвздошного сустава при остеомиелитах (М86.15, М86.25) или анкилозирующем спондилите (М45.8).
В своем развитии сакроилеит проходит несколько последовательных стадий. Изменения на рентгене появляются лишь на последних из них, когда лечить патологию оказывается крайне тяжело. Сакроилеит может развиваться на фоне многих заболеваний, из-за чего его сложно диагностировать и классифицировать.
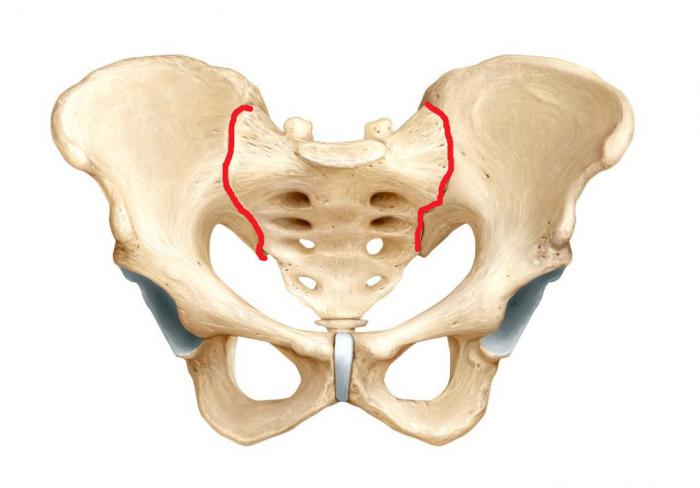
Разберемся с причинами и классификацией болезни.
Классификация и описание видов сакроилеита
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
Воспаление крестцово-подвздошного сустава может быть самостоятельной болезнью или возникать вторично на фоне аутоиммунных или инфекционных заболеваний. Сакроилеит может иметь одностороннюю или двустороннюю локализацию, острое, подострое или хроническое течение.
| По локализации | Односторонний – воспалительный процесс затрагивает лишь правое или левое крестцово-подвздошное сочленение |
| Двусторонний – патологические изменения распространяются на оба сустава. Чаще всего болезнь возникает при анкилозирующем спондилоартрите и бруцеллезе | |
| По распространенности и активности воспалительного процесса | Синовит – наиболее легкая форма сакроилеита. Характеризуется изолированным воспалением синовиальной оболочки, выстилающей полость крестцово-подвздошного сустава. Чаще всего имеет реактивную природу. Если в суставной полости скапливается гнойный экссудат, заболевание протекает остро и крайне тяжело |
| Остеоартрит (деформирующий остеоартроз) – хроническое поражение крестцово-подвздошного сочленения, при котором в патологический процесс вовлекаются практически все структуры сустава. Также поражаются расположенные рядом кости, мышцы, связки. Обычно развивается на фоне хронических дегенеративно-дистрофических или ревматических заболеваний костно-мышечной системы | |
| Панартрит (флегмона) – острое гнойное воспаление сустава со всеми его оболочками, связками и сухожилиями. Воспалительный процесс также затрагивает прилежащие мягкие ткани и кости. В форме панартрита обычно протекает сакроилеит, вызванный острым гематогенным остеомиелитом | |
| В зависимости от причины возникновения | Неспецифический инфекционный – развивается вследствие проникновения в сустав золотистого или эпидермального стафилококка, стрептококка, энтеробактерий или синегнойной палочки. Обычно развивается на фоне остеомиелита и имеет острое течение |
| Специфический инфекционный – вызывается специфическими возбудителями — это микобактерии туберкулеза, бледные трепонемы или бруцеллы. К таким сакроилеитам относят туберкулезный, сифилитический, бруцеллезный и т. д. В большинстве случаев имеет хроническое медленно прогрессирующее течение, хотя может возникать и остро | |
| Инфекционно-аллергический (асептический, реактивный) – развивается на фоне кишечных или урогенитальных инфекций. При этом патогенные микроорганизмы в суставной полости не обнаруживаются. Воспаление имеет реактивный характер и сложный механизм развития. Болезнь протекает остро или подостро и проходит спустя 4-6 месяцев | |
| Ревматический – развивается на фоне ревматических заболеваний (болезнь Уиппла, синдром Бехчета, подагра, анкилозирующий спондилоартрит). Имеет хроническое медленно прогрессирующее, но тяжелое течение. Часто приводит к деформации суставов, выраженному болевому синдрому и даже инвалидности. Лечение позволяет лишь замедлить прогрессирование патологии и добиться ремиссии | |
| Неинфекционный – возникает первично и этиологически не связан с другими заболеваниями. Причиной выступают травмы, тяжелые физические нагрузки, активные занятия спортом или сидячий образ жизни. Сакроилеит неинфекционной природы развивается у беременных женщин и рожениц из-за чрезмерной нагрузки на крестцово-подвздошные суставы или вследствие их травматизации во время родов | |
| По течению | Острый гнойный – имеет внезапное начало, стремительное развитие и бурное течение. Возникает на фоне остеомиелита или после тяжелых травм. Очень опасен, поскольку может привести к тяжелым осложнениям и распространению инфекции на спинной мозг. Требует немедленного лечения. Больному требуется хирургическое вмешательство |
| Подострый – может иметь специфическую инфекционную или реактивную природу. Проявляется достаточно сильными болями и трудностями при ходьбе. Не сопровождается скоплением гноя в суставной полости. Обычно хорошо реагирует на лечение и полностью излечивается в течение 6 месяцев | |
| Хронический – имеет длительное течение и поначалу очень скудную симптоматику. Со временем боли в копчике и пояснице появляются все чаще и доставляют больному все больше дискомфорта. Хронический сакроилеит обычно развивается у людей с аутоиммунными нарушениями или длительнотекущими инфекционными заболеваниями |
Одно- и двухсторонний
В большинстве случаев воспаление крестцово-подвздошного сустава имеет односторонний характер. При локализации патологического процесса справа речь идет о правостороннем, слева – левостороннем сакроилеите.
2-х сторонний сакроилеит – что это такое и чем он опасен? Для заболевания характерно одновременное вовлечение в воспалительный процесс сразу обоих крестцово-подвздошных суставов. Данная патология нередко является признаком болезни Бехтерева, которая имеет тяжелое течение и приводит к ранней инвалидизации.
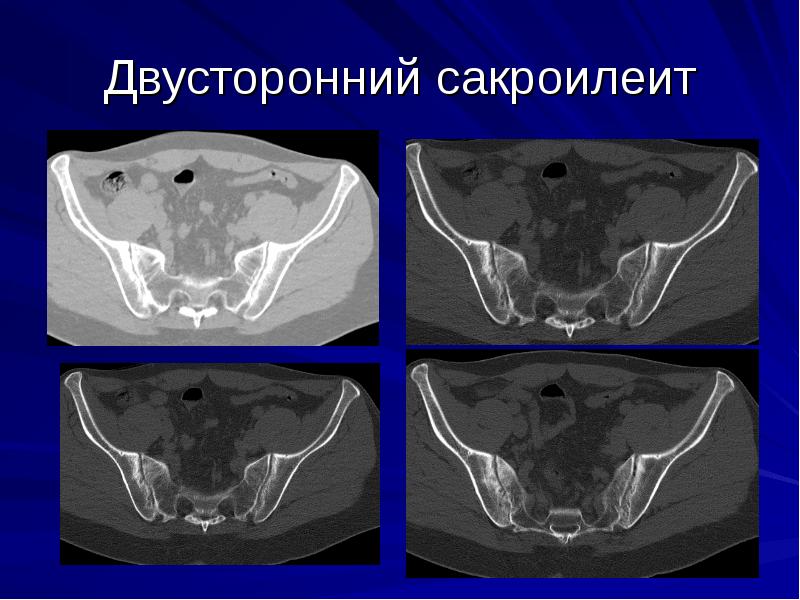
Степени активности двустороннего сакроилеита:
- 1 степень – минимальная. Человека беспокоят умеренные боли в пояснице и легкая скованность по утрам. При сопутствующем поражении межпозвоночных суставов возможны трудности при сгибании и разгибании поясницы.
- 2 степень – умеренная. Больной жалуется на постоянные ноющие боли в пояснично-крестцовой области. Скованность и неприятные ощущения сохраняются в течение дня. Болезнь мешает человеку вести привычный образ жизни.
- 3 степень – выраженная. Больного мучают сильные боли и выраженное ограничение подвижности в спине. В области крестцово-подвздошных суставов у него образуются анкилозы – полные сращения костей между собой. В патологический процесс вовлекается позвоночник и другие суставы.
На ранней стадии болезни рентгенологические признаки либо отсутствуют, либо практически незаметны. Очаги остеосклероза, сужение межсуставных щелей и признаки анкилозов появляются лишь на 2 и 3 степени сакроилеита. Диагностировать болезнь в самом ее начале можно с помощью МРТ. Большинство пациентов с сакроилеитом обращается к врачу лишь на 2 стадии болезни, когда боли начинают вызывать дискомфорт.
Инфекционный неспецифический
Чаще всего развивается вследствие занесения инфекции с током крови при остром гематогенном остеомиелите. Патогенные микроорганизмы также могут проникать в сустав из близрасположенных очагов инфекции. Причиной патологии бывают проникающие ранения и перенесенные хирургические вмешательства.
Характерные симптомы острого гнойного сакроилеита:
В общем анализе крови у больного выявляют повышение СОЭ и лейкоцитоз. Поначалу на рентгенограммах нет видимых изменений, позже становится заметным расширение суставной щели, вызванное скоплением гноя в синовиальной полости сустава. В дальнейшем инфекция распространяется на близрасположенные органы и ткани. Больному с гнойным сакроилеитом требуется немедленное хирургическое вмешательство и курс антибиотикотерапии.
Туберкулезный
- локальная боль, припухлость и покраснение кожи в месте проекции подвздошно-крестцового соединения;
- болезненные ощущения в области ягодицы, крестца, задней поверхности бедра, которые усиливаются при движениях;
- сколиоз с искривлением в здоровую сторону, трудности и чувство скованности в пояснице, вызванные рефлекторным сокращением мышц;
- постоянное повышение температуры тела до 39-40 градусов, признаки воспалительного процесса в общем анализе крови.
Рентгенологические признаки туберкулезного сакроилеита появляются по мере разрушения костей, формирующих подвздошно-крестцовый сустав. Поначалу на подвздошной кости или крестце появляются очаги деструкции с секвестрами. Со временем патологический процесс распространяется на весь сустав. Его контуры становятся размытыми, из-за чего наблюдается частичное или даже полное исчезновение суставной щели.
Сифилитический
В редких случаях сакроилеит может развиваться при вторичном сифилисе. Он протекает в виде артралгий – болей в суставах, быстро исчезающих после адекватной антибиотикотерапии. Чаще воспаление подвздошно-крестцового сустава возникает при третичном сифилисе. Такой сакроилеит обычно протекает в виде синовита или остеоартрита.
В костных или хрящевых структурах сустава могут образовываться сифилитические гуммы — плотные образования округлой формы. Рентгенологическое исследование информативно лишь при значительных деструктивных изменениях в костях подвздошно-крестцового сустава.
Бруцеллезный
У больных с бруцеллезом сакроилеит развивается довольно часто. Подвздошно-крестцовый сустав поражается у 42% пациентов с артралгиями. Для заболевания характерны периодические боли летучего характера. В один день может болеть плечо, во второй – колено, в третий – поясница. Вместе с этим у больного появляются признаки поражения других органов: сердца, легких, печени, органов мочеполовой системы.
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Гораздо реже у пациентов развивается сакроилеит в форме артрита, периартрита, синовита или остеоартрита. В патологический процесс может вовлекаться как один, так и сразу оба сустава. Диагностировать бруцеллезный сакроилеит с помощью рентгенограмм невозможно из-за отсутствия специфических признаков патологии.
Псориатический
Псориатический сакроилеит выявляют у 50-60% больных с псориазом. Патология имеет четкую рентгенологическую картину и не вызывает трудностей при диагностике. Болезнь протекает бессимптомно и не доставляет человеку никакого дискомфорта. Лишь у 5% людей возникает клинико-рентгенологическая картина, напоминающая таковую при болезни Бехтерева.
Более 70% пациентов с псориазом страдают от артритов разной локализации. Они имеют ярко выраженное клиническое течение и приводят к нарушению нормального функционирования суставов. Чаще всего у больных встречается олигоартрит. Страдать могут голеностопные, коленные, тазобедренные или другие крупные суставы.
У 5-10% людей развивается полиартрит мелких межфаланговых суставов кисти. По клиническому течению заболевание напоминает ревматоидный артрит.
Энтеропатический
Воспаление подвздошно-крестцового сустава развивается примерно у 50% пациентов с хроническими аутоиммунными заболеваниями кишечника. Сакроилеит возникает у людей с болезнью Крона и неспецифическим язвенным колитом. В 90% случаев патология имеет бессимптомное течение.
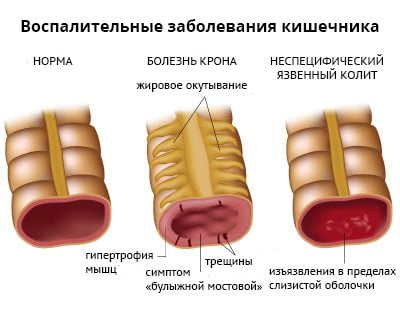
Выраженность воспалительного процесса и дегенеративных изменений в суставе никак не зависит от тяжести кишечной патологии. А специфическое лечение язвенного колита и болезни Крона не влияет на течение сакроилеита.
В 10% случаев энтеропатический сакроилеит является ранним симптомом болезни Бехтерева. Клиническое течение анкилозирующего спондилоартрита при кишечной патологии не отличается от такового при идиопатической (неуточненной) природе заболевания.
Сакроитеит при синдроме Рейтера
Синдромом Рейтера называют сочетанное поражение органов мочеполовой системы, суставов и глаз. Болезнь развивается вследствие хламидийной инфекции. Реже возбудителями выступают микоплазмы и уреаплазмы. Также заболевание может развиваться после перенесенных кишечных инфекций (энтероколит, шигеллез, сальмонеллез).
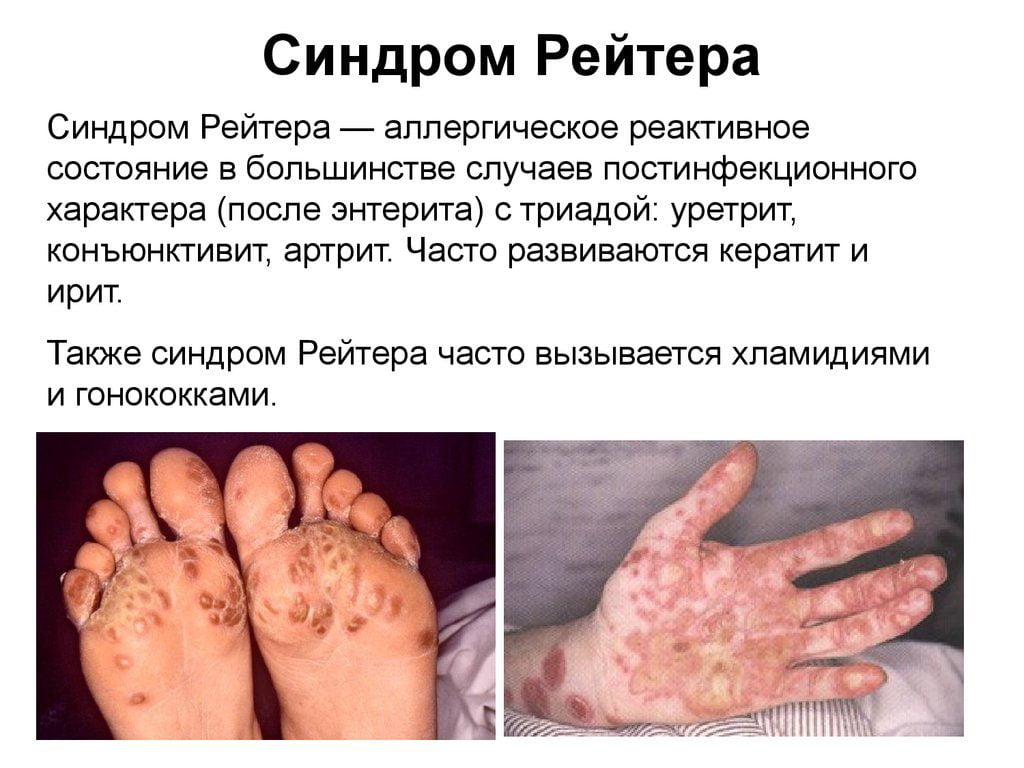
Классические признаки синдрома Рейтера:
- связь с перенесенной урогенитальной или кишечной инфекцией;
- молодой возраст заболевших;
- признаки воспаления органов мочеполового тракта;
- воспалительное поражение глаз (иридоциклит, конъюнктивит);
- наличие у больного суставного синдрома (моно-, олиго- или полиартрит).
Сакроилеит выявляют у 30-50% больных с синдромом Рейтера. Воспаление обычно имеет реактивную природу и одностороннюю локализацию. Вместе с этим у больных могут поражаться воспалением другие суставы, развиваться подошвенный фасциит, подпяточный бурсит, периоститы позвонков или костей таза.
Сакроилеит при анкилозирующем спондилоартрите
В отличие от гнойного инфекционного, реактивного, туберкулезного и аутоиммунного сакроилеитов всегда имеет двустороннюю локализацию. На начальных стадиях протекает практически бессимптомно. Острые боли и нарушение подвижности позвоночника возникают в более позднем периоде из-за постепенного разрушения суставов.
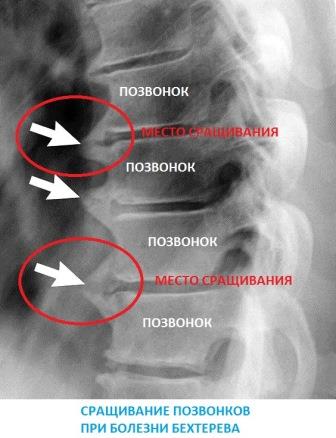
Анкилозирующий сакроилеит — один из симптомов болезни Бехтерева. У многих больных поражаются межпозвоночные и периферические суставы. Типично и развитие иридоциклита или ирита – воспаления радужной оболочки глазного яблока.
Роль КТ и МРТ в диагностике
Рентгенологические признаки появляются на поздних стадиях сакроилеита, причем далеко не при всех его видах. Рентген-диагностика не позволяет вовремя выявить болезнь и своевременно начать лечение. Однако диагностировать заболевание на начальных этапах развития можно с помощью других, более современных методов исследования. Ранние признаки сакроилеита лучше всего видны на МРТ.
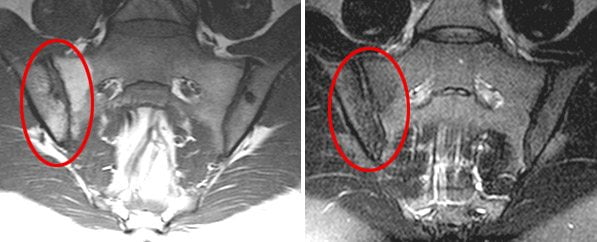
Магнитно-резонансная томография (МРТ) наиболее информативна в диагностике сакроилеита на самых ранних стадиях. Она позволяет выявить первые признаки воспалительного процесса в суставе – жидкость в суставной полости и субхондральный отек костного мозга. Эти изменения не визуализуются на компьютерных томограммах (КТ).
Компьютерная томография более информативна на поздних стадиях сакроилеита. КТ выявляет костные дефекты, трещины, склеротические изменения, сужение или расширение суставной щели. Но компьютерная томография практически бесполезна в ранней диагностике сакроилеита.
Как лечить: этиологический подход
Наиболее важным шагом в борьбе с сакроилеитом является выявление его причины. Для этого человеку необходимо пройти полноценное обследование и сдать ряд анализов. После этого пациенту назначают этиологическое лечение. Больным с туберкулезом показана схема противотуберкулезной терапии, людям с инфекционными заболеваниями проводят антибиотикотерапию. При аутоиммунной патологии используют стероидные гормоны.
Тактика лечения и прогноз при заболевании зависят от его причины, активности воспаления и степени вовлеченности в патологический процесс суставных структур. При наличии симптомов острого гнойного сакроилеита больному показано немедленное хирургическое вмешательство. Во всех остальных случаях болезнь лечат консервативно. Вопрос о целесообразности операции встает на поздних стадиях, когда заболевание уже не поддается консервативной терапии.
Какой врач лечит сакроилеит? Диагностикой и лечением патологии занимаются ортопеды, травматологи и ревматологи. При необходимости больному может потребоваться помощь фтизиатра, инфекциониста, терапевта, иммунолога или другого узкого специалиста.
Для купирования болевого синдрома при сакроилеите используют препараты из группы НПВС в виде мазей, гелей или таблеток. При сильных болях нестероидные противовоспалительные препараты вводят внутримышечно. В случае защемления и воспаления седалищного нерва больному выполняют лекарственные блокады. С этой целью ему вводят кортикостероиды и ненаркотические анальгетики в точку, максимально близкую к месту прохождения нерва.
После затихания острого воспалительного процесса человеку необходимо пройти курс реабилитации. В этом периоде очень полезны массаж, плавание и лечебная гимнастика (ЛФК). Специальные упражнения помогают вернуть нормальную подвижность позвоночника и избавиться от чувства скованности в пояснице. Пользоваться народными средствами при сакроилеите можно с разрешения лечащего врача.
Читайте также:


