Когда срастается кость при остеопорозе
Скелет человека состоит из 206 костей, которые соединяются посредством связок и суставов в опорно-двигательный аппарат. Он обеспечивает защиту внутренних органов, придает форму телу, депонирует минеральные вещества, участвует в кроветворении и обменных процессах.

Прочность костям придают неорганические вещества, основным из которых является кальций.
В 1824 году английский хирург Эстли Купер обратил внимание, что у пожилых пациентов значительно увеличивается риск перелома головки бедренной кости. С середины XIX века изучение повышенной ломкости костной ткани занимает все больше ученых по всему миру. Сведения накапливались, уточнялись и в 1984 году англичанином В. Олбрайтом была сформулированная современная теория остеопороза.
Что такое остеопороз?
Согласно теории, остеопорозом считают хроническое генерализированное поражение костной ткани, которое проявляется снижением плотности, изменением структурной архитектоники и повышением хрупкости кости из-за метаболических изменений. Переломы позвонков, костей запястья и бедра — наиболее распространенная локализация при этом патологическом состоянии.
Считается, что остеопороз — заболевание, характерное для слабого пола. Однако статистические показатели свидетельствуют о том, что каждый пятый травмированный мужчина имеет перелом, причина которого — повышенная хрупкость костной ткани. Чаще всего повреждаются:
- тела позвонков;
- проксимальный отдел бедренной кости;
- дистальный отдел предплечья.
Значительное ухудшение качества жизни пациентов, серьезная экономическая нагрузка при лечении остеопоротических переломов служат причиной разработки и реализации современных принципов диагностики, лечения и профилактики этого заболевания.

В результате многолетних наблюдений за пациентами с симптомами остеопороза был определен ряд факторов, влияющих на формирование заболевания. Это могут быть как физиологические состояния, на которые невозможно повлиять, так и ситуации, поддающиеся коррекции.
Высшую степень доказательности имеют следующие факторы риска остеопороза:
- Спонтанные переломы в анамнезе. Для оценки прогноза необходимо учитывать количество и локализацию повреждений.
- Возраст старше 50 лет. Это связано со значительным преобладанием процессов катаболизма в костной ткани у пожилых людей.
- Женский пол. Основную роль в развитии остеопороза играют гормональные изменения, происходящие в менопаузе. Помимо этого, меньшие размеры костей и большая потеря костной массы по сравнению с мужчинами способствуют появлению малотравматичных переломов.
- Аналогичные заболевания родственников. В популяционных исследованиях четко проявляется связь между больными родителями и повышенным риском развития переломов у детей.
- Низкая масса тела. Для взрослых критическим показателем является вес меньше 57 кг.
- Вредные привычки. Достоверно доказано, что курение уменьшает минеральную плотность костной ткани в 2 раза. Механизм этого явления до конца неясен. Употребление алкоголя не позволяет клеткам костной ткани нормально делиться и дифференцироваться. Также изменяются показатели гормонального фона, нарушается всасывание кальция в кишечнике. Потребление 36 грамм в пересчете на чистый этанол — прямой путь не только к алкогольной болезни печени, а и к остеопорозу.
- Сниженное употребления кальция и витамина D. Адекватное питание с включением в рацион молочных продуктов, рыбы, овощей и фруктов способно минимизировать эту проблему.
- Систематический прием глюкокортикостероидов более 3 месяцев.
- Сахарный диабет 2-го типа, целиакия, системные заболевания соединительной ткани — состояния, увеличивающие риск развития остеопороза.
Согласно рекомендаций Президиума Российской ассоциации по остеопорозу, выпущенных в 1997 году, заболевание принято подразделять на первичное и вторичное. Первый тип связан с физиологическими процессами в организме. Он включает в себя:
- постменопаузальный остеопороз;
- сенильный остеопороз, развивающийся у пожилых людей;
- остеопороз раннего возраста;
- идиопатический остеопороз.
Вторичный тип патологии является проявлением заболеваний и внешних причин. Такой диагноз может быть поставлен при поражении почек, желудочно-кишечного тракта, органов эндокринной системы, болезнях соединительной ткани и других состояниях.
Клинические проявления остеопороза

Заболевание длительное время не дает симптомов, поэтому пациенты чаще всего не знают о своем состоянии. Однако перелом при минимальном уровне травмы — основной признак снижения минеральной плотности кости. Такие повреждения имеют стандартную локализацию, что в совокупности с тщательно собранным анамнезом, помогает быстро поставить предварительный диагноз.
Остеопороз позвоночника сопровождается болью в спине, изменением осанки и снижением роста.
Остеопороз тазобедренного сустава локализуется в одноименной области.
Наиболее значимым медико-социальным его симптомом является перелом шейки бедренной кости. Такое состояние у пожилых людей часто приводит к летальному исходу.
Диагностика остеопороза
Для постановки окончательного диагноза важно использовать информативные методы обследования. В комплексе с тщательно собранным анамнезом, осмотром, физикальными методами исследования и характерными симптомами это позволяет увидеть полную клиническую картину заболевания. Основными диагностическими методами можно считать: лучевой, биохимический и гистологический.

Денситометрия центрального скелета — основной метод диагностики остеопороза. Оценивая 2 основных показателя (костный минеральный компонент и минеральную плотность костной ткани) можно достоверно оценить риск переломов.
Наибольшую распространенность получила двухэнергетическая рентгеновская абсорбциометрия.
Обладая высокой специфичностью, точностью и доступной стоимостью она стала эталоном среди денситометрических методов диагностики. Проводя исследование нижних отделов позвоночника и проксимального участка бедра не чаще 1 раза в год можно следить за динамикой изменений костной ткани.
Рентгенография костно-суставной системы не утратила своей актуальности в диагностике остеопороза. Помимо оценки минеральной плотности с помощью этого метода можно определить анатомические и структурные особенности, различные повреждения костной ткани. К недостаткам рентгенографии можно отнести низкую чувствительность. Это не позволяет диагностировать снижение минерализации на начальных стадиях.
Главный симптом остеопороза при проведении рентгенографии — увеличение прозрачности костной ткани.
При выявлении признаков остеопороза следует дополнительно провести денситометрию. Использование этих двух методов диагностики дает значительно больше объективной информации о состоянии костно-суставного аппарата.

Специфическими лабораторными симптомами заболевания являются маркеры разрушения костей. К ним относятся: пиридинолины, оксипролин и кальций в моче. Маркеры показывают скорость обмена и метаболической активности костной ткани.
Преобладание факторов резорбции свидетельствует об уменьшении массы костей, нарушении их нормальной архитектоники.
Проведение биохимического анализа крови через 3 месяца от начала лечения дает возможность раннего прогноза эффективности терапии. Снижение маркеров резорбции на 30% свидетельствует о хорошем ответе на проводимое лечение.
Для дифференциальной диагностики опухолевых процессов применяется инвазивный метод — биопсию. Для этого из гребня подвздошной кости иссекают участок ткани и просматривают на наличие опухолевых клеток.
Профилактика и лечение остеопороза
Возникающая боль и другие симптомы заставляют пациента задуматься: как лечить остеопороз позвоночника или бедренной кости? К кому обратиться с такой проблемой? Какой врач лечит остеопороз? Неизученный механизм развития остеопороза препятствует созданию патогенетических схем терапии.
Однако, разработанные в последнее время профилактические и лечебные мероприятия, направленные на восстановление минеральной плотности костной ткани, предотвращение переломов и снижение болевого синдрома, являются достаточно эффективными.

Доказано, что люди, которые в течение дня занимаются сидячей работой более склонны к потере костной массы. Наиболее выраженная дистрофия отмечается у людей в пожилом возрасте. Поэтому регулярные физические упражнения можно считать эффективной профилактикой остеопороза. Различают 2 основных вида активности:
- Упражнения с нагрузкой весом собственного тела: аэробика, гимнастика, бег, игровые виды спорта. Такие упражнения воздействуют на области, максимально подверженные заболеванию (позвоночник, бедро). Пациентам после 50 лет рекомендована ходьба, которую легко осуществить в домашних условиях. Она полезна не только для профилактики остеопороза, а и для общего укрепления организма. Занятия нужно проводить постоянно, нагрузку постепенно увеличивать. Рекомендовано преодолевать расстояние в 12 км в неделю за 3–4 раза. При увеличении скорости движения или угла наклона прирост костной массы усиливается.
- Силовые упражнения: плавание, занятие на тренажерах, велосипедная езда. Подбор таких нагрузок производится индивидуально, основной группой являются люди до 50 лет. Высокая интенсивность выполнения упражнений является противопоказанием для пациентов с остеопорозом.
По возможности нужно комбинировать 2 вида нагрузок. Для максимальной эффективности программы физической активности нужно подбирать индивидуально, что поспособствует снижению риска развития остеопороза тазобедренного сустава и позвоночника.
Основным принципом в питании пациентов с остеопорозами является адекватное поступление в организм кальция и витамина D. Возрастная популяционная группа после 50 лет и женщины в менопаузе должна употреблять до 1,5 грамма минерала в сутки.
Молочные продукты являются не единственным источником кальция.
Употребление шпината, рыбных консервов с костями, соевых продуктов восполняет минеральные запасы в организме. Из рациона полностью исключается алкоголь, ограничивается соленая пища. Важно полноценное потребление других неорганических веществ: калия, фосфора, магния.
Медикаментозное лечение пациентов с остеопорозом
Всемирная организация здравоохранения разработала и рекомендовала схемы терапии данного заболевания. Препараты, способные вылечить пациента сформированы в 4 группы фармакологических средств: бисфосфонаты, соли стронция, заместительные гормональные вещества, селективные модуляторы эстрогеновых рецепторов.
Группу таких лекарственных средств можно отнести к препаратам стартовой терапии пациентов с остеопорозом. Они усиливают анаболическую активность костно-суставного аппарата и препятствуют патологической деструкции за счет действия на остеокласты. К препаратам группы бисфосфонатов относятся:
- алендронат (оригинальный препарат Фосамакс);
- ибандронат (Бонвива);
- золедроновая кислота (Акласта);
- ризедронат (Актонель).
Эти лекарственные средства доказано снижают риск развития спонтанных переломов и могут применяться при остеопорозе тазобедренного сустава, позвоночника и других проблемных костей. Препараты назначаются длительно, курсами на 3–5 лет. Одновременно с бисфосфонатами необходимо принимать кальций и витамин D в полноценной суточной дозировке.
С 1991 года начались исследования по использованию стронция в терапии пациентов с остеопорозом. В 2004 году был зарегистрирован первый препарат — Протелос. Такой химический элемент обладает двойным действием на костную ткань: усиливает анаболические процессы и замедляет разрушение. Доказано увеличение минеральной плотности кости и уменьшение риска переломов тел позвонков и шейки бедренной кости у женщин с постменопаузальным остеопорозом при длительной терапии (3–5 лет) препаратами стронция ранелата.
Недостаток эстрогенов является основной причиной развития остеопороза у женщин в период менопаузы. Предложенная более 70 лет назад заместительная терапия применяется и в настоящее время.
Важной особенностью действия эстрогенов является способность не только предотвращать потерю костной массы, а и увеличивать ее при остеопении.
Длительное применение малых доз препарата достоверно снижает риск переломов различной локализации. При отсутствии сердечной патологии женщинам до 60 лет можно использовать эстрогены для профилактики костной патологии.
Было замечено, что некоторые негормональные соединения могут присоединяться к рецепторам, увеличивая их тропность к эстрогенам. За счет этого достигается положительный эффект, схожий с заместительной гормональной терапией.
Единственным препаратом, разрешенным для профилактики и проведения терапии остеопороза костей, является ралоксифен.
Помимо минимизирования риска переломов, это лекарственное средство уменьшает частоту возникновения эстрогензависимых онкологических процессов в молочной железе. Являясь второстепенным средством в терапии, ралоксифен можно использовать для профилактики остеопороза у женщин.

Клинические исследования утверждают, что достаточное потребление минеральных веществ способствует поддержанию нормальной плотности костной ткани. Используя специальные соли (карбонат, трифосфат), можно добиться максимального всасывания и усвоения кальция при остеопорозе.
Ежедневный прием кальция в суточной дозе 600 мг в течение 4 лет уменьшает риск развития переломов, особенно у женщин пожилого возраста.
Таблетки, в состав которых входят минералы и витамины, помогают восполнить дефицит микроэлементов, однако не эффективны в монотерапии остеопороза.
Что можно сделать в домашних условиях?
Принципы лечения остеопороза народными средствами схожи с традиционной медициной. Основная задача — снизить скорость деградации костной ткани и предотвратить развитие переломов у пациентов в возрасте. Для этих целей используют:
- Яичная скорлупа, из которой готовят порошок. Его следует принимать по 2–3 грамма утром во время еды.
- Раствор из мумие. Шарик, размером со спичечную головку, растворяют в кипяченой воде и принимают 2 раза в день в течение 20 дней.
- Настои готовят из листьев грецкого ореха, березовых почек, полевого хвоща, укропа и петрушки.
- В домашних условиях готовят смесь из молочных продуктов, добавляют соли кальция и принимают по 100 мл в сутки.
Рациональное питание, физическая активность, лекарственные препараты, средства народной медицины — все это может предотвратить прогрессирование утраты костной массы и вылечить остеопороз.
У человека массой 80 кг кости весят около 10-12 кг, то есть скелет составляет в среднем около 12-15% от массы тела. Даже если у кого-то скелет более тяжелый, с более толстыми или более плотными костями, это добавляет к общему весу всего один или два килограмма. Наши кости тверже гранита, они выдерживают растяжение больше, чем сталь. Костные структуры поддерживают тело в вертикальном положении и защищают чувствительные органы. Что происходит с нашими костями во время остеопороза, как влияет болезнь на костную ткань?
Скелет человека состоит примерно из 206 -212 костей. Здоровые кости должны быть чрезвычайно твердыми, жесткими и одновременно эластичными, очень подвижными. Костная ткань в прямом смысле слова является живой, благодаря непрекращающимся процессам ее трансформации – уничтожения старых и образования новых костных клеток. Об остеопорозе (или атрофии костных тканей) говорят в том случае, если процессы преобразования приводят к значительному уменьшению костной массы и к заметному нарушению микроархитектоники кости.
- Плотность костей
Понятие плотности костей (англ. BMD– минеральная плотность костной ткани) описывает соотношение минеральной костной массы к определенному объему костей. Это соотношение изменяется в течение жизни человека. Для высокой плотности характерны прочность и стабильность, а меньшая плотность костей, соответственно, характеризуется меньшей прочностью и стабильностью костей или скелета. Чем ниже плотность костей, тем выше вероятность перелома костей.
- Живая ткань кости
Скелет и кости часто представляют, как твёрдую безжизненную ткань. Но это совсем не так. Стоит лишь вспомнить быстрый рост костей в детском возрасте или тот факт, что кости после переломов срастаются почти всегда, причем ровно. Но такая работа по созданию костей происходит не только в особые периоды, такие как, юность или во время несчастного случая (например, перелома). Совсем наоборот: кости преобразуются постоянно!
Это значит, что костная ткань отмирает и созидается регулярно для того, чтобы оставаться жизнеспособной и соответствовать ежедневным требованиям к стабильности и сопротивляемости. Скелет при помощи трансформирования обновляется многократно в течение жизни. Для развития костей два аспекта играют выдающуюся роль: движение и питание (а именно кальций). Без минеральных веществ и без импульсов нагрузки извне, которые нужны костям, немыслим рост и стабильность костей. Поэтому движение и кальций в рамках терапии остеопороза играют решающую роль.
- Состав костей
Трансформация костей — это сложное взаимодействие гормонов, витаминов и минеральных веществ в соединении с движением и физической активностью. Если существует недостаток импульсов физической нагрузки или отсутствует здоровое питание, то нарушается развитие костных структур.
Само костное вещество состоит, главным образом, из неорганических веществ, твердого кальция, кристаллов фосфатов - они делают кости твердыми и стабильными. Эластичность обеспечивают органические вещества, преимущественно коллаген белка. Если в крови существует недостаток кальция, то кальций высвобождается из костей, что позже постепенно сказывается на прочности костей. Для стабильности костей необходимы, наряду с кальцием и фосфатами, магний, цинк и медь, витамины D, K, C, B6, B12, фолиевая кислота, а также аминокислоты и гормоны. Витамин D тоже очень важен, как и кальций, он способствует всасыванию кальция из кишечника и усвоению кальция в костях.
Наряду с другими факторами, половые гормоны, эстроген и тестостерон способствуют поддержанию взвешенного баланса костных клеток в процессе трансформации костей. Паратгормон из паращитовидной железы регулирует уровень кальция и фосфатов в крови, что является важным для роста костей.
Необходимый уровень концентрации кальция и фосфатов в крови у человека поддерживается в равновесии за счет тонких механизмов и при помощи паратогормона, если это равновесие нарушается, это влияет на здоровье. Например, слишком высокое содержание фосфатов способствует тому, что кальций снова выводится из костей, что приводит к уменьшению их плотности.
Примерно до 25 года жизни в организме преобладает рост костей: человек взрослеет, скелет стабилизируется, костная масса увеличивается. В этом процессе главную роль играют клетки, которые создают костные ткани (остеобласты). Костная масса достигает наибольшего показателя в возрасте около 30 лет. После этого момента клетки, создающие кости и их антиподы, клетки, которые разрушают кости (остеокласты), приходят в равновесие.
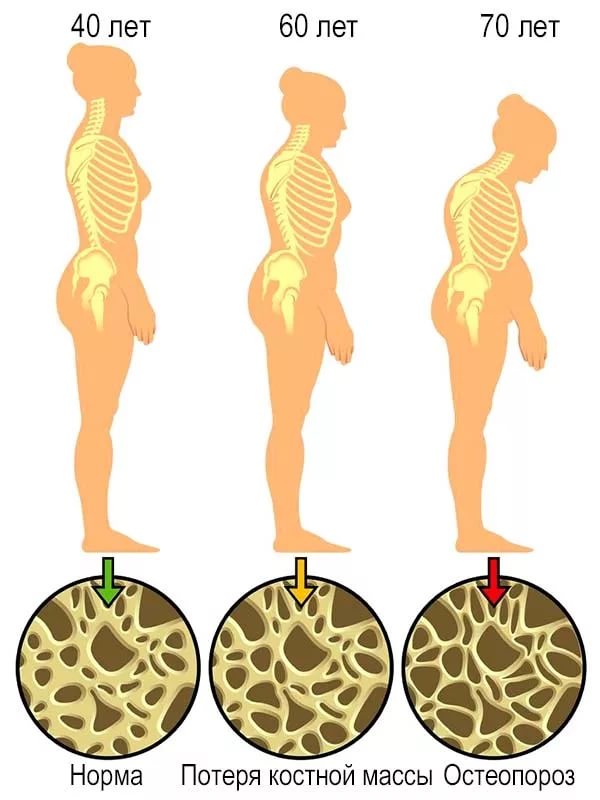
Костная масса человека изменяется на протяжении всей жизни. Процессы построения и разрушения костей находятся в равновесии, кости стабильно и постоянно обновляются. Если равновесие нарушается, то развивается атрофия костей (остеопороз) .
В медицине и при оценивании остеопороза важную роль играет стадия пика костной массы, или же минеральная плотность костей человека как определенный масштаб, который описывает показатель, когда костная масса имеет высшую плотность (в среднем): у взрослого человека в возрасте 30 лет. Пик костной массы по определению соответствует 100% показателю пика костной массы.
За качество, а значит и стабильность наших костей, отвечает их структура. Кости состоят из различных видов тканей разного состава, в зависимости от функций и места расположения в теле.
Стабильность и функции костей определяются в основном:
- твёрдой пластиной компактного вещества- кортикалис
- тонкими структурами балочек внутри кости: трабекулы, которые вместе образуют губчатое вещество кости.
Спонгиозная ткань находится внутри кости (расположена, прежде всего, в трубчатых костях, как например, кость бедра). Здесь костная ткань представляет собой губчатую систему, состоящую из костных балочек (трабекул). Эти костные балки образуют пустоты, в которых находится костный мозг. Костный мозг играет решающую роль в образовании клеток.
Губчатое вещество, несмотря на небольшое количество костной субстанции и малый вес, обеспечивает высокую стабильность кости, благодаря закону тонкостенных конструкций.
Трабекулы — это тонкие элементы из костной ткани, которые составляют внутреннее пространство многих костей. Эти структуры находятся в постоянной трансформации, помогающей адаптироваться к существующим индивидуальным нагрузкам. Кость, которая полностью заполнена костной массой, не смогла бы дальше выполнять свои функции, если бы не комбинация жесткой внешней стенки и переплетенной легкой внутренней субстанции.
Благодаря принципу строения тонкостенных конструкций (принцип трабекул) появляются очевидные преимущества по сравнению с компактной структурой, а именно:
- уменьшенное количество вещества при одинаковой стабильности;
- уменьшенный вес;
- возможность динамического приспособления статики;
- подвижность в различных ситуациях нагрузки (в местах с повышенной нагрузкой образуются соответственно плотно переплетенные трабекулы);
- в пустотах находится чувствительный костный мозг;
- большая поверхность для интенсивного обмена веществ;
- возможность легко реагировать на микропереломы и восстанавливать их при помощи остеобластов и остеокластов
Эти тонкие, переплетенные между собой балочки, которые расположены внутри кости, играют важную роль для общей стабильности костей: они образуют внутреннюю структуру костей, которая (тоже) отвечает за статику, структуру и стабильность. И именно эти тонкие балочки остеопороз поражает в первую очередь, они становятся пористыми, тонкими, и вследствие этого, менее стабильными. Кроме того, они больше подвержены микропереломам.
На данный момент медики исходят из того, что исключительно их вклад в стабильность больше не является решающим (ранее предполагалось, что он чрезвычайно высокий). Но, как и прежде, их вклад в обмен веществ внутри костей очень высокий, он делает эту структуру чрезвычайно ценной, вследствие сетевидного строения она имеет очень большую поверхность, что предоставляет хорошую возможность для обмена веществ. При этом, обмен веществ не должен быть очень высоким, точно также, как и процесс трансформации не всегда работает на полную мощность - решающим является возможность приспособления, когда это необходимо.
Способность ткани к приспособлению, или же возможность ткани формироваться в соответствии со специфическими условиями нагрузки, является решающей − структура и элементы структуры подвергаются при этом постоянным преобразованиям. Если рассматривать эти структуры в микроскоп, что костные балочки образуются в соответствии с направлением прилагаемой нагрузки − в местах повышенной нагрузки трабекулы переплетаются плотнее. Способность к приспособлению используется во время тренировок при остеопорозе, когда при помощи нагрузки создаётся импульс для образования костей.
Как изменяется архитектоника кости при остеопорозе?
Когда кость здоровая, то механизмы восстановления не повреждены, в таком случае остеобластами (клетки, которые создают кости) и остеокластами (клетки, которые рассасывают кости) быстро устраняются микропереломы, которые возникают вследствие перенапряжений. При остеопорозе эта трансформация по отношению к нагрузке и возможности восстановления находится в критическом состоянии, потому что она нарушена.
Микропереломы увеличиваются и незаметно развиваются, затем возникают новые переломы новых трабекул - и медленно с течением временем создается значительная нестабильность. Микропереломы − это начало больших переломов.
Понимание микропереломов является важной частью понимания остеопороза. Существует определение фрактур (перелом костей) как острое нарушение костей. Перелом вследствие остеопороза (без травмы или падения) развивается очень медленно – остеопорозные переломы являются суммой микропереломов, которые не восстановлены необходимым образом. Более подробно о клинике остеопороза можно прочитать здесь.
- низкая плотность костей;
- недостаточные механизмы восстановления;
- ухудшенное состояние костного вещества.
Микропереломы при несвоевременном и недостаточном лечении являются существенной частью развития остеопороза. При этом качество костей постоянно ухудшается, костные структуры становятся нестабильными…
Костные структуры с спонгиозой и трабекулами (костными балочками) часто сравнивают с принципом тонкостенной постройки. Этот принцип позволяет сэкономить костную субстанцию при значительной стабильности.
Эйфелева башня является строением тонкостенного типа, который подсказала природа. Примером для её конструкции послужили балочки костей. Тонкостенная конструкция — это естественный тип конструкций, его основная цель заключается в оптимальной экономии веса. Это действует не только для архитектуры, но и для костей. Решающим фактором является тесно связанная конструкция, при этом большинство трабекул в костях располагаются вдоль линий нагрузок, а один элемент зависит от другого. Если ломается трабекула, то другие трабекулы несут остальную нагрузку.
При измерении плотности кости даже незначительные отклонения в результатах указывают на высокий риск их поражения.
Преобразование костей — это постоянный и непрерывный процесс изменения костей, в ходе этого процесса остеокласты (клетки-разрушители) удаляют старую костную ткань, а параллельно, остеобласты (клетки-созидатели) снова создают костное вещество. Если просто сказать, из старого делают новое.
В этом процессе именно эти два вида клеток играют важную роль:
- остеобласты → клетки – строители;
- остеокласты → клетки – разрушители.
Преобразование костей постоянно продолжающийся процесс: костные ткани удаляются (остеокласты - разрушение тканей) и образуются новые ткани (остеобласты – создание тканей). Такое преобразование обеспечивает жизнеспособность тканей и стабильность костей.
Преобразование костей и механизмы физиологического восстановления определяются следующими факторами:
- обмен костной субстанции - старые ткани заменяются новыми;
- приспособление к воздействию сил и образование костных балочек, которые следуют основным направлениям воздействия нагрузки;
- восстановление повреждённых мест микрофрактур.
А что происходит при остеопорозе?
Кости ослабляются, причиной ослабления является уменьшенная плотность костей. Механизмы восстановления больше не функционируют должным образом.

Из-за чего же кости становятся хрупкими?
Помимо этого, существует множество факторов риска остеопороза — те, на которые повлиять нельзя (например, раса, пол и возраст), и те, на которые мы можем повлиять, изменив образ жизни. Например, отказаться от курения, чрезмерного употребления кофе и спиртных напитков и включить в свой рацион больше молочных продуктов, овощей и фруктов.

Факторы риска остеопении и остеопороза.
Факторы, поддающиеся коррекции:
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки.
- Избыточное потребление алкоголя и кофе.
- Неправильное питание (малое количество фруктов, овощей и молочных продуктов в рационе).
- Дефицит витамина Д (витамин Д усиливает всасывание кальция в кишечнике).
Неустранимые факторы риска:
- Возраст (с увеличением возраста происходит снижение плотности кости, самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Европеоидная или монголоидная раса.
- Остеопороз в роду.
- Предшествующие переломы.
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Аменорея (отсутствие месячных) до наступления менопаузы (нервная анорексия, нервная булимия, чрезмерная физическая активность).
- Отсутствие родов.
- Хрупкое телосложение.
Заболевания, повышающие риск остеопороза:
Эндокринные:
- Тиротоксикоз.
- Гиперпаратиреоз.
- Синдром и болезнь Иценко-Кушинга.
- Сахарный диабет 1 типа.
- Первичная надпочечниковая недостаточность.
Желудочно — кишечные:
- Тяжелые заболевания печени (например, цирроз печени).
- Операции на желудке.
- Нарушение всасывания (например, целиакия -заболевание характеризуется непереносимостью белка злаковых – глютена).
Метаболические:
- Гемофилия.
- Амилоидоз.
- Парентеральное питание (введение питательных веществ в обход желудочно-кишечного тракта).
- Гемолитическая анемия.
- Гемохроматоз.
- Хронические заболевания почек.
Злокачественные новообразования:
- Миеломная болезнь.
- Опухоли, секретирующие ПТГ — подобный пептид.
- Лимфомы, лейкозы.
Лекарства, повышающие риск остеопороза: Глюкокортикоиды (например, преднизолон, гидрокортизон), левотироксин, противосудорожные средства, препараты лития, гепарин, цитостатики, аналоги гонадолиберина, препараты, содержащие алюминий.
Переломы при остеопорозе
Переломы при остеопорозе — низкотравматические и патологические. Такие переломы происходят при совсем незначительных травмах, при которых нормальная кость не ломается Например, человек споткнулся о порог и упал, неудачно чихнул, резко повернул корпус тела, поднял тяжелый предмет, и в итоге — перелом.
Костная ткань — динамичная структура, в которой на протяжении всей жизни человека происходят процессы образования и разрушения костной ткани. У взрослых ежегодно обновляется около 10% костной ткани. С увеличением возраста скорость разрушения костной ткани начинает преобладать над скоростью ее восстановления.
Кости взрослого человека состоят из компактного вещества, она составляет около 80% и образует плотный наружный слой кости. Остальные 20% всей костной массы представлены губчатым веществом, по структуре напоминающим пчелиные соты — это внутренний слой кости.
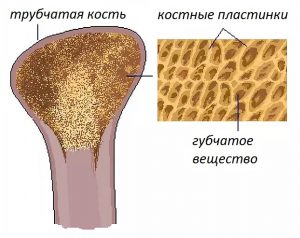
Из представленной картинки может показаться, что губчатого вещества в кости больше. Однако, это не так. Все дело в том, что за счет сетчатой структуры губчатое вещество имеет большую площадь поверхности, чем компактное.
Как процессы восстановления кости, так и скорость потери костной массы при ускоренном костном обмене в губчатом веществе происходят быстрее, чем в компактном. Это приводит к большей хрупкости тех костей, которые в основном представлены губчатым веществом (позвонки, шейка бедра, лучевая кость).
Перелом шейки бедра.
Самый тяжелый перелом, связанный с остеопорозом. Наиболее частая причина перелома — падение, но бывают и спонтанные переломы. Время лечения этого заболевания в условиях стационара дольше, чем других распространенных заболеваний — до 20-30 дней. Такие больные вынуждены соблюдать постельный режим продолжительное время, что замедляет выздоровление. У 50% больных развиваются поздние осложнения. Неутешительна статистика по смертности — 15-30 % больных умирает в течение года. Наличие двух и более предшествующих переломов ухудшает этот показатель.
Перелом позвонков.
Переломы предплечья.
Самые болезненные переломы, требующие длительного ношения гипсовой повязки в течение 4-6 недель. Частая жалоба пациентов уже после снятия гипса — боль, припухлость в месте перелома и нарушение функции руки. Самая частая причина перелома — падение на вытянутые руки.
Последствия переломов, возникающих на фоне остеопороза:
Физические: боль, утомляемость, деформация костей, нетрудоспособность, нарушение функции органов, длительное ограничение активности.
Психологические: депрессия, тревожность (страх падения), снижение самооценки, ухудшение общего состояния.
Экономические: затраты на лечение в стационаре, амбулаторное лечение.
Социальные: изоляция, утрата самостоятельности, утрата привычной социальной роли.
Диагностика и симптомы остеопороза
Остеопорозу предшествует остеопения — умеренное снижение плотности костей, при котором риск переломов умеренный. Но он есть! И выше, чем у лиц, не имеющих проблем с костной системой. В любом случае, остеопороз лучше предупредить, чем его лечить. Каковы же симптомы остеопороза и остеопении? Какие анализы и исследования могут быть назначены врачом?
Жалобы и симптомы при остеопорозе:

Лабораторные исследования:
- Общий анализ крови — снижение уровня гемоглобина
- Кальций крови — повышен (+альбумин крови).
- Щелочная фосфатаза — повышена.
- Кальций мочи — повышен/снижен.
- ТТГ — повышен.
- Тестостерон (для мужчин) — снижен.
- Маркеры (показатели скорости) костного разрушения — пиридинолин, деоксипиридинолин, бета-CrossLaps, С-и N-концевой телопептид крови — повышены.
Инструментальные исследования:
- Рентгеновская денситометрия костей (эталонный метод диагностики).
- Рентгенография (малоинформативен, выявляет только тяжелый остеопороз).
- Сцинтиграфия костей (дополнительный метод, выявляет недавние переломы, помогает исключить другие причины болей в спине).
- Биопсия кости (при нетипичных случаях остеопороза).
- МРТ (диагностика переломов, отека костного мозга).
Специальная подготовка перед исследованием не проводится. Денситометрия — неинвазивный метод исследования и не приносит дискомфорт. Доза облучения очень низкая.
Однако, если выявлено небольшое снижение плотности костей, на основании одной денситометрии невозможно оценить прогноз дальнейшего разрушения костей и риск переломов.
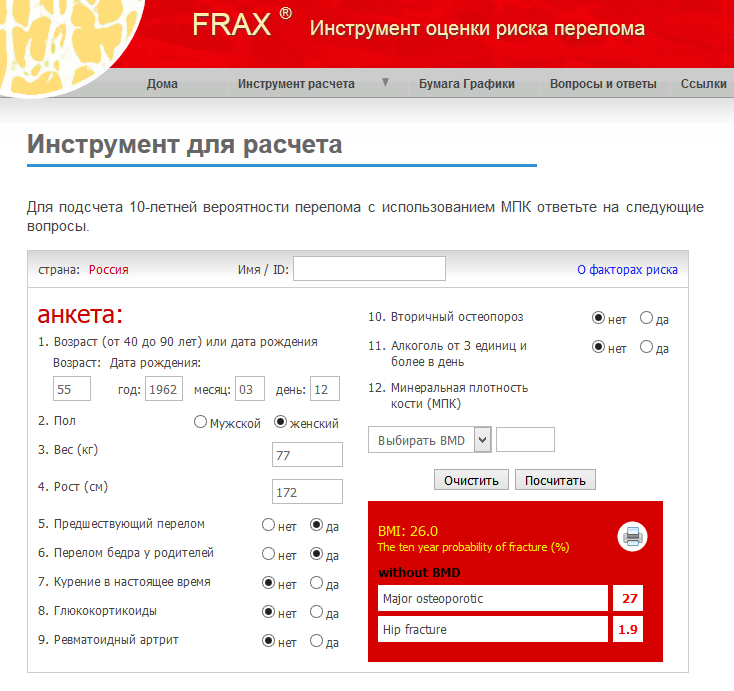
На основании полученных данных по FRAX, наличия факторов риска остеопороза, денситометрии, симптомов остеопороза и других исследований, решается вопрос о профилактике и возможном лечении в индивидуальном порядке.
- Всем женщинам 65 лет и старше, кто не получает лечение по поводу остеопороза, рекомендовано обследование костной системы в обязательном порядке! Женщинам моложе 65 лет и мужчинам— при наличии нескольких факторов риска и симптомов остеопороза.
- Если вовремя начать профилактику и лечение остеопороза, можно не только остановить дальнейшее разрушение костей, но и восстановить их, снизив при этом риск переломов более, чем на 50%!
Профилактика остеопороза
Хорошая новость — профилактика остеопороза не требует особых финансовых затрат и доступна каждому. Только нужно иметь в виду, что меры профилактики должны выполняться комплексно, и только тогда можно добиться хорошего результата. Обратим внимание на то, что профилактика должна проводиться не только в случаях, когда есть остеопения, или же костная система еще в хорошем состоянии. Если остеопороз уже есть, все рекомендации по профилактике так же должны выполняться. Лечение остеопороза заключается в профилактике + медикаментозном лечении. Но об этом чуть позже.
Доказано, что ежедневные физические упражнения и потребление кальция и витамина Д замедляют, а избыточная увлеченность алкоголем (из расчета более 30 мл чистого спирта в сутки), курение и низкая масса тела ускоряют процессы разрушения костей.
Итак, для профилактики остеопороза необходимо:
Разберем подробнее данные рекомендации.
Для женщин до менопаузы и мужчин, моложе 65 лет — 1000 мг/сут.
Для женщин после менопаузы и мужчин старше 65 лет — 1500 мг/сут.
Как оценить, сколько кальция в день мы потребляем с продуктами питания? Расчет можно провести следующим образом. В течение дня записывать все употребленные молочные и кисломолочные продукты, указывая их количество, и на основании нижеприведенной таблицы, для каждого дня недели рассчитать суточное потребление кальция.
Кефир 3.2% жирности
Йогурт 0.5% жирности
Сметана 20% жирности
Например, вы выпили стакан молока, стакан кефира, съели 200 г творога и 2 кусочка российского сыра (около 40 грамм). В сумме получаем: 121*2.5+120*2.5+120*2+35= 877 мг. К этой сумме необходимо прибавить цифру 350 — кальций, полученный из других продуктов питания. В итоге имеем 1227 мг. Для молодых женщин и мужчин такое количество кальция в день достаточно, а женщинам в менопаузе и мужчинам старше 65 лет необходимо увеличить количество кальциевых продуктов в рационе, или, если это невозможно (по причине вкусовых пристрастий, иных диетических рекомендаций и др.), дополнительно принимать кальций в таблетках. В большинстве случаев достаточно принимать одну — две таблетки в день. Однако, существуют противопоказания для терапии таблетированным кальцием (например, повышение кальция крови, гиперпаратиреоз). Поэтому прием препаратов кальция нужно согласовать с эндокринологом (ревматологом).
Содержание витамина D, МЕ/100 г
В сутки потребление витамина Д должно составлять 400-800 МЕ.
В настоящее время учеными доказано, что в период с октября по май в нашей полосе даже в солнечную погоду витамин Д в коже не вырабатывается из-за низкого стояния солнца над горизонтом. И поэтому все люди, вне зависимости от пола и возраста, в осенне — зимне-весенний период испытывают постоянный недостаток витамина Д. Таким образом, профилактический прием витамина Д показан всем.
Лучший способ обеспечить свой организм достаточным количеством этого витамина — потребление витамина Д в водном растворе (холекальциферол, эргокальциферол). Таблетированный витамин Д назначается при тяжелом остеопорозе, остеопорозе средней тяжести и других заболеваниях костной системы. Но, в любом случае, дозировка и режим дозирования витамина Д для каждого человека индивидуальны, и это должен подобрать врач-эндокринолог (ревматолог).
Профилактика остеопороза. Предотвращение падений
Когда вы на улице.
Когда вы дома.
- Все ковры или коврики должны иметь нескользкое основание, или прикреплены к полу.
- Дома лучше ходить в нескользящих тапочках.
- Поддерживайте порядок, лишние вещи на полу, загнутые углы ковра/линолеума могут спровоцировать падение.
- За свободные провода, шнуры можно зацепиться, их необходимо убрать.
- Положите резиновый коврик на кухне рядом с плитой и раковиной.
- Освещение в помещение должно быть хорошим.
- Прорезиненный коврик в душевой также необходим.
- Резиновые подстилки на присосках в ванной помогут предотвратить падение.
- Полы в душевой должны быть сухими.
Все препараты, вызывающие сонливость, головокружение, слабость, могут спровоцировать падение. Обсудите с врачом замену их на более безопасные аналоги.
Если есть проблемы со зрением, используйте очки/линзы.
Физическая активность как профилактика остеопороза

Силовые нагрузки для профилактики остеопороза — это гимнастика. Отметим важные моменты.
- Самое важное — регулярность.Ежедневные занятия по 5 минут принесут вам больше пользы, чем полчаса один раз в неделю.
- Нельзя тренироваться, превозмогая боль. А вот мышечная усталость естественна. Если чувствуете боль, уменьшите физическое усилие, или амплитуду движения.
- Каждое упражнение выполнять от 2-3 раз с интервалами в 15 секунд, постепенно увеличивая количество подходов по возможности.
- Результаты становятся ощутимы со временем, а не сразу.
- Дышите равномерно, не задерживая дыхание.
- При выполнении упражнений стоя, для устойчивости можно держаться за спинку стула или опираться на стену.
- Упражнения нужно выполнять в удобной, не мешковатой одежде, в нескользящей устойчивой обуви.
Примеры упражнений при остеопорозе:
Повседневная активность. Что нужно знать
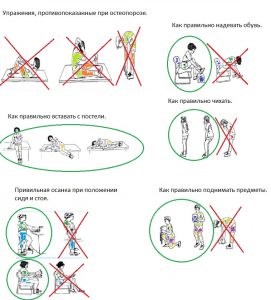
Лечение остеопороза
Цель лечения остеопороза — это прекращение разрушения кости и ее восстановление. Лечение включает в себя профилактические меры, описанные ранее, и медикаментозную терапию.
Чтобы понимать, для чего нужны те или иные лекарства, нужно разобраться, как они действуют. Напомним, что при остеопорозе процессы разрушения кости преобладают над ее восстановлением.
Анаболические средства — строят новую кость, восстанавливая ее. При приеме таких препаратов процессы разрушения кости не замедляются, но значительно преобладают процессы восстановления костной ткани. Применение обеих групп препаратов в итоге ведут к снижению разрушения кости и восстановлению ее структуры и прочности.
- Какой бы препарат не назначил врач, медикаментозное лечение остеопороза длительное, не менее 5-6 лет.
Это крайне важно, так как при нерегулярном приеме препаратов или кратких курсах терапии, эффект лечения сводится к нулю.
Эффект лечения остеопороза вселяет оптимизм! По данным множества исследований больших групп пациентов, через три года лечения препаратами антирезорбтивной группы частота переломов позвонков снизилась на 47%, а шейки бедра — на 51%. При лечении препаратами анаболической группы по данным контроля через 18 месяцев, риск переломов позвонков снизился на 65%, а других костей — на 53%. Неплохой результат, не правда ли?
Препараты для лечения остеопороза:
Антирезорбтивные
- Бисфосфонаты
- Эстрогены
- СМЭР
- Кальцитонин
- Производные паратиреоидного гормона
- Стронция ранелат
- Деносумаб
Препараты кальция и вит Д.
- Кальция карбонат
- Кальция цитрат
- Эргокальциферол
- Колекальциферол
- Альфакальцидол
Приведенные выше препараты имеют разные режимы дозирования — от ежедневного употребления 1 таблетки в день до 1 внутривенной капельной инъекции в год, что очень удобно занятым людям или людям с нарушением памяти.
Скажем про контроль нашего лечения и оценке эффективности. Не чаще одного раза в год на фоне медикаментозного лечения остеопороза необходимо проводить рентгеновскую денситометрию. Эффективным считается такое лечение, при котором идет прибавка костной массы (плотности), или не происходит дальнейшее снижение. В первые 18-24 месяца лечения обычно наблюдается прирост костной массы, а далее — стабилизация. При этом нужно понимать, что терапия по-прежнему эффективна, так как сохраняется защитный эффект лекарства в отношении переломов. Если же на фоне лечения произошел свежий перелом, с лечащим врачом необходимо обсудить возможную коррекцию лечения.
Позаботьтесь о себе. Никогда не поздно задуматься о состоянии костей. Остеопороз может привести к тяжелым последствиям, которые будет сложно изменить. Может поменяться ваша социальная роль, сильно пострадать самочувствие и жизненный настрой. Если вы вовремя начнете профилактику и лечение остеопороза, приостановится дальнейшее разрушение костей, они восстановятся, при этом риск переломов снизится более, чем на 50%!
И не забывайте, успех лечения остеопороза — в регулярности и длительности лечения и профилактики. Соблюдая меры профилактики и строго выполняя рекомендации врача по лечению, вы восстановите кости, предупредите возможные переломы, уменьшится хроническая боль в спине. Физические упражнения укрепят кости, суставы, мышцы, сердечно-сосудистую систему, и вы станете более активными.
Читайте также:


