Карта вызова ушиб мягких тканей
Объём и тактика диагностических мероприятий
Выяснить жалобы, обратить внимание на:
- характер болевого синдрома:
- локализацию боли;
- продолжительность боли;
- интенсивность боли;
- иррадиацию боли;
- зависимость появления / усиления боли от движений активных / пассивных;
- двигательные расстройства.
- потерю чувствительности;
- возраст пациента.
Обратить внимание на пациентов, имеющих клинические проявления алкогольного и/или наркотического опьянения.
Собрать анамнез заболевания, обратить внимание на условия и давность (минуты, часы, сутки) получения травмы, наличие сопутствующей патологии, отягощающей течение травмы.
Провести объективное обследование. Оценить ведущий синдром, определяющий тяжесть состояния пациента:
- острой дыхательной недостаточности;
- травматического (нейрогенного) шока;
- угнетения сознания.
- качество дыхания;
- уровень нарушения сознания;
- объём кровопотери;
- величину зрачков;
- мышечный тонус конечностей;
- уровень нарушения чувствительности;
- целостность кожных покровов;
- глубину открытых повреждениях.
Обратить внимание на:
- область повреждения: шейного, грудного, поясничного, крестцового, копчикового отдела позвоночника;
- характер ссадин, кровоподтеков, ран в области травмы;
- смещение остистых отростков позвонков, видимое при осмотре и определяемое при пальпации;
- патологическая подвижность шейного отдела позвоночника при травме шейного отдела позвоночника;
- боли в области живота и напряжение мышц передней брюшной стенки (травма поясничного отдела позвоночника).
Выявить синдром поражения спинного мозга:
- парез/паралич конечностей;
- нарушение поверхностной и глубокой чувствительности;
- арефлексию;
- паралич мочевого пузыря и сфинктера прямой кишки;
- приапизм.
Уровни поражения спинного мозга:
- Отсутствует диафрагмальное дыхание – C3-C4
- Невозможность поднять плечи – выше C5
- Невозможность движений в локтях – выше C6
- Невозможность движений пальцев – выше C7-C8
- Чувствительность выше сосков сохранена – ниже T4
- Чувствительность выше пупка сохранена – ниже T10
- Невозможность движений в бедренном суставе – выше L2
- Невозможность приподнять стопу – выше L5
Регистрировать ЭКГ: оценить сердечный ритм, ЧСС и др.
Мониторинг общего состояния пациента, ЧДД, ЧСС, пульса, АД, ЭКГ, пульсоксиметрия.
Сообщить через фельдшера ППВ:
- в приёмное отделение ЛПУ об экстренной госпитализации пациента в тяжёлом состоянии;
- в РОВД.
Объём и тактика лечебных мероприятий
Помощь направить на:
- лечение дыхательной недостаточности;
- устранение боли;
- лечение травматического шока и острой кровопотери;
- устранение отёка мозга.
Остановить наружное кровотечение любым доступным способом.
Восстановить и поддерживать проходимость ВДП.
Выполнить иммобилизацию шейного отдела позвоночника с целью профилактики вторичной травмы.
Придать пациенту положение, соответствующее виду травмы, тяжести состояния и области повреждения.
Провести бережное перекладывание пациента, не допуская перегибания позвоночника.
Оксигенотерапия по общим правилам.
Обеспечить гарантированный венозный доступ, адекватную программу инфузионной терапии.
На рану наложить асептическую повязку.
Обеспечить пассивное согревание пациента.
Стабилизировать гемодинамику, поддерживать САД не ниже привычного для пациента, не выше 160 мм рт. ст.
При стабильном АД:
- р-р Натрия хлорида 0.9 % – 500 мл со скоростью не менее 20 кап/мин.
При АД менее 120 мм рт. ст.:
- р-р Натрия хлорида 0.9 % до 800 мл струйно + коллоидный р-р 400 мл.
При отсутствии эффекта в течении 10 минут инотропная поддержка:
- Допамин 200 мг в р-р Натрия хлорида 0.9 % – 500 мл, ввести в/в капельно со скоростью 20 капель в минуту (30-40 мг/час) до подъёма САД не менее 90 мм рт. ст. Контроль АД через 5 мин. При необходимости скорость введения увеличить.
Провести адекватное обезболивание в зависимости от:
- выраженности болевого синдрома;
- индивидуальной переносимости болевого синдрома;
- тяжести состояния;
- длительности транспортировки:
одним из ненаркотических аналгетиков:
- Налбуфин 20 мг в/в или
- Буторфанол (Стадол) 2-4 мг в/в или
- Трамадол (Трамал) 200 мг в/в или
- Лорноксикам (Ксефокам) 16 мг в/в;
одним из наркотических аналгетиков:
- Фентанил 0,005 % – 2 мл (0,1 мг) в/в струйно или
- Кетамин 5 % -2 мл (100 мг) в/м (при подозрении на ЧМТ кетамин не применять, т. к. он повышает ВЧД).
Для снижения побочных эффектов кетамина ввести:
- Атропин 0,1 % – 0,5-1 мл (0,5-1 мг) 1 мл в/в струйно и
- Диазепам (Седуксен) 2 мл (10 мг) в/в струйно.
Для усиления и пролонгирования эффекта обезболивания можно применить:
- Кеторолак 30 мг в/м или
- Кетанов (Кетопрофен) 50-100 мг в/м.
Провести противоотёчную терапию:
- Дексаметазон 8-12 мг/кг в/в или
- Преднизолон 3-6 мг/кг в/в.
Перевести на ИВЛ по показаниям.
Выполнить транспортировку пациента на носилках с фиксацией.
Экстренная госпитализация в профильное отделение ЛПУ.
Дата обновления: 2015-09-28
Ушиб грудной клетки — достаточно серьезная травма, с которой не так уж редко сталкиваются врачи-травматологи. При этом травмируются как мягкие ткани грудины, так и внутренние органы, которые расположены непосредственно за грудной клеткой.

Причины и симптомы травм грудной клетки
Самыми частыми причины ушибов грудины становятся:
- падения, особенно зимой в гололед;
- дорожно-транспортные происшествия;
- удары в грудную клетку.
При этой травме наблюдаются следующие симптомы:
- Боль. Этот симптом характерен для всех травм, при которых повреждаются мягкие ткани — кожа, мышцы. При ушибе грудины боль усиливается при вдохе.
- Отек. Появляется сразу же после травмирования.
- Гематома. Интенсивность этого симптома напрямую зависит от силы удара.
Осложнениями такой травмы могут быть повреждения легких. Они обычно возникают при сильном ударе, когда происходит перелом одного или нескольких ребер. Именно острые обломки ребра чаще всего повреждают плевру (оболочку, которая покрывает легкие) и сами легкие. При этом прослеживаются такие признаки:

- Попадание воздуха под кожу. Это состояние носит название подкожная эмфизема. Оно свидетельствует о повреждении легких.
- Попадание крови в плевральную полость. Это может случиться при внутренних кровотечениях, которые возникают при ударе. При значительных кровотечениях может развиться и дыхательная недостаточность, ведь кровь может попасть и в легкие.
- Попадание воздуха в плевральную полость. Это редкое и очень опасное осложнение травм грудной полости. Выражается затруднением дыхания, цианозом.
Как диагностируют ушиб грудной клетки?
Диагностика этого состояния обычно не составляет труда. Врач осматривает больного, прощупывает место травмы. После этого пациента отправляют на рентгенологическое обследование грудной клетки. Врач-рентгенолог делает несколько снимков в разных проекциях. Это дает возможность определить, целы ли ребра и грудина.
Кроме этого на рентгеновском снимке видны воздух, жидкость, которые указывают на такие осложнениях как пневмоторакс и гемоторакс. Раннее выявление этих осложнений поможет быстрее начать лечение, что очень важно.
При своевременном обращении за помощью такие травмы проходят без неприятных последствий. К осложнениям подобной травмы можно отнести:
- появление одышки;
- развитие хронических легочных заболеваний;
- сбои в работе сердечно — сосудистой системы;
- образование тромбов.
Лечение ушиба грудины

При травме грудной клетки нужно в первую очередь обеспечить полную неподвижность больного. Это важно потому, что поврежденные ребра при резких движениях могут травмировать грудную клетку.
Можно наложить круговую давящую повязку. Для этой цели подойдет любой длинный кусок ткани. Накладывать повязку следует над местом ушиба. Она должна быть плотной, но при этом не болезненной. Узел нужно завязать со стороны, противоположной той, на которую пришелся удар, чтобы избежать дополнительного травмирования. Такая повязка значительно облегчит состояние пострадавшего и поможет избежать осложнений.
После этого следует обеспечить человеку полную неподвижность. На травмированное место необходимо приложить пакет со льдом или другой холод, который заменяют по мере необходимости.
Если удар был сильный и травма серьезная, необходимо вызвать скорую помощь и доставить пострадавшего в медицинское учреждение.
Лечение ушиба будет зависеть от степени травмы. При легких травмах назначают местные препараты — мази, кремы, которые ускоряют заживление гематомы, снимают отек. Такую травму можно лечить амбулаторно.
При более серьезных повреждениях кроме местных препаратов назначают обезболивающие средства. При множественных переломах ребер показана госпитализация пациента.
Если развились осложнения, то врач может сделать прокол плевральной полости, чтобы избавится от воздуха или жидкости. Такие серьезные последствия ушиба грудины, как пневмоторакс и гемоторакс лечат путем оперативного вмешательства.
Процесс полного восстановления после подобной травмы достаточно длителен. При легкой степени ушиба без травмирования ребер и грудины болевые ощущения и отек исчезнут уже через неделю. При множественных переломах ребер и травмировании легких на восстановление может уйти от 2 до 6 месяцев.
Положительное воздействие на восстановительный процесс оказывают физиотерапия и лечебная физкультура. Физиотерапевтические процедуры улучшат кровообращение в месте удара, и тем самым значительно ускорят лечение. Специальные упражнения помогут быстро восстановить форму.
Ушиб грудной клетки — травма довольно-таки распространенная.
Если с вами случилась подобная неприятность, не затягивайте с визитом к врачу, и тогда все обойдется без неприятных последствий.

Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Дмитрия Ульянова 6, корп. 1, метро "Академическая"
Москва, ул. Арцимовича, 9 корп. 1, метро "Коньково"
Москва, ул. Берзарина 17 корп. 2, метро "Октябрьское поле"
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности "лечебное дело".
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
Стажировки:
2012 год – обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
Ноябрь 2014г. - Повышение квалификации "Применение артроскопии в травматологии и ортопедии"
Научные и практические интересы: хирургия стопы и хирургия кисти .
На первый взгляд, ушиб любой области человеческого тела кажется не таким серьезным состоянием, как раны мягких тканей, переломы костей или вывихи. Однако именно ушибы при неверном лечении часто приводят к различным осложнениям и как следствие к увеличению срока лечения и реабилитации человека.

В травматологии принято разделять по локализации получения травмы, ушиб плеча на ушиб плечевого сустава (вследствие, прямого воздействия на сустав, например, при падении на вытянутую руку) и на ушиб области плеча (в этом случае травмируются только мягкие ткани плеча, функции сустава не нарушены). Хотя главные мероприятия по лечению такой травмы буду сходны, однако, понимание механизма развития патологического процесса и механизма получения травмы, позволяет врачу избежать осложнений, связанных с нарушением функции плечевого сустава.
Симптомы ушиба плеча
Основным обстоятельством, которое позволит заподозрить ушиб плеча является наличие предшествующей травмы. В других случаях, все симптомы, которые характерны для ушиба плеча, но не сопровождались травмой, могут свидетельствовать о заболевании сустава или окружающих его структур. Основными симптомами ушиба плеча и плечевого сустава являются:
- Боль в данной области в покое, которая усиливается при пальпации, физической нагрузке, а также при попытках движений в суставе.
- Изменение цвета мягких тканей, формирование кожной и подкожной гематомы (пропитывание и скопление крови в коже и подкожной клетчатке).
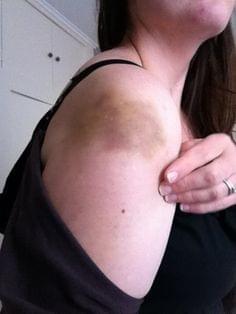
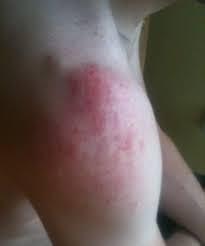
- Отек кожи и области плечевого сустава
- Снижение функции плечевого сустава, но с сохранением полной амплитуды движения. При нарушении амплитуды движения в суставе (невозможности пациента, например, поднять руку выше головы) с большой вероятностью речь будет идти о вывихе плечевого сустава.
Диагностика ушибов плечевого сустава
Главной задачей врача при обследовании пациента с ушибом плеча – это исключить более тяжелую патологию:
Это связано с тем, что при более тяжелых травмах необходимо проведение специальных лечебных мероприятия. Для исключения более тяжелых травм, при подозрении на ушиб плеча, проводят рентгенографию травмированной области в минимум двух проекциях. Это позволяет быстро и точно ответить на вопрос – речь идет просто об ушибе мягких тканей или о другой, более тяжелой травме.
Для исключения тяжелых повреждений, которые были написаны выше, выполняется рентгенография плечевого сустава и плечевой кости.
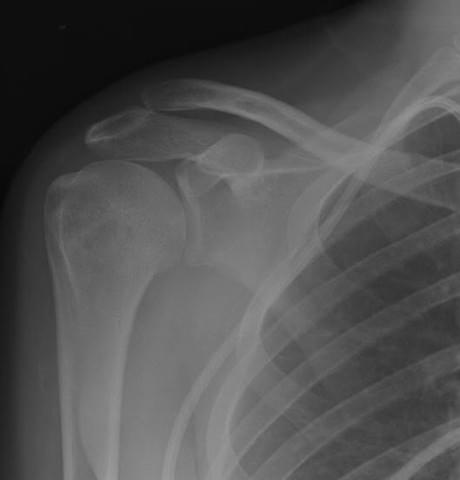
При подозрении на наличие скопления жидкости в плечевом суставе, может быть проведена диагностическая пункция сустава для выяснения типа жидкости в суставе. Также пункция позволяет снизить внутрисуставное давление, тем самым облегчить состояние пациента.
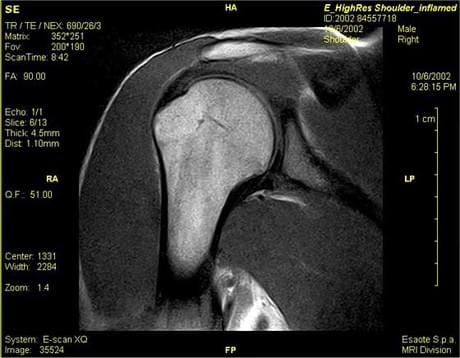
При каких либо сомнениях в диагнозе показано выполнение МРТ исследования, которое покажет патологию не только костной ткани но и мягкотканных структур, таких как сухожилия, связки, мышцы, и даже толщину хряща сустава.
Первая помощь при ушибе плеча
Оказать первую помощь при ушибе плеча несложно, однако, большинство пациентов часто либо игнорируют симптомы, либо кардинально неверно оказывают помощь при таком типе травмы. Это все, в свою очередь, может отразиться на длительности лечения и степени проявления симптомов.
Первая помощь при ушибе плеча заключается:
- Иммобилизация поврежденной конечности. Для плеча достаточно косынки, которая поддерживала руку и снизила бы нагрузку на поврежденную конечность.
- Прием обезболивающих препаратов нестероидного ряда (нимесулид, кеторолак и т.д.).
- Приложить холод на 15 минут 3-4 раза в течение первых 6-12 часов (на вторые сутки холод уже неэффективен, так как отек уже нарос);
Для исключения более серьезной травмы, при выраженности боли или отека тканей, необходимо обратиться к врачу и провести диагностические исследования.
Лечение и реабилитация при ушибах плеча
Лечение ушиба плеча проводится таким образом:
- Наложить косыночную повязку, тем самым создать покой и ограничить движения (при сильных ушибах и выраженном болевом синдроме);
- Кинезиотерапевтические тейпы;
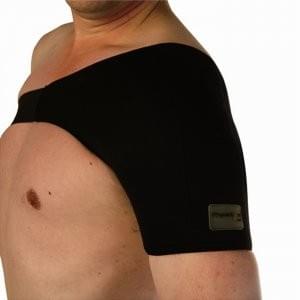

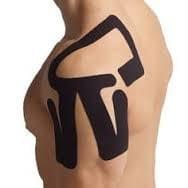
- Обезболивающие препараты (НПВП), к примеру один из препаратов: Мовалис, Найз, Нурофен, Кеторол, по 1 таблетке до 2-х раз в день, не более 5-ти дней;
- Обезболивающие мази, к примеру: Долобене гель, Траумель, Вольтарен мазать местно 2-3 раза в день до купирования (исчезновения) симптомов;
- Физиотерапия может быть назначена для ускорения уменьшения отека и боли;

Реабилитация человека с ушибом плеча включает проведение после исчезновения выраженных болевых ощущений физиотерапевтического лечения (СВЧ, магнитотерапия и т.д.), а также лечебную гимнастику и массаж.

Абсолютные признаки перелома
1). Наличие в ране костных отломков.
2). Патологическая подвижность на протяжении диафиза.
3). Костная крепитация.
4). Укорочение или деформация конечности.
Относительные признаки перелома.
1). Припухлость и кровоизлияние в зоне травмы. 2). Ощущение боли в зоне перелома при нагрузке по оси конечности. 3). Нарушение функции конечности, а при огнестрельном ранении -наличие входного и выходного (при сквозном ранении) отверстия.
Медицинская помощь
1). Остановка кровотечения.
2). Обезболивание (наркотики, анальгин).
3). Асептическая повязка.
4). Транспортная иммобилизация.
Гемоторакс.
Излияние крови в плевральную полость при травме. Бледность, холодный пот, | Ps, | АД, нехватка воздуха, одышка, тяжесть в грудной > клетке. Ауск.-но — ослабление дыхание в н/отделах лёгких, перкуторно — '. тупость в средних и н/отделах лёгких.
Проникающие ранения грудной клетки.
1). С закрытым пневмотораксом. Кровохарканье; п/к эмфизема; -гемоторакс; острые боли на поражённой стороне, усиливающиеся при ^ дыхании; чувство стеснения в груди. ОДН, головокружение, | Ps, J АД, * нехватка воздуха. Из зияющей раны выделяется пенистая кровь.
2). С открытым пневмотораксом. Появляется парадоксальное ', дыхание. Х.-рные признаки: зияние раны грудной клетки; шум воздуха, • проникающего через рану грудной клетки на вдохе и выдохе; проникающее, ранение имеет входное и выходное отверстие; кровохарканье; п/к эмфизема,; пневмо- и гемоторакс.
3). С клапанным пневмотораксом. Эмфизема средостения.
МП: остановка к/течения, наложение окклюзионной повязки, обезболивание (кроме морфина; промедол можно), госпит.-я в полусидячем положении.
DS: Закрытый перелом правой ключицы.
Жалобы на боли в правой надключичной области, болезненность при движениях в правом плечевом суставе. Об.-но: правое надплечье несколько опущено, в средней трети ключицы деформация, кровоизлияние, при пальпации патологическая подвижность в проекции деформации крепитация отломков.Затруднено и болезненно отведение руки, движение в плечевом суставе ограничены, в/конечность ротирована кнутри.
DS: Закрытый перелом III-IV рёбер справа.
Жалобы на боль в правой половине грудной клетке, резко усиливающуюся при движениях, дыхании, кашле. Об.-но: состояние средней тяжести, поражённая половина грудной клетки отстаёт при дыхании, дыхание поверхностное, ЧДД = 22 в мин. Пальпаторно — резкая локальная болезненность и крепитация в проекции III-IV рёбер по заднее-подмышечной линии справа, там же припухлость, кровоподтёк и крепитация отломков.
DS; Закрытый перелом средней трети правого плеча.
Жалобы на сильную боль в средней трети правого плеча, ограничение движений. Об.-но — в области средней трети правого плеча — припухлость, деформация, при пальпации резкая болезненность. и крепитация, патологическая подвижность. Положение конечности — вынужденное.
DS; Закрытый перелом нижней челюсти.
В анамнезе: со слов жены б.-ного, час назад ему был нанесён удар кулаком пр н/челюсти. Жалобы на боль в области н/челюсти. Об.-но: н/челюсть деформирована, рот полуоткрыт и зафиксирован в этом положении. В области подбородка — кровоподтёк. Пальпация подбородочной области болезненна, в области углов н/челюсти болезненность больше. Определяется отёк и крепитация костных отломков. Речь и глотание. нарушены. Изо рта подтекает слюна с примесью крови.
DS: Огнестрельное ранение правого плеча.
Жалобы на боли в правом плече. Об.-но: состояние средней тяжести, k сознание ясное, на передней поверхности середины правого плеча — . умеренно кровоточащая рана неправильной округлой формы размером 2,5 на; 4 см, на задней поверхности — рана с неровными краями размером 3 на 5 см.
DS: Резаная рана средней трети левого предплечья.
Находясь в А.О., порезал себе левое предплечье лезвием. Жалоб не -предъявляет. Об.-но: в области средней трети левого предплечья — резаная + рана с ровными краями размером 0,2 на 2 см, умеренно кровоточит.
DS; Травматическая ампутация II пальца правой кисти.
DS; Травматическая ампутация правой кисти от 7.09.04г. Фантомные боли.
В анамнезе: с 7.09.04г по 22.09.04г находился на стац. лечении в травм. > отд. БСМП с DS: травматическая ампутация праврй кисти. Жалобы на
Неогнестрельная травма мягких тканей лица составляет 40-50 %.
Классификация повреждений мягких тканей челюстно-лицевой области.
I группа. Изолированные повреждения мягких тканей лица:
- без нарушения целостности кожных покровов или СОПР (ушибы);
- с нарушением целостности кожных покровов лица или слизистой оболочки (ссадины, раны).
II группа. Сочетанные повреждения мягких тканей лица и костей лицевого черепа (с нарушением целостности кожных покровов лица и слизистой оболочки или без такового).
Характер повреждения мягких тканей зависит от силы удара, вида травмирующего агента и локализации повреждения.
Ушибы
Возникают при слабом ударе по лицу тупым предметом, при этом повреждаются подкожно-жировая клетчатка, мышцы и связки без разрыва кожи. В результате образуется гематома (кровоизлияние) и посттравматический отёк. Гематома держится 12-14 сут, постепенно меняя цвет от фиолетового до зелёного и жёлтого.
Ссадина
Возникает при нарушении целостности поверхностных слоёв кожи, не требующем наложения швов. Чаще наблюдается в области подбородка, скуловой кости, носа и лба.
Рана
Образуется при повреждении кожи при ударе острым или тупым предметом с достаточным усилием, при котором нарушается целостность кожного покрова.
Рана может быть:
- поверхностной (повреждается кожа и подкожная клетчатка);
- глубокой (с повреждением мышц, сосудов и нервов);
- проникающей в полости (носа, рта, придаточных пазух);
- с дефектом или без дефекта тканей;
- с повреждением (или без) костной ткани;
- резаная, колотая, рубленая, рваная, рвано-ушибленная, укушенная в зависимости от вида и формы ранящего предмета и характера повреждения тканей.
Клиническая характеристика
- Богатая васкуляризация (хорошее заживление и опасность сильного кровотечения).
- Богатая иннервация (возможен болевой шок, потеря чувствительности, паралич мимической мускулатуры).
- Наличие слюнных желёз, языка, крупных сосудов и нервов (нарушение функции глотания, приёма пищи - жевания, затруд- нённая речь. При ранении околоушно-жевательной области образуются слюнные свищи, при ранении лицевого нерва - парез мимической мускулатуры).
- Наличие ложного дефекта (зияние раны из-за сокращения мимической или жевательной мускулатуры).
- Нарушение герметизма ротовой щели, вследствие чего происходит постоянное слюнотечение (потеря жидкости и питательных веществ) и невозможность принятие обычной пищи.
- Разрыв СОПР из-за её повреждения зубами.
- Обезображивание при значительном зиянии раны (несоответствие вида раненого степени повреждения).
- Возможно наличие истинного дефекта тканей носа, губ, ушей и др., приводящего к обезображиванию и функциональному нарушению.
- Развитие контрактур челюстей в отдалённый период.
Они зависят от вида повреждения.
Ушибы - жалобы на боль, припухлость, наличие кровоподтёка синюшного цвета. Возникают вследствие повреждения подкожножировой клетчатки и мышц без разрыва кожи, что сопровождается размозжением сосудов мелкого калибра, имбибицией тканей кровью.
Ссадины - беспокоит повреждение кожи или СОПР. Боль из-за нарушения целостности поверхностных слоев кожи (эпидермиса) или слизистой оболочки.
Резаная рана - больной жалуется на травму кожных покровов, сопровождаемую кровотечением и болью. Возникает повреждение всей толщи кожных покровов или слизистой оболочки рта, рассечение сосудов, фасций, мышц, рыхлой клетчатки, нервных стволов.
Колотая рана - жалобы на незначительное повреждение мягких тканей, умеренное или обильное кровотечение, боль в месте травмы. Имеется наличие входного отверстия и раневого канала, обильное кровотечение при ранении крупных сосудов.
Рубленая рана - больной отмечает обширное повреждение мягких тканей, сопровождаемое обильным кровотечением (возможно повреждение костей лицевого скелета).
Рваная рана - наличие раны с неровными краями (возможно, с наличием лоскутов и дефектов мягких тканей), выраженные кровоизлияния, умеренное или сильное кровотечение, боль.
Ушибленная рана - наличие раны, гематомы, кровоизлияний, наличие лоскутов, дефекта тканей, окружающие ткани размозжены.
Укушенная рана - наличие раны с неровными краями, образование лоскутов с отпечатками зубов на повреждённой коже или на неповрежденной, может быть дефект тканей, кровотечение, боль.
Ушибы, ссадины, ушибленная рана, укушенная рана, рваная рана - общие жалобы обычно отсутствуют.
Резаная рана, колотая рана, рубленая рана - жалобы будут в зависимости от тяжести повреждения: бледность кожных покровов, головокружение, слабость. Возникает вследствие кровопотери.
Анамнез травмы. Травма может быть производственная, бытовая, транспортная, спортивная, уличная, в состоянии алкогольного опьянения. Необходимо выяснить время наступления травмы и время обращения к врачу. При позднем обращении к специалисту или неправильно оказанной помощи повышается частота развития осложнений.
Анамнез жизни. Важно знать сопутствующие или перенесённые заболевания, вредные привычки, условия труда и быта, которые могут приводить к снижению общих и местных защитных сил организма, нарушению регенерации тканей.
Общее состояние. Может быть удовлетворительное, средней тяжести, тяжёлое. Определяется тяжестью повреждения, которое может быть сочетанным или обширным.
Местные изменения при повреждении мягких тканей лица
Ушибы - наличие кровоподтека синюшно-красного цвета и отёка тканей с распространением на окружающие мягкие ткани, пальпация болезненная.
Ушиб мягких тканей подбородка. Ссадина верхней и нижней губы
Ссадины - наличие ранения поверхностного слоя кожи или слизистой оболочки губ и полости рта, точечные кровоизлияния, гиперемия. Чаще наблюдаются на выступающих частях лица: нос, лоб, скуловая и подбородочная области.
Резаная рана имеет резаные гладкие края, обычно зияет, в длину несколько сантиметров. Длина раны в несколько раз превосходит её глубину и ширину, обильно кровоточит; пальпация краёв раны болезненная.
Рана нижней губы с повреждением мышцы
Резаная рана лица
Колотая рана имеет малые размеры входного отверстия, глубокий, узкий раневой канал, умеренно или обильно кровоточит, пальпация в области раны болезненная, возможно кровотечение из носа. Глубина проникновения зависит от длины оружия, приложенной силы и от отсутствия препятствий на пути проникновения оружия (кость). Возможно обильное кровотечение при ранении крупных сосудов, а также разрушение тонкой стенки верхнечелюстной пазухи.
Рубленая рана - широкая и глубокая рана, имеет ровные приподнятые края, если ранение нанесено тяжёлым острым предметом. На краях широкой раны имеется осаднение, кровоподтёк, дополнительные разрывы (трещины) в конце раны при ранении затуплённым предметом. В глубине раны могут находиться костные осколки и отломки в случае повреждения лицевого скелета. Может быть сильное кровотечение из раны (носа, рта) при проникающих ранениях в полость рта, носа, верхнечелюстную пазуху.
Рваная рана имеет неровные края, умеренное или обширное зияние, возможно наличие лоскутов, когда отрывается одна кожа или целый пласт; кровоизлияние в окружающие ткани и их отслойка, пальпация области раны болезненна. Эта рана наносится тупым предметом и возникает при превышении физиологической способности тканей к растяжению, может имитировать образование дефекта.
Ушибленная рана имеет неправильную форму с разволокнён- ными краями. От центральной раны в виде лучей могут отходить дополнительные разрывы (трещины); выраженные кровоизлияния по периферии и отёк.
Укушенная рана имеет неровные края и по характеру напоминает рваную рану, часто с образованием лоскутов или истинного дефекта тканей с наличием отпечатка зубов. Кровотечение умеренное, пальпация в области раны болезненна. Чаще наблюдается в области носа, губ, уха, щеки. Может произойти травматическая ампутация тканей, части или всего органа
Исследование раневого канала с помощью зонда, введённого в него. Проводится для определения длины раневого канала и его расположения по отношению к жизненно важным органам.
Рентгенография.
- Колотая рана - может быть повреждение кости в виде дырочки в результате дырчатого перелома кости или наличия инородного тела (часть отломившегося ранящего предмета).
- Вульнерография колотой раны - при невозможности исследования раны зондом в раневой канал вводят рентгеноконтрастное вещество и производят рентгеновские снимки.
- Рубленая рана - наличие повреждения костей и костные осколки при повреждении костей лицевого скелета.
- Ушибленная рана - наличие щели перелома в области повреждения того или иного участка лицевого скелета (верхняя или нижняя челюсть, скуловая кость-дуга, кости носа).
Общие клинические анализы крови. Проводят при обширной кровопотере в случае резаной, колотой и рубленой ран для определения группы крови и резус-фактора с целью переливания крови.
Дифференциальная диагностика повреждений мягких тканей лица
Ушибы: дифференцируются от гематомы при заболеваниях крови.
- Сходные симптомы: наличие кровоподтёка синюшно-красного цвета.
- Отличительные симптомы: отсутствие в анамнезе травмы, боли.
Ссадины: дифференцируются от царапин.
- Сходные симптомы: нарушение целостности поверхностных слоев кожи, несильная боль.
- Отличительные симптомы: тонкие линейные повреждения поверхностных слоев кожи.
Резаная рана: дифференцируется от рубленой раны.
- Сходные симптомы: повреждение кожи или слизистой оболочки и подлежащих тканей, кровотечение, боль.
- Отличительные симптомы: обширное повреждение мягких тканей, кровоизлияние в окружающие ткани, рана глубокая, часто сопровождается повреждением лицевого скелета.
Рваная рана: дифференцируется от укушенной раны.
- Сходные симптомы: наличие раны неправильной формы, разволокнённые неровные, фестончатые края, могут образоваться лоскуты или дефекты мягких тканей, кровотечение, боль.
- Отличительные симптомы: ранящим оружием являются зубы животного и человека, их отпечатки могут оставаться на коже в виде синяков.
Резаная рана: дифференцируется от колотой раны.
- Сходные симптомы: повреждение целостности кожи или слизистой оболочки, кровотечение, боль.
- Отличительные симптомы: наличие небольшого, иногда точечного входного отверстия и длинного глубокого раневого канала.
Лечение травм мягких тканей лица
Неотложная помощь: проводится на догоспитальном этапе для предотвращения инфицирования раны и кровотечения из мелких сосудов. Кожа вокруг раны обрабатывается раствором йода, кровотечение останавливается наложением повязки.
При ссадинах первичную повязку можно выполнить с помощью защитной плёнки из наносимых на рану плёнкообразующих препаратов. При одновременном повреждении кости накладывается транспортная иммобилизация.
Лечение больного в поликлинике
Показания: ушибы, ссадины, резаная, колотая, рваная, ушибленная и укушенная раны небольших размеров, требующие небольшого иссечения её краёв и последующего одномоментного ушивания.
Лечение ушиба: холод в первые двое суток, затем - тепло для рассасывания гематомы.
Лечение ссадины: обработка антисептиком, заживает под корочкой.
Лечение резаной, колотой, рваной, ушибленной, укушенной ран. Проводится ПХО раны.
ПХО - это комплекс мероприятий, направленный на скорейшее и без осложнений заживление раны. ПХО должна быть радикальной, одномоментной и окончательной.
Этапы ПХО.
- Обработка раны и кожи вокруг неё теплой водой с мылом или растворами перекиси водорода, спиртом или бензином. Волосы вокруг раны сбриваются.
- Проведение местного или общего обезболивания.
- Ревизия раны, удаление инородных тел.
- Экономное иссечение краёв раны (размозженные или явно нежизнеспособные ткани).
- Мобилизация краёв раны. При необходимости выкраивают встречные треугольные лоскуты.
- Послойное ушивание раны. При проникающих ранениях в полость рта сначала зашивают слизистую оболочку, затем мышцу и кожу. При ранении губ сначала сшивают мышцу, далее сопоставляют кайму и на границе с кожей накладывают первый шов, затем зашивают слизистую оболочку и кожу.
Глухой шов накладывают на рану в сроки до 48 ч, а если пострадавший с момента травмы принимал антибиотики, то до 72 ч. В более поздние сроки нельзя рану зашивать наглухо. В области естественных отверстий рану ведут на резиновой трубочке для предупреждения сужения их рубцами после заживления.
При больших дефектах кожу временно сшивают со слизистой оболочкой.
При ранении околоушной железы послойно ушивают паренхиму, околоушно-жевательную фасцию, клетчатку и кожу.
ПХО раны необходимо проводить до появления клинических признаков раневой инфекции.
ПХО, произведенная до истечения 24 ч после ранения, называется ранней, между 24 и 48 ч после ранения - первичноотсроченной (осуществляется для профилактики раневой инфекции и создания наиболее благоприятных условий для заживления раны), а проведенная после 48 ч - первично-поздней (проводится при позднем обращении больного).
Вторичная (повторная) хирургическая обработка ран проводится с целью ликвидации раневой инфекции. Может проводиться в любой фазе раневого процесса. Особенно целесообразна она в фазе воспаления, поскольку обеспечивает наиболее быстрое удаление омертвевших тканей, перевод процесса в фазу регенерации.
Во время вторичной хирургической обработки проводится иссечение стенок гнойной раны (полная хирургическая обработка гнойной раны). При невозможности вскрытия карманов и рассечения раны осуществляется выборочное иссечение нежизнеспособных тканей (частичная хирургическая обработка гнойной раны).
Трудовая экспертиза. Больной нуждается в освобождении от работы на весь период лечения и заживления ран после повреждения.
Лечение больного в стационаре
Показания: рубленая, ушибленная, рваная и укушенная раны, сочетанные с повреждением костей, требующие проведения пластических операций с перемещением лоскутов.
Госпитализация больных осуществляется по ургентной помощи. В отделении проводится клиническое, рентгенологическое и лабораторное обследование больного. Также необходима консультация анестезиолога для подготовки больного к операции.
Лечение рубленой, рваной, ушибленной ран, сочетанных и множественных ранений.
Под местным или общим обезболиванием производят ПХО раны (этапы описаны выше) и применяют оперативные способы закрытия раневого дефекта: наложение ранних, первично отсроченных и поздних швов, а также пластические операции. ПХО раны предусматривает проведение одномоментной первичновосстановительной операции, широкое применение первичной и ранней отсроченной кожной пластики, восстановительные операции на сосудах и нервах.
Если удаётся выполнить радикальную ПХО, то рана может быть зашита наглухо.
Ранний первичный хирургический шов применяется как заключительный этап в ПХО с целью восстановления анатомической непрерывности тканей, предупреждения вторичного микробного загрязнения раны и создания условий для её заживления первичным натяжением.
При обширных размозжённых, загрязнённых и инфицированных ранах не всегда удаётся произвести радикальную ПХО раны, и поэтому рационально в течение нескольких дней проводить общую антимикробную терапию, местное лечение ран с введением марлевых тампонов с мазью Вишневского. Если на 3-5 сут после ПХО острые воспалительные явления значительно стихнут, на рану может быть наложен первично отсроченный шов. Выжидательная тактика необходима для того, чтобы убедиться в полном иссечении некротизированных тканей, о чём будет свидетельствовать стихание острых воспалительных явлений и отсутствие новых очагов некротических тканей. Наложение швов уменьшит вероятность инфицирования раны и ускорит её заживление.
Если стихание воспаления происходит медленно, то ушивание раны откладывают на несколько дней до начала появления первых грануляций, отторжения некротических тканей и прекращения образования гноя. В это время рану ведут под марлевым тампоном, смоченным гипертоническим раствором или мазью Вишневского.
Швы, наложенные на очистившуюся рану на 6-7 сут после ПХО, называют поздними первичными швами. Зашивание раны, не полностью очистившейся от некротических тканей, неизбежно приведет к её нагноению, которое направлено на санацию раны. Использование гипертонического раствора и мази Вишневского способствует оттоку экссудата из стенок раны, стиханию острого воспаления и активизирует регенерацию соединительной ткани, рост грануляций и отторжение некротических тканей.
В тех случаях, когда рану нельзя зашить через 7 дней после ПХО из-за наличия воспалительных явлений, продолжают её лечение указанным выше способом до заполнения грануляциями. При этом наблюдается явление контракции раны - самопроизвольное сближение краёв раны за счёт сокращения миофибрилл в миофибробластах грануляционной ткани. В этом случае швы накладывают на рану, не иссекая грануляций. Эти швы, наложенные в течение 8-14 дней после ПХО, называют ранними вторичными швами.
Поздние вторичные швы накладывают через 3-4 нед после ПХО раны. При образовании в ране рубцовой ткани, препятствующей сближению её краёв, необходимо произвести мобилизацию тканей, окружающих рану, и иссечь полоску кожи по краям раны шириной 1-2 мм.
При зашивании ран на боковой поверхности лица, в поднижнечелюстной области, проникающих ран для обеспечения оттока экссудата следует вводить дренажи в виде резиновой полоски. Обязательно накладывают наружные послойные швы с целью создания контакта стенок раны на всём протяжении и вводят дренажи для оттока раневого отделяемого.
Для профилактики развития столбняка больным обязательно вводят противостолбнячную сыворотку.
Реабилитация и диспансерное наблюдение
В послеоперационном периоде проводят лечение, направленное на предупреждение инфекции и борьбу с ней, повышение иммунных сил организма, антибактериальную терапию (как местно, так и внутривенно, внутримышечно и в виде мазей). Для этого используются антибиотики, сульфаниламиды и другие медикаментозные препараты с учётом характера микрофлоры.
Физиолечение применяется во всех фазах раневого процесса для борьбы с инфекцией, а также для стимуляции репаративных процесссов.
Для дальнейшей стимуляции репаративных процессов терапия проводится в условиях поликлиники.
Источник: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. - М. : ГЭОТАР-Медиа, 2010
Читайте также:


