Какой врач лечит ребенка от ревматизма
Существуют болезни, которые постоянно о себе напоминают. К ним относится ревматизм. Это группа различных патологий, характеризующихся болезненными ощущениями в костно-мышечной системе: мышцах, суставах, сухожилиях, костях.

Заболевание ухудшает качество жизни. Люди с воспалительным ревматизмом в два раза чаще имеют инсульт. Нужно научиться противостоять этому заболеванию.
Что такое ревматизм суставов?
Ревматизм — это реактивное заболевание после заражения стрептококками группы А (классификация Лэнсфилда). Через одну-три недели после заражения происходит бактериальное воспаление различных систем органов. Компоненты стрептококковой мембраны, некоторых типов белка M, действуют как антиген и стимулируют продуцирование антител.
Однако антигены стрептококков сходны по структуре с собственными белками организма. Образовавшиеся антитела реагируют на эндогенные структуры и вызывают воспаление.
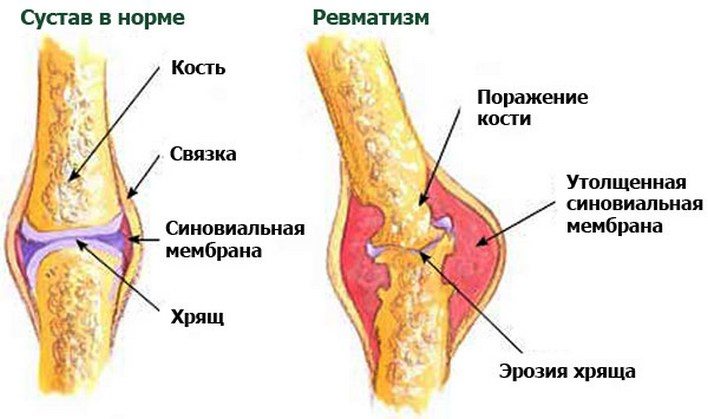
Причины развития ревматизма
Основные причины заболевания у взрослых и детей одинаковы:
- неполноценное питание;
- пониженный иммунитет;
- наличие стрептококковой инфекции (скарлатина, фарингит, тонзиллит и ряда других);
- переохлаждение организма;
- наследственная предрасположенность;
- отсутствие физических упражнений;
- переутомление.
Заболеванию подвержены подростки в возрасте от 7 до 15 лет, в три раза чаще болеют девочки, которые переболели заболеваниями лор органов (синусит, гайморит, фронтит, ангина) или стрептококковой инфекцией.
Стадии развития и виды ревматизма
Заболевание чаще обостряется весной и осенью.
Существует три стадии активной фазы ревматизма:
- Минимальная (I степень), симптомы можно увидеть только при диагностике на ЭКГ и ФКТ. При исследованиях показатели лишь слегка отклонены от нормы.
- Умеренная (II степень). Наблюдаются повышенная температура, выявляются все симптомы кардита, появляются боли в суставах, слабость, быстрая утомляемость.
- Максимальная (III степень). Наблюдается острая и подострая фаза болезни, встречаются все симптомы болезни, возможные осложнения. Грамотно составленная программа лечения предотвращает острую форму болезни и осложнения кардиосклероз — и порок сердца.
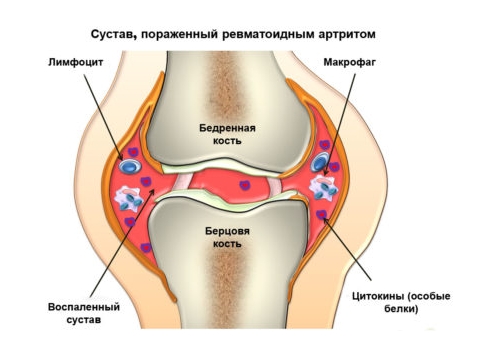
Болеют в основном дети от 7 до 15 лет. Он исключителен до 3 лет и редко встречается после 30 лет. Возникновение ревматической лихорадки через 2-3 недели после ангины, назофарингита или синусита, который не лечился.
Симптомы:
- Большая бледность, когда анемия.
- Высокая температура, сопровождающаяся сильным потоотделением, болями в теле, ознобом.
- Горячие и болезненные суставы.
- Увеличенный объем сустава.
- Регрессия боли без осложнений.
- Иногда под кожей и в области пораженных суставов появляются узелки Мейнета.
- Появление пятен на коже (макулопапулы — слегка заметные пятна).
- Частая боль в животе с гепатомегалией (увеличение объема печени) или ревматическим перитонитом.
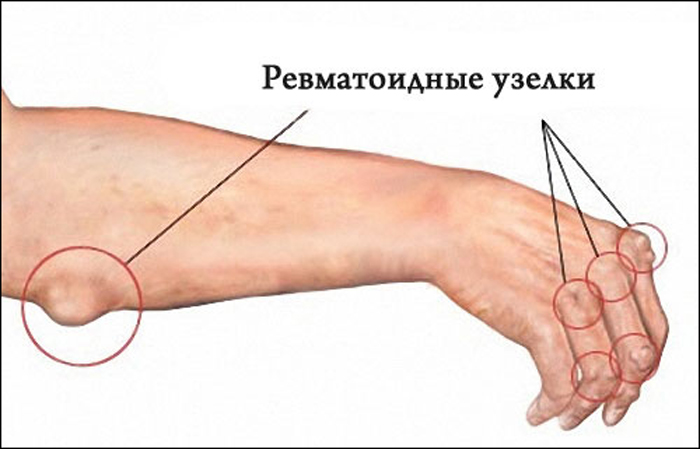
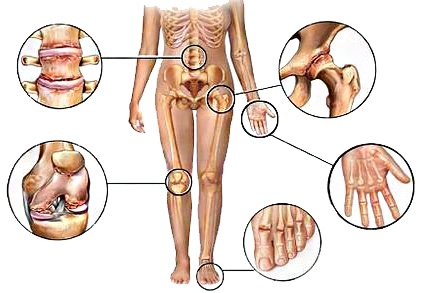
Ревматизм в основном поражает колени, запястья, лодыжки и характеризуется сильной и кратковременной болью в суставах. Мигрирующие боли переходят, через несколько дней, от одного сустава к другому.
Летучий ревматизм провоцируется такими факторами:
- Молодой возраст.
- Генетические факторы.
- Социально-экономические факторы.
- Возникновение стрептококковой эпидемии в местах скопления людей: школе, армии.
Лечится антибиотиками и кортикостероидами по назначению врача.
Ревматизм, который сохраняется в течение времени, проходит с приступами и периодическими обострениями — называется хроническим. Хроническое воспаление развивается в течение длительного периода времени и может быть вызвано аутоиммунным заболеванием, при котором иммунная система атакует хрящ.
Наиболее часто болеют:
- пожилые люди с избыточным весом;
- женщины после менопаузы;
- спортсмены, которые интенсивно используют суставы.
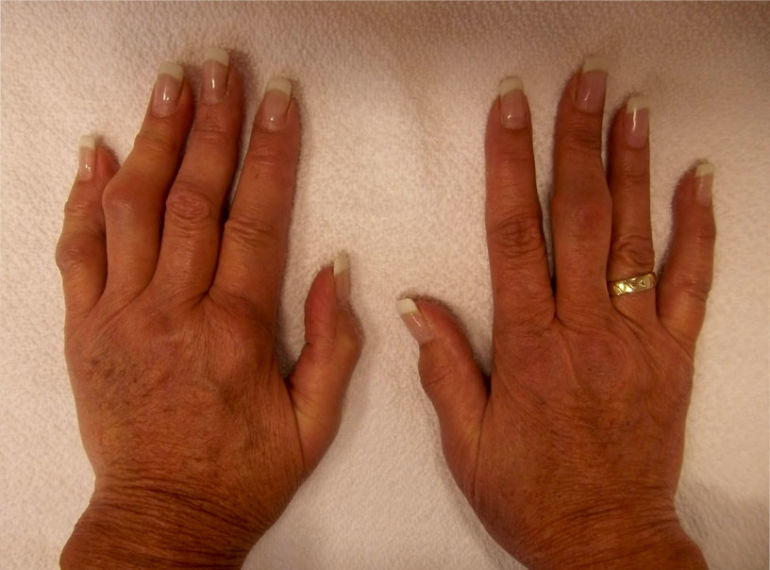
Воспаление тканей вокруг сустава вследствие травмы или чрезмерного стресса может быть причиной воспаления мышц, сухожилий, связок вокруг сустава.
Острая фаза развивается через 1-3 недели после перенесенного инфекционного заболевания.
Симптомы:
- боли в суставах;
- повышенная температура тела;
- головные боли;
- гипергидроз;
- слабость;
- быстрая утомляемость.
Диагностика
Диагностика проводится с помощью обычного медицинского обследования, в котором врач задает вопросы пациенту:
- о продолжительности боли;
- о характере боли, какие суставы затронуты;
- как проявляется боль при обследовании суставов.
В зависимости от местоположения боли и симптомов, проводятся дополнительные исследования: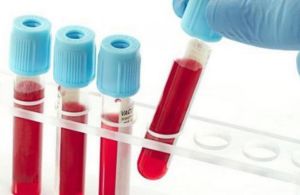
- Анализ крови.
- МРТ.
- Ультразвуковое сканирование.
- Компьютерная томография.
- Анализ жидкости в суставе, на наличие бактерий или затвердевших кристаллов.
При активной фазе ревматизма, наблюдается:
- повышенное СОЭ;
- умеренный лейкоцитоз со сдвигом влево;
- анемия.
Диагноз ставится на основании истории болезни, физического осмотра, лабораторных исследований, а также рентгеновских лучей рук и ног.
Какой врач лечит ревматизм?
Когда суставы заставляют вас страдать, обратитесь к врачу-терапевту. Этот врач в случае необходимости направит к разным специалистам: ревматологу, физиотерапевту или травматологу. По мере того как тело стареет, организм меняется, с годами меняется структура костей и мышечная масса.
Ревматизм у детей и взрослых лечат врач кардиолог-ревматолог.
Признаки и симптомы ревматизма
Ревматизм является общим термином для болезней, которые могут влиять на суставы, кости, сухожилия, мышцы, соединительную ткань, а иногда и внутренние органы.
Существует множество различных форм, которые отличаются: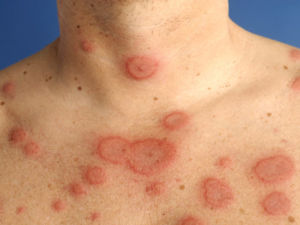
- продолжительностью возникновения боли;
- местом локализации боли;
- количеством пораженных суставов;
- продолжительностью симптомов;
- другие связанные симптомы (пищеварительный тракт, кожа, глаза и т. д.).
Основные причины:
Лечение ревматизма у взрослых
Больному назначается постельный режим, полноценное питание. Этиологическое или этиотропное лечение – это ликвидация очагов стрептококковой инфекции. Пенициллинотерапию проводят в течение двух недель. Патогенетическое лечение — стероидные и нестероидные противовоспалительные препараты и лекарства.
Успех лечения зависит от правильного плана лечения. Для лечения показано назначение обезболивающих.
Для облегчения боли используют анальгетики:
- Аспирин.
- Парацетамол.
- Ибупрофен.
Нестероидные противовоспалительные препараты используются для устранения боли и воспаления соединительной ткани в виде мазей и таблеток:
Миорелаксанты центрального действия:
- Толперизон.
- Баклофен.
- Дитилин.
Основная цель антибиотиков — подавление стрептококковой инфекции. Для этого применяют препараты группы пенициллина и антибиотики широкого спектра действия (Эритромицин, Ампициллин). Терапия не менее одной недели проводится по определенной схеме в стационарных условиях.
В дальнейшем, в течение 5 лет проводится профилактика рецидива, а также осложнений по назначению врача препаратами последнего поколения:
- Бициллин — 3 показан, при обострениях заболевания.
- Бициллин — 5 показан, для профилактики рецидивов заболевания.
- Пенициллин.
Необходимо очень внимательно отнестись к лечению инфекций. Лучше не игнорировать, необходимость принимать антибиотики по схеме и протоколу, прописанному врачом. Они могут сохранить вас от пагубных последствий.
Они используются при аутоиммунных заболеваниях, связанных с образованием антител, которые атакуют собственное тело, а не защищают его от микробов:
- Меркаптопурин.
- Азотиоприн.
- Лейкеран.
Хондопротекторы способствуют лечению суставов :
- Глюкозамин.
- Артрон.
- Алфлутоп.
Кортикостероидные гормоны назначаются при выраженном болевом синдроме и активном воспалительном процессе:
- Преднизолон.
- Дипроспан.
- Гидрокортизон.
- Целестон.
Хирургия: протез коленного сустава — заменяется слишком поврежденный остеоартритом сустав. Это происходит тогда, когда человек не может выпрямить сустав и других способов, кроме оперативного вмешательства не существует.
Важная поддержка для пациентов с ревматизмом — физиотерапия. В случае воспалительного ревматизма сеансы физиотерапии могут уменьшить боль и облегчить страдание пациентов. Все больше и больше практики используют новые методы для лечения воспалительной боли.
Физиолечение активно применяют вместе с другими методами лечения. С целью реабилитации пациентов ревматологические службы предлагают студии со специальными тренажерами, где учат справляться с жизненными трудностями. Тренажеры является частью терапевтического обучения пациента и важным шагом в лечении ревматизма.

Существует несколько санаториев, которые предлагают стандарты лечения пациентам страдающим ревматизмом. Лечится ревматизм в санаториях Кисловодска и Крыма.
В санаториях пациенты могут получить оздоровительные процедуры: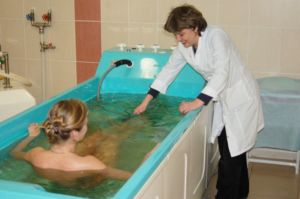
- кислородные и хлоридно-натриевые ванны;
- радоновые, сухие углекислые, сероводородные ванны — назначают больным с ревмокардитом;
- криосауна — камеры на медицинском жидком азоте;
- бальнеогрязелечение;
- магнитотерапия;
- диадинамотерапия — лечение электрическим током;
- биоптрон — светотерапия.
Если ребенок перенес стрептококковой инфекции, и появились первые симптомы боли в суставах, спешите к врачу. А если генетическая предрасположенность, то диагностику нужно провести, даже если признаков проблем с суставами еще нет.
Лечение детского ревматизма проводится в стационаре медикаментозными способами, при строгом двухнедельном постельном режиме. Следующие две три недели не строгий постельный режим. Рекомендуются настольные игры и дыхательная гимнастика.
Для лечения детей используют медикаменты:
- Кортикостероидные гормоны (Преднидозолон, Триамсолон);
- НПВП (Вольтарен, Индометацин);
- Иммунодепрессанты (Делагил, Хлорбутин).
Бициллин – 5 показан для профилактики ревматизма у детей во время ремиссии, а также в качестве противорецидивной терапии.
Как лечить ревматизм народными средствами?
Народная медицина предлагает большой спектр вариантов для лечения в домашних условиях:
- Для лечения подагры и ревматизма хорошо помогают компрессы из свежих листьев болиголова. Обдать кипятком свежие листья, прикладывать на больное место, для снятия боли накрыв пищевой пленкой и повязкой.
- Лечат ревматизм укусами пчел: метод заключается в том, чтобы приложить пчелу, чтобы ужалила больное место. В первый день нужно 1 пчела. Через сутки — уже 2 пчелы. Укус делают на 4-5 сантиметров в сторону от первого места. Через день берут 3 пчелы. И так до пяти. Затем нужно сделать двухдневный перерыв и повторить в обратном порядке: 5, 4, 3, 2,1.
- Возьмите 30 грамм листьев желтой акации, 200 мл водки. Настоять течение 7 дней. Принимать по 1 ч. л. 3 раза в день.
- Возьмите 20 грамм вяза, залейте стаканом кипятка. Кипятить на медленном огне 10 минут. Затем оставить на 3 часа. Настойку принимают по 1 ст. л. 4 раза в день.
- Возьмите 2 ст. л. свежих цветов одуванчика, добавьте 2 ст. л. сахара. Настоять в прохладном темном месте на 8-9 дней, затем отожмите сок. Принимать 3 раза в день по 1 ч. л.
Николай Мазнев в своем лечебнике собрал множество рецептов для избавления от ревматизма:
- Основной терапией воспалительного ревматизма в период ремиссии является курс талассотерапии.
- Снизят боль суставов активные упражнения в горячей воде.
- Анкилозирующий спондилит поражает в основном крестцово-подвздошный сустав и позвоночник. Постепенно позвоночник теряет гибкость, страдают в основном мужчины. Показаны морские грязи.
- Периартрит чаще поражает бедренные и плечевые суставы. Вызывает скованность и боль. Восстанавливает функции: физические упражнения и подводный гидромассаж душем.
Питание при ревматизме
При ревматизме показана диета No 15.
В период обострения рекомендуется исключить:

- бобы и горох;
- мясные бульоны;
- шпинат;
- грибы;
- щавель.
Рекомендуется кушать:
- овощи и фрукты;
- яйца;
- сыр;
- мясо и рыбу можно кушать в отварном и тушеном виде.
Профилактика
В целях профилактики ревматизма необходимо:
- принимать витамины: В1, В6, В12, С, Р и полноценно питаться.
- закаливать организм и повышать иммунитет;
- вовремя лечить инфекционные заболевания, своевременное лечение ЛОР-органов и зубов;
- соблюдать гигиену;
- не переохлаждаться.
Лечение ревматизма в Китае и Израиле
В Китае ревматизм лечат комплексным подходом к оздоровлению всего организма. Самыми распространенными методами являются: лечение травами, иглоукалывание, массаж.
Лечение ревматизма в клиниках Израиля базируется на использовании даров Мертвого моря и гомеопатическими препаратами. Однако без традиционных схем терапии обойтись нельзя, поэтому израильские врачи используют разные комбинации лекарств в сочетании с плазмоферезом и иммуномодуляторами.

Заключение
Для того чтобы не было ревматизма: важно вести здоровый способ жизни и своевременно проходить диагностику. От скорости обращения к врачу зависит объем усилий, которые придется приложить для ликвидации недуга. Не нужно волноваться, лечение от ревматизма проводится успешно, особенно при своевременном обращении в поликлинику. Заболевание необходимо вовремя лечить, иначе человек может стать инвалидом.

Ревматизм — это воспаление соединительной ткани, которое имеет системный характер и поражает преимущественно оболочку сердца, кровеносные сосуды и артерии. Ревматизм у детей не считается распространенным заболеванием — процент пациентов детского возраста от общего числа заболевших людей не превышает 11-13%.
Специалисты считают, что патология может вызываться не только инфекционными процессами, но и хроническими формами аллергии. Другое название ревматизма — болезнь Сокольского-Буйо.
Заболевание может провоцировать большое количество опасных сердечных патологий, некоторые из которых могут привести к летальному исходу, если ребенку не будет вовремя оказана помощь, поэтому родители должны хорошо знать и уметь распознавать симптомы ревматизма на разных стадиях.
Возбудитель заболевания

Ревматизм у детей развивается, когда в течение продолжительного времени в организме присутствуют очаги стрептококковой инфекции (при инфицировании гемолитическим стрептококком группы A).
Данный вид микроорганизмов относится к грамположительным лактобациллам и в нормальном состоянии может присутствовать в небольшом количестве на слизистых оболочках носоглотки, кишечника и дыхательных путей.
Чтобы возбудитель начал патологическую активность, необходимо ослабление иммунной системы, которому способствуют неправильное питание, непродолжительные и редкие прогулки, проживание в квартире с курящими родственниками, постоянное нахождение в состоянии стресса.
Виды ревматизма и его стадии
Ревматизм диагностируется преимущественно у детей младшей школьной группы (от 7 до 9 лет) и подростков старше 15 лет. На сегодняшний день статистика заболеваемости составляет менее 1% на каждую тысячу детей указанного возраста.
Почти в половине случаев болезнь заканчивается присвоением инвалидности различной степени, так как ревматизм — одна из главных причин приобретенных пороков сердца.
Патология может протекать в активной фазе, когда клиническая симптоматика имеет максимальную выраженность, и неактивной фазе. Неактивный период имеет длительное течение и характеризуется нормализацией самочувствия ребенка, стиханием признаков и симптомов, улучшением лабораторных показателей.
Период ремиссии может длиться от 1-2 месяцев до нескольких лет — продолжительность неактивной фазы зависит от состояния иммунной системы.
Период активного течения специалисты разделяют на три вида, каждый из которых имеет свою степень активности, симптомы и особенности.

Возбудитель инфекции на данном этапе обладает очень низкой патологической активностью, воспаление выражено слабо. Ребенок удовлетворительно себя чувствует. Единственным клиническим проявлением заболевания может быть незначительное колебание температуры и общее недомогание, слабость и сонливость, которые родители воспринимают как следствие умственной и физической нагрузки.
На данной стадии появляются первые признаки ревматизма, но выражены они слабо, а самочувствие ребенка остается, в целом, удовлетворительным. Проведение лабораторной диагностики, электрокардиографии, рентгенографии и других обследований может не дать четкой клинической картины.
При ревматизме 3 степени происходит образование экссудата, и воспаление принимает острое течение, развивается ревматическая лихорадка. Диагностика с использованием лабораторных, инструментальных и других методов позволяет безошибочно определить диагноз.
Третья степень ревматизма наиболее опасна в плане возможных осложнений. У ребенка резко выражены симптомы кардита — воспалительного процесса, который может протекать в одной или сразу нескольких оболочках сердца.
Высокую интенсивность имеет и суставной синдром, который характеризуется сильной болью и дискомфортом в хрящевой и суставной ткани.
Исследования крови могут показать наличие лейкоцитоза — резкого повышения уровня лейкоцитов на фоне изменения клеточного состава. СРБ также будет положительным. СРБ — это особый вид сывороточных белков, которые синтезируются клетками печени в ответ на острые воспалительные процессы в тканях организма.
По данному критерию ревматизм можно разделить на пять видов:
- острый (от 1 до 3 месяцев);
- подострый (от 3 месяцев до полугода);
- затяжной (более 6-8 месяцев);
- часто-рецидивирующий (≥ 1 года, без периодов затихания);
- латентный/скрытый (без выраженных симптомов, позволяющих заподозрить патологический процесс в организме ребенка).
Латентный период может протекать несколько лет, при этом какие-либо клинические проявления и изменения в диагностических показателях будут отсутствовать.
Почему возникает ревматизм у ребенка: основные причины
Ревматизм всегда развивается после перенесенных инфекционных болезней, вызванных стрептококками группы A. Это могут быть:
- ангина — воспалительный процесс в ротоглотке, поражение миндалин (преимущественно небных);
- фарингит — воспаление глотки, в которое вовлекаются лимфоидные ткани и слизистые оболочки;
- скарлатина — инфекционная патология, имеющая воздушно-капельный путь передачи и характерные особенности (острый тонзиллит и мелкая сыпь красного цвета в виде точек);
- тонзиллит — хроническое поражение небных миндалин с признаками воспаления.

Большое значение имеет активность иммунной системы ребенка. Дети с крепким иммунитетом почти никогда не болеют ревматизмом, так как организм самостоятельно справляется с патогенными микроорганизмами, разрушая клеточную мембрану бактерий и препятствуя их росту и жизнедеятельности.
Но если ребенок заболеет стрептококковой инфекции в период ослабления иммунитета, последствия могут быть очень серьезными.
Негативно влиять на защитные функции детского организма могут следующие факторы:
- переохлаждение;
- длительное пребывание под открытыми солнечными лучами;
- однообразное питание с маленьким содержанием витаминов и минеральных веществ;
- дефицит важнейших элементов;
- плохие условия проживания, (сюда можно отнести не только бытовые условия, но и напряженную психологическую обстановку в семье, а также наличие курящих и пьющих родственников, проживающих с ребенком на одной площади);
- редкие прогулки;
- длительный прием лекарственных препаратов (при хронических заболеваниях).
Симптомы и признаки патологии
Симптомы ревматизма могут не проявляться явно в течение одного месяца после перенесенной инфекции. Ребенок становится вялым, капризным, плохо спит. У него пропадает аппетит, учащаются носовые кровотечения (одновременно появляется кровоточивость десен).
В некоторых случаях ребенок может жаловаться на боли в животе, которые локализуются преимущественно в боковой части, но иногда могут принимать разлитой характер.
Одновременно с ревматизмом у ребенка начинают развиваться и другие патологии, которые являются осложнениями и клиническими проявлениями основной болезни.
| Заболевание | Что это такое? | Признаки в детском возрасте |
| Малая хорея (хорея Сиденхема) | Органическое поражение некоторых отделов головного мозга, которые располагаются в подкорковой зоне. В 70% случаев встречается у девочек. | На раннем этапе можно заметить поведенческие изменения: раздражительность, капризность, плаксивость, необоснованную агрессию. По мере прогрессирования у ребенка начинаются подергивания конечностей, непроизвольные подмигивания, меняется почерк. При 2-3 степени ревматизма происходит нарушение походки, координации. Если ребенок не получит своевременного лечения, возможна полная потеря навыков самообслуживания. |
| Ревмокардит | Воспалительный процесс в оболочках сердца, в который могут вовлекаться сразу несколько слоев (реже процесс идет изолированно). | Ребенок может жаловаться на колющую или сдавливающую боль в области сердца, жжение в грудине или за грудной клеткой. Появляется одышка, увеличивается количество сердечных сокращений, учащается пульс. Также наблюдается общая слабость и повышенная утомляемость. |
| Кольцевая эритема | Расширение кровеносных сосудов и замедление тока крови, вызывающее ее застой. | Аномальное покраснение кожи, появление бледно-розовой сыпи в виде колец (без шелушения и зуда). Высыпания возникают преимущественно в районе груди и живота, но могут появляться на затылке, руках и верхней части бедра. |
| Полиартрит | Воспаление суставной ткани, в которое вовлечены сразу несколько суставов. | Болезненность в пораженных суставах, может возникать хруст во время сгибания сустава. |
Обратите внимание! Характерным симптомом ревматизма является образование узелков на затылке или в месте крепления суставов к сухожилиям.
Диагностика: методы и особенности
При появлении симптомов патологии родителям следует показать ребенка педиатру или ревматологу. Заподозрить ревматизм можно по совокупности имеющихся признаков и нарушений со стороны сердечно-сосудистой системы и костно-мышечного аппарата.
Сбор медицинского анамнеза поможет выяснить, были ли в семье больные с данным диагнозом, так как риски заболеть увеличиваются при наличии наследственного фактора. Если ребенок переболел стрептококковой инфекцией, ему также показано профилактическое обследование через 1-2 месяца после выздоровления (в некоторых случаях — через пару недель).
Для диагностики используются следующие методы:
- биохимическое исследование крови;
- иммунологическая диагностика (иммунограмма);
- электрокардиография;
- рентгенография грудной клетки;
- фонокардиография;
- эхокардиография.
Важно! Симптоматика ревматизма имеет обширную клиническую картину, поэтому его важно отличать от других болезней. Дифференциальная диагностика необходима детям с врожденными пороками сердечной мышцы, геморрагическим васкулитом, детским церебральным параличом. В большинстве случаев ребенку потребуется консультация узкопрофильных специалистов: невролога, кардиолога, ортопеда и иммунолога.
Из видео можно узнать, как протекает заболевание, почему ревматизм распространяется среди детей.
Как лечить?
Лечение ревматизма у детей проводится в три этапа.

В период острого течения показана госпитализация ребенка в стационар, в котором он пробудет около 1-2 месяцев (при условии не осложнeнного течения). На первые три недели назначается обязательный постельный режим, исключающий любую физическую нагрузку.
Если болезнь протекает без сопутствующих патологий и осложнений, а состояние ребенка признано удовлетворительным, с четвертой недели в лечебную схему добавляются занятия лечебной физкультурой.
Питание ребенка корректируется в соответствии с фазой и степенью заболеваний. В большинстве случаев необходимо:
- убрать из детского рациона пищу, богатую простыми углеводами и содержащую большое количество сахара;
- ввести в меню больше зелени и овощей, а также продуктов, содержащих аскорбиновую кислоту;
- соблюдать норму по потреблению белка.
Медикаментозная терапия обычно включает в себя следующие препараты:
Для купирования симптомов подбирается индивидуальная симптоматическая терапия.
Для профилактики рецидивов врач может назначить профилактический прием нестероидных лекарств противовоспалительного действия в осенний и весенний период. Длительность такой терапии может достигать 1 месяца.

После выписки из стационара ребенок, перенесший ревматическую лихорадку, получит путевку в санаторий, специализирующийся на восстановлении таких детей. В лечебно-восстановительную программу санаторного лечения входят следующие процедуры и направления:
- усиленное витаминизированное питание с учетом возраста ребенка;
- лечение грязями;
- лечебно-оздоровительная физкультура;
- закаливающие мероприятия;
- прием кислородных коктейлей;
- посещение галокамеры.
На третьем этапе ребенок ставится на учет в районную поликлинику, где его здоровье будут контролировать профильные специалисты. Для этого 1-2 раза в год ребенок должен будет проходить комплексное обследование, по результатам которого врач будет корректировать назначенную терапию (если в этом будет необходимость).
Опасность ревматизма и возможные осложнения
Ревматизм — крайне опасная для детского организма патология, при которой частым осложнением является формирование пороков сердца. Примерно у 25% детей это происходит при первичном инфицировании.
Если через год произойдет рецидив патологии, вероятность поражения клапанов и перегородок сердца будет составлять примерно 94-96%, поэтому очень важно своевременно проходить назначенное лечение и обеспечивать профилактику, направленную на укрепление защитных сил организма.
Среди других возможных осложнений можно выделить следующие патологии:
- ишемия головного мозга;
- сердечная недостаточность застойного типа (хроническая форма);
- миокардит;
- нарушение сердечного ритма;
- тромбоэмболия;
- нарушение кровообращения.
Основы профилактики

Чтобы укрепить иммунитет ребенка, важно обеспечить полноценное и разнообразное питание. В детском рационе обязательно должны присутствовать различные виды мяса (кролик, индейка, баранина, телятина), рыба, орехи, сезонные фрукты и ягоды, свежая зелень, овощи, молочные продукты. Прогулки должны быть ежедневными и длительными. Выбирать для этих целей лучше места, находящиеся далеко от дороги: берег реки, парки, лесные зоны.
Нельзя забывать и о закаливающих мероприятиях, гимнастике — они положительно влияют на иммунитет и обеспечивают правильное физическое развитие.
Ревматизм — опасная патология, которая может привести к инвалидности и даже смерти ребенка, поэтому необходимо обращаться к врачу при любых симптомах заболевания и не отказываться от рекомендованных профилактических осмотров, обязательных для каждой возрастной группы детей.
Читайте также:


