Какой специалист лечит спондилит
Ведущие симптомы спондилита позвоночника — боли в спине, усиливающиеся при наклонах и поворотах, ограничение подвижности. Воспалительная патология хорошо поддается лечению при ее своевременном обнаружении. Сразу проводится комплексная терапия: используются местные и системные препараты, физиопроцедуры, массаж, ЛФК. При неэффективности консервативного лечения, быстром прогрессировании спондилита выполняются хирургические операции на позвоночнике.
Характеристика заболевания
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
Классификация болезни
Спондилиты бывают специфическими и неспецифическими. К последним относится болезнь Бехтерева и все поражения позвоночного столба гноеродной микрофлорой. Специфическими называются спондилиты, развившиеся на фоне уже присутствующей в организме инфекционной патологии.
Основная причина развития этого заболевания — полиморфные грамположительные микроорганизмы рода Brucella. От их разновидности зависит характер и выраженность возникающих симптомов. Наиболее тяжело протекает спондилит, спровоцированный Brucella melitensis. Он развивается на поздних стадиях бруцеллеза и чаще всего наблюдается при хроническом рецидивирующем его течении. Патологией обычно поражаются поясничные сегменты, реже — шейные.
Возбудители туберкулезного спондилита (микобактерии туберкулеза) проникают в позвоночные структуры гематогенным или лимфогенным путем из первичного воспалительного очага.
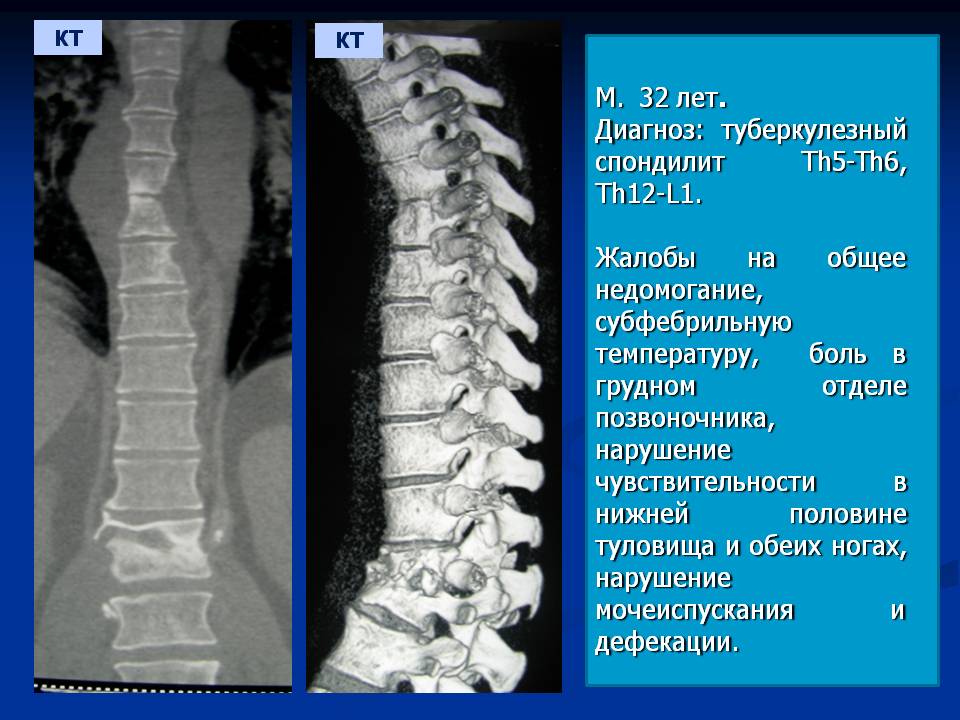
Местом жизнедеятельности патогенных микроорганизмов чаще становится губчатое вещество тел позвонков. Значительно реже поражаются их дуги и отростки. Предрасполагающими факторами к развитию туберкулезного спондилита являются травмы, например, вывихи или компрессионные переломы позвонков.
Актиномикотическим спондилитом называется инфекционное заболевание, вызываемое лучистыми грибами (актиномицетами). Актиномикоз костных структур протекает по типу остеомиелита. Характерная особенность патологии — формирование актиномиком, или гранулем со специфическими зернистыми образованиями (друзами). Позвонки вовлекаются в воспалительный процесс постепенно. Сначала поражается надкостница, а затем и внутренняя часть тела позвонка.
Это редко встречающееся заболевание, вызванное проникновением в позвоночник возбудителей сифилиса — бледных трепонем. Чаще отмечается поражение шейных тел позвонков. Внутри них образуется сифилид или гумма, которые при распаде провоцируют ущемление спинного мозга или спинномозговых корешков. Патология протекает в форме периостита, или воспаления надкостницы. Затем инфекционные агенты проникают в ячеистые костные ткани, что становится причиной развития гнойно-некротического воспаления.
Гонорейный спондилит — специфический инфекционно-воспалительный процесс в позвоночнике. Возбудителем патологии являются гонококки (Neisseria gonorrhoeae). Так как гонореей обычно поражается мочеполовая система, то спондилит чаще диагностируется в пояснично-крестцовом отделе позвоночника. Но гонококки быстро проникают в кровь и распространяются по всему организму. Поэтому через некоторое время воспалительные очаги могут быть обнаружены в шейных и грудных позвонках.
Причины появления спондилита
Развитие специфических и некоторых неспецифических спондилитов спровоцировано протекающим в организме инфекционным процессом. Наиболее часто первичные воспалительные очаги находятся в желудочно-кишечном тракте, органах дыхательной и мочеполовой систем. Болезнь Бехтерева, или анкилозирующий спондилоартроз, возникает в результате повышенной агрессии иммунных клеток по отношению к костным и хрящевым тканям позвоночника.
К развитию спондилитов предрасполагают системные патологии (красная волчанка, ревматоидный артрит), эндокринные расстройства, нарушения кровообращения, травмы.
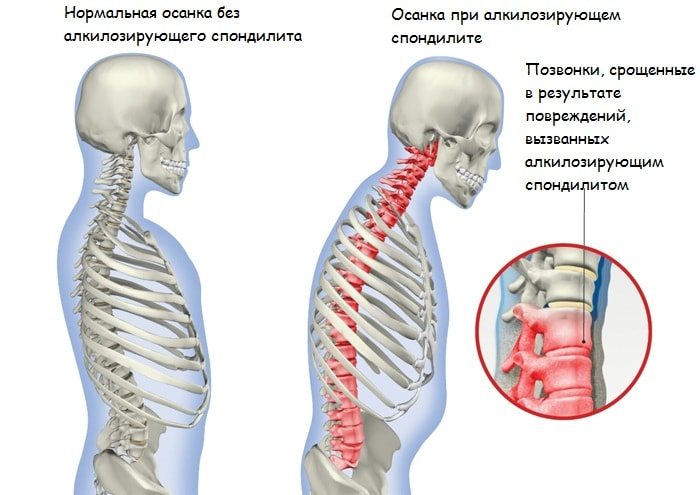
Симптоматика патологии
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Инфекционные спондилиты могут манифестировать остро, с типичными признаками общей интоксикации организма. Повышается температура тела, возникают озноб и лихорадочное состояние. У ослабленных взрослых и детей расстраивается пищеварение и перистальтика. Если патология приняла хронический характер течения, то рецидивы сменяются ремиссиями. Вне обострений спондилиты проявляются общим недомоганием, апатией, быстрой утомляемостью, сонливостью.
На начальном этапе развития возникают слабые боли, но интенсивность их неуклонно повышается. Вскоре к ним присоединяются расстройства чувствительности — онемение, покалывание, ползание мурашек.
Методы диагностики
Для выставления диагноза недостаточно жалоб пациента, результатов его внешнего осмотра и данных анамнеза. Под симптомы спондилита могут маскироваться другие воспалительные или дегенеративно-дистрофические патологии.
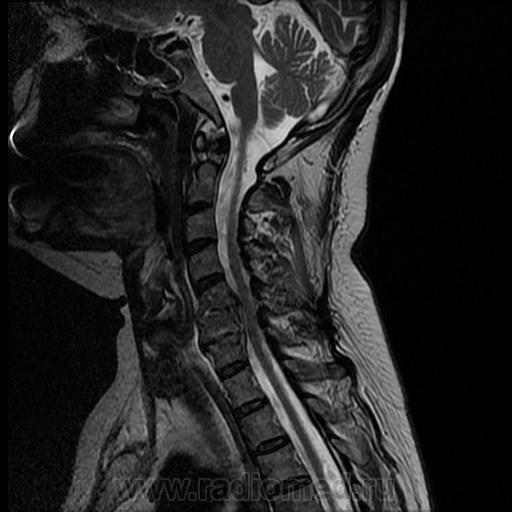
Поэтому проводятся инструментальные исследования, в том числе дифференциальные:
- рентгенография в прямой и боковой проекциях;
- КТ или МРТ;
- радионуклидная томография или рентгенография.
Результаты общеклинических анализов (СОЭ, лейкоцитарная формула) помогают выявить протекающий в организме воспалительный процесс и степень его тяжести. Серологические, биохимические исследования, бакпосев проводятся для обнаружения инфекционных агентов, их разновидности и чувствительности к антибиотикам или антимикотикам.
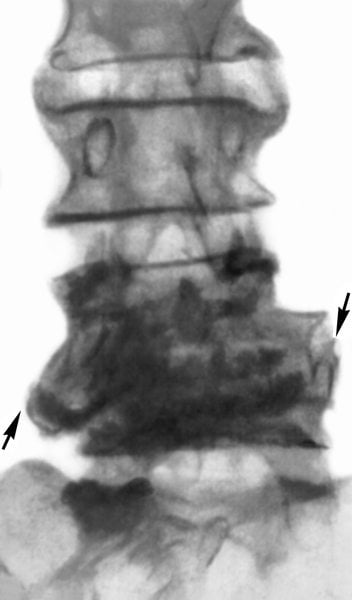
Как правильно лечить спондилит
Основная задача лечения инфекционных патологий — полное уничтожение спровоцировавших их болезнетворных бактерий и грибков. К терапии практикуется комплексный подход. Помимо медикаментов, пациентам рекомендованы мероприятия для восстановления подвижности пораженных сегментов. В остром и подостром периоде им показано ношение ортезов, оснащенных ребрами жесткости. Во время ремиссии используются мягкие согревающие бандажи из верблюжьей или овечьей шерсти.
Препаратами первого выбора в терапии инфекционных патологий становятся антибиотики. При бактериальном заражении применяются полусинтетические пенициллины с клавулановой кислотой (Амоксиклав, Панклав), макролиды (Азитромицин, Кларитромицин), цефалоспорины (Цефазолин, Цефтриаксон). Туберкулезный спондилит лечится курсовым приемом Рифампицина, Изониазида. В терапии актиномикоза обычно используется комбинация Бензилпенициллина, Феноксиметилпенициллина или Амоксициллина.
Анкилозирующий спондилоартроз — аутоиммунная патология. Поэтому в терапевтические схемы включаются цитостатики, иммунодепрессанты, глюкокортикостероиды, корректирующие иммунный ответ.
| Препараты для лечения спондилитов | Наименования лекарственных средств | Терапевтическое действие |
| Нестероидные противовоспалительные средства | Диклофенак, Мелоксикам, Нимесулид, Лорноксикам, Кеторолак, Ибупрофен, Индометацин | Купирование острого или хронического воспалительного процесса, устранение болей и отечности |
| Глюкокортикостероиды | Триамцинолон, Гидрокортизон, Метилпреднизолон, Дипроспан | Снижение выраженности болевого синдрома |
| Миорелаксанты | Мидокалм, Сирдалуд, Баклосан | Расслабление спазмированной скелетной мускулатуры |
| Средства для улучшения кровообращения | Курантил, Пентоксифиллин, Ксантинола никотинат, Эуфиллин | Ускорение местного кровотока, восполнение запасов питательных веществ |
| Препараты с витаминами группы B | Нейромультивит, Пентовит, Нейробион, Мильгамма, Комбилипен | Восстановление трофики, улучшение работы периферической нервной системы |
| Хондропротекторы | Терафлекс, Структум, Алфлутоп, Артра, Дона, Хондроксид, Румалон, Хондрогард, Хондроитин-Акос | Частичная регенерация хрящевых тканей, профилактика распространения патологии на здоровые ткани |
Вне обострения применяются аппликации с парафином или озокеритом для длительного прогревания пораженных позвоночных структур. Также используются УВЧ-терапия, лазеротерапия, ультрафиолетовое облучение, ударно-волновая терапия. Особенно востребована магнитотерапия, повышающая восприимчивость организма к лекарственным средствам.
После купирования сильных болей и острого воспаления врачом ЛФК составляется индивидуальный комплекс упражнений. Регулярные занятия способствуют укреплению мышц спины, улучшению кровообращения, увеличению расстояния между телами позвонков. Лечебная физкультура хорошо сочетается с массажными процедурами. В терапии спондилитов наиболее эффективен классический, вакуумный, акупунктурный, сегментарный массаж.
Хирургическое лечение проводится при образовании полостей, наполненных гнойным содержимым. Врач вскрывает гнойник, удаляет скопившийся экссудат, промывает ткани антисептическими и антибактериальными растворами. Оперативное вмешательство показано и при сращении смежных тел позвонков. Оно направлено на декомпрессию спинного мозга за счет иссечения разросшихся костных тканей, установки имплантатов.
В народных средствах нет ингредиентов, способных уничтожать бактерии и грибки. Поэтому используют их после проведения основной терапии для устранения остаточных дискомфортных ощущений.
Эфирные и косметические масла часто добавляются в смеси для компрессов, растираний. Они обладают выраженными местнораздражающими, асептическими, противомикробными свойствами. На их основе готовят и обезболивающую мазь. В ступке растирают по столовой ложке меда и косметического миндального масла, добавляют по капле эфирных масел можжевельника, чабреца, розмарина. Вводят небольшими порциями 100 вазелина, размешивают.
Для приготовления травяных ванн заранее заливают литром кипятка 100 г сухого растительного сырья. Это могут быть сосновые иголки, листья и почки березы, цветки ромашки и календулы, корни одуванчика и хрена. Через 3 часа процеживают настой и добавляют в воду для ванн. Длительность процедуры — 20-25 минут.
Возможные осложнения
По мере прогрессирования спондилита твердыми костными тканями замещаются и эластичные связки, хрящи. Наблюдается сращение соседних позвонков, приводящее к частичному или полному обездвиживанию сегментов. На поздних стадиях появляются парезы, отмечается выпадение рефлексов. Инфекционные патологии опасны для здоровья и жизни человека высоким риском развития сепсиса.
Прогноз заболевания
При специфических спондилитах прогноз благоприятный, особенно при их своевременном обнаружении. После терапии спровоцировавших их патологий деструктивно-дегенеративные процессы в позвоночнике полностью купируются.
Болезнь Бехтерева — аутоиммунное заболевание, которое пока не удается вылечить окончательно. Но соблюдение всех врачебных рекомендаций позволяет достичь устойчивой ремиссии. На этом этапе патология не прогрессирует, а выраженная симптоматика отсутствует.
Профилактика спондилита
Основная профилактика заключается в лечении инфекционных респираторных, кишечных, урогенитальных патологий на начальном этапе их развития. Это помогает избежать проникновения бактерий и грибков в позвоночные структуры. Врачи рекомендуют также укреплять иммунитет закаливанием, курсовым приемом сбалансированных комплексов витаминов и микроэлементов — (Компливит, Супрадин, Витрум, Центрум).
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
Главной опорной структурой человека является позвоночник. Состояние здоровья напрямую зависит от состояния позвоночного столба. Даже при незначительном его повреждении нарушаются двигательные способности, появляются боли, начинается сбой в работе внутренних органов.

Одним из заболеваний, которое может стать причиной разрушительных действий в позвоночнике, является спондилит.
Что представляет собой спондилит?
Воспалительные процессы позвоночника, приводящие к разрушению и деформации его сегментов, к поражению межпозвоночных дисков, имеют общее название на латыни Spondylitis – спондилит или спондилез. Деформация происходит за счет патологических проявлений, образовавшихся при воспалительных процессах гнойных очагов, уменьшения плотности костной ткани.

Согласно международным стандартам классификации МКБ-10, анкилозирующий спондилит относится к классу заболеваний костно-мышечной системы и соединительной ткани под общим кодом локализации М45.
Причины развития спондилита
Спондилит – всегда вторичное заболевание, этиология до конца не изучена, но наиболее частыми причинами его возникновения являются:
- перенесённые инфекционные заболевания (туберкулез, псориаз, бруцеллез, артроз);
- побочные действия принимаемых гормональных препаратов;
- травмы, полученные в любом возрасте;
- значительное снижение иммунитета, онкология;
- генетическая предрасположенность.
Мужская часть населения более подвержена этому заболеванию и агрессивность болезни Бехтерева у них выше, чем у женщин. Оно определяется уже в подростковом возрасте. Вовремя выявив его, можно избежать разрушительных процессов в организме.
Какой врач лечит спондилит?
В зависимости от патогенеза потребуется лечение у специалиста определенного направления:
- При всех хронических болезнях, вызывающих воспалительные и дегенеративно-дистрофические изменения в позвоночнике следует обратиться к вертебрологу.
- При развившейся патологии сегментов и дисков позвоночника происходит сдавливание нервных корешков спинного мозга. В этом случае потребуется лечение у невропатолога.
- При развитии инфекционного спондилита очень важно погасить очаги разрастания инфекции. Лечение в таком случае должен назначить инфекционист или венеролог.
- Терапию при развитии болезни, вследствие активности микобактерий, назначает ревматолог или фтизиатр.
Заболевание нарушает работу нескольких процессов в организме, поэтому лечить его нужно комплексно, с участием специалистов различных профилей.
Диагностика
На ранних стадиях выявить заболевание сложно, так как симптоматика проявляется нечётко. Дифференциальная диагностика поможет определить вид спондилита и стадию.
Назначают ряд процедур, которые помогут идентифицировать заболевание:
- анализ крови общий, анализ крови на белок и на глюкозу;
- анализ мочи, для исследования функциональных способностей почек;
- ультразвуковое исследование;
- магнитно – резонансная томография;
- компьютерная томография (КТ);
- рентгенологическое исследование в двух проекциях.
Пункционную биопсию берут для исключения онкологического характера болезни. Цитологическое исследование – для выявления актиномикотического спондилита.
Исследуя генетическую предрасположенность, у 90% больных был выявлен ген HLA-B27. Имея этот ген в организме, стоит регулярно проводить профилактическую диагностику для выявления стадии развития болезни.
При исследовании рентгеном видно, насколько поражены крестцово-подвздошные сочленения:
Для подтверждения начальной стадии болезни – аксиального спондилита, достаточно пройти у доктора первого звена обследование на наличие:
- продолжительной боли в течение нескольких месяцев;
- положительного ответа на нестероидные препараты;
- воспалительного процесса в спине;
- семейной предрасположенности;
- уменьшения боли при движении и усилении в покое.
Только при наличии у пациента гена HLA-B27 и подтверждающих болезнь симптомов, можно ставить окончательный диагноз.
Стадии развития болезни
Стадии развития болезни можно разделить на три вида:
- Предспондилическая – когда заболевание только зарождается и есть предпосылки к его развитию.
- Спондилическая – воспалительные процессы прогрессируют, распространяясь по организму.
- Постспондилическая – переходит в хроническую форму, с образованием свищей.

В тазобедренных суставах воспаление вызвано присутствием в организме патогенной микрофлоры, урогенитальными микроорганизмами или подавленной иммунной системы.
Виды спондилита
Локализация заболевания не всегда охватывает сразу весь позвоночник, подвергаться разрушению начинают позвонки одного из его локальных отделов:
- Шейный отдел – сегменты C1-C7. Шейный отдел так же, как и другие части позвоночника, поражается путем инфицирования, если исключается аутоиммунная причина болезни.
- Грудной отдел – T1-T12. Грудной отдел позвоночника заражается вследствие распространения болезни из поясничного отдела или инфицируясь микобактериями из легких.
- Поясничный – L1-L5. Поясничный и крестцовый отделы позвоночника часто страдают первыми при заболевании анкилозирующим спондилитом.
- Крестцовый отдел – S-CO. Поражению способствуют высокие физические нагрузки в сочетании с распространенным остеохондрозом и большой вероятностью попадания инфекции в позвоночник из мочеполовой системы и кишечника.
Тотальный спондилит вызывает поражение сразу всего позвоночника.
Юношеский анкилозирующий спондилит – воспалительные артритные процессы в суставах в сочетании с энтезитом, заболеванием при котором поражаются места прикрепления связок к кости.
Диагностируется он при наличии:
- анкилозирующего спондилита;
- воспалении кишечника в сочетании с сакроилеитом;
- синдрома Рейтера;
- боли в спине воспалительного характера;
- острого переднего уевита;
- семейной предрасположенности.
Причина возникновения заболевания неизвестна, есть недоказанные предположения, что она связана с инфекциями.
Ювенальный спондилоартрит обозначает группу воспалительных заболеваний суставов, связок и сухожилий. Этиология болезни не выяснена, но она чаще встречается у людей, в крови которых присутствует ген HLA-B27. Этот тип заболевания проявляется в детском возрасте в виде хронического артрита.
Классификация спондилита
По характеру заболевания спондилит подразделяется на специфическую (инфекционную) и неспецифическую формы.
Симптомы и признаки спондилита
На ранних стадиях болезнь протекает бессимптомно, выявить её можно, лишь проведя клиническую диагностику.
Общие признаки, указывающие на развитие болезни:
- любая боль может служить симптомом заболевания;
- ограничение подвижности, скованность тела, невозможность совершать привычные движения;
- изменение осанки, повышенная температура, слабость;
- при длительном бездействии состояние пациента ухудшается;
- воспаляется радужная оболочка глаз без ухудшения зрения;
- воспаление, боль, покраснение и отек в области сустава.
Признаки спондилита в зависимости от вида болезни представлены в таблице.
Лечение спондилита
Лечение спондилита всех форм должно быть комплексным, с применением медикаментов, физиотерапии, лечебной гимнастики, при необходимости применяется хирургическое вмешательство.
Медикаментозное лечение подбирается в зависимости от виды болезни:

- При инфекционном генезе показана этиотропная терапия антибиотиками с целью подавления возбудителей инфекции: Стрептомицин, Изониад, Рифампицин.
- Нестероидные противовоспалительные препараты являются препаратами первой значимости при лечении АС, они снимают воспаление в мягких тканях и отеки: Мелоксикам, Диклофенак, Лорноксикам.
- Целебрекс применяется как противовоспалительное и противоревматическое средство.
- Анальгетики в качестве краткосрочного лечения способствуют уменьшению болевого синдрома.
- При гормональной терапии назначают Целестон, Преднизолон, Метипред в сочетании с витаминами группы В: Мильгамой, Нейрорубином.
- Иммуноглобулин – биологический иммунномодификатор, вещество, тормозящее развитие воспалительного процесса и не подавляющее иммунитет.
Для быстрого и эффективного снятия воспалительных процессов применяется новое селективное иммунодепрессивное средство – Хумира.

Лечебная гимнастика назначается в течении всего периода болезни. В зависимости от стадии заболевания разрабатывается индивидуальный комплекс упражнений для каждого больного. Направлены они на сохранение гибкости и подвижности позвоночника.
До пяти раз в день необходимо разрабатывать своё тело при помощи лечебной физкультуры:
- положение – лежа на спине, прижать руки к бокам. Тянуть на себя стопы, одновременно приподнимая голову, не отрывая лопаток от пола. Повторять шесть раз;
- положение – лежа на животе. Поднимать ногу над полом, одновременно тянуть стопу на себя. Пять раз каждой ногой;
- положение – стоя. Обнимая руками колени, наклониться как можно ниже. Затем выпрямиться, выгнуть грудь, руки медленно разводить в стороны и вверх. Восемь раз;
- положение – стоя на четвереньках. Согнуть спину, голову нагнуть. Прогнувшись поясницей и грудью, поднять голову. Восемь раз;
- положение – на коленях и кистях. Поднимать ногу назад и вверх, тянуть стопу на себя. Каждой ногой по четыре раза.
Невозможно сохранить подвижность позвоночника и суставов без регулярных занятий лечебной физкультурой. При заболевании болезнью Бехтерева только активно двигаясь можно снизить агрессию этой болезни и сохранить гибкость позвоночного столба и суставов.
При наличии грубых деформаций позвоночника или гнойных очагов, требующих устранения, показаны хирургические действия. Это крайняя мера, требующая немедленного вмешательства, учитывая состояние больного.
Применяется для:
- стабилизации позвоночника с применением металлических систем и протезов;
- удаления секвестров;
- санации гнойных очагов и свищей.

Хирургическое вмешательство требуется также при стенозе позвоночного канала, поражении периферических суставов.
Клинические рекомендации врачей
Больным анкилозирующим спондилитом следует придерживаться таких рекомендаций врачей и проходить реабилитацию:
- обязательное выполнение утренней гимнастики. Она поможет восстановить двигательные функции, так как ночью активизируется процесс анкилозирования;
- в течение дня пять и более раз проводить небольшую физзарядку, для устранения скованности;
- раз в год проходить рентгенограммы беспокоящих участков позвоночника;
- каждые три месяца сдавать анализ крови и мочи;
- МРТ позвоночника делать раз в год и проходить ЭКГ по показаниям.
Последствия спондилита
В ходе заболевания происходит воспалительный процесс в позвоночнике в результате размножения бактериальной инфекции.
Развивается анкилоз – окостенение и срастание позвоночных сегментов, что приводит к таким последствиям:
- позвоночник теряет свою гибкость, становится неподвижным;
- внутренние органы перестают нормально функционировать вследствие нарушения иннервации;
- ухудшается работа легких и миокарда;
- органы малого таза не выполняют свои функции;
- снижается чувствительность конечностей, вплоть до параличей;
- развивается сепсис.
Спондилит при беременности
Несмотря на негативные показатели, болезнь не является противопоказанием для вынашивания плода. Последствия недуга во время беременности опасны лишь тем, что будущий ребенок может унаследовать это заболевание.
Сложности появляются на более поздних сроках беременности. Повышается нагрузка на больной позвоночник из-за увеличения размера матки. Врач-ревматолог с первых недель беременности и до самых родов должен наблюдать будущую маму. На роды болезнь никак не влияет, но учитывая разрушительные процессы в позвоночнике и суставах, чаще всего применяется кесарево сечение.
Инвалидность при спондилите
Основным последствием спондилита может стать полная неподвижность позвоночного столба, что приводит человека к инвалидности.
Группу инвалидности назначают, учитывая степень поражения позвоночника:
- 1 группа – вследствие патологии позвоночника и суставов 4-й степени, при невозможности трудиться, самостоятельно передвигаться и обслуживать себя.
- 2 группа – при нарушениях в позвоночном столбе и суставах 3-й степени, при ограниченной трудоспособности, явно выраженных поражениях внутренних органов.
- 3 группа – работоспособность ограничена, но возможна, изменения в позвоночнике 1-й степени, рецидивы болезни проявляются нечасто.
История болезни пациента с анкилозирующим спондилитом
При обращении к врачу составляется история болезни пациента, где отмечается такая информация:
Заключение
Следует исключить самолечение и неконтролируемый прием лечебных препаратов. Только регулярно занимаясь физическими упражнениями, можно сохранить гибкость позвоночника. Правильно подобранный метод лечения поможет сохранить здоровье на многие годы.
Болезнь Бехтерева – хроническое заболевание, поражающее позвоночный столб и суставы. Патологию нельзя полностью вылечить, но с помощью терапии удается существенно замедлить ее прогрессирование и улучшить качество жизни пациента. Следует разобраться, какой врач лечит болезнь Бехтерева и в чем заключается терапия.
Что такое болезнь Бехтерева?
Второе название патологии – анкилозирующий спондилит. Патология представляет собой хронический и медленно прогрессирующий воспалительный процесс, распространяющийся с позвоночника на суставы. На сегодняшний день болезнь считается неизлечимой. Терапия направлена на уменьшение проявления симптоматики и улучшение общего самочувствия больного.
Патология прогрессирует и со временем приводит к существенному ограничению подвижности в пораженных суставах. Патология встречается примерно у 0.3-0.5% населения.
При болезни Бехтерева в первую очередь поражаются межпозвоночные диски. Они выполняют роль амортизаторов и обеспечивают необходимую подвижность позвоночного столба. При болезни Бехтерева эластичность дисков нарушается. Из-за хронического воспалительного процесса происходит нарушение питания ткани дисков и суставов, из-за минерализации возникают отложения солей, диски костенеют. Это влечет за собой потерю подвижности пораженных костных структур.

Когда человек сильно перемерзнет, его организм может получить первые предпосылки к возникновению недуга
Точная причина развития болезни у мужчин до сих пор не установлена. Предположительно, болезнь Бехтерева является аутоиммунным заболеванием. В организме происходит сбой, в ответ на который собственные клетки иммунитета начинают атаковать связки, хрящи суставов и межпозвоночные диски, принимая их за чужеродный элемент. Результатом становится воспалительный процесс и нарушение питания структур позвоночника и суставов.
Многолетние исследования позволили установить, что все больные болезнью Бехтерева являются носителями определенного антигена, провоцирующего аутоиммунные реакции. Таким образом, одной из причин развития этой патологии можно считать генетическую предрасположенность.
Однако генетическая предрасположенность лишь повышает риск болезни, но не определяет развитие патологии со стопроцентной точностью. Как правило, в развитии заболевания принимают участия определенные факторы, провоцирующие иммунный сбой. В числе таких факторов:
- переохлаждение;
- гормональные нарушения;
- сильные травмы спины и суставов;
- тяжелые инфекционные заболевания;
- острые аллергические реакции;
- инфекции мочеполовой системы.
На развитие болезни Бехтерева оказывает влияние состояние пищеварительной системы. Хронические воспалительные процессы в кишечнике могут стать триггером к началу иммунной атаки суставов и позвоночника.

На заболевание могут указывать боль в позвоночнике и его скованность
Болезнь Бехтерева – патология с медленным прогрессированием, симптомы которой долгое время могут оставаться незамеченными.
Первым симптомом, возникающим до нарушения подвижности суставов и позвоночника, является апатия, упадок сил, хроническая усталость. Пациенты жалуются на снижение концентрации внимания и ухудшение работоспособности. Со временем к этим симптомам присоединяется чувство слабости в мышцах, кратковременные ноющие боли, возникающие в состоянии покоя и проходящие после нагрузки.
Одним из нетипичных ранних симптомов заболевания являются различные поражения глаз, которые часто не связываются с спондилитом.
По мере прогрессирования патологического процесса появляются характерные симптомы:
- чувство скованности в поясничном отделе;
- боль по всему позвоночному столбу;
- дискомфорт в периферических суставах (кисти, стопы, локти и колени);
- ухудшение подвижности;
- искривление позвоночника.
Первым острым симптомом становится ограничение подвижности в пояснично-крестцовом отделе. При этом появляется ноющая боль, усиливающаяся в ночное и утреннее время. Она поднимается вверх по спине, но на ранних этапах болезни проходит после нагрузки. Со временем боль распространяется и на суставы.
В межпозвоночных дисках начинается процесс кальцификации тканей, физиологический изгиб позвоночного столба сглаживается, что заметно на рентгене. Спустя несколько лет из-за окостенения межпозвоночных дисков меняется осанка, формируется патологический кифоз – искривление позвоночника, при котором выпячивается грудная клетка.
Многие больные сталкиваются с воспалением крестцовой области, что сопровождается болью, отдающей вглубь таза. У половины больных со временем появляются сильные боли в крупных суставах – тазобедренном, локтевом, коленном. Ухудшается подвижность в суставах, скованность появляется при длительном нахождении в одной позе. Примерно треть пациентов сталкиваются с осложнениями патологии – поражением миокарда, почек, мочевыводящих путей.
Особенности диагностики

Исследование крови позволяет определить наличие воспалительного процесса в организме
На ранних этапах развития патологии заподозрить ее бывает проблематично, даже на рентгене не видны выраженные изменения в межпозвоночных дисках и хрящах. Однако с момента возникновения болей в пояснице и суставов диагностика не представляет сложностей, ведь на рентгене четко видны специфические мостики в межпозвоночных дисках, соответствующий отложению солей кальция в тканях.
Основные диагностические методы и анализы:
- общий анализ крови – по скорости оседания эритроцитов делается вывод о хроническом воспалительном процессе в организме;
- рентгенография позвоночника и крупных суставах – на снимке выявляется кальцификация межпозвоночных дисков и хрящевой ткани;
- МРТ и КТ позвоночника – позволяют выявить солевые отложения на начальных этапах, используются для оценки изменения изгиба позвоночного столба на ранней стадии.
Дополнительно проводится дифференциальная диагностика с остеохондрозом и спондилезом. Одним из важных диагностический критериев является возраст пациента, так как болезнь Бехтерева впервые проявляется у молодых мужчин, в то время как другие дегенеративно-дистрофические заболевания спины поражают людей старше 30 лет.
В редких случаях может быть назначен генетический анализ на выявление антигена, который связывают с развитием этого заболевания. Такой анализ применяется в случае, если у врача остаются сомнения в диагнозе, например, на ранних стадиях болезни Бехтерева.
К какому врачу обратиться?
Следует разобраться, какой же врач лечит болезнь Бехтерева. На самом деле здесь не все так просто. Так как патология часто сопровождается нарушениями со стороны других органов и систем (сердце, почки), больному предстоит проконсультироваться сразу с несколькими специалистами. Однако ведущим врачом в лечении болезни Бехтерева является ревматолог и ортопед.
При появлении жалоб на плохое самочувствие следует обратиться сначала к терапевту, или семейному врачу. Этот специалист не лечит болезнь Бехтерева, но проводит общий осмотр и может исключить ряд других нарушений, сопровождающихся упадком сил, снижением работоспособности и болями в спине.
Вообще, в любой ситуации начинать обход врачей нужно именно с терапевта. Как правило, этот врач проводит общий осмотр, слушает сердце, измеряет давление и пульс, а затем направляет на основные анализы – общий анализ крови и мочи.

Целесообразность посещения невролога определяет семейный врач, исходя из общей картины течения болезни
Невролог – тот врач, который должен исключить остеохондроз и другие дегенеративно-дистрофические заболевания спины. Этот врач не лечить заболевание Бехтерева, но может заподозрить болезнь по специфике симптомов, исключить другие патологии, и направить к нужному специалисту. Впрочем, к неврологу обычно направляет терапевт, и если он не видит повода для осмотра этим врачом, к неврологу можно не обращаться.
Тем, кто сомневается, какой врач должен лечить болезнь Бехтерева, следует отправиться к ревматологу, правда, после посещения других специалистов.
Именно ревматолог назначает лечение, следит за динамикой развития болезни и в целом является лечащим врачом каждого пациента, который столкнулся с болезнью Бехтерева.
Индивидуальное лечение болезни Бехтерева подбирает ревматолог – это и есть ответ на вопрос о том, какой врач лечит заболевание. Однако патология находится в компетенции ортопеда, ведь связана с нарушением осанки. Таким образом, вылечить болезнь Бехтерева возьмется не один врач, а сразу два – ревматолог должен лечить патологию медикаментозно, а ортопед подберет систему ЛФК для поддержания гибкости позвоночника и суставов.
По мере прогрессирования заболевания больному предстоит периодически консультироваться с кардиологом, урологом, неврологом и окулистом, так как болезнь Бехтерева часто приводит к различным осложнениям, лечением которых и занимаются эти специалисты.
Терапия
Как уже упоминалось, полностью вылечить заболевание на сегодняшний день не представляется возможным. Обратить вспять процессы кальцификации и окостенения эластичной ткани межпозвоночных дисков и суставов невозможно. Терапия преследует другие цели:
- устранить боли и скованность движения;
- восстановить питание тканей пораженных суставов;
- купировать воспалительный процесс;
- предотвратить прогрессирование болезни.
Основной задачей лечащего врача является не допустить инвалидизации пациента и сохранить нормальную подвижность как можно дольше.

Лекарство хорошо купирует боль и быстро впитывается в кожу (нужно нанести на пораженный участок и растереть)
Медикаментозная терапия состоит из нескольких лекарств. Схема подбирается индивидуально для каждого больного:
- Нестероидные противовоспалительные препараты – как симптоматическое средство от боли и воспаления. Применяются короткими курсами и только во время обострения заболевания, так как негативно влияют на работу почек и органов ЖКТ. Назначают Нимесулид, Кетопрофен, Ибупрофен, Диклофенак и другие препараты этой группы.
- Глюкокортикостероиды – гормональные средства для быстрого купирования воспалительного процесса. В случае болезни Бехтерева часто применяют внутрисуставные инъекции для того, чтобы препарат действовал местно. Такие лекарства нельзя использовать не по назначению из-за опасных побочных эффектов. В терапии применяют гидрокортизон, преднизолон и аналоги.
- Ингибиторы ФНО или моноклональные антитела – самые современные препараты для лечения аутоиммунных реакций. Применяются в форме инъекций. Такие лекарства снимают обострение болезни и предотвращают ее прогрессирование. Минус – стоимость одного укола превышает 50 тыс. рублей. Примеры средств – Хумира, Ремикейд и аналоги.
Дополнительно могут применяться местные обезболивающие средства, препараты для купирования аллергических реакций, витамины и другие лекарства. Схема лечения составляется индивидуально для каждого пациента.
Медикаментозная терапия проводится короткими курсами для купирования обострения болезни Бехтерева. В остальное время необходима поддерживающая терапия.
- Основа поддерживающей терапии при болезни Бехтерева – ежедневная гимнастика или занятия ЛФК. Упражнения подбирает врач-реабилитолог из отделения лечебной физкультуры в поликлинике, за которой закреплен больной. Упражнения следует выполнять ежедневно. При болезни Бехтерева день обязательно начинается с утренней гимнастики для устранения скованности движений после сна, в течение дня следует выполнять еще два гимнастических комплекса на растяжку.
- Укрепление мышечного корсета позволяет предотвратить искривление позвоночника. Упражнения также подбираются индивидуально для каждого, выполнять их можно дома или в кабинете ЛФК.
- Физиотерапия нормализует обменные процессы в пораженных тканях, укрепляет мышцы и предотвращает развитие мышечных зажимов. Применяют иглорефлексотерапию, магнитотерапию, лечебный массаж. Такие методы рекомендованы курсами, по 10-15 процедур.
- Санаторно-курортное лечение – еще один необходимый метод поддержания здоровья у людей с таким диагнозом. Рекомендуется проходить профилактическую терапию грязями, принимать радоновые ванны хотя бы дважды в год.
При болезни Бехтерева можно заниматься некоторыми видами спорта, например, плаванием или йогой. Также больным рекомендуется освоить дыхательные упражнения и заниматься дыхательной гимнастикой ежедневно, чтобы предотвратить искривление позвоночника в грудном отделе и минимизировать риск осложнений со стороны легких.
Народная терапия не теряет своей популярности, но при болезни Бехтерева преимущественно бесполезна. Не стоит тратить время на лечение народными средствами, не пройдя курс медикаментозной и физиотерапии.
Народные средства можно применять в дополнение к лечению, одобренному официальной медициной, и только после получения одобрения от лечащего врача. Народные лекарства готовят по следующим рецептам:
- Настойка из аконита используется для растирания больных суставов. Она стимулирует приток крови и улучшает питание хрящевой ткани, но на аутоиммунные процессы не оказывает влияния, поэтому применяется как симптоматическое средство. Для приготовления лекарства 10 г растения следует поместить в стеклянную тару, залить 100 мл спирта, настаивать две недели. Применять для растирания больного сустава полотенцем или марлей, смоченными в средстве.
- Домашняя мазь – 20 г таламуса соединить с 20 мл подогретого растительного масла. Тщательно перемешать и наносить как мазь на больные суставы, обязательно укутывая их теплой шалью.

В основе образа жизни должен быть отказ от вредных привычек и здоровое питание
Специальной диеты от болезни Бехтерева не существует. Однако питание играет важную роль в развитии этого заболевания. Пациентам рекомендовано тщательно следить за своим рационом, отказаться от трансжиров, жирной и жареной пищи.
В рационе обязательно должна присутствовать жирная морская рыба (источник Омега-3), крупы, свежие овощи и зелень (источник клетчатки), молочные продукты и нежирное мясо.
Главная цель диеты – поддерживать нормальную массу тела. Ожирение при болезни Бехтерева недопустимо, так как увеличивает нагрузку на суставы нижних конечностей и поясничный отдел позвоночника, в результате болезнь прогрессирует быстрее. Таким образом, больным с лишним весом жизненно важно избавиться от лишних килограммов.
Пациентам с болезнью Бехтерева необходимо правильно обустроить спальное место. Рекомендуется жесткий ортопедический матрас и такая же подушка. Также следует проконсультироваться с ортопедом о целесообразности ношения специальной ортопедической обуви и бандажа для поддержания осанки.
Рекомендации и прогноз
Болезнь Бехтерева вылечить невозможно, но внимательное отношение к собственному здоровью и следование рекомендациям врача значительно облегчают жизнь пациента. Больным рекомендовано:
- ежедневно выполнять упражнения из курса ЛФК;
- полноценно высыпаться на ортопедической кровати;
- не игнорировать симптомы и сразу же обращаться к врачу;
- избегать травм, переохлаждения, инфекций.
При обострении болезни рекомендовано стационарное лечение. После снятия обострения терапия продолжается амбулаторно, но больной должен регулярно посещать поликлинику и проходить осмотр лечащего врача. 1-2 раза в год показано санаторно-курортное лечение, каждый полгода следует проходить полный комплекс обследований. Эти меры помогут жить полной жизнью и реже сталкиваться с обострениями патологии.
Читайте также:


