Как передается остеомиелит от человека к человеку
Остеомиелит – что это такое
Воспаление поражает все составляющие кости – твердые части и костный мозг, который по мере развития патологии увеличивается в объеме, отекает. В результате костный мозг сдавливается твердой тканью, как следствие происходит сжатие кровеносных сосудов и прекращение кровотока в патологическом очаге. Нередко болезнь распространяется на окружающие мягкие ткани – возбудитель поражает клетки, вызывая нагноение.
Часто патология диагностируется у детей, больше присуща мальчикам. Характеризуется стремительным переходом в системную гнойную инфекцию (сепсис), что в 36% случаев заканчивается летальным исходом. При развитии у взрослого болезнь осложняется патологическими переломами, формированием ложных суставов, нарушением функций конечности.
Причины возникновения болезни
Начало воспаления в костном мозге провоцируется проникновением в него инфекционного агента. Микробы поражают кость через сосуды, окружающие ткани или при глубоких травмах. Причины возникновения:
- инфекционные поражения окружающих кость мягких тканей – флегмона с четкой локализацией, капсулированные кисты после разрыва, бактериальное воспаление мышц;
- осложнения после операций – протезирования суставов и остеосинтеза;
- гематогенный путь: инфекция проникает в костный мозг через кровоток – причиной остеомиелита может стать любой инфекционной очаг (например, хроническое воспаление почек, тонзиллит, фурункулез);
- повреждения костей – огнестрельные и резаные раны, переломы с разрывом мягких тканей и прочее.
- Не вылеченная или хроническая инфекция. При неправильной терапии микробы вырабатывают устойчивость к лекарствам, тогда лечение остеомиелита антибиотиками будет неэффективно.
- Ослабленный иммунитет. К этому может привести любое заболевание, психоэмоциональный срыв, банальная простуда. Проблемы возникают и на фоне долгого приема глюкокортикостероидов, при диабете, системных заболеваниях соединительных тканей, онкологии.
- Малый возраст пациентов – дети до 5 лет.
Классификация патологии, фото
В зависимости от причины развития выделяют виды остеомиелита:
- гематогенный – инфекционный агент проникает в костный мозг через кровоток без открытых травм костей;
- посттравматический – возникает из-за неоконченного антибактериального лечения переломов;
- огнестрельный – развивается при соответствующих ранениях;
- постоперационный – может быть послеоперационным осложнением – закрепление кости винтами, пластинами и другими конструкциями.
Зависимо от скорости развития и продолжительности симптомов различают остеомиелит:
- острый – развивается в течение 2 недель, чаще у детей;
- подострый – протекает в течение месяца;
- хронический – клиническая картина сохраняется неизменной более 30 дней, поражается только одна кость, высокая вероятность появления свищевого канала;
- хронический многоочаговый – симптоматика сохраняется дольше месяца, диагностируют множественные очаги воспаления.
До выяснения этиологии диагностируется неуточненный остеомиелит. При подтверждении диагноза инструментальным обследованием выявляют хроническую форму.
Симптомы разных видов остеомиелита
Клиническая картина изменяется зависимо от формы протекания болезни.
Отличается тяжелым течением, стремительным нарастанием симптоматики. Гематогенная форма болезни бывает 3-х видов.
Клиника соответствует эндотоксическому шоку, протекает агрессивно и представляет опасность для жизни. Симптомы:
- резкое понижение артериального давления;
- потеря сознания, кома;
- критическая гипертермия – повышение температуры до 40-41 °С;
- одышка, нехватка воздуха;
- судороги, присущие детям.
Состояние приводит к сердечной недостаточности и летальному исходу. Часто своевременные и грамотные реанимационные мероприятия не помогают. Иногда врачи выявляют острый гематогенный токсический остеомиелит по жалобам больного – отек в месте пораженной кости, гиперемия и повышение температуры кожи.
Клиническая картина развивается сразу после попадания инфекции в кровь:
- высокая температура;
- сильная головная боль;
- гипотония;
- слабость.
Признаки сочетаются с интенсивной болью в очаге воспаления, сильным отеком и покраснением тканей. При правильном и своевременном оказании помощи выживаемость пациентов при диагнозе составляет 40-50%, при отсутствии лечения смерть наступает у 70% пациентов.
Мягкое течение болезни обуславливает благоприятный прогноз. Для местного гематогенного остеомиелита характерны умеренные общие симптомы:
- лихорадка;
- повышенная потливость;
- выраженная слабость;
- отсутствие аппетита;
- неинтенсивная головная боль.
Нестероидные противовоспалительные средства, обезболивающие и жаропонижающие не помогает. При осмотре пациента фиксируют отек, покраснение кожи в месте воспаления.
Подострый остеомиелит – переходный период, после которого наступает хроническая стадия болезни. Проявляется симптомами:
- не спадающая субфебрильная температура тела;
- легкая слабость;
- слабая тупая боль в патологическом очаге;
- ограниченная подвижность сустава, расположенного рядом с пораженной костью.
Состояние больного в пределах нормы, иногда беспокоит дискомфорт в месте поражения кости, субфебрильная температура, небольшой отек. Последствия патологии:
- гнойный свищ – начало канала в инфицированной кости, выход на коже;
- укорочение пораженной конечности.
Для хронического остеомиелита применимы рентгенологические признаки, которые никак не влияют на общее самочувствие больного – например, периодически происходит отделение частей больной кости, которые подверглись структурному разрушению, — секвестров.
Челюстно-лицевая патология, симптоматика зависит от тяжести течения. Кроме классических признаков наблюдается:
- невозможность широко открыть рот;
- сильная боль при жевании и глотании;
- выраженный отек лица.
Сильная боль в спине – основной симптом. Она не снимается лекарственными препаратами, физическими упражнениями, физиопроцедурами, массажем и прогреванием. Локализованная боль появляется в первые часы после поражения конкретной кости. По мере прогрессирования болезни появляются:
- повышенная чувствительность кожи, дотронуться до позвоночника невозможно – даже легкие касания вызывают острый приступ боли;
- повышенная частота сердечных сокращений;
- резкое падение давления;
- немотивированная потеря веса.
Методы диагностики остеомиелита
Для подтверждения диагноза больной проходит обследование:
- лабораторные исследования крови и мочи укажут на повышение уровня лейкоцитов, развитие острого воспаления;
- инфракрасное сканирование (тепловизор) применяется для выявления области острой патологии;
- пункция кости может быть диагностической или лечебной процедурой, для диагностики осуществляется забор гнойного содержимого из пораженной кости;
- рентген – снимки делаются в двух проекциях, позволяют определить расположение воспалительного очага, диагноз можно установить на 3-5 день от поражения.
Компьютерная томография информативней других методов диагностики. Исследование помогает определить локализацию патологии, выявить обширность процесса. КТ проводится для дифференциации остеомиелита от других патологий костей.
Как и чем лечить разные виды остеомиелита
Лечение ранней стадии острого остеомиелита проводится терапевтическим методом.
Цель терапии – уничтожение инфекционного агента.
- Антибиотики – Цефазолин, Ко-тримоксазол, Линезолид и другие. Препараты назначают индивидуально, основываясь на результатах бактериологических посевов. При лечении гематогенной формы болезни нередко сочетают несколько средств. Продолжительность антибактериальной терапии от 20-30 дней, при гематогенной форме – 1,5 месяца и больше.
- Иммуномодуляторы – Амикс
![]()
ин, Тималин и другие. Курс лечения определяется индивидуально, продолжительность терапии от 10 дней до нескольких месяцев. Иммуномодуляторы необходимы для поддержки и укрепления иммунной системы, повышения сопротивляемости организма к инфекции. - Диуретики – Лазикс или Фуросемид. Быстро устраняют отеки. Часто назначаются при лечении остеомиелита после удаления зуба. Схема лечения определяется врачом, учитывается состояние пациента.
- Кристаллоиды – Трисоль, физиологический раствор, Нормосоль и другие. Вводятся внутривенно 5 дней для устранения симптомов и нормализации состояния.
Терапия при хроническом остеомиелите проводится в периоды обострения. Схема лечения не отличается от использующейся при острой форме болезни. В периоды ремиссии проходят поддерживающую терапию иммуномодуляторами.
При отсутствии выраженных симптомов назначают мази с антибактериальным, противоотечным эффектом. Исключаются прогревающие процедуры.
Хронический остеомиелит лечат и в домашних условиях, но с разрешения специалиста. Незначительное ухудшение состояния – повод для госпитализации. Часто при болезни деформируется кость, происходит укорочение больной ноги, возникают свищи, долго не заживающие и периодически наполняющиеся гнойным экссудатом. В таких случаях поднимают вопрос о проведении операции.
Оперативное вмешательство назначается при:
- межмышечной и надкостничной флегмоне;
- гнойном артрите;
- атипической форме патологии;
- обширных свищах, не поддающихся терапевтическому лечению;
- частых и тяжелых рецидивах.
Операции по удалению гнойного очага почти всегда проворят в стоматологии. Процедуру выполняют под местной анестезией. Врач делает разрез десны и ниже расположенных тканей, очищает пораженный участок кости. Остеомиелит после удаления зуба лечит врач челюстно-лицевой хирургии, при необходимости привлекается пластический хирург.
Операции проводятся двумя методами.
- Разрез тканей в месте очага для удаления гноя из мышечных волокон, надкостницы, сухожилий. Врач разрезает мягкие ткани, не вскрывая кость.
- Остеоперфорация. В кости делают отверстие, через которое проводят санацию полости. В конце закрепляют дренажное устройство, обеспечивающее отток экссудата из очага. Операция чаще применяется при остром остеомиелите, когда необходимо срочно удалить очаг.
Для лечения хронического остеомиелита выполняют компрессионно-дистракционный остеосинтез по Илизарову: пораженный участок кости удаляют, ее концы соединяют, ось конечности фиксируют кольцами и спицами. Когда кость начинает срастаться, с помощью вертикальных стержней кольца постепенно раздвигают, вытягивая конечность.
Хирурги предпочитают проводить щадящие операции, позволяющие сохранить функциональность костного аппарата. Специалисты выбирают пункционный метод, подходящий для лечения малышей до 6 лет.
При терапевтическом лечении остеомиелита на конечности накладывается фиксирующий гипс, снимается нагрузка. Так удается предотвратить распространение инфекции и ее проникновение в мягкие ткани.
Диета в период лечения
Больному необходимо много белка, который содержится в куриной и говяжьей печени, молокопродуктах, в мясе и рыбе. Ограничиваться такими блюдами не стоит – может нарушиться работа кишечника. Клетчатка обязательно должна входить в меню – каши, овощи и фрукты.
При хроническом остеомиелите пациентам с лишним весом нужно соблюдать низкокалорийную диету для снижения давления на больную кость.
Частые вопросы от пациентов
Остеомиелит – опасная болезнь, может привести к инвалидности или смерти. Важно своевременно диагностировать болезнь, грамотно провести лечение и пройти реабилитацию.
При признаках остеомиелита нужно обратиться за помощью к ортопеду. В государственных медучреждениях сначала необходимо посетить хирурга, который даст направление к узкому специалисту.
Случаи полного выздоровления пациентов с остеомиелитом – не исключение, а достаточно частое явление. Такое возможно при своевременной диагностике и грамотном лечении. Даже при развитии заболевания у новорожденных врачи дают благоприятные прогнозы.
Получить инвалидность можно, если патология протекала в тяжелой форме, кость деформировалась, а пациент утратил способность вести активную жизнь. Например, если нижняя конечность становится короче, то ребенку показана инвалидность. В остальных случаях он освобождается от физкультуры на 6-12 месяцев.
При лечении в стационаре больной помещается в общую палату. Патология не заразна, хотя и имеет инфекционную этиологию. При хроническом остеомиелите пациент ведет привычный образ жизни, но с некоторым ограничением физических нагрузок.
Это индивидуальные показатели, зависящие от возраста больного, обширности поражения, качества проводимого лечения и прочего.
Узнайте так же и про другие разновидности остеомиелита
Остеомиелит относится к одной из серьезнейших и часто встречаемых проблем гнойной хирургии. Данное заболевание сопровождается развитием инфекционно-воспалительных процессов, поражающих ткани костного мозга, костей и прилежащей клетчатки.
При отсутствии своевременного лечения, остеомиелит быстро прогрессирует и приводит к развитию отдаленных гнойных метастаз, сепсиса, инфекционно-токсического шока и т.д.
Код остеомиелита по МКБ10 — М86. При необходимости, указывается дополнительный код:
- 0 – для острых гематогенных остеомиелитов (М86.0);
- 1 –для других форм острых остеомиелитов;
- 2 – для подострых остеомиелитов;
- 3 – для хронических многоочаговых остеомиелитов;
- 4 – для хронических остеомиелитов с дренированными синусами;
- 5- для других хронических гематогенных остеомиелитов;
- 6 – для других хронических остеомиелитов;
- 8 — для абсцессов Броди, склерозирующего остеомиелита Гарре и т.д. (другие остеомиелиты);
- 9 – для неуточненных форм остеомиелита.
Остеомиелит челюсти классифицируется как К10.2. А остеомиелит позвоночника как М46.2.
Остеомиелит — что это за болезнь?
Остеомиелит — это гнойно-некротические поражения костей и костного мозга, вызванное патогенными бактериями. По мере прогрессирования воспаления, гнойно-некротический процесс распространяется на надкостницу (периостит) и мягкие ткани.
Основными причинами заболевания являются пиогенные (гноеродные) бактерии и микобактерии (туберкулезный остеомиелит).
По сути, симптомы остеомиелита являются проявлением местной воспалительной реакции в костной ткани, развившейся в ответ на внедрение и размножение в ней патогенных микроорганизмов.
Остеомиелит заразен или нет?
Заболевание не заразно. Больной остеомиелитом не представляет эпидемической опасности.
Причины остеомиелита разделяются на экзогенные и эндогенные. При эндогенных остеомиелитах происходит занос инфекции в костномозговой канал с током крови (гематогенный остеомиелит).
Причинами экзогенных воспалений является занос бактерий в костную ткань и костномозговой канал после травмы или перелома (посттравматические остеомиелиты).
Развивающийся локализированный воспалительный процесс является защитной реакцией организма на проникновение в костномозговой канал бактериальных агентов и способствует предотвращению развития сепсиса. При несостоятельности механизмов отграничения гнойно-некротических процессов (сниженный иммунитет, тяжелые сопутствующие патологии и т.д.) происходит быстрое развитие сепсиса.
Следует отметить, что без своевременного лечения, остеомиелит также заканчивается сепсисом, так как происходит истощение защитных сил организма, способствующих отграничению воспаления.
Заболевание может развиваться:
Факторами риска, способствующими развитию остеомиелита, являются:
- сахарный диабет;
- тяжелые нарушения микроциркуляции в конечностях;
- иммунодефициты;
- тяжелые сопутствующие соматические патологии;
- истощение, авитаминозы;
- алкоголизм.
На данный момент остеомиелит продолжает оставаться актуальной и часто встречаемой проблемой гнойной хирургии. Пациенты с острым остеомиелитом, составляют около 11% от всех хирургических пациентов, и этот показатель не имеет тенденции к снижению.
В хроническую форму (хронический остеомиелит) заболевание переходит приблизительно в двадцати процентах случаев.
По причинам развития воспаления, наиболее распространенной формой болезни является гематогенный остеомиелит.
По локализации, наиболее часто встречаемой формой заболевания, является остеомиелит нижних конечностей (около девяноста процентов всех случаев заболевания).
В структуре остеомиелита нижних конечностей, около пятидесяти процентов приходится на поражения большеберцовой кости и тридцать процентов на остеомиелит бедренной кости. Другие локализации остеомиелита встречаются реже.
Симптомы остеомиелита позвоночника встречаются реже всего (около одного процента от всех случаев остеомиелита).
У детей острый гематогенный остеомиелит встречается чаще, чем у взрослых (около семидесяти процентов всех случаев). Около тридцати процентов всех остеомиелитов регистрируются у малышей первого года жизни.
Основными возбудителями заболевания являются золотистые стафилококки, бета-гемолитический стрептококк группы А, синегнойная палочка, гемофильная палочка, эшерихия коли и микобактерии.
При развитии острого остеомиелита происходит формирование ограниченного воспалительного процесса в костномозговом канале. В дальнейшем, в гнойное воспаление вовлекаются гаверсовы каналы и надкостница.
Воспалительные процессы при острейших формах заболевания носят флегмонозный характер и сопровождаются некротическим расплавлением тканей (костный мозг, губчатая ткань и компактная пластина).
За счет нарушения внутрикостного и периостального кровоснабжения происходит формирование секвестров (фрагментов мертвых костных тканей, отделенных от живой кости). При этом, вокруг секвестров начинается активный процесс остеопороза (рассасывания костных тканей).
При несвоевременном или неправильном лечении секвестры способствуют переходу остеомиелита в хроническую форму.
За счет воздействия протеолитических ферментов, вырабатываемых лейкоцитарными и макрофагальными клетками, происходит медленное рассасывание омертвевшей кости и ее отграничение от здоровых тканей грануляционным валом (демаркационной линией).
Наличие мертвых костных тканей создает благоприятные условия для формирования свищевых ходов, через которые гной поступает в мягкие ткани.
При прорыве гноя через кожу на поверхность происходит формирование хронического открытого свища.
Дают ли инвалидность при остеомиелите ребенку?
Решение об оформлении инвалидности принимается на основании медико-социальной экспертизы и результатов оценки уровня ограничения трудовой и социальной активности пациента, а также его способности к самообслуживанию.
Показаниями к направлению пациента на МСЭ является наличие у него:
- хронического рецидивирующего остеомиелита, течение которого сопровождается рецидивами;
- тяжелых осложнений остеомиелита;
- открытых и малигнизированных свищевых ходов;
- последствий заболевания, препятствующих посещению учебных заведений, работы и т.д.;
- осложнений, сопровождающихся невозможностью выполнения трудовой деятельность, приводящей к неспособности полноценного самообслуживания и т.д.
Осложнения, последствия остеомиелита
Осложнения остеомиелита могут проявляться:
- абсцессами кости и прилежащих мягких тканей;
- флегмонами;
- сепсисом;
- инфекционно-токсическим шоком;
- гнойными артритами;
- анкилозами и контрактурами (нарушением подвижности или полной неподвижностью в суставе);
- самопроизвольными переломами;
- деформациями костей;
- укорочением кости;
- образованием свищей;
- малигнизацией стенки свищевого хода;
- плевритами;
- менингитами;
- амилоидозом почек;
- абсцессами внутренних органов и т.д.
Учитывая риск развития тяжелейших осложнений необходимо понимать, что народными средствами остеомиелит не лечится.
Антибиотики при остеомиелите являются обязательным компонентом лечения.
На вопрос, можно ли вылечить остеомиелит без операции, ответ также отрицательный.
При лечении острого остеомиелита вскрытие воспалительных очагов с их последующим дренированием является обязательным. Секвестрэктомия при остеомиелите проводится при наличии секвестров.
Необходимо понимать, что секвестр – это участок мертвой кости и самостоятельно он не исчезнет. Наличие мертвых тканей способствует появлению свищей, переходу заболевания в хроническую форму и провоцирует развитие тяжелых осложнений.
Также необходимо учитывать, что при отсутствии своевременного лечения, заболевание будет только прогрессировать и в дальнейшем может понадобиться уже не операция по удалению секвестров, а ампутация конечности.
Лечением остеомиелита занимается хирург.
При своевременном лечении, после стихания воспалительного процесса начинается процесс образования новой кости. Острый остеомиелит у детей (после удаления секвестров) может закончиться полным заполнением оставшихся полостей новой костной тканью.
При хроническом течении заболевания прогноз менее благоприятный и зависит от частоты рецидивов. По показаниям, пациент направляется на МСЭ для оформления инвалидности.
Классификация остеомиелита
По возбудителю, остеомиелиты разделяются на неспецифические, вызванные гноеродными бактериями, и специфические. К специфическим формам заболевания относят туберкулезные, бруцеллезные, сифилитические и т.д. остеомиелиты.
По причинам возникновения выделяют гематогенные, огнестрельные, посттравматические, послеоперационные и т.д. формы болезни.
В зависимости от локализации инфекционно-воспалительного процесса, выделяют:
- остеомиелиты бедренной кости;
- остеомиелиты голеностопных суставов;
- остеомиелиты пяточных костей;
- остеомиелиты коленных суставов;
- остеомиелиты копчика;
- остеомиелиты большеберцовых костей;
- эпифизарные остеомиелиты;
- остеомиелиты локтевых суставов;
- остеомиелиты челюсти;
- остеомиелиты позвоночника и т.д.
Согласно классификации Черни-Мадеру выделяют четыре типа остеомиелита (по структуре повреждения костных тканей);
- медуллярные остеомиелиты;
- поверхностные;
- очаговые;
- диффузные.
Остеомиелит — симптомы и лечение
Основными симптомами остеомиелита являются:
- лихорадочный синдром, озноб;
- увеличение регионарных лимфатических узлов;
- общеинтоксикационная симптоматика (слабость, вялость, тошнота и т.д.);
- распирающие боли в спине, суставах, челюсти (зависит от локализации воспаления);
- покраснение кожи над местом воспаления;
- отечность пораженной области;
- нарушение подвижности сустава.
Симптомы остеомиелита позвоночника могут проявляться постоянными тянущими и ноющими болями в спине.
Симптомы гематогенного остеомиелита у детей и взрослых могут протекать в септикотоксической, септицемической или легкой форме.
Легкая форма сопровождается появлением лихорадки и симптомов местного воспаления (отек, гиперемия, нарушение подвижности сустава).
У пациентов с септикотоксическими формами инфекции отмечается развитие озноба, лихорадки до сорока градусов, бреда, нарушения сознания, анемии, гепатоспленомегалии, олигоурии, анурии, высокого СОЭ, лейкоцитоза, появление рвоты и т.д.
Такие пациенты бледные, заторможенные. Возможны галлюцинации и появление судорог.
Также отмечаются боли в пораженной кости.
У пациентов с септицемическим (наиболее распространенная форма) остеомиелитом отмечается вялость, бледность, слабость, лихорадка, желтушность кожных покровов, мелкоточечные кровоизлияния на коже и слизистых, боли в пораженной кости, гиперемия и отек в месте воспаления, нарушение подвижности пораженного сустава и т.д.
Симптомами заболевания являются боли в зубах, расшатывание пораженного зуба и соседних зубов, отек десны, нарушение чувствительности губ и их отек, нарушение вкусового восприятия, бессонница, головные боли, ассиметрия лица, сильные боли при жевании и т.д.
Посттравматические остеомиелиты возникают после переломов, трав, неправильной иммобилизации травмированной конечности и т.д.
Диагностика остеомиелита
Рентген признаки остеомиелита при острой форме заболевания выявляются редко. Отслойка надкостницы, эрозии, секвестры и т.д. чаще выявляются после второй-третьей недели заболевания.
К ранним рентгенологическим признакам заболевания относятся появление участков уплотнения костной ткани и участков разряжения кости, возникновение смазанности рисунка, признаки периостита.
У детей первых месяцев жизни признаки остеомиелита на рентгене появляются к четвертому-пятому дню болезни.
Дополнительно проводится сцинтиграфия костей, МРТ, общий анализ крови, С-реактивный белок, сбор анамнеза, микробиологические исследования.
Диета и питание при остеомиелите
Питание должно быть сбалансированным, калорийным и легкоусвояемым. Рекомендовано увеличить потребление кальций содержащих продуктов, продуктов, стимулирующих синтез коллагена (холодец, желе и т.д.).
Дополнительно назначаются препараты витамина Д, кальция, магния, фосфора, коллагена, гиалуроновой кислоты, серы, витамина С.
Можно ли делать массаж ног при остеомиелите ног?
В острой фазе массаж категорически противопоказан.
При отсутствии воспалительных очагов (для подтверждения поводится исследование с мечеными лейкоцитами) в фазе стойкой ремиссии может проводиться массаж (по показаниям, строго по рекомендации лечащего врача, как правило, при лечении хронического остеомиелита).
Лечение остеомиелита должно быть комплексным и назначаться специалистом. Самолечение недопустимо.
Все лечение остеомиелита направленно на устранение воспаления, проведение секвестрнекрэтомии, устранение сформировавшихся дефектов, дренирование гнойных очагов, профилактику осложнений.
Антибиотики при остеомиелите назначаются с учетом предполагаемого возбудителя. Предпочтение отдается препаратам с широким спектром противомикробного воздействия.
Для купирования болевого синдрома и уменьшения выраженности воспалительного процесса назначают НПВС.
Хирургическое лечение остеомиелита заключается в хир.обработке гнойного очага (трепанация, секвестрэктомия, костно-пластические трепанации, резекции костей), проведении остеосинтезов, замещение образовавшихся полостей и дефектов, пластику дефектов или установку биоимплантов.
Для лечения остеомиелита могут использоваться такие антибиотики, как
Профилактика остеомиелита
Прививки от остеомиелита не существует.
Профилактика направлена на предупреждение травматизации, своевременную санацию гнойных очагов и лечение ран, укрепление иммунитета.
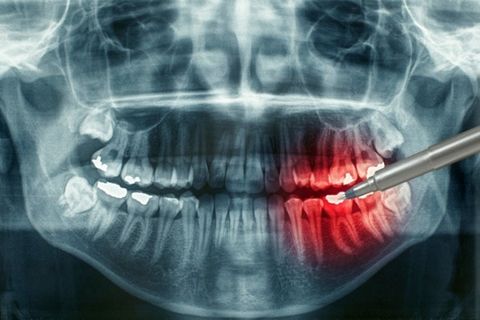
Остеомиелит – это глубокое гнойно-инфекционное воспаление костной ткани с поражением костного мозга, некрозом структур и высоким риском осложнений для всего организма. Наиболее часто поражает кости челюстно-лицевой зоны. Лечением остеомиелита занимаются стоматолог-терапевт, стоматолог-хирург, а также челюстно-лицевой и пластический хирурги.
Общие сведения
Глубокое воспаление костных тканей нарушает процессы трофики в зоне поражения и активизирует деятельность лейкоцитов. Продукты распада начинают разлагать кость с формированием гнойной полости, которая со временем может сильно разрастаться, повышая хрупкость кости и провоцируя появление деформаций.
Если лечение проводят некачественно или не до конца, после адаптации инфекционных возбудителей к препаратам появляются дополнительные мутантные штаммы, которые размывают симптомокомплекс болезни и ослабляют реакцию организма на медикаменты. Со временем это может стать причиной иммунодефицитных состояний и хронизации процесса.
Справка! Анатомически челюстные кости имеют максимально близкий контакт с потенциальным источником инфекции – кариозными зубами и патогенной микрофлорой ротовой полости. Достаточно небольшого повреждения, чтобы бактерии получили доступ к костной ткани и инициировали ее воспаление. Это объясняет высокий процент поражения остеомиелитом челюстно-лицевой области скелета.
Классификация
В зависимости от источника поражения, локализации очага воспаления, механизма развития и специфики течения болезни система МКБ 10 выделяет несколько систематических групп.
По источнику заражения:
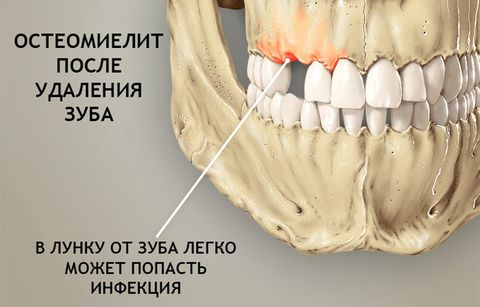
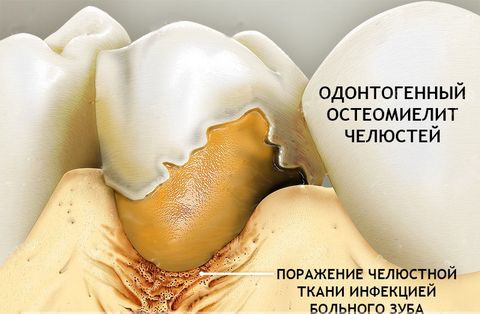
- Одонтогенный остеомиелит – следствие различных зубных инфекций. Согласно статистике, в 80% случаев остеомиелит челюсти возникает на фоне запущенных случаев глубокого кариеса, пульпита и периодонтита. При этом заболевание диагностируют как у взрослых людей (в возрасте 20–40 лет), так и у малышей первых лет жизни.
- Травматический и послеоперационный – бактерии и вирусы поражают костные ткани через открытый доступ при переломах, ранах или операциях по удалению зуба, вскрытию абсцесса и т.п.
- Гематогенный и лимфогенный – развивается на фоне общих инфекционных процессов при ослаблении иммунной системы. Часто диагностируется у маленьких детей или после неудачного переливания крови.
- Постлучевой – развивается как осложнение лучевой терапии раковых заболеваний челюсти. Ослабление местного иммунитета приводит к активизации патогенной микрофлоры и развитию гнойно-некротических процессов.
Важно! При остеомиелите костные ткани медленно разрушаются, становятся тонкими и хрупкими. Если вовремя не оказать необходимую помощь, развивается патологическая ломкость костей.
По охвату пораженной площади различают:
- ограниченный остеомиелит – с поражением костной ткани в области 1–2 зуба (характерно для одонтогенных процессов);
- диффузный – с поражением всей челюсти или значительной ее части (при гематогенных процессах, а также генерализованных формах пародонтоза).
Очаг воспаления может быть сконцентрирован в пределах верхней или нижней челюсти. С учетом специфики строения, последний вариант встречается чаще (60-70% случаев), в то время как первый имеет более серьезные признаки осложнения.
По течению заболевания и силе проявления симптомов выделяют 3 последовательные формы, которые могут сменять друг друга по мере развития патологического процесса:
- Острая форма – проявляется внезапно с ярко выраженным комплексом симптомов воспаления с температурой до 40 С, отеком, гиперемией, нагноением тканей и образованием абсцессов. Возникает как ответная реакция на проникновение в организм болезнетворных микроорганизмов.
- Подострая форма – имеет менее яркий симптомокомплекс. Часто возникает при ослаблении признаков воспаления в ответ на прорывание абсцессов и образование свищей.
- Хроническая форма – не имеет ярко выраженных симптомов, но является причиной наиболее тяжелых осложнений. Возникает при недолеченном воспалении с остаточным инфекционным процессом после вскрытия абсцессов. Проявляется некрозом, потерей чувствительности мягких тканей, лимфаденитом, множественными свищами. Дополнительную неприятность доставляют периодические обострения заболевания с образованием новых абсцессов. Требует регулярного контроля со стороны врача-стоматолога даже в период ремиссии.
Течение болезни во многом зависит от скорости постановки диагноза, времени начала лечения, причин болезни, состояния иммунной системы и наличия хронических патологий.
Причины остеомиелита
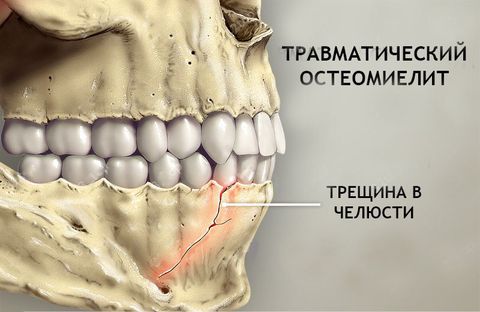
Воспаление костной ткани носит инфекционный характер. Основные факторы его развития:
- различные стоматологические инфекции (одонтогенные причины) – кариозный пульпит, перикоронит, пародонтит/пародонтоз, кисты зуба, абсцессы;
- болезни ЛОР-органов – ринит, гайморит, скарлатина, ангина, отит и т.п.;
- любые другие инфекции на фоне общего нарушения работы иммунной системы – при наличии сахарного диабета, ревматических заболеваний, иммунодефицитных состояний, а также при сбоях в работе печени и почек;
- травмы, операции удаления зубов, неудачное эндодонтическое лечение;
- болезни и дисфункции височно-нижнечелюстного сустава.
Возбудителями инфекционного процесса могут выступать золотистый стафилококк, некоторые стрептококки и грамотрицательные бактерии, синегнойная и кишечная палочки, клебсиелла и др. Инфекция особо опасна для новорожденных детей, чей иммунитет еще не сформирован, и любое инфекционное заболевание развивается в ускоренном темпе с ярко выраженной симптоматикой.
Симптомы
Набор признаков остеомиелита имеет много общего с другими стоматологическими болезнями, поэтому точный диагноз способен вынести только дипломированный специалист. Список возможных проявлений:
- общее недомогание – слабость, усталость, нарушение сна, потеря аппетита;
- головная боль;
- ощущение обложенности языка;
- острая пульсирующая боль в области очага поражения;
- повышение температуры до 38–40 С, озноб;
- отечность и гиперемия мягких тканей в области десен, неба, щек;
- ассиметрия лица;
- нагноение костной ткани с образованием абсцессов, свищей, секвестров (участков отмерших тканей);
- плохой запах изо рта;
- патологическая подвижность зубов в области поражения;
- набухание и болезненность регионарных лимфатических узлов.
На заметку! При остеомиелите верхней челюсти симптомы распространяются на верхнюю часть лица – отек может охватывать глазничную область (флегмона глазницы), проявляться на небе, переходить на верхние дыхательные пути. Диффузная форма острого остеомиелита нижней челюсти может спровоцировать затруднения с открыванием рта, глотанием пищи, дыханием. Это связано с распространением гнойно-инфекционного процесса на прилегающие структуры.
Диагностика
Основные методы диагностики – внешний визуальный осмотр с опросом пациента, а также рентгенография и анализ крови для выявления скрытых структур и причин патологии. Дополнительно может потребоваться анализ на бакпосев гнойного содержимого.
Справка! Рентгенография позволяет установить размеры и форму очага воспаления, особенности анатомического строения челюсти, выявить пороки ее развития. На рентгене кость, пораженная остеомиелитом, становится более прозрачной (хроническая форма), темной (начальные признаки воспаления) или демонстрирует явные пустые полости и признаки деформации (при запущенной хронической форме).
Остеомиелит челюсти обязательно дифференцируют со следующими схожими заболеваниями:
- гнойный периостит;
- острый периодонтит;
- кисты челюсти;
- туберкулез;
- сифилис;
- актиномикоз;
- опухоли.
Лечение
Назначают комплексное лечение с применением хирургических и консервативных методов. Устраняют причину остеомиелита и симптомы воспаления, чистят очаг нагноения, удаляют некротические участки. Последующая медицинская помощь связана со стимуляцией работы иммунной системы, регенерацией тканей и восстановлением нормальной структуры челюсти после приобретенных дефектов.
- вскрывают абсцессы, расширяют свищи для улучшения оттока гноя;
- проводят секвестрэктомию – через внутриротовой разрез удаляют омертвевшвие секвестры;
- очищают ткани в области очага воспаления до состояния здоровой кости и заполняют пустое пространство биосинтетическими остеотропными препаратами;
- ушивают открытую рану и ставят дренаж.
Одновременно с зачисткой очага воспаления могут удалять источник инфекции – пораженные зубы. Как правило, такие структуры уже не в состоянии выполнять возложенную на них жевательную функцию.
- антибиотики;
- противовоспалительные средства (НПВС);
- иммуностимулирующие и иммуномодулирующие препараты;
- укрепляющие средства – витамины, минералы.
- электрофорез;
- УВЧ-терапия;
- лазерная терапия;
- магнитотерапия;
- ультразвук.
Основные задачи физиотерапии – снизить интенсивность воспалительных процессов, убрать болевой синдром, усилить бактерицидное действие медикаментов, улучшить питание тканей, запустить регенеративные процессы.
На заметку! В тяжелых случаях для лечения остеомиелита используют методы гемосорбции и гипербарической оксигенации. В первом случае кровь очищают от токсинов, пропуская ее через сорбенты, во втором – с помощью барокамеры повышают уровень кислорода в крови, предотвращая тем самым септических шок и замедляя процесс некротизации тканей.
На начальной стадии острой формы заболевания, если воспалительный процесс длится недолго и не имеет ярко выраженного гнойного абсцесса, хирургического вмешательства можно избежать. В этом случае назначают интенсивное консервативное лечение в условия стационара.
Основной комплекс действий в остальных случаях:
- обрабатывают гнойно-воспалительный очаг – вскрывают абсцесс, удаляют инфицированный зуб, обрабатывают полости, ставят дренажи, чистят свищи и секвестры;
- закрепляют положение твердых структур – шинируют подвижные зубы, фиксируют переломы челюсти;
- проводят терапию лекарственными препаратами;
- после острой фазы воспаления дополнительно назначают физиопроцедуры.
Прогноз и профилактика
При своевременной диагностике и выполнении всех предписаний остеомиелит хорошо подается лечению. В противном случае возникает риск следующих осложнений:
- флегмоны, абсцессы, аденофлегмоны – если область поражения достигает глазницы возникает риск частичной или полной потери зрения;
- тяжелые формы синуситов с поражением гайморовых и даже лобных пазух;
- тромбофлебиты и тромбозы крупных лицевых сосудов;
- распространение инфекционного процесса на головной мозг – менингиты, абсцессы мозга;
- инфекционные поражения легких (пневмонии, плевриты), печени, селезенки.
Частым следствием перенесенного остеомиелита челюсти становятся серьезные косметические дефекты с нарушением функциональности челюстно-лицевого аппарата. Для полного восстановления пациенту могут потребоваться услуги челюстно-лицевого и пластического хирурга. Чтобы избежать неблагоприятного сценария, тщательно следите за своим здоровьем и четко придерживайтесь профилактических мер:
- Своевременно лечите любые инфекционно-воспалительные процессы – вне зависимости от того, кариес это или пиелонефрит.
- Соблюдайте правила личной гигиены – старайтесь чистить зубы не менее 2 раз в день, пользуйтесь ополаскивателями. Не забывайте об общей гигиене – чаще мойте руки, меняйте белье, делайте влажную уборку в доме.
- Укрепляйте иммунную систему – хорошо питайтесь, закаляйте организм, больше двигайтесь.
- Избегайте травм челюстно-лицевой зоны и внимательно относитесь к их лечению, если этого не удалось избежать.
Помните, что остеомиелит – это крайняя стадия невнимательного отношения к своему здоровью. Это болезнь запущенного организма со слабой иммунной системой и недостатком питания.
Читайте также:



