Как называется заболевание когда не растут кости
Аномалии развития скелета
Возможны несращение передней и задней половин тела клиновидной кости с наличием в центре турецкого седла черепноглоточного канала, различные количество и форма зубных альвеол и непарная резцовая кость, "волчья пасть" - несращение нёбных отростков верхнечелюстных костей и горизонтальных пластинок нёбных костей.
- расщепление задней дуги позвонков (spina bifida), чаще - поясничных и крестцовых, реже - I шейного;
- увеличение количества крестцовых позвонков до 6-7 за счёт поясничных (сакрализация);
- увеличение количества поясничных позвонков за счёт уменьшения количества крестцовых до 4 (люмбализация).
Их количество может увеличиваться за счёт развития добавочных (шейных или поясничных) или уменьшаться (отсутствие XII, реже XI ребра). Возможны также расщепление или срастание передних концов рёбер, наличие отверстия в грудине или её расщепление.
Наиболее часто возникает:
- врождённый вывих бедра - уплощение вертлужной впадины и скошенность её верхней стенки с гипоплазией костных ядер;
- вывиху предшествует смещение головки бедренной кости вперёд. Возможны также врождённое отсутствие конечности (амелия), патологическое развитие или отсутствие ключиц (клейдокраниальный дизостоз), сочетающееся с умеренным укорочением туловища;
- несращение локтевого отростка с телом лучевой кости или отсутствие последней;
- наличие добавочных костей запястья, предплюсны, пальцев (полидактилия).
Боли в костях и суставах, энтезопатии - заболевания костной системы у детей
Боли в костях возможны при различных заболеваниях: воспалительных (остеомиелите), опухолях, болезнях крови (лейкозе), миеломной болезни, переломах и других, однако определить их чёткую локализацию у ребёнка, особенно раннего возраста, достаточно сложно. Боли в ногах в ночное время могут возникнуть у детей с плоскостопием, гиперурикемией. "Боли роста" у детей в периоде вытяжения могут быть обусловлены гипоксией и натяжением мышц при более быстром росте костей относительно мышечно-связочного аппарата.
Артралгии возникают при многих заболеваниях, в том числе инфекционных и ревматических. Нарастающие при нагрузке и ослабевающие в покое боли в тазобедренном суставе с последующим развитием хромоты и ограничения подвижности при удовлетворительном самочувствии ребёнка характерны для асептического некроза головки бедренной кости (болезни Пертеса).
Энтезопатии (болезненность в точках прикрепления сухожилий) характерны для болезни Шлаттера, транзиторных ахиллитов у подростков, остеопороза, мигрирующих фибромиалгий и др.
Деформации костей и суставов - заболевания костной системы у детей
Деформации костей могут быть проявлением врождённых и приобретённых заболеваний различной природы.
Врождённые дисплазии скелета проявляются деформациями скелета, возникающими в процессе роста ребёнка. Так, для хондродисплазий характерны аномалии размеров и формы черепа, туловища и конечностей с локализацией патологических изменений в эпифизах, метафизах или диафизах. По патоморфологическим признакам хондродисплазий подразделяют на варианты с нормальной костнохрящевой структурой (ахондроплазия, гипохондроплазия), дефектами в хряще (ахондрогенез, хондродистрофическая карликовость и др.) дефектом в ростовой зоне (танатофорная дисплазия, метафизарная хондродисплазия). Причинами хондродисплазий могут быть дефект протеогликанов, различные аномалии коллагенов.
Рахит - нарушение минерализации растущей кости и остеоидной ткани. Клинические проявления обусловлены размягчением костей и гиперплазией остеоидной ткани и включают податливость костей, образующих края большого родничка; краниотабес, деформации костей черепа (уплощение затылка, увеличение лобных и теменных бугров), формирование на грудной клетке харрисоновой борозды и "чёток", появление в области дистальных эпифизов лучевых и малоберцовых костей "браслеток", вальгусную или варусную деформацию ног, кифоз позвоночника. Кроме того, рахит вызывает запаздывание и нарушение порядка прорезывания зубов, образование неправильного прикуса.
Рахитоподобные заболевания характеризуются такими симптомами: наличием остеомаляции с характерными костными деформациями, формирующимися у детей старше 2 лет из-за недостаточной утилизации ионов кальция из кишечника или потери ионов кальция и фосфора с мочой вследствие врождённых нарушений обмена витамина D (неспособности к образованию его активных метаболитов либо рефрактерности к ним рецепторов).
Деформации суставов возникают при многих заболеваниях, вместе с тем при некоторых из них они довольно специфичны: "сосискообразная" деформация пальцев свойственна псориатическому артриту, "веретенообразная" - ЮРА и СКВ, изменение кисти по типу "когтистой лапы" - ССД.
Гипермобильность (повышенная подвижность) суставов связана со слабостью связочного аппарата. Повышенную подвижность наблюдают при наследственных дисплазиях соединительной ткани (синдромах Элерса-Данло, Марфана и др.). Нестабильность и избыточная подвижность суставов могут быть следствием разрывов сухожилий, изменений суставной капсулы, нарушений конгруэнтности суставных поверхностей из-за разрушения хряща.
Артрит - заболевание костной системы у детей
Артрит характеризуется равномерной припухлостью мягких тканей и дефигурацией сустава, местной гиперемией и гипертермией кожи, болезненностью при пальпации области сустава, нарушением как активных, так и пассивных движений во всех возможных плоскостях.
Артриты возникают при многих инфекционных заболеваниях (бруцеллёзе, туберкулёзе, сифилисе, боррелиозе, краснухе, вирусном гепатите, ВИЧ инфекции и др.).
Для острого бактериального артрита обычно характерно поражение лишь одного сустава; заболевание проявляется резкой болью в суставе, всеми местными признаками воспаления, скоплением гнойного экссудата в полости сустава в сочетании с регионарным лимфаденитом и гектической лихорадкой.
При туберкулёзном и грибковом артритах в области поражённого сустава могут образоваться свищевые ходы с выделением крошковатых белых масс.
Реактивный артрит развивается после перенесённой инфекции бактериальной или вирусной природы, которая индуцирует иммунное воспаление.
Асимметричный олиго или пауциартрит (воспаление 2-3 или 4-5 суставов) с преимущественным поражением суставов нижних конечностей, болями в области пяток (талалгиями), а также воспалительными изменениями глаз (конъюнктивитом, увеитом) и мочеполового тракта (уретритом) характерен для болезни Райтера.
Симметричные артриты с постепенным вовлечением в процесс новых суставов, деформацией, симптомом "утренней скованности", нарушением функции и повреждением хрящевых и костных структур, развитием вывихов и подвывихов характерны для ЮРА.
Мигрирующий неэрозивный полиартрит характерен для острой ревматической лихорадки, СКВ, геморрагического васкулита, дерматомиозита и других ревматических заболеваний.
Поражение суставов в сочетании с ригидностью позвоночника характеризуют анкилозирующий спондилоартрит - болезнь Бехтерева.
Нарушение процессов оссификации у детей
Ускорение процессов оссификации наблюдают при тиреотоксикозе, преждевременном половом развитии, опухолях половых желёз, опухолях III желудочка головного мозга с вовлечением гипоталамуса, опухоли надпочечников, фиброзной остеодисплазии и других; задержку - при гипотиреозе, хронической надпочечниковой недостаточности, гипопитуитаризме, агенезии гонад и гипогонадизме, некоторых хронических соматических заболеваниях, хондродистрофии, болезни Дауна.
Несовершенный остеогенез у детей
Несовершенный остеогенез - наследственное заболевание, вызывающее уменьшение массы костей (вследствие нарушения остеогенеза) и обусловливающее их повышенную ломкость.
Симптомы заболевания костной системы: часто сопровождается голубой окраской склер, аномалиями зубов (несовершенным дентиногенезом) и прогрессирующим снижением слуха. Дети с тяжёлой формой этого заболевания рождаются мёртвыми, имеют укороченные деформированные конечности с множественными переломами, произошедшими ещё внутриутробно. Менее тяжёлая форма (замедленное несовершенное костеобразование) имеет более благоприятный прогноз.
Опухоли - заболевания костной системы у детей
У детей наиболее часто развиваются саркома Юинга, остеосаркома, остеохондрома и остеоидная остеома.
Симптомы заболевания костной системы: для остеоидной остеомы характерны интенсивные изнуряющие боли, при других опухолях костей интенсивность болевого синдрома длительное время остаётся умеренной. При обследовании детей удаётся обнаружить припухлость и отёк тканей в области поражения, болезненное образование, исходящее из кости.
Остеомиелит и периостит - заболевания костной системы у детей
Остеомиелит - острое или хроническое воспаление костного мозга, обычно распространяющееся на компактное и губчатое вещество кости и надкостницу, обусловленное бактериальной (чаще грамотрицательной) флорой.
Симптомы заболевания костной системы: характерны интенсивные боли в костях, сопровождающиеся резкой локальной болезненностью, лихорадка, интоксикация. При прорыве гноя в мягкие ткани появляются отёк и гиперемия окружающих тканей, повышение местной температуры. У детей чаще поражаются нижние конечности, в первую очередь проксимальные или дистальные концы бедренной или большеберцовой кости. Очаги остеомиелита располагаются в метафизе или эпифизе (у детей до 1 года) трубчатых костей, нередко в процесс вовлекаются суставы. Туберкулёзный остеомиелит развивается в эпифизах или метафизах длинных трубчатых костей или позвоночнике. Для туберкулёзного остеомиелита характерны меньшая выраженность болевого синдрома и признаков воспаления.
Периостит (воспаление надкостницы) - проявляется локальным утолщением, неровностью поверхности и болезненностью кости. Может возникать при туберкулёзном, сифилитическом или опухолевом поражении костей, ревматических заболеваниях.
Переломы и подвывихи костей - заболевания костной системы у детей
Переломы костей у детей наиболее часто возникают в периоды наибольшего вытяжения, при этом появляются боль, припухлость и деформация кости (при смещении отломков), крепитация и кровоизлияние в месте перелома, нарушение функций и укорочение конечности. У детей раннего возраста нередки поднадкостничные переломы и переломы по типу "зелёной ветки" с нарушением целостности кортикального вещества при сохранении целостности надкостницы.
Подвывихи часто возникают у детей в возрасте от 2 до 4 лет. При резком растяжении вытянутой руки возможны подвывихи головки лучевой или плечевой кости в связи с несовершенством строения суставов.
Укорочение нижних конечностей - заболевания костной системы у детей
Укорочение нижних конечностей возникает при врождённом укорочении бедренной или большеберцовой кости, врождённом смещении головки бедренной кости, смещении эпифиза или задержке развития эпифиза бедренной кости вследствие травмы или инфекции, полиомиелита, гемиплегии, хондродистрофии.
Состояние родничков у детей
Раннее закрытие большого родничка бывает у детей с патологически быстрыми темпами окостенения, определяющими развитие микроцефалии; позднее закрытие характерно для рахита и гидроцефалии. Усиленная пульсация и выбухание большого родничка развиваются вследствие повышенного внутричерепного давления (при гидроцефалии или менингите); западение - при потере большого количества жидкости (эксикозе).
Патология зубов у детей
Аномалии развития зубов могут проявляться сверхкомплектностью (появлением лишних зубов), врождённым отсутствием зубов, неправильным направлением роста, деформациями (например, бочкообразной деформацией с полулунной вырезкой нижнего края - зубы Хатчинсона, характерные для врождённого сифилиса).
Гипоплазия эмали - отсутствие естественного блеска, необычный цвет и наличие углублений различной величины и формы - возникают при нарушении минерального и белкового обмена в период обызвествления зубов.
Преждевременное выпадение зубов молочного прикуса может быть обусловлено гиповитаминозом С, хроническим отравлением солями или парами ртути, длительной лучевой терапией, акаталазией, гипофосфатазией, сахарным диабетом, лейкозом, гистиоцитозом, иммунодефицитными состояниями.
Кариес - деминерализация зубной эмали с формированием полостей и разрушением пульпы. Кариес часто обусловлен взаимодействием между пищевыми углеводами и бактериями слизистой оболочки (чаще всего Strepto coccus mutans). Фактор риска раннего развития кариеса у детей - бесконтрольное вскармливание сладкими смесями, частое срыгивание, наличие гастроэзофагеального рефлюкса.
Флюороз - разрушение зубов, обусловленное избытком фтора.
Периодонтит - инфекционновоспалительное поражение прилегающих к зубу связок и костей с развитием необратимой тканевой деструкции, часто вызывается Actinobacillus actinomycetemcomitans.

Врожденная ломкость костей – это болезнь, обусловленная генетически, затрагивающая соединительную ткань, и, в частности, вызывающая нарушения строения и функции коллагена.
Как можно заключить по названию, связана с очень плохой структурой кости, которые становятся ломкими и хрупкими.
Несовершенный остеогенез – причины
Коллаген – это важный элемент соединительной ткани организма. В зависимости от того, в каком месте находится эта соединительная ткань и какие выполняет функции, соответствующий тип коллагена входит в её состав.
Несовершенный остеогенез – это заболевание, имеющее генетический фон, а мутация касается одного гена, ответственного за правильное строение коллагена – точнее, отвечающего за синтез альфа-цепи коллагена 1. Нарушения в структуре коллагена этого типа нарушают структуру и прочность костей, сухожилий, кожи, а также склер.

Заболевание наследуется чаще по аутосомно-доминантному принципу. Это означает, что наличие одного дефектного гена, полученного от одного из родителей, достаточно, чтобы появились симптомы болезни.
В зависимости от того, в какой степени происходит мутация, меняется степень тяжести сопутствующих болезни симптомов. Мутация может лишь незначительно снижать содержание коллагена в соединительной ткани, что отражается в легком течение болезни. Значительные нарушения, охватывающие процесс синтеза коллагена, могут быть причиной очень тяжелого состояния здоровья.
У некоторых людей болезнь передаётся по аутосомно-рецессивному принципу, это значит, что для того, чтобы дело дошло до появления симптомов, необходимо повреждение обоих генов, полученных от обоих родителей. Так может случиться, если каждый из родителей является носителем генетической мутации.
Симптомы врожденной хрупкости костей
Даже если заболевание обнаруживается у нескольких членов семьи, то ход его может существенно отличаться. Все случаи, однако, характеризуются различной степенью ослабления костной структуры, повышенной хрупкостью костей, склонностью к переломам. Повреждения могут возникнуть при ушибе, который у здорового человека ничего не вызовет, а в крайне тяжелых случаях повреждение костей возникают даже в состоянии покоя.
Среди других часто встречающихся симптомов:
- низкий рост
- деформации костей
- гипоплазия зубов
- голубые глаза
- глухота (во взрослом возрасте)
- дряблость суставов
- нестабильность суставов и связок
- частые синяки
Типы врожденной хрупкости костей
Существует несколько типов врожденной хрупкости кости. Самая мягкая форма – 1 тип, наиболее распространенный, характеризующийся низкой хрупкостью кости, дети не слишком малы и деформации костей не наблюдаются. Когда ребенок начинает делать первые шаги, появляются первые переломы, в том числе не только длинных костей, но и небольших костей рук или ног.
К сожалению, эта тенденция сопровождает ребёнка до достижения зрелости. В взрослом возрасте остеопоротические изменения в костях появляются намного раньше, чем у здоровых людей, и усиливается потеря слуха.
Тип 2 врожденной хрупкости костей называется летальной формой. Болезнь проявляется уже во время внутриутробной жизни, что приводит к ярко выраженным переломам и деформациям, часто заканчивается смертью плода. Рождение ребенка с врожденной хрупкостью костей типа 2 не даёт ему небольшие шансы на выживание в течение нескольких лет. Как правило, такие дети умирают в раннем возрасте.
Типы 3-4 – это умеренная и тяжелая форма, когда наблюдаются выраженные деформации костей, нарушения имеют разную форму и тяжесть. Они представляют собой промежуточные формы между слабой формой и летальной и могут давать разнообразную клиническую картину.
Повреждения костей могут появиться ещё до рождения ребенка. В более тяжелых случаях у ребёнка задерживается рост, деформируется осанка. Такие люди передвигаются на коляске, потому что болезнь делает невозможным нормальное функционирование. Гораздо раньше у таких людей появляется глухота. Больные требуют постоянных ортопедических консультаций.
Лечение врожденной хрупкости костей
Из-за генетического происхождения заболевания, не существует возможности полностью вылечить и внедрить эффективную терапию.
Лечение сводится к минимизации числа переломов, предотвращению больших деформаций и уменьшению боли. Применяется терапии бисфосфонатами, то есть препараты, используемыми в лечении остеопороза. Контролируют органы слуха, а также оценивают общее состояние больного, чтобы исключить проблемы в других системах организма.
Продолжительность жизни больных с врожденной хрупкостью костей зависит, в первую очередь, от типа заболевания. При типе 2 больной может не отличаться от общей популяции. При более тяжелых формах ожидаемая продолжительность жизни короче, чем у населения в целом, однако, это следует не из частых переломов, а из сопутствующих проблем с функционированием дыхательной или сердечно-сосудистой системы, что связано с деформацией грудной клетки.
Генетические заболевания обусловлены патологическими нарушениями строения генома. "Дефектный" ген может быть получен от одного из родителей и проявиться как на 100%, так и на 10%. А вот болезни с наследственной предрасположенностью значительно отличаются от генетических. Если последние излечить невозможно, то заболевания, к которым человек имеет наследственную предрасположенность, возможно нивелировать рациональным питанием, здоровым образом жизни и профилактическими мерами.
Пять генетический заболеваний позвоночника и костей
Такие болезни напрямую связанны с нарушениями генома и проявляются в виде дефектов развития скелета человека. Генетические заболевания обусловлены нерациональным формообразованием ткани или нарушениями роста. Подобные болезни носят в медицине общие название - дисплазии.
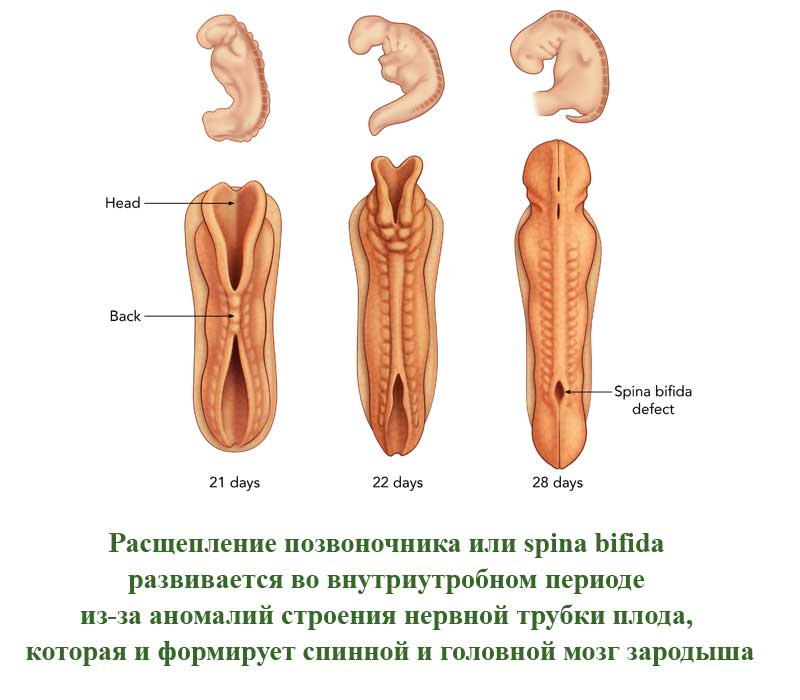
Это порок развития позвоночного столба, которое проявляется в виде недоразвитых позвонков. Такие позвонки не сомкнуты, через щель может быть виден спинной мозг. Заболевание развивается во внутриутробном периоде из-за аномалий строения нервной трубки плода, которая и формирует спинной и головной мозг зародыша. Расщепление позвоночного столба может проявляться и в закрытом виде, когда спинной мозг не виден снаружи.
В легких случаях заболевание могут обнаружить лишь при рентгеновском обследовании. А вот при самых серьезных формах болезни у ребенка могут сразу же образовываться свищи в полости позвоночника. Очень часто заболевание в тяжелых формах сопровождается параличом нижней части тела.
В более, чем 80% случаев, расщепление позвоночника сопровождается гидроцефалией спинного мозга и пороками развития головного мозга, а также - черепа.
По американской статистике, заболевание встречается у одного пациента из 1500. Российская статистика приводит следующие данные - 3 случая на 10000 человек. Однако, многие случаи расщепления позвоночника на территории СНГ остаются нераспознанными у новорожденных из-за легкой формы болезни.
Болезнь часто именуют остеопетрозом. Может протекать в двух формах:
- замедленной;
- злокачественной.
Генетическое заболевание встречается с частотой в 1 случай на 20000 пациентов. Для остеопетроза характерны такие симптомы:
- повышенная ломкость костей;
- увеличение плотности костной ткани;
- уменьшение размеров костномозговых лакун;
- нарушение гемопоэза;
- уменьшение массы костного мозга.
Генерализированный остеоклероз проявляется в достаточно раннем возрасте в виде разных беспорядочных слоев клеток костной ткани, увеличения общей массы костей и замедленном росте скелета.
При злокачественном течении болезни часто возникают внезапные переломы костей, развивается геморрагичекий синдром, жировая дистрофия органов, нарушается дентиногеез. Характерен очень небольшой рост.
В случае замедленного остеопетреза болезнь может быть выявлена лишь в 50% и протекать абсолютно бессимптомно. Выявляют заболевание случайно во время рентгена. В некоторых случаях может наблюдаться симптоматика синдрома "Кость внутри кости".
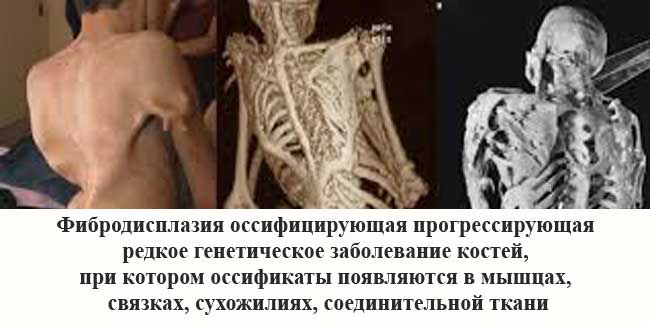
ФОП - это генетическое и очень редкое заболевание костей. При такой болезни организм начинает формировать новую костную массу в виде оссификатов в ненадлежащих местах тела, а именно внутри:
- соединительных тканей;
- связок;
- мышц;
- сухожилий.
К образованию оссификатов в организме может привести абсолютно любая травма: порез, операция, ушиб, внутримышечная инъекция или перелом. Поэтому образования такого типа удалять нельзя - на их месте костная ткань разрастется еще больше. По физиологическим признакам оссификаты совершенно не отличаются от здоровых костей.
Проблема лишь в неправильном расположении образования костной ткани. Возникает ФОП из-за мутаций гена ACVR1/ALK2. Данный ген кодирует рецептов костного морфогенетического белка. Носителем гена быть невозможно, его наличие в теле всегда вызывает развитие фибродисплазии оссифицирующей. Передается заболевание по наследству и на данный момент является неизлечимым.
Такие заболевания характеризуются чрезмерным развитием костной массы. Носят общее название - остеохондродисплазии. Гиперостозы возникают из-за генетических нарушений и патологий остеобластов и остеокластов. Наиболее часто встречаются такие формы остеохондродисплазий:
- Болезнь Лери или мелореостоз;
- пикнодизостоз.
Мелореостоз чаще всего поражает мужчин, может развиться в любом возрасте. Характеризуется болезнь избыточным образованием эндостальной или периостальной кости. Процесс может происходит в двух зонах одновременно. Зарождается болезнь Лери с поражения нижних конечностей. Процесс может переходить на все суставы, отдельные кости таза, позвоночный столб, ребра и даже череп. Все пораженные кости довольно слабо изменены и деформированы, кортикальный стой утолщен, а костномозговая полость сужена неравномерно.
Мелореостоз может протекать совершенно бессимптомно продолжительное время, однако, при значительном уменьшении габаритов костномозговых лакун развивается болевой синдром в пораженной конечности. Нога при этом может укорачиваться или увеличиваться, развивается анкилоз сустав, нарушается гемопоэз.
Пикнодизостоз проявляется в виде карликовости и остеоскрероза. В основе заболевания лежит неравномерное, чрезмерное и очаговое периостальное развитие компактной кости. Развивается явная деформация скелета в виде:
- сколиоза;
- кифоза;
- гипоплазии ключиц;
- укорочении пальцевых фаланг;
- уменьшении длины предплечий.
В молочных зубах ребенка быстро развивается кариес, склеры глаз приобретают характерных болезни голубой оттенок. На продолжительности жизни пикнодизостоз не сказывается.


Растущие кости деформируются из-за возрастающих нагрузок и слабости мышечного аппарата. Ткани развиваются быстрее, чем питающая их сосудистая сетка. И даже разные части одних и тех же органов изменяются скачкообразно и не одновременно. Эти процессы нельзя назвать патологическими, со временем все системы снова будут работать синхронно, как хорошо отлаженный механизм. Тем не менее, в период активного роста надо быть особенно внимательными к жалобам ребенка и ни в коем случае не отмахиваться от них.
Боли роста — ночное явление. Днем их почти никогда не бывает
Неприятные тянущие ощущения в области крупных суставов. Болят колени, голени и бедра. Редко, но все же встречаются жалобы на боль в плечевых суставах. Ночные приступы обычно длятся 10–15 минут. Повторяются они в течение нескольких дней или даже недель. Если ребенок жалуется на боли больше двух месяцев подряд, покажите его врачу.
✔︎ Причина. Кости растут быстрее, чем поддерживающие их мышцы. Сухожилия не успевают адаптироваться к изменениям и отвечают на них болевым синдромом.
✔︎ Что делать? Если боли беспокоят только ночами, а днем ребенок бодр и здоров — нет хромоты, скачков температуры или припухлости в области суставов, — беспокоиться не стоит.
✔︎ Совет. Проведите простой тест: медленно согните и разогните ногу ребенка. Спросите у него, не чувствует ли он при этом боли. Оцените подвижность суставов — получается ли полностью разогнуть ногу? не слышно ли щелчков, нет ли гематом? Если обнаружили хотя бы один из этих симптомов — сразу к врачу!
Подросток стал вялым, быстро устает и часто ощущает дискомфорт в грудной клетке.
✔︎ Причина. Митральный клапан растет быстрее, чем остальные ткани сердца — это, собственно, и есть основная причина боли. Вторая возможная проблема — дефицит железа: растущий организм потребляет его в огромных дозах. Если ребенок не получает достаточное количество этого элемента, ресурсы, истощаются, и в результате начинается анемия. Следите за питанием.
✔︎ Совет. Кальций важен для роста ребенка и правильного формирования костей. усваивается этот микроэлемент только в присутствии витамина D. составляйте меню так, чтобы они всегда были вместе.
✔︎ Как помочь? Раз в полгода водите ребенка на профилактические осмотры к кардиологу. Активный образ жизни и сбалансированное питание также важны. Есть мнение, что ткани и органы развиваются неравномерно из-за того, что им не хватает белка. Поэтому в меню обязательно должны быть мясо птицы, рыба, яйца, орехи и бобовые.
Для профилактики анемии кормите детей красным мясом, индейкой, шпинатом и гречкой.
Подросток внезапно начинает щуриться при чтении, испытывает трудности с фокусировкой взгляда, жалуется на резь в глазах и головные боли.
✔︎ Причина. Незрелость сосудистой системы. Ткани органов зрения растут быстрее, чем питающие их сосуды, и кровоснабжение сетчатки уменьшается. Кроме того, ростовые скачки нередко провоцируют развитие сколиоза, и именно это обстоятельство приводит к мигреням. Из-за нарушений осанки пережимаются нервные и сосудистые окончания, и в результате опять же нарушается кровоснабжение мозга.
✔︎ Как помочь? Следить за осанкой, не допускать чтения в плохо освещенном помещении, ограничить время пребывания за компьютером и различными гаджетами до 1,5 часов в день. Отличной профилактикой станет гимнастика для глаз и вообще физическая активность, например, бег, плавание или спортивная ходьба. А вот экстремальный или силовой спорт (бокс, борьба, тяжелая атлетика, сноубординг, горные лыжи) детям, испытывающим проблемы со зрением, может, наоборот, навредить.
Процессы роста регулируются гипоталамусом. Он дает отмашку для выработки гормона роста, который активизирует синтез белков и задерживает в растущем организме соли фосфора, кальция, калия, натрия и другие элементы, необходимые для построения костной ткани. Если ребенку не хватает этих веществ, начинаются болезни роста.
Эти специфические боли чаще проявляются в теплое время года, когда дети больше времени проводят на улице. Дело в том, что кислород и активные игры стимулируют работу гипоталамуса.
Тесная обувь на высоком каблуке, возможно, не виновата.
Эта проблема распространена больше, чем кажется. Так, есть данные Hallux valgus (bunions) , что от бурсита большого пальца стопы (так в медицинской терминологии называется выступающая косточка) страдают до половины всех взрослых людей.
У многих заболевание можно если не предотвратить, то остановить на раннем этапе. Сейчас разберёмся, как.
Откуда вообще берётся косточка на ноге
Как правило, бурсит — мозолистый и твёрдый на ощупь. Он действительно выглядит словно костный нарост. И отчасти это правда.
Чтобы понять, откуда он берётся, в самых общих чертах рассмотрим, как устроена Bunions стопа в целом и большой палец в частности.
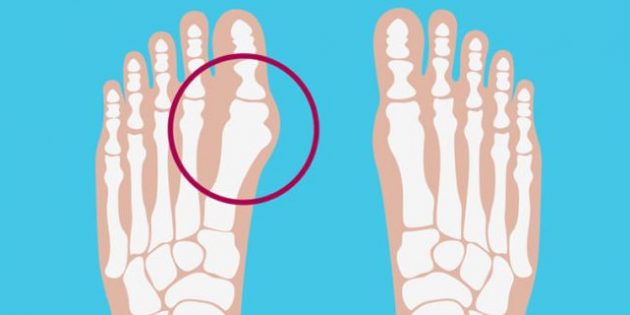
health.clevelandclinic.org
Большой палец состоит из двух суставов. Более крупным является плюснефаланговый, где первая длинная кость стопы (плюсневая) встречается с первой костью пальца (фалангой). Это сочленение костей похоже на прямую линию. Взгляните на здоровую стопу — она на картинке справа.
Но если нагрузка на неё возрастает или перераспределяется (например, из-за прибавки в весе, стоячей работы или неудобной, шаткой обуви), сустав меняет форму, чтобы помочь стопе удерживать нарушившееся равновесие.
Плюсневая кость уходит наружу, фаланговая устремляется к указательному пальцу, а сам плюснефаланговый сустав формой всё больше начинает напоминать треугольник. Со стороны это выглядит так, будто большой палец разворачивается и стремится залезть под соседа. Такое искривление называют вальгусной деформацией стопы.
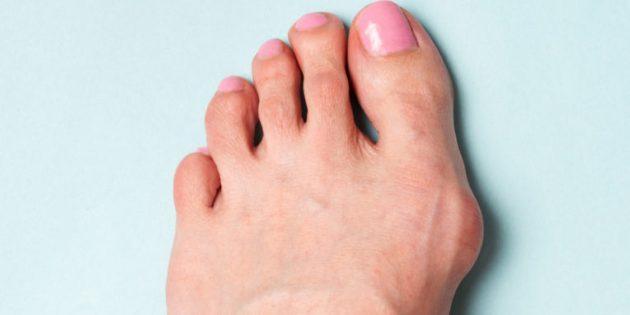
triadfoot.com
Почему выступает косточка на ноге
Лишний вес или неудобная обувь, возможно, играют в образовании вальгусной деформации свою роль. Однако эксперты считают Bbunions , что это отнюдь не определяющие причины. Есть много полных людей и ещё больше любительниц головокружительных шпилек, у которых, тем не менее, со стопами всё в порядке.
Если быть честными, медики пока не выяснили точную причину появления бурсита. Но, по наблюдениям, чаще всего выступающую косточку на ноге провоцирует один из следующих факторов:
- Наследственность. Предполагается, что люди получают от родственников структуру костей и склонность к появлению косточки.
- Травмы стоп.
- Врождённые деформации стоп.
- Некоторые типы артрита. В частности, воспалительные: например, ревматоидный артрит.
- Нарушения, которые влияют на нервы и мышцы. Например, полиомиелит.
Что делать, если выступает косточка на ноге
Многое зависит от того, насколько сильно проявилась вальгусная деформация.
Или вы просто обнаружили, что под основанием большого пальца стали слишком часто появляться мозоли. В этом случае можно попробовать справиться домашними методами What you need to know about bunions .
Откажитесь от узких заострённых моделей, которые сжимают пальцы, или туфель на высоком неустойчивом каблуке. Они не являются истинной причиной бурсита, но могут ускорить его развитие. Ваш вариант — удобная свободная обувь на небольшом каблуке. Если вы привыкли к кедам с плоской подошвой, пришло время перейти на кроссовки.
Лучше всего — индивидуальные, которые изготавливаются по слепку вашей стопы. Они помогают скорректировать деформацию и снизить давление на плюснефаланговый сустав большого пальца.
Такие накладки снижают трение между пальцами, удерживают большой в правильном положении и не дают ему отклоняться дальше.
Например, постарайтесь долго не стоять на месте или откажитесь от переноски тяжестей.
И ей сопутствует дискомфорт: боль при ходьбе, отёки, жжение. Тут совершенно точно не обойтись без визита к хирургу-ортопеду.
Медик заглянет в вашу историю болезни, расспросит об образе жизни и симптомах. Возможно, он предложит сделать рентген стопы, чтобы получить более точную картинку того, как именно смещены кости. В зависимости от результатов будет назначено лечение.
В большинстве случаев выступающая косточка лечится нехирургическими методами.
Врач поможет подобрать правильную обувь, ортопедическую стельку, силиконовые прокладки между пальцами. Если есть боль, посоветует воспользоваться безрецептурными обезболивающими: например, на основе ибупрофена. При отёках, если это необходимо, вам назначат инъекции кортизона.
Хирургические операции проводятся лишь в крайних случаях — когда деформация стопы достигает такого уровня, что начинает угрожать здоровью других суставов ног.
Хирургии не стоит бояться. В современных условиях операция занимает полчаса-час, а после неё вы вполне можете Bunions. Diagnosis and Treatment уйти из кабинета врача самостоятельно, в специально подобранной обуви, которая снизит нагрузку на переднюю часть стопы. Полное восстановление займёт от нескольких недель до нескольких месяцев.
Читайте также:


