Как лечить посттравматический остеомиелит кости
Посттравматический остеомиелит – разрушение кости гнойного характера, затрагивающее все её слои – надкостницу, губчатое и компактное вещество, а также костный мозг.
Чаще всего возбудителем является золотистый стафилококк. Данный микроорганизм проникает через открытую рану при серьёзных травмах, вследствие перенесённых операций или транспортируется с кровью при наличии очага хронической инфекции.
Нередко патология осложняется свищами, между которыми образуются каналы. Чаще всего остеомиелит развивается при травмах костей нижней конечности, расположенных поверхностно.

Этиология
Развивается посттравматический остеомиелит при попадании в кость и окружающие ткани гнилостных бактерий, способствующих их отмиранию, нагноению с последующим развитием воспаления.
Основные причины развития болезни:
- Открытые переломы кости – самая частая причина развития патологии. В данном случае диагностируют травматический остеомиелит. Микробные агенты заносятся в рану при сильном загрязнении или при обширной площади поражения. В последнем случае увеличивается зона заражения, которую сложнее обработать. Часто остеомиелит развивается из-за нарушения обработки переломов, когда отсутствует дренаж в ране;
- Также инфекция проникает при недостаточной обработке операционного поля во время хирургических вмешательств. Особенно опасно, когда в рану попадают устойчивые к антибиотикам микробы. Возможно развитие остеомиелита при использовании инструментов, подвергшихся коррозии;
- Последней распространённой причиной развития остеомиелита могут стать тяжёлые огнестрельные ранения. Риск заражения костей возрастает при массивном поражении кожи, мышц и суставов. В результате образуются множественные участки отмерших тканей, которые начинают разлагаться и нагнаиваться. Также посттравматический остеомиелит может развиться при наличии обломков костей, образовавшихся вследствие огнестрельной раны.
Кости могут быть заражены при попадании с кровью возбудителей из хронического очага инфекции. В таком случае диагностируют гематогенную форму остеомиелита.
Наиболее распространённые микробы, вызывающие заболевание:
- Стафилококк;
- Стрептококк;
- Грам-отрицательные бактерии;
- Неклостридиальные анаэробы;
- Смешанные культуры возбудителей.

Как развивается патология
В подавляющем большинстве случаев болезнь вызывает золотистый стафилококк. После травмы или по иным причинам возбудитель попадает на поверхности кости и начинает размножаться. В качестве питательной среды микроб использует костную, мышечную и соединительную ткани, а также кровь.
Организм не успевает уничтожать стафилококки, которые постоянно размножаясь, начинают разрастаться, вызывая поражение новых участков кости.
Секвестры – это отмершие ткани, которые отторгаются. Убитые микробы и погибшие иммунные клетки формируют гной. В результате запускается воспалительный процесс – увеличивается проницаемость стенки сосудов, жидкая часть крови выходит за пределы кровеносного русла, образуя отёк. Повышается температура тела, в области поражённой конечности появляется болезненность.
Классификация
В зависимости от причины развития:
- Огнестрельный;
- Посттравматический – развивается после открытых переломов;
- Послеоперационный – является осложнением перенесенного хирургического вмешательства;
- Спицевой – развивается вследствие применения спиц при скелетном вытяжении;
- Контактный – заражение кости происходит от окружающих мягких тканей.

По стадиям развития:
- Подострая – проявляется общим недомоганием и возникновением дискомфорта в поражённой зоне;
- Острая – характеризуется разгаром симптомов, протекает несколько месяцев;
- Хроническая – развивается при отсутствии лечения, протекает с умеренными симптомами, чередуется периодами обострения и ремиссии.
Клиническая картина
Появлению посттравматического остеомиелита часто способствует перенесённая травма или операция. Симптомы появляются не сразу, несколько недель пациент не испытывает никаких жалоб, так как разрушение кости ещё не началось.
У некоторых больных отмечался так называемый период предвестников, для которого было характерно общее недомогание, чувство слабости и дискомфорта в поражённой зоне.
Первые признаки посттравматического поражения кости:
- Чувство слабости, разбитости, недомогания, появление мышечных болей и озноба;
- Повышение температуры тела до 38-39°;
- Появление слабых ноющих болей в области поражения.
Позднее присоединяются следующие симптомы:
- Возрастает болезненность, которая усиливается при движениях конечности, а также при переносе массы тела на неё;
- Боль возникает даже при прикосновении к поражённой области;
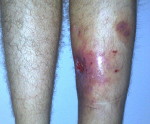
- Появляется отёк в области остеомиелита, распространяющийся на соседние ткани, вплоть до припухлости половины всей конечности.
При длительном течении формируется хронический посттравматический остеомиелит, для которого характерно появление:
- Свищей в коже – специальных отверстий, через которые гной выделяется наружу. Эти каналы не закрываются, так как очаг инфекции остаётся внутри;
- В мягких тканях, в области поражённой кости флегмоны – разлитого участка гнойного воспаления;
- Ложных суставов – смещение обломленных костей относительно друг друга. Наблюдается при запущенном течении болезни.

Осложнения
При отсутствии лечения посттравматический остеомиелит может привести к следующим последствиям:
- Формирование сепсиса – попадание возбудителя в кровь и его циркуляция по организму;
- Образование гнойного артрита;
- Хрупкость кости и самопроизвольные переломы;
- Развитие контрактуры – неполноценного сгибания или разгибания;
- Образование анкилоза – полного отсутствия подвижности в суставе из-за его окостенения;
- Формирование абсцессов – ограниченных гнойных участков, в том числе и внутрикостных, а также флегмон – пропитанных гноем окружающих тканей.
Диагностика
Диагностировать остеомиелит на начальных этапах весьма затруднительно. Это объясняется тем, что разрушение кости ещё не произошло и на рентгенограмме сложно разглядеть признаки данной патологии.
Очень важную роль на начальных этапах посттравматического заболевания костей играет осмотр лечащего врача – доктор выявит поражённый участок, определит распространение боли, а также методом пальпации (ощупывания) проверит состояние надкостницы, длину конечности и возможные уплотнения.
Если спустя 1-2 месяца после травмы повторно появился отёк, а болезненность усилилась – следует срочно обратиться за медицинской помощью.
Методы обследования при посттравматическом остеомиелите:
- Общий анализ крови – первый, стандартный способ определения воспаления. О его наличии говорит повышение скорости оседания эритроцитов, а также лейкоцитоз со сдвигом формулы влево;
- Тепловидение – основано на инфракрасном излучении, позволяет выявить очаги воспаления. Очень информативно на ранних стадиях;
- Исследование периферического кровотока – позволяет распознать повреждения сосудов;
- Рентгенологическое исследование – информативно не ранее чем через месяц после развития посттравматического остеомиелита. Позволяет выявить секвестры – отмершие участки кости, очаги остеопороза. Для уточнения распространённости процесса доктор может назначить компьютерную томографию;
- Магниторезонансная томография – позволяет увидеть изменение мягких тканей и поражение сосудов. Спустя месяц после развития посттравматического остеомиелита на МРТ наблюдается: сужение сосудов, склероз окружающих мышечных волокон, образование под надкостницей микрополостей, защемление костного мозга соединительной тканью, а также признаки отёка.

Лечение
Лечение посттравматического остеомиелита направлено на устранение очага гнойного воспаления, обеспечение заживления поражённой области и повышение сопротивляемости организма.
На ранних этапах остеомиелита показана антибактериальная терапия, иммобилизация конечности, возможно проведение оксигенотерапии.
Подбор антибиотиков для лечения остеомиелита осуществляется после определения вида возбудителя. Чтобы не терять драгоценное время, сразу же назначают антибактериальные препараты широкого спектра действия: Ципрофлоксацин, Цепорин, Цефалексин, Ванкомицин. Для улучшения эффекта первые 2 месяца назначаются внутривенные инъекции.
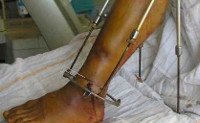
Проведение иммобилизации конечности осуществляется при помощи гипса или скелетного вытяжения. Устанавливается дренаж для удаления гноя. Такой подход обеспечивает нормализацию местного кровотока, уменьшение болей и снижение риска развития осложнений.
Оксигенотерапия – назначается как дополнение к консервативному лечению. Сущность метода заключается в помещении поражённой конечности в специальную барокамеру, где происходит насыщение клеток кислородом для ускорения процессов заживления.
Показано в тяжёлых случаях посттравматического остеомиелита. В ходе операции удаляются отмершие участки кости и гнойные образования. Производится тщательная санация, обломки костей соединяются стерильными спицами. После операции показан курс антибиотиков, а также физиотерапевтических процедур.
Посттравматический остеомиелит имеет характерную клиническую картину, на ранних этапах диагностируется по результатам внешнего осмотра. Спустя месяц информативно проведение рентгена или МРТ. С лечением не стоит затягивать, чтобы не прибегать к операции.
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
МКБ-10


- Причины
- Патанатомия
- Классификация
- Симптомы посттравматического остеомиелита
- Диагностика
- Лечение посттравматического остеомиелита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.

Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.

Симптомы посттравматического остеомиелита
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.

Лечение посттравматического остеомиелита
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.
Посттравматический остеомиелит — это гнойное воспаление кости, вызванное пиогенными (производящими гной) микроорганизмами. Он возникает после полученной травмы и поражает все элементы кости: надкостницу, костный мозг, компактное вещество, а также расположенные рядом мягкие ткани. Воспаление начинает развиваться после попадания патогенных микроорганизмов в костный мозг.
Сущность патологического процесса при остеомиелите составляет картина нагноения, наличие свищевых ходов, секвестров (омертвевших участков), отторжение некротизированных тканей. Глубоким дистрофическим и воспалительным изменениям подвержены все ткани пораженной области. Развитие болезни не зависит от того, наступило сращение перелома или нет.
По статистике, в половине случаев болезнь развивается после открытых переломов, реже — после огнестрельных ранений. И лишь в 3 % случаев — в результате хирургических операций.
![]()
Самая распространенная причина остеомиелита — открытый перелом кости, сопровождающийся:- сильным загрязнением раны;
- обширным поражением мягких тканей, окружающих кость;
- несвоевременной или недостаточно радикальной обработкой раны и перелома;
- отсутствием дренажа для оттока гнойного содержимого.
- К развитию болезни может привести огнестрельное ранение. Особенности остеомиелита, возникшего по этой причине:
- Обширные раны, которые выходят далеко за пределы раневого канала. Происходит масштабное разрушение тканей с отслоением надкостницы, раздроблением костей, разрывом нервов, мышц и сосудов. В ранах, загрязняющихся смешанной флорой, образуется множество карманов, заполненных омертвевшими тканями.
- В раневом канале обнаруживаются свободные отломки костей, которые со временем некротизируются.
- К остеомиелиту приводит инфицирование раны при операции, что может быть связано с появлением новых штаммов бактерий, устойчивых к действию антибиотиков, или широким распространением метода остеосинтеза (соединения костных обломков при переломах с помощью различных конструкций).
Факторы, способствующие возникновению посттравматического остеомиелита после операции:
- возникновение коррозии металлоконструкций (спицевой остеомиелит при применении скелетного вытяжения или при установке аппарата Илизарова),
- очаги скрытых инфекций в организме больного.
Остеомиелит после хирургического вмешательства локализуется в области проведения операции, при этом гнойный процесс можно наблюдать по ходу металлоконструкции (гвоздя, пластины, штифта). Наиболее подвержены риску развития остеомиелита кости, плохо защищенные мягкими тканями и расположенные близко к поверхности кожи (передневнутренняя боковая поверхность большеберцовой кости, кости стопы).
Возбудители инфекции
Воспаление кости вызывают пиогенные бактерии:
- стафилококки — 60-80 % всех случаев;
- стрептококки — 5-30 % больных;
- смешанная флора, неклостридиальные анаэробы или грамотрицательные микроорганизмы (синегнойная палочка, протей и т.п.) — 10-15 % случаев.
Группа риска
Риску развития посттравматического остеомиелита наиболее подвержены пациенты
- злоупотребляющие алкоголем,
- имеющие ослабленный иммунитет,
- страдающие серповидноклеточной анемией,
- истощенные после гемодиализа, лучевой терапии и длительных тяжелых заболеваний,
- наркоманы.
Хроническое течение посттравматического остеомиелита характеризуется следующими признаками:
- повышением температуры,
- нарастающим лейкоцитозом, который обнаруживается при анализе крови,
- отечностью, покраснением, болезненностью и выделением гнойного содержимого в области ранения,
- наличием свищей – каналов, которые прокладывает себе наружу гной, образовывающийся в результате распада очага воспаления. Эти каналы возникают самопроизвольно, но не исчезают, так как в глубине тканей остается очаг инфекции.
Острый посттравматический остеомиелит обусловлен кровопотерей, тяжелыми разрушениями в области перелома и снижением защитных сил организма пациента. Он появляется через 2-3 недели после травмы и характеризуется:
- признаками общей интоксикации: слабостью, повышенной утомляемостью, бессонницей, отсутствием аппетита, разбитостью, ознобом;
- сильными болями в поврежденной области, увеличением отека тканей и обильными выделениями из раны, а также наличием серого налета фибрина на ней;
- повышением температуры до 38-39 градусов;
- выраженным лейкоцитозом (со сдвигом лейкоцитарной формулы влево), ускорением СОЭ и нарастающей анемией, выявленными при анализе крови;
- понижением иммунореактивности организма.
Скрытые симптомы
Они определяются на рентгенограмме не раньше, чем через месяц с момента начала болезни.
- В мягких тканях есть полости с некротическими участками, вялыми грануляциями, гнойным содержимым. Обширный отек, иногда флебиты и флегмоны.
- Костный мозг на концах отломков костей замещен соединительной тканью.
- Капсула плотная и также состоит из соединительной ткани, инфильтрованной лейкоцитами.
- Надкостница фиброзно изменена, часто под ней можно увидеть шероховатую кость.
- Мышцы, окружающие пораженную кость, склеротичны (мышечные волокна замещаются соединительной тканью).
- Облитерация сосудов (закрытие их просвета).
Поставить диагноз на ранних стадиях можно только на основании клинических симптомов. При осмотре принимается во внимание состояние мягких тканей, уровень сложности перелома, наличие и расположение свищей, амплитуда движений в суставах и величина укорочения конечности (если оно присутствует).
Для определения степени распространенности и интенсивности воспалительного процесса используют следующие методы:
- Локальную термографию (регистрация инфракрасного излучения тела человека в виде изображения температурных полей) и термометрию (измерение температуры тела с помощью медицинского термометра).
- Тепловидение. Это дистанционный метод термодиагностики. По увеличению инфракрасного излучения можно установить область, пораженную воспалительным процессом.
- Исследование периферического кровоснабжения.
- Сканирование скелета с применением пирофосфата, меченного технецием, и стронция.
- Общий анализ крови. Он выявляет лейкоцитоз (иногда), повышение скорости оседания лейкоцитов и уровня С-реактивного белка, что свидетельствует о текущем воспалении.
- Посев выделений или фрагментов поврежденных тканей. Это неточный метод, так как бывает положительным только в одной четверти случаев.
- Рентгенограмму. Она не дает информации о вовлечении в патологический процесс костной ткани и показывает изменения только спустя месяц после начала болезни. На рентгеновских снимках определяются очаги деструкции, остеопороз вокруг металлических конструкций, изъеденность отломков кости, ее омертвевшие участки (секвестры).
- Компьютерную томографию (КТ), которая необходима при исследовании крупных костей, суставов, области таза и позвоночника. Этот метод позволяет уточнить распространенность некротизированных участков и деструктивных изменений.
- Фистулографию, производимую всем пациентам со свищевой формой болезни.
При обнаружении трофических изменений (некроз, язвы и т.п.) проводится исследование кровообращения конечности: реовазография (РВГ, оценка интенсивности кровотока), ангиография (рентген сосудов, выявляющий места их сужения и закупорку), пульсоплетизмография и др.
Задача терапии — устранить воспаление, ликвидировать гнойный очаг и повысить сопротивляемость организма. Весь курс лечения посттравматического остеомиелита проходит на фоне антибактериальной терапии, которая проводится с учетом выявленного возбудителя.
Консервативное лечение
Проводится на ранних стадиях болезни и включает антибактериальную терапию и иммобилизацию конечности с помощью гипса или вытяжения.
До тех пор, пока вид микроорганизмов, вызвавших болезнь, не определен, терапия должна быть направлена и на грамотрицательные, и на грамположительные бактерии. Для этого используют антибиотики с широким спектром действия: нафциллин (пенициллиназо-устойчивые полусинтетические пенициллины), аминогликозиды, ципровлоксацин. Иногда применяют антибиотики, которые активны по отношению к синегнойной палочке: цефалоспорины третьего поколения (цепорин и цефалексин) и ванкомицин.
Следует отметить, что чувствительность стафилококка, наиболее часто являющегося возбудителем посттравматического остеомиелита, к пенициллину в последнее время заметно снизилась. Поэтому во время терапии необходимо проводить биологический контроль устойчивости штаммов микроорганизмов к различных препаратам для того, чтобы выбрать более эффективный.
Первые 1-2 месяца после постановки диагноза антибиотики следует вводить внутривенно. В случае отсутствия инородных тел, сохранения полноценного питания тканей и хорошего кровообращения антибактериальной терапии может быть достаточно для излечения острой формы посттравматического остеомиелита.
В случае скопления гноя под надкостницей делается пункция и удаляется гной. Исследование гнойного содержимого позволяет скорректировать антибактериальную терапию. В костный очаг с помощью иглы вводится Линкомицин и разведенные с Новокаином полусинтетические пенициллины (на 300-500 мл 0,25% раствора Новокаина).
При отсутствии ожидаемого эффекта или в запущенных формах остеомиелита показано хирургическое вмешательство. Поводом для операции также может быть наличие флегмоны (разлитого гнойного воспаления клеток, не имеющего границ) или нарушение функции почек.
Хирургическое лечение
Проходит в несколько этапов:
-
Подготовка к операции. Ее цель – предупредить возможные осложнения во время и после вмешательства хирурга. Продолжительность этапа – 11-12 дней.
Перед операцией проводят обследование, дающее наиболее полную информацию о пораженной области (степень воспаления и некротизации), выявляющее скрытые очаги инфекции. Это позволяет хирургу выбрать оптимальный доступ к интересующей его зоне и определить объем операции. Проводят сканирование, рентгенографию, фистулографию в сочетании с КТ, что помогает с точностью определить состояние костей и прилежащих к ним мягких тканей.
Одновременно назначают мероприятия, направленные на укрепление организма: иммунокорригирующую и дезинтоксикационную терапию. Устраняются нарушения обмена веществ и назначаются десенсибилизирующие препараты.
В комплексе предоперационной подготовки проводят санацию свищевых каналов, внутрикостных полостей, гнойных затеков. Свищи промывают растворами химических антисептиков (гипохлорит натрия, хлоргексидин, диоксидин и т.д.), протеолитических ферментов. Промывание проводят несколько дней до тех пор, пока жидкость не станет прозрачной.
Общая антибактериальная терапия на этом этапе лечения бессмысленна, так как нарушение кровоснабжения в некротизированных очагах ограничивает проникновение препаратов в область воспаления.
- Операция включает:
- Организацию адекватного доступа к зоне, пораженной остеомиелитом.
- Удаление всех омертвевших участков, инородных тел и некротизированной часть кости с использованием химических, механических и физических средств.
- Изъятие металлоконструкции (если причиной посттравматического остеомиелита стал остеосинтез). Ее сохранение возможно при локальном поражении кости. В случае если остеомиелитом поражена область по ходу внутрикостных штифтов, то их удаляют, после чего монтируют аппарат Илизарова.
- Санацию кости и мягких тканей, предполагающую удаление гнойных грануляций (вскрытие всех флегмон и абсцессов), введение антибиотиков внутрикостно и внутривенно. С целью обеспечения оттока гнойного содержимого устанавливают дренажи и производят непрерывную аспирацию (отсасывание) жидкости. Затем поврежденную область орошают горячим физиологическим раствором, обрабатывают антибиотиками, нитрофурановыми препаратами, а при необходимости – расфокусированным лазерным лучом или ультразвуком.
- Заполнение костного дефекта и пластическое закрытие дефекта мягких тканей. Для этого применяется компрессионный аппаратный остеосинтез, который создает условия для сращения отломков и закрытия свищевых каналов. Если дефект кости больше 3 см, то используют билокальный компрессионно-дистракционный остеосинтез с перемещением промежуточного фрагмента и удлиняющей остеотомией.
- Послеоперационный период. Проводится антибактериальная терапия не менее 3 недель. Пациентам с выраженной общей интоксикацией организма и большими очагами нагноения вводят антибиотики внутриартериально и внутривенно. Прооперированная конечность иммобилизуется. После операции назначают:
- УВЧ-терапию. Начинают с 4-5 дня после хирургического вмешательства. Курс – 10-15 раз.
- Электрофорез цинка, кальция и йодистого калия.
- Ультразвук в режиме сантиметровой терапии.
- ЛФК. Показана после стихания болей. Оказывает общетонизирующие действие, хорошо стимулирует кровообращение, что обеспечивает клеткам достаточное питание, восстанавливает функцию пораженных участков опорно-двигательного аппарата и способствует общей адаптации мышц.
Больным после операции важно следить за своим рационом питани — есть высококалорийную пищу с большим содержанием жиров, белков, витаминов. Также назначают витамины группы B,C и P.
Метод гипербарической оксигенации
Он подразумевает насыщение клеток кислородом в специальных барокамерах. Метод используется дополнительно к антибактериальной терапии и оперативному вмешательству. Делают эту процедуру из следующих соображений:
- она повышает уровень кислорода в инфицированной кости пропорционально ее кровоснабжению;
- инфицированная кость гипоксична (недостаточно кислорода в тканях), а это состояние препятствует уничтожению патогенных микроорганизмов лейкоцитами;
- от кислорода зависит транспорт аминогликозидов через бактериальную стенку, поэтому гипербарическая оксигенация увеличивает силу действия антибиотиков.
Некоторые специалисты считают, что метод гипербарической оксигенации эффективно использовать для лечения острой формы посттравматического остеомиелита позвоночника или костей черепа. Такое мнение вызвано тем, что хирургическое и антибактериальное лечение воспаленных зон этих костных структур не дает быстрого результата.
Исход лечения
Результат лечения зависит от множества факторов: возраста больного, наличия фоновых заболеваний и сопутствующих травм, степени тяжести остеомиелита, радикальности и своевременности проведенного лечения. Помимо полного выздоровления есть другие варианты исхода:
- появление ложного сустава или костного дефекта,
- возникновение угловой деформации или укорочения конечности,
- образование длительно незаживающих свищей,
- затруднение стабилизации перелома и консолидации отломков, вызванное подвижностью фрагментов в области повреждения, и распространение инфекции на расположенные рядом кости.
При застарелых формах остеомиелита полное выздоровление может не наступить из-за дистрофии костей, нарушения их питания (трофики) и недостатка полноценных мягких тканей в зоне воспаленного очага.
Самый эффективный метод лечения – превентивный. Необходимо проводить качественную первичную хирургическую обработку свежей раны с удалением всех омертвевших тканей и инородных тел, дренированием поврежденной области и обеспечением покоя конечности. Все это должно сопровождаться интенсивной антибактериальной терапией. Такие условия не дают возможности возникновения нагноения мягких тканей, от которых инфекция распространяется на кости.
Диагностику может провести врач-ортопед. Лечит травматолог или хирург.
Читайте также:



