Исход ревматического эндокардита у детей это
Ревматический эндокардит – острое или хроническое воспаление внутренней оболочки сердца, которое возникает после перенесенной инфекции. Наиболее распространенная причинная инфекция – стрептококки. Ревматическая лихорадка возникает примерно через 10-20 дней после болезни. Методы лечения направлены на устранение симптомы и уменьшение активности иммунитета. Прогноз зависит от состояния здоровья пациента и сопутствующих осложнений.
Этиология заболевания
Среднегодовая заболеваемость острой ревматической лихорадкой у детей в возрасте 5–15 лет составляет 15,2 случая на 100 000 населения. Хотя ранее ревматическая лихорадка была наиболее распространенной причиной замены или восстановления сердечного клапана, в настоящее время это заболевание встречается относительно редко.
Ревматический эндокардит встречается у детей из-за повышенной частоты возникновения тонзиллита в этом возрасте. Приблизительно от 0,1 до 3% детей, которые остались без лечения стрептококковой болезни, заболевают ревматизмом.
Впоследствии у 40-80% детей развивается ревмокардит. В настоящее время ревматический эндокардит встречается редко, поскольку бактериальные инфекции обычно лечатся последовательно. Однако в развивающихся странах у многих детей по-прежнему развивается воспаление внутренней оболочки сердца.
Причины ревматического эндокардита можно найти в инфекциях, которые уже прошли. Воспаление эндокарда развивается на основе такой инфекции некоторыми бактериями. Но бактериальные инфекции не обязательно являются причинами ревматического или постинфекционного эндокардита: при правильном лечении этих возбудителей обычно нет риска развития ревматического воспаления сердца.
Возбудителями ревматического эндокардита являются некоторые бактерии рода Streptococci. Стрептококки можно классифицировать следующим образом:
- в соответствии с их появлением в группах AQ;
- альфа, бета и гамма гемолитические стрептококки в зависимости от их способности разрушать эритроциты
При ревматическом или постинфекционном эндокардите причинами могут быть только бета-гемолитические стрептококки. Стрептококки группы А являются возбудителями таких состояний, как скарлатина, тонзиллит и фарингит, средний отит и острые кожные инфекции – рожа или пиодермия. Бета-гемолитические стрептококки также обнаруживаются у 10% здоровых детей и взрослых в горле.
Бета-гемолитические стрептококки группы А не вызывают ревматический или постинфекционный эндокардит. У патогенов есть белковые частицы, которые очень похожи на частицы клеток тела. Антитела иммунной системы, которые фактически направлены против белковых частиц стрептококков, тем самым ложно атакуют клетки организма.

Наследственность является причиной появления ревматического эндокардита
Семейные исследования ревматических заболеваний сердца указывают на уязвимость людей с повышенным риском. Выявлены взаимосвязи между развитием ревматической лихорадки и определенным подтипом лейкоцитарного антигена человека. Поэтому наследственность играет важную роль в развитии болезни.
Клиническое течение
Ревматический эндокардит не всегда вызывает явные симптомы. То же относится и к ревматизму, который включает ревмокардит. Обычно первые признаки появляются вскоре после тонзиллита или фарингита. Интервал времени между причинной стрептококковой инфекцией и вспышкой ревматизма составляет около 10-20 дней.
Если развивается ревматическая лихорадка, симптомы воспаления и общего поражения сердца могут отсутствовать или плохо характеризоваться. Основными симптомами воспаления внутренней оболочки сердца являются учащенное сердцебиение и боль в груди. Это может вызвать сердечную аритмию.
В некоторых тяжелых случаях ревматический эндокардит настолько ослабляет сердце, что уменьшается его естественная функция. Потенциальные последствия – одышка, выпуклые яремные вены и снижение работоспособности.
Ревматический эндокардит чаще поражает левый желудочек сердца или клапаны. Симптомы воспаления сердца поражают митральный клапан в 80% случаев, а аортальный – в 20%. В результате ревмокардита клапанные створки утолщаются. Впоследствии либо возникает сильный стеноз, поскольку заслонка не открывается должным образом, либо заслонка теряет функцию клапана.
Пораженные суставы перегреты, опухшие и очень болезненные. Иногда развиваются поражения кожи: у 10% пораженных возникает красная ревматическая эритема – розовые пятна в форме колец или гирлянд, которые появляются лишь на короткое время на туловище.
Ревматическая лихорадка у детей также может быть обнаружена в 5-10% случаев маленькими безболезненными узлами под кожей – так называемые ревматоидные узелки. Они обычно образуются на сухожилиях стопы и костных выступах предплечья и гребня подвздошной кости.
Классификация
По локализации выделяют пристеночный, клапанный и тотальный эндокардит. По этиологии выделяют стрептококковый или наследственный эндокардит. По морфологии дифференцируют диффузный (вальвулит Талалаева) и очаговый.
Диагностика
Поскольку ревматический эндокардит может привести к осложнениям, ранняя диагностика особенно важна. Для этого необходимо быстро понять возможные временные отношения с бактериальной инфекцией. Для диагностики ревматической лихорадки, симптомы которой включают эндокардит, проводится комплексное физическое обследование пациентов.
Если есть подозрение на ревматический эндокардит или лихорадку, для диагностики можно использовать рентген: рентгеновское изображение может предоставить информацию о возможных изменениях сустава.
В лабораторных анализах могут быть обнаружены неспецифические маркеры воспаления и антитела против яда возбудителей – A-стрептококков. Рекомендуется определять антитела на 3-4 неделе после начальной инфекции, поскольку в это время регистрируются самые высокие концентрации в крови.
Неспецифическим воспалительным параметром является скорость оседания эритроцитов (СОЭ); ревматическая лихорадка или постинфекционный эндокардит исключаются при нормальной скорости оседания эритроцитов.

ЭКГ – метод диагностики ревматического эндокардита
С помощью ЭКГ у пациента могут быть обнаружены аритмии и нарушения проводимости сердца, возникающие в результате ревматического эндокардита. Ультразвуковое исследования можно использовать для изучения деятельности и функций сердечной мышцы и клапанов сердца, и, следовательно, болезней.
Наличие ревматической лихорадки может быть оценено в диагнозе на основе критериев Джонса. Если недавно была стрептококковая инфекция, и у пациентов есть 2 из следующих основных критериев или 1 основной критерий и 2 второстепенных критерия, это говорит о воспалении:
- воспаление сердца;
- лихорадка;
- блуждающий артрит;
- боли в суставах;
- хорея;
- изменения ЭКГ (увеличенный интервал PR);
- ревматическая эритема;
- увеличенные воспалительные параметры;
- подкожные узелки
- повышенное количество антител к стрептококкам;
- ревматическом эндокардите.
В гистологическом исследовании часто выявляется разрастание сосудов, что связано с травмой клапанов сердца, но это не является признаком неосложненного пролапса митрального клапана.
Значительное воспаление редко встречается при ревматических заболеваниях клапанов в хронической фазе. В общем, диагноз ставится по грубому виду клапана, с историей болезни и дополнениями в диагностике.
Методы терапии
Если ревматический или постинфекционный эндокардит находится в острой фазе, абсолютный постельный режим является обязательным в терапии. Чтобы обеспечить успешное лечение, в любом случае необходимо принимать антибиотики (пенициллин) в течение 10 дней. Самостоятельно прекращать терапию категорически запрещено.

Пенициллин – препарат для терапии ревматического эндокардита
Воспаление и боль могут быть уменьшены обезболивающими средствами – ацетилсалициловой кислотой или ибупрофеном. Если наблюдается тяжелый ревматический эндокардит или лихорадка, вводят кортизон или лекарства, которые подавляют иммунную систему – иммунодепрессанты.
Возможные осложнения
Ревмокардит может привести к серьезным осложнениям в виде хронических изменений в клапанном аппарате сердца. Это может повлиять на всю сердечную деятельность в зависимости от степени.
Когда развивается ревматический эндокардит, сердечные клапаны могут продолжать рубцеваться спустя несколько лет. В крайних случаях необходима операция с заменой клапана.
Прогноз
Выявленный на ранних стадиях ревматический эндокардит обычно протекает благоприятно: через 4-8 недель он заживает. Однако, поскольку симптомы воспаления сердца не очень показательны, ревмокардит остается необнаруженным, и повреждение сердца не замечается, пока не станет слишком поздно для терапии. Исход ревматического эндокардита напрямую зависит от скорости начала лечения.
Прогноз ревмокардита зависит главным образом от течения ревматической лихорадки и степени тяжести повреждения клапанов. Прогноз для клапанной сердечной недостаточности благоприятен, если терапия начинается рано.
Меры профилактики
Воспаление внутренней оболочки сердца можно предотвратить с помощью определенных мер. Поскольку ревматизм является результатом заражения определенными бактериями – бета-гемолитическими А-стрептококками – для профилактики эндокардита в любом случае важно соответствующее лечение инфекций – тонзиллита и фарингита.
Если прописаны антибиотики, рекомендуется их принимать их в соответствии с назначением и не прекращать терапию преждевременно, как только исчезнут симптомы. Любой, у кого был ревматический или постинфекционный эндокардит, может предотвратить его повторение: антибиотики должны приниматься в течение более 10 лет.
После этого пенициллин для профилактики стрептококковых инфекций принимается перед любой процедурой, при которой стрептококки могут попасть в кровоток – перед операцией или стоматологическими вмешательствами. Также рекомендуется вести здоровый образ жизни – пить достаточно жидкости, принимать сбалансированную пищу и заниматься спортом.
Эндокардит у детей считается одним из серьезнейших заболеваний сердца, которое тяжело поддается лечению. Эндокардит – воспаление самой внутренней стенки сердца, формируется в результате воздействия инфекции или аутоиммунного процесса. Врожденные состояния диагностируются редко. Большое количество ВПС и необходимость оперативного вмешательства, приводит к тому, что инфекционный эндокардит у детей диагностируется часто на последней стадии.

Отмечено, что у детей от трех лет чаще повреждаются нормальные клапаны, а у детей старшего возраста повреждение эндокарда сочетается с ВПС. Лечение, наблюдение и профилактические мероприятия таких пациентов проводится постоянно.
Причины
Эндокардит – заболевание, которое характеризуется воспалением внутренней оболочки сердца и сердечных клапанов. Возникновению болезни способствуют:
- различные заболевания и пороки развития сердца;
- частые обострения хронической инфекции;
- иммунодифецитные состояния, которые развиваются вторично.
- Классификация выделяет две основные группы:
- инфекционные или бактериальные эндокардиты;
- и неинфекционные, которые развиваются после травмы сердца, снижение иммунной защиты.
Ревматический эндокардит возникает в результате обострения аутоиммунных процессов: ревматизм у детей, красная волчанка, склеродермия. Антитела образуются в процессе ревматической атаки или аутоиммунных заболеваний, что провоцирует развитие эндокардита и в результате клапанных пороков сердца.
Ревматизм – заболевание соединительной ткани, которое происходит под воздействием аллергенов, развивается после инфекционного заболевания.
Сам инфекционный агент в развитии эндокардита не участвует, но продуцирует активный белок, который и запускает процесс ревматической атаки. Большинство эндокардитов имеет бактериальную природу. Выделяют следующих агентов:
- стафилококк;
- стрептококк;
- клебсиелла;
- грибы кандида;
- кишечная и синегнойная палочка;
- менингококк;
- разные вирусы.
Бактериальный эндокардит протекает в острой, подострой, хронической рецидивирующей и латентной формах. Также выделяют первичный, это когда процесс развивается на здоровых структурах сердца, и вторичный, на фоне имеющегося врожденного порока сердца или приобретенного.

Симптомы
Общие признаки эндокардита – повышение температуры у детей, озноб. Повышенная утомляемость, боли в мышцах и суставах, бледность кожных покровов, снижение массы тела. Ребенку требуется покой, организовать постельный режим, с ограничением переохлаждений и переутомлений. Кроме общих жалоб, у детей при эндокардите появляются головные боли, тошнота, головокружение, что связано с сосудистой реакцией на общую интоксикацию организма. Симптомы инфекционного эндокардита в разные периоды у детей могут отличаться.
Острый период бактериального эндокардита характеризуется резким подъемом температуры, сильной слабостью, ломотой в теле. Озноб сопровождается сильным потоотделением, снижение артериального давления, появляются признаки угнетение центральной нервной системы у детей. Новорожденные пациенты малоактивны, вяло берут грудь. Вместе с указанными симптомами появляются изменения в клиническом анализе крови.
Так как процесс развивается стремительно, то и поражение сердечной ткани идет быстро. Рано появляется грубый систолический шум, который свидетельствует о прободении створки клапана.
Параллельно вместе с обще инфекционными проявлениями заболевания, надо рассказать о специфических кардиологических жалобах, которые предъявляет ребенок. Боль в области сердца может быть ноющего характера, при затяжных процессах или сильная схваткообразная. В результате инфекционного процесса может повреждаться не только структура внутренней стенки сердца, развиваются разные виды аритмии. Ребенок жалуется на нехватку воздуха при интенсивных играх, больших нагрузках, потеря сознания.
Характерным признаком ревматического эндокардита является ревматизм. Процесс возникает в результате активации стрептококковой инфекции. Уже в период первой атаки, при поражении суставов ребенок предъявляет жалобы на перебои в работе сердца. Отмечается мнимое волнообразное течение заболевания. Когда после перенесенной ревматической атаки и стихания процесса опять поднимается температура и ухудшается общее самочувствие.
При впервые развившемся процессе не сразу формируется поражение клапанов, поэтому шум в сердце можно не услышать. Но при частых обострениях, створки клапанов травмируются, формируется фиброз, со временем приводит к деформации.
Постепенно створки утолщаются и аускультативно можно выслушать различные шумы, которые могут меняться по интенсивности. Пульс становится частым и лабильным, можно зафиксировать нарушение ритма. При исследовании общего анализа крови выявляется ускоренное оседание эритроцитов, изменение лейкоцитарной формулы. Работа центральной нервной системы изменяется под воздействием патологических комплексов, развиться ревматическая хорея.

Исход острого процесса ревматического эндокардита, благоприятный для жизни, особенно при соблюдении профилактики заболевания. Неблагоприятный исход для полного выздоровления, так как процесс приобретает хроническую форму с частыми или не частыми обострениями.
Все симптомы могут проявляться в разной степени активности. Это зависит от индивидуальных особенностей организма. От возраста пациента, наличие иммунного дефицита или других хронических заболеваний. Поэтому говорить однозначно, что все дети болеют одинаково нельзя. При возникновении воспалительного процесса системного характера нужно проконсультироваться с врачом.
Диагностика
Часто дифференциальная диагностика затруднена и не своевременна. Это связано с тем, что на фоне инфекционного процесса врач назначает антибактериальную или противовирусную терапию как можно раньше. На фоне приема препаратов явные симптомы заболевания сглаживаются. Для правильной диагностики у ребенка инфекционного эндокардита нужно грамотно собрать анамнез и тщательно осмотреть пациента.
Врач должен внимательно осмотреть кожные покровы ребенка, собрать тщательно анамнез заболевания. Понаблюдать за тем как ведет себя ребенок (активен или вял). Обязательно замирение артериального давления и пульса. При длительном процессе наблюдаются отеки ног. Аускультативно врач выслушивает шум в сердце. Характер шума зависит от того, какой клапан поражен. Поражение клапанного аппарата происходит в результате отложения тромботических масс на створки.

Проведение электрокардиографического исследования помогает определить состояние миокарда и водителя ритма. Своевременное выявление аритмии, поможет избежать серьезных осложнений на сердце.
Ультразвуковое исследование органов брюшной полости помогает определить поражение селезенки в виде ее увеличения.
Эхокардиография позволяет с помощью ультразвука рассмотреть структурные изменения, которые возникают при заболевании. Основными симптомами можно назвать обнаружение разрастаний на створках клапанов, определяют подвижность створок, наличие изменений в самом эндокарде. Это исследование позволяет определить степень клапанной недостаточности.
Лабораторные исследования крови подтверждают наличие воспалительного процесса в организме, появление в крови специфических белков (с – реактивный белок и глобулины). У новорожденных детей данные изменения отсутствуют. В моче определяются эритроциты и белки, которые в норме отсутствуют. В сложных случаях берут биопсию эндокарда.
Если в крови при посеве определяется возбудитель, а в анамнезе имеется ВПС или оперативное лечение сердца, это является решающим фактором в постановке диагноза.
Лечение
С первых дней заболевания, при обнаружении в крови возбудителя, назначается антибактериальная терапия. Длительность курса от двух недель до полутора месяцев. На фоне лечения постоянно проводится бактериологическое исследование крови для контроля. В тяжелых ситуациях дополнительно назначают лечение глюкокортикоидами, проводят переливание плазмы. Общеукрепляющая терапия дополняется препаратами, которые направлены на улучшение иммунного ответа организма.
При отсутствии положительной динамики на фоне лечения показано оперативное вмешательство с целью удаления, а затем протезирования пораженного клапана.
Чтобы исключить у детей развитие инфекционного эндокардита, профилактика включает своевременное выявление и лечение хронического очага инфекции. Благоприятный исход в лечении инфекционных заболеваний поможет избежать вторичных осложнений на сердце. У ребенка с врожденным пороком сердца профилактика бактериального эндокардита проводиться строго под наблюдением лечащего доктора.
При подозрении на развитие инфекционного эндокардита у детей, лечение проводиться в стационаре, под постоянным наблюдением врачей. Комплекс мероприятий включает медикаментозную терапию, и соблюдение режима у ребенка. Питание сбалансированное, с достаточным содержанием электролитов (калия, натрия, магния), белков и углеводов.
На фоне терапии, постоянно проводиться электрокардиологическое и эхокардиологическое исследование, которые помогают определить эффективность назначенных процедур, улучшив исход заболевания.
Профилактика и прогноз
Прогноз для жизни благодаря профилактическим мероприятиям и антибактериальной терапии в большинстве благоприятный. После курса интенсивного лечения жалобы отступают, и ребенок возвращается к обычной жизни. После выздоровления специалист в качестве профилактики продолжает наблюдение ребенком, с целью раннего выявления сердечных осложнений.
Если говорить о прогнозе на выздоровление, то он не всегда благоприятный, так как заболевание приобретает хроническое течение.
Профилактика во время беременности сводится к грамотному наблюдению женщины, своевременная и полноценная терапия любого инфекционного заболевания. Общеукрепляющие профилактические занятия направлены на закаливание организма, и формирование сбалансированной физической нагрузки.
Сейчас на статью оставлено число отзывов: 36 , средняя оценка: 4,17 из 5
Инфекционный эндокардит у детей относится к числу острых или подострых недугов. Он касается клапанного или пристеночного эндокарда. Проявляется недуг в виде воспаления, которое вызывается инфекцией. Возбудителями эндокардита могут быть и бактерии.
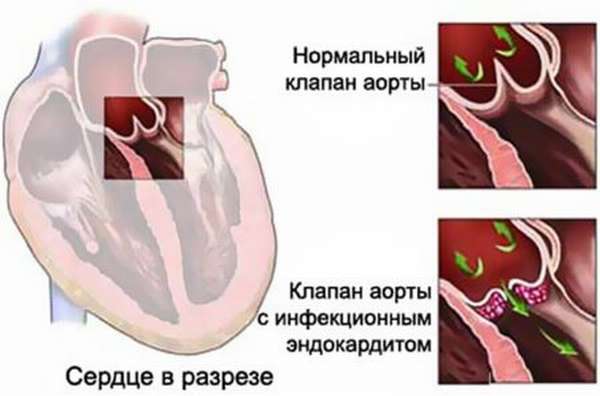
Сейчас бактериальный эндокардит считается одной из самых серьезных проблем и главной причиной смертности у детей. Его вариативность и специфичность всего недуга вызывает определенные трудности при диагностике и заключении. Частота эндокардита пока неизвестна, но количество госпитализированных с каждым годом возрастает. Так, в последние годы тенденция говорит о 0,55 случаях на тысячу пациентов. Отмечается, что мальчики страдают от недуга в 2-3 раза чаще, чем представительницы слабого пола.
- Патогенез эндокардита
- Механизм развития
- Природа и симптоматика заболевания
- Общие инфекционные симптомы
- Признаки поражения сердечной ткани
- Характерные симптомы
- Признаки инфарктных процессов во внутренних органах
- Диагностика эндокардита
- Лечение эндокардита
- Принципы антибиотикотерапии
- Наиболее частые антибиотические группы, применяемые в терапии
- Показания к хирургическому вмешательству
- Возможные осложнения эндокардита и прогноз
- Методы профилактики
- Прогноз
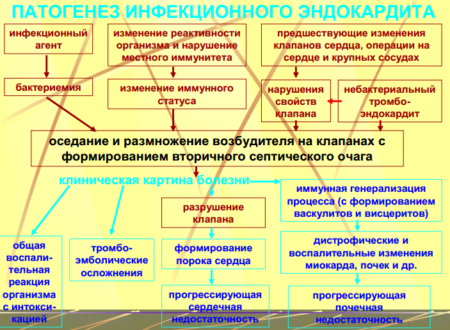
Патогенез эндокардита
Патогенез заболевания достаточно сложный. Он связан с различными факторами. Это могут быть:
- изменения иммунитета и реакции организма на возбудитель,
- развитие дисплазии соединительных тканей сердца,
- повреждение коллагеновых структур и прочее.
Существует всего 3 фазы патогенеза, которые отличаются между собой характерными особенностями:
- Инфекционно-токсическая. Она возникает в качестве ответной реакции на возбудители воспаления и связана с выявлением бактериемии. А вот сами изменения в сердце выражаются умеренно. Заболевание протекает как острое инфекционное. Могут наблюдаться интоксикация, изменения периферической крови.
- Иммуновоспалительная стадия. Она формируется в результате образования антител. Процесс протекает при формировании ЦИК. В это же время активируется комплемент. На протяжении всей фазы наблюдается переход из локального в генеральное течение: поражаются другие органы, видны прочие изменения в области сердца. Врачи классифицируют заболевание как иммунокомплексное.
- Стадия дистрофии. Проявляется в виде хронического воспаления эндокарда. Поражаются также внутренние органы, что вызывает пороки, отложения солей кальция. Развивается сердечная недостаточность. Вероятность найти порок сердца через определенный срок после реабилитации возрастает. Кроме того, возможен рецидив.
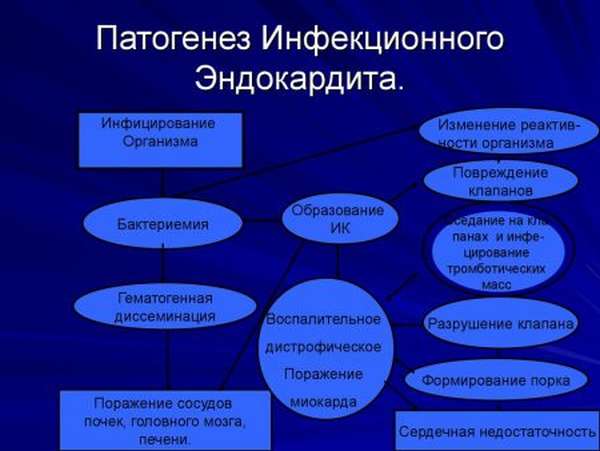
Как правило, болезнь возникает у пациентов, которые имеют морфологические дефекты тканей сердца. При этом ток крови в любом режиме (турбулентный, медленный или усиленный) влияет на изменения эндокарда. Не исключено первичное образование тромбов, которое связано с гемодинамическими или реологическими нарушениями.
Важно! В конце концов, все это приводит к оседанию микроорганизмов на клапанах. Также может появляться эмболия сосудов в каждом круге кровообращения.
Механизм развития
Когда концентрация стрептококка или стафилококка начинает увеличиваться, они оседают на эндокардите. В этот процесс подключается система, отвечающая за свертываемость крови.
Природа и симптоматика заболевания
Этиология может быть следующих типов:
- Врожденный. Такой тип эндокардита возникает на фоне острых заболеваний вирусной природы. Врожденный эндокардит может возникнуть при обострении хронических вирусных инфекций у беременной женщины. Это представляет опасность не только для будущей матери, но и для новорожденного.
- Приобретенный. Эндокардит может возникнуть у малыша в возрасте до 2 лет. Чаще всего он формируется в области интактных клапанов. Если же недуг затрагивает более старшую возрастную группу, то следует говорить о наличии порока сердца. Основной фактор, который ведет к развитию инфекции, – это операция, проводимая на сердце для устранения порока.
Как правило, предрасполагающие причины можно обнаружить примерно у третей части госпитализированных. Примечательно, что снижение частоты ревматизма сердечной мышцы приводит к уменьшению пороков сердца на этом фоне.
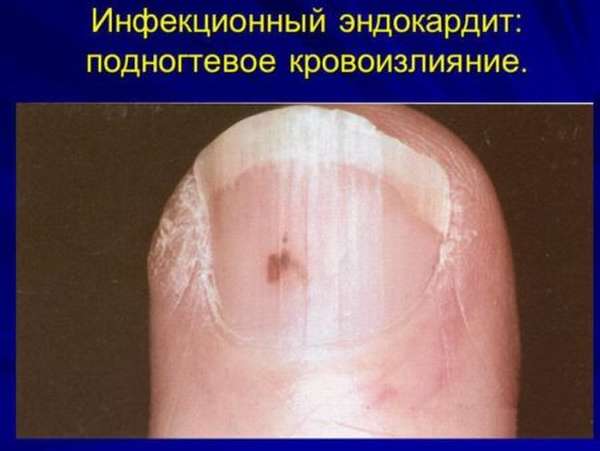
Симптомы на начальной стадии эндокардита могут не проявляться. Но уже через пару-тройку дней после локализации недуга наблюдаются шумы в области аортального клапана. Далее наблюдается генерализация всех процессов. В это же время изменяется цвет кожного покрова, возникают шумы, анемии и различного рода поражения жизненно важных органов. Далее проявляется недостаточность любой этиологии. В некоторых случаях симптоматика позволяет выяснить основную причину заболевания.
- увеличение температуры тела до 38,5 градусов, жаропонижающие препараты дают кратковременный эффект,
- приступы лихорадки сопровождаются ознобом и обильным потоотделением,
- развитие слабости, быстрой утомляемости,
- отсутствие аппетита, потеря веса,
- мышечные и суставные боли,
- увеличение лимфатических узлов.

- возникновение сердечных шумов,
- колющие боли в области сердца,
- одышка после небольшого физического напряжения.
На кожном покрове появляется мелкая безболезненная сыпь, исчезающая за несколько дней.
Проявляется закупоркой сосудов и нарушением кровообращения. Встречается очень редко.
Диагностика эндокардита
Как правило, проведение диагностики затрудняется в силу того, что она проводится несвоевременно, как и само лечение. Это вызвано тем, что на фоне быстро распространяемого воспаления проводится быстрое лечение противовирусными препаратами. Это слегка или в полной мере нивелирует симптоматику, о которой мы говорили ранее. Чтобы корректно собрать анамнез, потребуется тщательный осмотр ребенка и полная карта заболеваний. Диагностика эндокардита проводится в 3 этапа.
Сбор анамнеза. Кроме составления истории болезни пациента проводится также наблюдение. От врача требуется:
- тщательный сбор данных,
- проведение замеров пульса и АД,
- прослушивание сердца на наличие шумов.
Аппаратное диагностирование. При помощи ЭКГ можно обнаружить аритмию, что позволит избежать осложнений. Используя ультразвук для исследования брюшной полости, можно обнаружить изменения селезенки и воспалительный очаг. ЭхоКГ дает возможность рассмотреть наличие всех структурных изменений тканей и органов при заболевании. В это же время определяется подвижность створок и изменения в потенциально больном органе. Также диагностируется степень клапанной недостаточности.
Обследование в лаборатории. Исследование кровяной плазмы может подтвердить воспалительный процесс, который происходит в детском организме. Так, в лаборатории можно уловить специфические белки, которые как раз и являются признаком воспалительного процесса. Важно понимать, что у младенцев подобные изменения не могут проходить сами. В урине могут найти эритроциты или белки, которые не должны присутствовать при нормальном состоянии организма. Если же ситуация с больным сложная, проводится биопсия эндокарда.
Важно! Решающий фактор в постановлении заключения играет посев крови. Если будет обнаружен возбудитель, а при сборе данных было обнаружено, что проводилась операция на сердце, это является решающим фактором при постановке диагноза.
Лечение эндокардита
С первых дней, когда доктор обнаружит заболевание, назначается терапия антибиотиками. Продолжительность курса зависит от степени болезни и может варьироваться от 2 недель до 2 месяцев. Весь этот период должно проводиться исследование плазмы крови. Переливание крови и терапию глюкокортикоидами назначают, если случай нетипичен и протекает остро. Улучшение иммунитета и его реакции на заболевание достигается путем приема общеукрепляющих средств.
Если нет положительной динамики в процессе лечения, то проводится оперативное вмешательство. Его цель – удалить пораженный клапан, а после поставить на его место протез.
Для исключения инфекционного заболевания у ребенка могут проводиться профилактические меры. Это позволяет не просто своевременно выявить болезнь и ее очаг, но и избежать различных осложнений. У ребёнка, который имеет врожденный порок сердца, все меры следует проводить исключительно под присмотром врача.
Если имеются хоть малейшие подозрения на инфекцию и тревожат симптомы, терапию следует провести в стационарном режиме. В комплекс процедур входит прием медикаментов, соблюдение режима дня подростком или малышом. Играет роль сбалансированное питание.
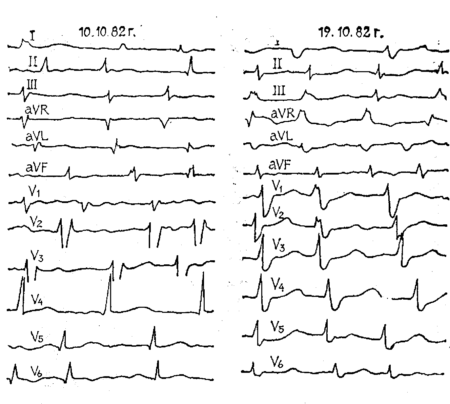
В конечном счете, исход ревматического эндокардита у детей благоприятен, если было проведено своевременное эффективное лечение. Исход можно сделать максимально благоприятным, если в период терапии проводить постоянный мониторинг при помощи ЭКГ и ЭхоКГ.
- применение внутривенного или внутримышечного введения,
- сочетание нескольких антибиотиков,
- продолжительность лечение не меньше двух недель,
- контроль результата посева крови и чувствительности возбудителя к препаратам.
- пенициллины,
- цефалоспорины,
- макролиды.

- отсутствие эффекта от консервативной терапии,
- присутствие гнойного абсцесса или свищей в эндокарде на УЗИ,
- недостаточность сердца,
- эндокардит протезированного клапана, требующий срочной замены.
Возможные осложнения эндокардита и прогноз
Ребенок должен находиться на учете у врача, чтобы можно было выявить любые осложнения на ранних стадиях. К последствиям относятся:
- почечная или сердечная недостаточность,
- осложнения после тромбоэмболии (инфаркты и прочее),
- абсцессы головного мозга.
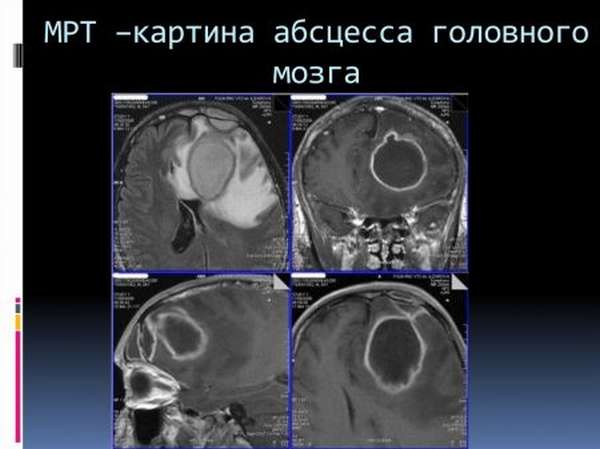
Все упомянутые осложнения стоит рассматривать, как терминальную фазу заболевания. Кроме того, вырастает вероятность появления менингита, артрита, перикардита и прочих гнойных воспалений.
Обратите внимание! Хоть в общих чертах прогноз и благоприятен, все же существует группа риска, когда недуг становится хроническим.
Методы профилактики
В заключение стоит сказать несколько слов о профилактике эндокардита. Как правило, она проводится, когда ребенок еще находится в утробе матери и сводится к тому, что женщина должна проходить полное и своевременное лечение инфекционных и аллергических заболеваний при беременности. Что же касается малыша, то следует с детства приучать его к закалке организма и умеренным физическим нагрузкам. Тогда риск развития эндокардита инфекционной природы становится минимальным.
Для исключения инфекционного заболевания у ребенка могут проводиться профилактические меры. Это позволяет не просто своевременно выявить болезнь и ее очаг, но и избежать различных осложнений. У ребёнка, который имеет врожденный порок сердца, все меры следует проводить исключительно под присмотром врача.
Также важно запомнить следующие правила:
- прохождения УЗИ сердца дважды в год,
- использование пятидневной антибиотикопрофилактики после удаления зуба,
- применение антибиотиков для лечения ОРВИ,
- своевременное лечение хронических инфекционных заболеваний,
- проведение общего анализа крови каждые полгода.
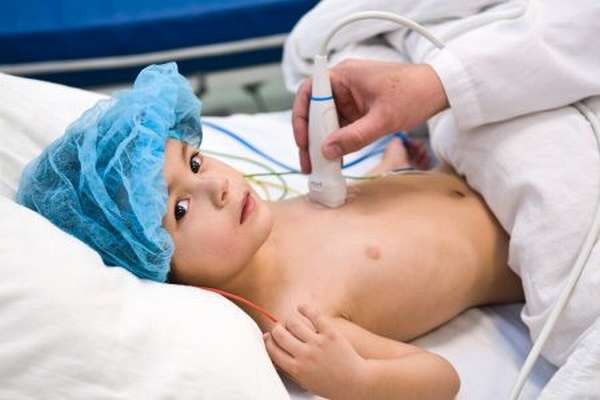
Прогноз
Прогноз достаточно благоприятен для большинства пациентов, если соблюдать профилактические меры и антибактериальное лечение. Ребенок имеет все шансы вернуться к обычной жизни, жалобы на здоровье отступают, если курс интенсивного лечения будет окончен успешно.
Читайте также:


