Ишиас это нестерпимая боль
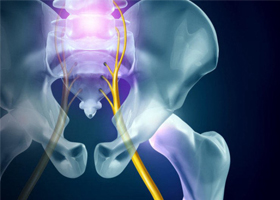
Общие сведения
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
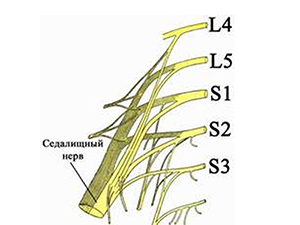
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.

Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.
Если болит седалищный нерв, то жизнь становится невыносима. Ведь помимо нестерпимой боли, охватывающей всю ногу, ягодицы и поясницу, а также иных неприятных симптомов, возникает затруднение передвижений. Ведь каждое движение усиливает болевой синдром. Для лечения этого состояния требуется устранение симптоматики и причины развития воспалительного процесса.
Причины возникновения боли седалищного нерва
Необходимо понимать, что воспаление седалищного нерва (невралгия, ишиас) довольно редко возникает как самостоятельная патология. Намного чаще это состояние является симптомом одного из заболеваний.

Таким образом боль из-за воспаления седалищного нерва может возникать из-за:
- остеохондроза;
- грыжи межпозвоночного диска;
- спондилеза;
- стеноза поясничного отдела спинномозгового канала;
- нестабильности позвоночника;
- остеоартроза;
- образования остеофитов.
В этих случаях воспаление нерва происходит в результате его сдавливания и раздражения структурами позвоночника. Кроме этого ишиас может возникать при:
- переохлаждении;
- синдроме грушевидной мышцы;
- новообразованиях;
- беременности;
- травмах органов или мышечного аппарата малого таза;
- отравлении организма алкоголем или токсическими веществами;
- внутренних кровотечениях;
![]()
сахарном диабете;- подагре;
- инфекционном процессе;
- невритах;
- герпесной инфекции;
- родовых травмах;
- урологических и гинекологических болезнях;
- тромбозах.
Предопределяющими факторами могут выступать переохлаждения, частые или резкие физические нагрузки, длительное пребывание в неудобной статической позе, поднятия тяжестей, резкие повороты тела.
Симптомы невралгии
Воспаление седалищного нерва не заметить невозможно. Ведь состояние сопровождается довольно сильными болями, которые наблюдаются обычно в обеих ногах, однако сильнее выражены со стороны локализации воспаления. Болезненность охватывает поясницу, бедра, ягодицы и голени. Другие симптомы:
Следует заметить, что иногда воспаление развивается постепенно. При этом боли имеют незначительную выраженность и стихают в периоды отдыха. Кроме этого наблюдается усталость и ломота в ногах. По мере усиления патологического процесса боли набирают выраженности.
Характеристика болевого синдрома
Боль, сопровождающая ишиас, может иметь разный характер: ноющий, жгучий, стреляющий или тянущий. Довольно часто они приступообразные: периоды острой нестерпимой боли сменяет ее практически полное утихание.
Болезненные ощущения распространяются на всю ногу, вплоть до пальцев и охватывают нижнюю часть спины. При этом конечность болит сильнее.
Обычно поражается только один седалищный нерв. При этом некоторое покалывание и онемение кожи наблюдается и на второй ноге. При двусторонней невралгии поражаются нервы обеих ног. Это состояние наиболее тяжелое и мучительное.
При отсутствии лечения и усугублении болезни боль бывает настолько сильной, что человек не может двигаться.
Что делать при боли седалищного нерва
При возникновении болей, характерных для ишиаса, лучше не затягивать визит к врачу. Это может быть невролог, нейрохирург, вертебролог, мануальный терапевт. Только специалист сможет установить причину заболевания после проведения всех необходимых исследований и назначить актуальную терапию.
Если по каким-то причинам пока к врачу попасть не удается, то можно принять некоторые меры дома:
![]()
уменьшить нагрузки и ограничить физическую активность;- укутывать пораженные места и избегать переохлаждений;
- проводить согревающие процедуры;
- допускается прием обезболивающих средств.
Существуют симптомы, при которых визит к врачу откладывать нельзя:
- боль быстро охватывает новые участки тела;
- повышение температуры;
- сильное онемение ног, мешающее ходить;
- сильная отечность и покраснение кожи;
- нарушение мочеиспускания и дефекации.
Диагностика
Обычно для распознавания воспаления седалищного нерва врачу достаточно опроса и осмотра пациента. Но для выбора подходящего лечения и установления причины болезни требуется проведение дополнительных исследований:
- анализов крови и мочи;
- рентгенография;
- ультразвуковое исследование;
![]()
компьютерная томография;- магнитно-резонансная томография;
- проба Вальсальвы;
- электронейромиография.
Лечение
При выборе схемы лечения учитываются многие факторы, но основополагающим является причина воспаления. Ведь только устранив ее можно добиться полного восстановления. Помимо этого, выбирая методы терапии, обращают внимание на симптоматику, возраст пациента, особенности его организма и наличие других патологий.
При острой фазе болезни пациенту обеспечивают полный покой и максимальное обездвиживание.
Лечение ишиаса медикаментами направлено на устранение симптомов и причин патологии. С этой целю могут применяться лекарства различных групп.
- НПВС часто являются основой лечения. Они позволяют устранить болезненность и уменьшить выраженность воспаления. Необходимо неуклонно придерживаться рекомендуемых доз и длительности приема НПВС, так как они могут негативно влиять на слизистую желудка. В острой фазе болезни назначают инъекционные формы лекарств, постепенно заменяя их таблетированными. Препараты: Диклофенак, Индометацин, Кетанов, Толметин, Напроксен, Кетопрофен.
- Витамины группы В назначаются для нормализации состояния и укрепления нервных волокон. Представители: Нейромакс, Неуробекс и др.
- Антибиотики показаны при инфекционной природе заболевания. Их выбор проводится в зависимости от возбудителя. Могут назначаться: Амоксил, Кларитромицин, Цефазолин, Азитромицин.
![]()
Гормональные препараты назначаются при сильных воспалительных процессах, которые не поддаются действию НПВС. Эти лекарства применяются максимально коротким курсом, так как обладают многими побочными эффектами. При нестерпимых болях средства могут вводиться непосредственно в эпидуральную область. Препараты: Дексаметазон, Преднизолон, Гидрокортизон.- Антидепрессанты назначаются для облегчения засыпания и снятия нервного напряжения только в составе комплексного лечения и под строгим контролем доктора.
- Хондропротекторы назначаются в случаях, когда ишиас является симптомом заболевания опорно-двигательного аппарата. Они позволяют восстановить хрящевую ткань. Препараты: Дона, Терафлекс, Муколван, Алфлутоп.
- Миорелаксанты позволяют унять спастические боли путем расслабления мышц. Представители: Мидокалм, Сирдалут.
Отдельного внимания заслуживают средства для местного применения: мазей, кремов и гелей. Они не способны самостоятельно излечить болезнь, но довольно быстро устраняют ее симптомы. Среди таких средств предпочтение отдают согревающим и обезболивающим препаратам.
Методы физиотерапии отлично дополняют лечение ишиаса. Применяют: электрофорез, УВЧ, фонофорез, парафиновые аппликации, иглоукалывание, магнитотерапия, электрические импульсы.
Лечебная физкультура и массажи назначаются только после устранения острой фазы болезни.
Массаж позволяет укрепить мышцы, уменьшить выраженность болевого синдрома, нормализовать лимфоток и кровообращение, улучшить проводимость нерва, предупредить атрофию.

Комплекс упражнений подбирается в индивидуальном порядке с учетом основного заболевания. Сначала гимнастика выполняется в положении лежа с минимальными нагрузками. Постепенно, с уменьшением болевых ощущений и увеличения двигательной активности, нагрузки повышают.
Выполнение упражнений необходимо для укрепления мышечного корсета, нормализации кровообращения и питания тканей, восстановления чувствительности конечностей. Хорошие результаты дают занятия на специальных тренажерах, а также плаванье в бассейне.
Народные методы
При ишиасе большинство методов народной медицины направлено на согревание болезненной области. Для этого применяются различные компрессы, мази и растирания.
Пример рецепта компресса. Смешать 3 столовые ложки меда со стаканом муки до однородного состояния. При необходимости можно добавить немножко воды, но тесто не должно быть жидким. Из получившейся массы формируют лепешку и прикладывают ее на область крестца. Накрывают компресс полиэтиленом и укутывают. Желательно проводить процедуру перед сном, чтобы компресс пробыл на теле до самого утра.
В случаях, когда консервативная медицина не справляется с болезнью, принимают решение о проведении оперативного вмешательства. Чаще всего это происходит при развитии ишиаса из-за ущемления нерва грыжей. Одной из проводимых операций является микродискэктомия.
Профилактика
Воспаление седалищного нерва лучше не допустить, чем потом лечить. Для этого следует придерживаться простых профилактических рекомендаций:
- выполнять упражнения для укрепления мышц спины;
- следить за осанкой;
- не допускать переохлаждений;
- вовремя лечить болезни позвоночника и инфекции;
- избегать поднятия и переноса тяжестей;
- минимизировать ношение обуви на каблуках;
- следить за весом.
Воспаление или защемление седалищного нерва, пояснично-крестцовый радикулит, ишиас – все это синонимы, названия одной и той же болезни. Больные, хотя бы раз в жизни столкнувшиеся с данным неврологическим заболеванием, вряд ли когда-либо забудут свой печальный опыт: незначительный дискомфорт и ощущение слабого жжения в районе крестцово-копчикового отдела позвоночника достаточно быстро может смениться резкими прострелами, отдающими в ногу, с нарастающей силой болезненных ощущений.
Седалищные нервы – два парных крупнейших нерва в организме человека, именно они отвечают за чувствительность и подвижность наших нижних конечностей.
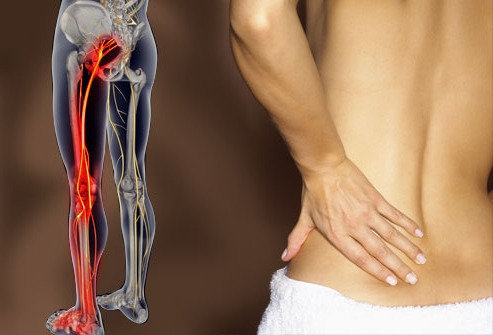
Один из основных симптомов воспаления или защемления седалищного нерва – первоначально односторонняя локализация болевых ощущений в правой или левой части ягодиц с переходом в ногу с той же стороны. Однако запущенный ишиас может с течением времени распространиться и на нерв с противоположной стороны. При переходе заболевания из острой в хроническую форму приступы болей могут повторяться периодически, после временного периода мнимого благополучия, причем спровоцировать их возобновление может множество внешних и внутренних факторов.
Спровоцировать воспаление и защемление седалищного нерва могут многие факторы:
- образование грыжи межпозвоночного диска;
- поднятие и перенос тяжестей;
- постоянные повышенные физические нагрузки;
- различные травмы позвоночника;
- опухоли в районе локализации седалищного нерва;
- возрастное сужение просвета спинномозгового канала;
- явления остеохондроза;
- длительное переохлаждение;
- перенесенные инфекционные заболевания;
- воспалительные процессы в органах малого таза (в т.ч. гинекологические заболевания);
- склонность к тромбообразованию;
- рассеянный склероз;
- отравления, интоксикации;
- длительный стресс;
- сахарный диабет.
При желании, список можно продолжить… Особенно хотелось бы отметить влияние стрессовых ситуаций на возникновение ишиаса. Ученые установили, что человек способен легко напрягать мышцы спины, ягодиц, а вот расслабить их самостоятельно, волевым усилием – нет. Способствуют расслаблению данной группы мышц положительные эмоции, негативные же переживания приводят к их повышенному тонусу и спазму, как следствие – к защемлению седалищного нерва. В пользу справедливости данной теории говорит тот факт, что локализация воспалительного процесса при ишиасе у мужчин и женщин разная: у женщин в 80% случаев наблюдается поражение правого седалищного нерва, у мужчин наоборот, процесс носит левосторонний характер с той же частотой. Объясняется это тем, что у мужчин при стрессе активизируется правое полушарие головного мозга и, соответственно, напрягается левая сторона тела, у женщин наоборот, работает левое полушарие и спазм наблюдается с правой стороны.
При первых признаках ишиаса, еще до обращения к врачу, можно предпринять некоторые простые меры, чтобы не допустить его быстрого развития и не усугублять свое самочувствие:
- откажитесь от мягкого дивана и кресла, спать нужно на ровной, достаточно жесткой поверхности;
- для уменьшения болей во время сна можно попробовать подложить под колени скатанное валиком одеяло;
- не делайте резких движений, наклонов, не поднимайте тяжелые предметы, не тянитесь вверх и не удерживайте что либо на вытянутой руке;
- до посещения врача ни в коем случае не пользуйтесь никакими разогревающими мазями и гелями (к примеру, это категорически запрещено при смещении и выпадении межпозвоночных дисков!);
- исключите возможность длительного общего переохлаждения.
Все эти рекомендации хоть и не носят лечебного характера, но значительно повысят шансы избавиться от ишиаса в более сжатые сроки и без осложнений.
Одними народными средствами воспаление седалищного нерва не вылечить, без обращения к врачу тут не обойтись. Врач диагностирует заболевание и возможные причины, его спровоцировавшие, на основании жалоб пациента, проверки рефлексов неврологическим молоточком, оценки чувствительности кожных покровов, чтобы оценить степень поражения нерва. Дополнительно обязательно назначается рентген, в сложных случаях – КТ или МРТ. При подозрении на наличие новообразований в области позвоночника проводится ПЭТ-КТ с использованием радиоактивных изотопов.
Лечение ишиаса носит комплексный характер, это достаточно длительный процесс. В остром периоде основные усилия врачей будут направлены на купирование болевого синдрома, облегчение состояния больного и локализацию воспалительного процесса, исключение возможности его дальнейшего развития. Прежде всего, назначаются препараты НПВС (сейчас чаще назначают группу мелоксикама - Мовалис, Мелбек и другие), в начале в виде краткого курса инъекций, затем с переходом на таблетированные формы и средства для местного применения (мази, гели). С целью уменьшения вредного воздействия данных медикаментов на ЖКТ, обычно назначают Омепразол, Ланцерол, Нольпазу и другие подобные лекарственные средства. Как правило, параллельно назначают инъекции витаминов группы В (В1, В6, В12), в тяжелых случаях возможно подключение стероидных препаратов (Преднизолон, Дексаметазон). В зависимости от причин, спровоцировавших ишиас, могут быть назначены средства, влияющие на свертываемость крови (Гепарин, Варфарин), мышечные релаксанты.
На протяжении нескольких последних десятилетий мнения специалистов существенно разделились: одни, по старинке, рекомендуют тепло (грелки, компрессы, растирания, разогревающие мази) при воспалении седалищного нерва, другие, напротив, категорически ратуют за… лечение холодом! Ну, что сказать: все мы разные, что может быть хорошо для одного больного, совершенно не подходит другому. Во всяком случае, метод опробован лично – после неослабевающих болей в течение 3-х часов, которые не смогли снять обезболивающие средства, была использована скоропомощная терапия в виде обкладывания ноги и ягодиц по ходу нерва содержимым морозилки. Приступ удалось снять в течение 20 минут! Могу порекомендовать больше прислушиваться к своему организму и смотреть самим, что вам реально помогает.
В основном после снятия острых проявлений заболевания возможно назначение физиотерапевтических процедур, иглоукалывания, лечебной гимнастики, грязелечения. Неплохие результаты порой дает применение Суджок-терапии, прочих мануальных практик. Однако сразу хочу предупредить: к мануальным терапевтам можно обращаться в том случае, если вы уверены, что это не шарлатан, и обязательно имея на руках хотя бы рентгеновские снимки – при наличии, к примеру, межпозвонковой грыжи, силовое вправление диска может быть чревато параличом и даже смертью пациента!
Из народных средств для лечения ишиаса применяют пчелиный воск с прополисом: в растопленном виде их наносят на область поясницы и крестца, покрывают полиэтиленом и укутывают шерстяным платком или шарфом. Такой компресс оставляют до утра.
Из меда и ржаной муки делают лепешку, прикладывают к больному месту, прикрывают полиэтиленом, укутывают шерстяными вещами и выдерживают ночь.
Настой зверобоя (1 ст. л. травы на стакан кипятка, можно настаивать в термосе 2 часа) рекомендуют пить по стакану 4 раза в день в течение месяца.
Отличной профилактикой ишиаса будет регулярное укрепление мышц спины и ягодиц, гимнастика и другие физические упражнения, утренний контрастный душ. Отнюдь не лишним будет также своевременное лечение сопутствующих заболеваний, способных спровоцировать воспаление седалищного нерва.
Читайте также:






