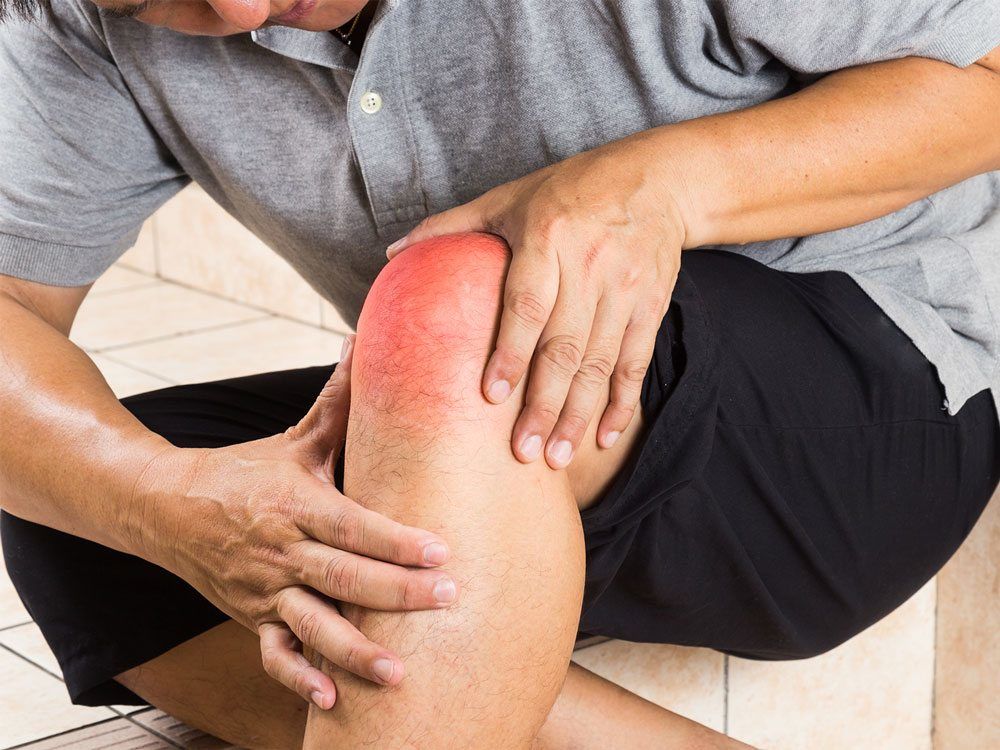
Инфекция в суставной жидкости
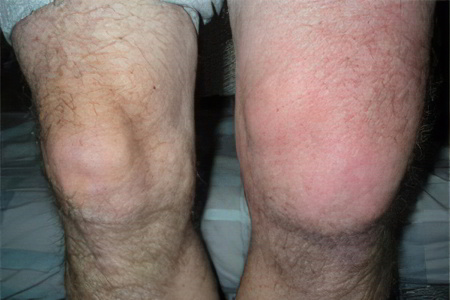
Скопление жидкости в суставах – проблема, которая требует незамедлительного вмешательства специалиста. Отсутствие острой боли и других ярко-выраженных симптомов – ещё не повод для того, чтобы относиться к проблеме несерьезно.
Важность своевременной диагностики и оперативного лечения заключается в том, что причиной скопления жидкости в суставах могут стать многие заболевания, как прямые, такие как артриты, так и те, которые казалось бы не имеют никакого отношения к суставам, например, вирусные заболевания.
Более того, большинство патологий, поражающих суставы, при несвоевременном лечении могут оставить неизгладимый след на здоровье и нормальной жизнедеятельности человека: стать причиной хронических болей, дискомфорта в движениях.
Чтобы предотвратить это нужно следить за здоровьем суставов, не испытывать организм непосильными физическими нагрузками, стараться избегать травм, делать лечебную гимнастику и профилактические процедуры. А в случае возникновения проблемы сразу же обращаться за помощью к специалистам.
Симптомы скопления жидкости в суставах
В зависимости от причины скопления жидкости и от того, в каком суставе она накопилась, симптомы могут различаться в каждом конкретном случае.
Среди общих симптомов выделяют следующие:
боль разной природы: острая, ноющая, тупая;
набухлость области сустава: может быть очень ярко-выраженной или почти незаметной;
скованные движения: в случае, если скопилось большое количество жидкости движения становятся затруднительными, а иногда и вовсе невозможными;
повышение температуры тела: может быть, как местное, в области поврежденного сустава, так и общее;
подкожное уплотнение в области сустава;
иногда могут сопутствовать головные боли или даже озноб, если скопление жидкости вызвано инфекцией.
Причины скопления жидкости в суставах
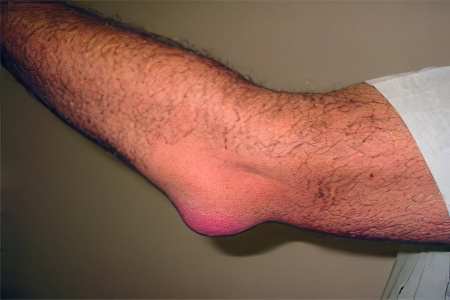
Есть несколько различных заболеваний инфекционного характера, которые могут спровоцировать скопление жидкости в суставах. Не стоит недооценивать и простой ушиб, который может привести к серьезным осложнениям.
Общий список причин скопления жидкости в суставах выглядит следующим образом:
Бурсит сустава – заболевание, которое может быть вызвано посредством травмы или инфекции. Бурсит провоцирует возникновение воспалительного процесса в синовиальной (околосуставной) сумки, которое сопровождается накоплением жидкости. Заболевание разделяется на несколько видов в зависимости от того, какой сустав поражен.
Таким образом существует:
Артрит – общее название группы заболеваний суставов. Общей чертой артритных заболеваний является воспалительная форма.
Возникает артрит по следующим причинам:
последствия механического повреждения сустава;
постоянные нагрузки на одну группу мышц.
В группе риска находятся люди, которые неправильно питаются, ведут малоподвижный образ жизни, имеют лишний вес и проживают в зонах с плохой экологией.
Артроз – заболевание суставов, которое может возникнуть по двум причинам: природное старение организма и изнашивание суставов, либо же перенесенная травма. Артроз протекает в двух стадиях. На первой возникают болезненные ощущения и значительно уменьшается количество жидкости возле сустава. На второй, наоборот, жидкость начинает накапливаться и иногда чрезмерно, формируя опухлость вокруг поврежденного сустава.
Синовит – воспалительное заболевание, поражающее синовиальную оболочку сустава и провоцирующее появление болезненных симптомов и скопления жидкости.
Синовит может возникнуть по следующим причинам:
Асептическое воспаление возникает в большинстве случаев из-за полученной травмы, переохлаждения или в следствие инфекционного заболевания. Жидкость, которая скапливается в суставе, по причине асептического воспаления не имеет в своем составе никаких гнойных или вирусных микроорганизмов.
Иммунное воспаление с выделение синовиальной жидкости возникает преимущественно как последствие перенесенных заболеваний или тяжелых аллергических реакций.
Гнойное воспаление возникает после проникновение в сустав патогенных микроорганизмов. В зависимости от рода вредоносной бактерии различают хламидийное, туберкулезное, дизентерийное, гонорейное и стафилококковое гнойное воспаление.
Перелом костей сустава. Это серьезное повреждение также приводит к образованию жидкости в области сустава и отечности.
Гемартроз – внутреннее кровоизлияние в сустав. В этом случае в суставе скапливается не выпот, а кровь. Возникнуть данная патология может в связи с механическими повреждениями.
Жидкость в коленном суставе
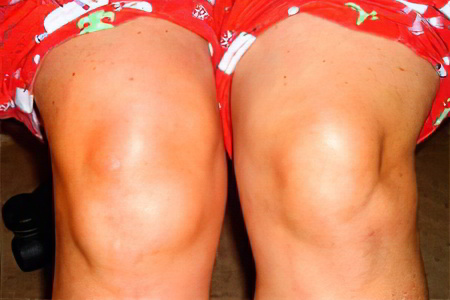
Жидкость в коленном суставе может появиться по многим причинам. На первом месте – травмы, так как колено наиболее часто подвергается серьезным нагрузкам, а также является одним из самых подвижных суставов.
Жидкость в коленном суставе может накопиться по следующим причинам:
Как уже говорилось выше, причин развития каждого из этих заболеваний очень много. В случае с коленом речь чаще всего идёт с травмой или же непосильными нагрузками.
Повредив коленный сустав один раз, в большинстве случаев пациент приобретет себе одно из хронических заболеваний на всю жизнь, так как сустав никогда уже нельзя будет восстановить полностью. Но это не означает, что пациент будет постоянно испытывать дискомфорт, так как в хронической форме заболевания обычно не имеют болезненных и ярко-выраженных симптомов.
Для предотвращения обострений заболеваний нужно следовать рекомендациям врача и внимательно относиться к здоровью суставов в дальнейшем.
Наиболее распространенным заболеванием коленного сустава, которое характеризуется скоплением жидкости является повреждение мениска. Эта проблема встречается не только у спортсменов, как считают многие. Серьезные нагрузки – это только одна из причин развития заболевания. Куда чаще мениск возникает из-за травмы, а от этого никто не застрахован.
Жидкость в локтевом суставе
Среди наиболее распространенных заболеваний, приводящих к скоплению жидкости в локтевом суставе, выделяют эпикондилит и бурсит. Если бурсит – заболевание, возникающее из-за скопления жидкости в суставной сумке, то эпикондилит вызывается поражением мышечной ткани в тех местах, где она соединяется с надмыщелками.
Развиться эти патологии могут в следующих случаях:
продолжительное механическое давление на область сустава;
травмы, растяжения (чаще всего возникают при спортивных тренировках, тяжелой физической работе);
чрезмерные непосильные нагрузки на сустав, которые долго длятся или неоднократно повторяются;
профессиональная болезнь, которая возникает из-за хронического положения сустава, например, у музыкантов, водителей.
Для успешного лечения сначала проводится диагностика. С её помощью специалист определяет патологию, причину развития, а также природу заболевания.
Диагностика состоит из следующих мероприятий:
в случае необходимости - пункция сустава (если в ходе диагностики обнаруживается гнойное или кровяное содержимое жидкости).
После диагностики назначается индивидуальное лечение, методы которого схожи с терапией поврежденных голеностопных, коленных и других суставов.
Жидкость в голеностопном суставе
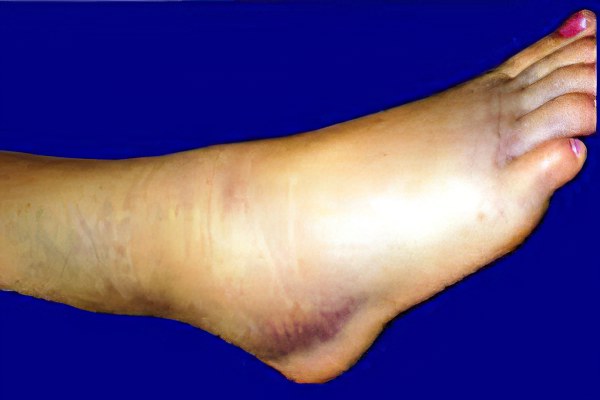
Отечность голеностопного сустава может быть вызвано намного большим количеством патологий, чем в случае накопления жидкости в локте или колене. Дело в том, что повреждения голеностопного сустава и как последствие его отечность может возникать из-за различных заболеваний вен. Кроме этого, причиной скопления жидкости могут стать и вышеупомянутые патологии, перелом, внутреннее кровоизлияние.
Среди распространенных заболеваний вен, которые приводят к накоплению жидкости в голеностопном суставе выделяют следующие:
тромбофлебит острого и хронического характера;
Сила земного притяжения обусловила тот факт, что скопление жидкости голеностопного сустава наиболее заметно в области перехода лодыжки в стопу.
Определить наличие лишней жидкости в области голеностопного сустава очень просто. Для этого достаточно надавить большим пальцем на припухлость. Если после того, как убрать палец, останется вмятина на некоторое время, то следует незамедлительно обратиться к врачу.
В случае, если причиной отеков являются заболевания вен и скопление жидкости происходит регулярно, то при наступлении рецидива рекомендуется лечь на спину и подложить что-то под ноги так, чтобы стопы были выше головы. Это поможет на время снять отек. После чего следует посетить лечащего врача.
Методы лечения
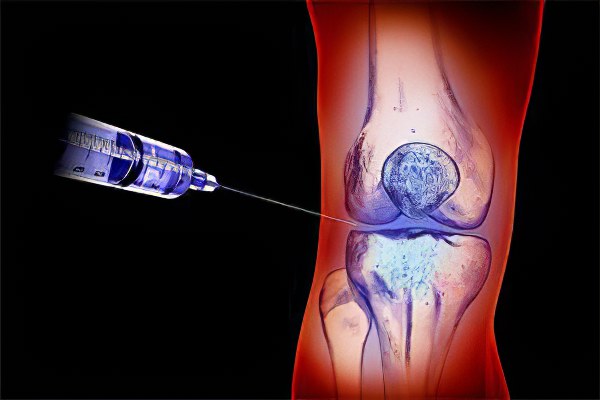
Независимо от причины скопления жидкости в суставах необходимо организовать комплексное лечение для максимального устранения заболевания и снятия болезненных симптомов.
Современная медицина способна оказать 2 варианта лечения.
Консервативные методы лечения.
В зависимости от степени запущенности заболевания назначается соответствующий метод лечения. Однако в любом случае он будет комплексным, так как даже после оперативного вмешательства нужно длительное время на реабилитацию с проведением лечебной физкультуры, мануальной терапии, витаминной терапии.
Оперативное лечение заключается в следующей процедуре. В полость пораженного сустава врач вводит специальную иглу, после чего жидкость откачивается шприцом. В большинстве случаев процедура проводится без анестезии. После того, как жидкость полностью откачана, доктор вводит антибиотик в область поражения. Фармакопунктура проводится обязательно, даже если природа воспаления не носит инфекционный характер.
Консервативное лечение предполагает проведение следующих мероприятий:
Противовоспалительная терапия: медикаментозное лечение (прием антибиотиков), местное лечение (фармакопунктура, нанесение противовоспалительных мазей, гелей и других средств).
Иммуностимулирующая терапия: приём иммуностимулирующих и общеукрепляющих препаратов, витаминов, кальция.
Физиотерапия и рефлексотерапия.
Мануальная терапия, в особенности точечный массаж и акупунктура.
При некоторых заболеваниях, например, при бурсите или переломе, первая помощь, которую оказывают врачи – это иммобилизация, то есть обездвиживание поврежденного сустава. Проще говоря, травматолог накладывает гипс.
В случае открытых поражений, пораженный участок обрабатывают антисептиком, а пациент принимает антибиотик для предотвращения развития инфекционного и гнойного заболевания.
Если речь идёт о хроническом заболевании с регулярными рецедивами, то комплексное лечение должно стать неотъемлемой частью жизни пациента. Во избежание обострений хронической формы и предотвращения скопления жидкости в суставах снова, пациенту назначается специальная диета, комплекс упражнений ЛФК. Пациент должен регулярно проходить оздоровительные курсы в лечебно-профилактических санаториях.
Важно понимать, что скопление жидкости в суставах – это проблема, которая может быть симптомом очень серьезных заболеваний. А потому самолечение и народные методы в этом случае не уместны. Народная медицина может применяться лишь в комплексе с консервативными методами терапии и после консультации с лечащим врачом.

О враче: С 2010 по 2016 гг. практикующий врач терапевтического стационара центральной медико-санитарной части №21, город электросталь. С 2016 года работает в диагностическом центре №3.
Помогла статья - поделитесь с друзьями:

11 самых вредных продуктов при диабете

6 причин есть корицу каждый день! Невероятная польза корицы.
Артралгия – боль в суставе. Это предвестник болезни или сам недуг. Появляется до начала органических повреждений. Возникает как результат раздражения нейрорецепторов синовиальной сумки. Полиартралгия охватывает сразу более 5 суставов. Есть разногласия о том, можно ли считать артралгию отдельным заболеванием.
Заболевание развивается постепенно и на первых стадиях практически не проявляется. Среди основных его симптомов – острая боль в коленном суставе после нахождения в состоянии покоя, изменения в походке. Постепенно во время движения дискомфорт проходит, но после длительного отдыха появляется вновь.
Тазобедренный сустав располагается в месте соединения бедренной кости с тазом. Он устроен таким образом, что обеспечивает свободу движений ноги во всех плоскостях. Тазобедренный сустав является самым крупным суставом организма и играет решающую роль в обеспечении прямохождения. На него приходится давление всей верхней половины тела.
Боль в плечевом суставе – это симптом целого ряда различных заболеваний. Она может быть связана с изменениями в костной и мышечной ткани, а также сухожилиях, или же свидетельствовать об инфекции в организме.Зачастую причиной боли становится чрезмерная физическая нагрузка.
Многие люди часто испытывают болевые ощущения в локтевом суставе. В большинстве случаев боли возникают на фоне различных заболеваний, но иногда могут появляться без видимых причин. Чаще всего с такой неприятностью сталкиваются люди, ведущие активный образ жизни, который предусматривает занятие спортом, загородный отдых.
Хруст в суставах – явление, с которым сталкиваются как взрослые, так и дети. Чаще всего человек замечает, что у него хрустят пальцы. Это кажется безобидным природным процессом. Но все не совсем так. Хруст может наблюдаться не только в пальцах рук, но и тазобедренном, коленном, локтевом, плечевом и других суставах.
Поскольку артроз коленного сустава обусловлен повреждением хрящей суставных поверхностей, то идеальный препарат должен обладать возможностью их восстановления. Такая надежда появилась при выделении группы хондропротекторов (ХП), самыми изученными представителями которой стали глюкозамин (ГА) и хондроитин сульфат (ХС).
В жизни каждый человек ощущает время от времени боль в суставах. Это связано с отложениями солей в суставах и позвонках. И тут вам потребуется лечение! Ведь лечение суставов – одна из самых важных составляющих процедур очищения организма. Здесь вы найдёте наиболее эффективные методы и.
Болезни суставов очень многообразны и причиняют много неудобств больным. Лечение может стать довольно затяжным процессом. Поддержать свой организм в это время и ускорить выздоровление помогут народные средства, изготовленные дома.
Инфекционный синовит является редким видом заболеваний суставов. Данная патология характеризуется скоплением бактерий в полости синовиальной сумки. Попадают бактерии в сустав различными методами. Чтобы правильно поставить диагноз, необходимо пройти медицинское обследование. Оно поможет установить причину и предотвратить инфицирование соседних суставов.
Этиология недуга
Патологический процесс протекает в полости синовиального мешка. Синовиальный мешок служит амортизатором для составляющих сустава. Он способствует снижению трения с костной ткани. Полость мешка заполнена специальной прозрачной жидкостью. В ее состав входят жирные кислоты и пептиды. Состав всегда постоянен.
Под влиянием разнообразных причин может произойти изменение качественных характеристик синовиальной жидкости. Она может стать более густой, поменять окраску. В отдельных случаях в ней выявляются включения патогенных веществ. Это вызывает воспаление стенок полости синовиального мешка, которое и называется синовитом.
При инфекционном синовите в полость кармана попадаю различные патогенные микроорганизмы. Опасностью данной формы синовита является быстрое его распространение на соседние суставы. В этом случае пациенту понадобится госпитализация. Своевременное же выявление заболевания позволяет сохранить здоровье других суставов человека.
Причины патологического процесса
Инфекционная форма синовита попадает в синовиальный мешок через различные системы и ткани. Основные системы, несущие инфекцию в сустав следующие:
- Лимфатическая система;
- Кровеносная;
- Суставная.
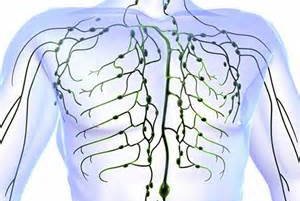
Лимфатическая система в нормальном состоянии помогает человеку поддерживать здоровье. Также она служит терморегулятором для всех органов и тканей. При развитии воспалительного процесса в тканях лимфа захватывает микроб и несет его к почкам и потовым железам. В некоторых же случаях происходит попадание микроба из лимфы в синовиальную сумку. Бактерия поселяется в полости и начинает активно размножаться. Происходит инфицирование синовиального мешка. Если бактерия относится к патогенным микроорганизмам, то она способна быстро размножаться. Это вызывает быстрое распространение инфекции по суставным тканям.
Кровеносная система также может повлиять на распространение инфекции в суставной ткани. По мелким кровеносным сосудам кровь поступает к стенкам синовиального мешка. Она несет молекулы кислорода к тканям. Но при наличии инфекции в организме с кровью в стенки синовиального мешка может попасть и болезнетворная бактерия. Это также сопровождается развитием инфекционного синовита.
Существуют различные причин инфекционного синовита. Болезнь часто поражает сумку из-за развития воспаления в других органах. Так, причиной синовита может стать артроз конечностей.
При этом виде заболевания воспаление быстро распространяется на соседние органы и ткани. Также причиной инфицирования может стать бактерия, вызывающая нагноение дыхательных путей. Этот вид бактерий не погибает в тканях при отсутствии кислорода. Он быстро попадает в кровяное русло. По сосудам микроб перемещается в полость синовиального мешка и вызывает инфекционную форму синовита.
Выделяется также инфекционный вид синовита, который развивается вследствие прямого заражения. Данный синовит попадает в синовиальную жидкость при не стерильном хирургическом воздействии на сустав. Через рану бактерия попадает в жидкость и сохраняется на стенках синовиального мешка.
Симптомы патологии

Симптоматика всех видов синовита схожа. Для данной патологии характерны следующие признаки:
- Появление опухоли на поврежденном суставе;
- Болезненные ощущения;
- Затруднение передвижения;
- Температура и лихорадка.
Все виды синовита сопровождаются развитием отечности пораженной сумки. Стенки мешка увеличиваются, становятся плотными. Постепенно происходит изменение структурного состава синовиальной жидкости. Сумка увеличивается. На коже появляется отек. Увеличение отека влечет появление опухоли.
Опухоль вызывает болезненные ощущения у пациента. При этом ему необходимо принимать позу, в которой неприятный симптом ослабевает. Подвижность сустава нарушается. Амплитуда движения становится меньше.
Благодаря инфекционной природе синовита у пациента возникает лихорадка. Лихорадочный синдром влечет повышение температурных показателей тела. При инфекционном синовите у пациента часто наблюдается температура, превышающая 38 градусов. При появлении этого симптома необходимо незамедлительно обратиться за медицинской помощью.
Диагностирование патологии
Диагностика синовита проводится при помощи различной медицинской аппаратуры. Основное обследование проводится при помощи ультразвуковой техники. На экране аппарата врач может быстро выявить увеличенную полость. В отдельных случаях в жидкости различаются разнообразные включения.
При установке причин врач берет пробу синовиального раствора для лабораторного исследования. Жидкость помещается в специальную среду, которая имеет идеальные условия для размножения различных бактерий. Микроорганизмы активно развиваются в ней, образуя колонии. Колония изучается на чувствительность к различным антибиотическим препаратам.
Также врачу необходимо внимательно изучить соседние суставы на наличие подобного воспалительного процесса. Для этого пациент направляется на рентгенографическое обследование. На снимке можно увидеть несколько затемнений, которые указывают на развитие инфекционного синовита.
Способы лечения
Устраняется данная патология часто хирургическим путем. При этом проводят два вида хирургического воздействия.
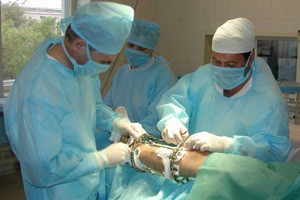
В первом случае у пациента производится вскрытие полости. В полученный разрез вводится специальная медицинская трубка. Через катетер синовиальная жидкость выводится наружу. Затем полость тщательно промывается специальным антисептическим раствором. После этого в разрез вставляется небольшой резиновый жгут. По его поверхности остатки синовиальной жидкости будут выходить на поверхность. После прекращения вытекания синовиального раствора разрез зашивается.
Во втором случае проводится полное удаление синовиального мешка. Через небольшой надрез врач вынимает синовиальный мешок и иссекает его от суставных тканей. Рана обрабатывается порошковым антибиотиком и зашивается.
Также инфекционная форма синовита сопровождается медикаментозным лечением. Для терапии применяется антибиотик и противовоспалительный препарат. Оба вида медикаментов способствуют устранению патологических явлений со стенок синовиального мешка. При высокой температуре пациенту рекомендуется прием противомикробных препаратов. Они устраняют саму причину инфекции.
После снятия обострения необходимо пройти курс восстановительного лечения. Пациенту необходимо носить эластичный фиксатор и принимать укрепляющие препараты. Физическая активность запрещается.
Большое число суставных заболеваний вызывает их повсеместное распространение. Если человек заметил непривычные признаки в суставной ткани, ему требуется помощь специалиста. Врач установит причину заболевания и подберет подходящее лечение.
В наши дни, согласно статистическим данным, той или иной формой артрита страдает каждый сотый человек на земном шаре. Пожалуй, самым коварным и тяжёлым видом заболевания является инфекционный артрит суставов. Его диагностируют в каждом третьем случае обращений по поводу воспаления костных сочленений. Болезнь не щадит ни младенцев, ни стариков, на неё не влияют половая или расовая принадлежность. Она может годами не подавать признаков своего существования, а смертность от её осложнений составляет 5-30%.
О воспалительных заболеваниях суставов (артрит – от греч. arthron – сустав, а часть слова – ит указывает на воспалительное заболевание органа) не понаслышке знали и древнеегипетские фараоны.
Причины инфекционного артрита. Возбудители артрита
Впервые инфекционный артрит суставов был описан в 1916 году немецким специалистом по инфекционным болезням и социальной гигиене Гансом Рейтером. Медик обратил внимание, что воспаление сочленений костей развилось у одного из его пациентов после того, как тот перенёс дизентерию. Позже было установлено, что причиной инфекционного артрита могут стать не только кишечные бактерии. Заболевание вызывают и другие микроорганизмы: паразиты (лямблии, аскариды, эхинококк, свиной цепень, кошачья двуустка, филярия и прочие), вирусы, грибы, бактерии (стрептококки, стафилококки, гонококки, туберкулёзная палочка и другие).
С током крови или лимфы возбудители артрита попадают в синовиальную жидкость полости суставов (вещество, необходимое для смазки суставных поверхностей, питания хрящей и амортизации) и начинают свою разрушительную работу. Другой путь для проникновения инфекции – открытые раны, укусы насекомых, травмы суставов, медицинские манипуляции (пункция сустава, внутрисуставные инъекции), наркомания, хирургические вмешательства (артроскопия, замена сустава на искусственный аналог). И, наконец, микроорганизмы могут добраться до сустава из близкорасположенных очагов гнойных поражений костной ткани. Инфекция либо сразу даёт о себе знать (например, золотистый стафилококк разрушает хрящевую ткань в течение 1-2 дней), либо занимает выжидательную позицию и активизируется после простудного заболевания, стресса и прочих ситуаций, связанных с общим ослаблением организма, при возникновении сбоев в работе иммунной системы.
Откуда берутся инфекции в организме? Здесь всё просто. Источником вирусов могут послужить такие заболевания, как краснуха, герпес, ветряная оспа, грипп, гепатиты В и С, корь, эпидемический паротит, инфекционный мононуклеоз. Поставщиком грибков нередко становятся кандидоз, актиномикоз, аспергиллёз. Развитие паразитарных артритов провоцируется глистными и протозойными инвазиями. А бактериальные артриты часто возникают на фоне ангины, кариозных поражений зубов, синусита, воспаления лёгких, почек, мочевого пузыря, внутренней оболочки сердца, сепсиса, фурункулёза, а также туберкулёза, гонореи и сифилиса.
Инфекционный артрит: классификация
Существует несколько классификаций артрита инфекционной природы.
- В зависимости от причины возникновения заболевания артриты делят на бактериальные, вирусные, грибковые, паразитарные.
- В зависимости от основного заболевания выделяют бруцеллёзный, боррелиозный или клещевой (артрит Лайма), иерсиниозный, септический (пиогенный, гнойный), сифилитический, гонорейный, хламидийный и туберкулёзный артриты.
- В зависимости от пути попадания инфекции в сустав различают первичный артрит (инфекция попадает в сустав напрямую через рану) и вторичный артрит (микроорганизмы проникают в сустав из других органов с кровью или лимфой).
- В зависимости от того, сколько суставов поражено болезнью, инфекционные воспаления суставов классифицируют на моноартриты (заболевание затронуло один сустав), олигоартриты (поражены 2-4 сустава), полиартриты (пострадало множество суставов).
- В зависимости от характера течения болезниинфекционный артрит суставов может быть острым (болезнь начинается внезапно, развивается стремительно, за несколько часов или дней), подострым (затяжным, переходная стадия между острым и хроническим артритами) и хроническим (характеризуется вялым течением).
- В зависимости от основы воспаления выделяют собственно инфекционные (в полости сустава обнаруживаются активно размножающиеся возбудители), постинфекционные (в полости сустава находят неактивных, неразмножающихся возбудителей болезни и скопления иммунных клеток, которые и становятся причиной воспаления) и реактивные (развитие заболевания связано с инфекцией, но ни сам возбудитель, ни продукты его жизнедеятельности в полости сустава не определяются) артриты. Последние два вида артрита называют ещё инфекционно-аллергическими, так как их развитие связано с нарушением работы иммунной системы. Иммунные комплексы, представляющие собой сочетание чужеродного вещества и направленных на него иммуноглобулинов, не выводятся из организма, а накапливаются в синовиальной оболочке суставов, вызывая воспаление.
- В зависимости от локализации очага инфекции заболевание может быть стерильным (очаг инфекции – вне сустава, реакция иммунитета направлена на соединительную ткань организма) и нестерильным или гнойным (очаг инфекции – в суставе, действие иммунных тел направлено на возбудителей).
Отдельную группу составляют посттравматические артриты.
Симптомы инфекционного артрита
Распознать гнойный артрит можно по острым болевым ощущениям. Они беспокоят человека как во время покоя, так и при движении, а также при прикосновении к воспалённому суставу. Боль сопровождается характерной нарастающей припухлостью, изменением контуров суставов, покраснением кожных покровов и местным повышением температуры кожи. Поражённая конечность не может в полном объёме выполнять свои функции и принимает несвойственное ей положение. В особо тяжёлых случаях может наблюдаться деформация суставов из-за разрушения отдельных его частей, снижается способность тканей пропускать жидкость, нарушается доставка кислорода и питательных веществ к внутренним органам, последние частично перестают выполнять свои функции. В медицине это состояние называют септическим шоком. Оно часто становится причиной смерти пациента.
При гонорейном артрите на поверхности кожи и слизистых оболочек появляются многочисленные высыпания. Это могут быть мелкие плоские точечные тёмно-красные пятнышки, прыщевидные образования, гнойные пузырики, водянистые полости, заполненные кровянистой жидкостью. Пациенты жалуются на блуждающую боль в суставах. Воспаляются сухожилия. При этом характерных для гонореи симптомов в области половых органов и мочеиспускательного канала может и не быть.
Сифилитический артрит сопровождается воспалением внутренней оболочки коленного сустава, хряща и прилегающего к нему участка кости, фаланг пальцев рук.
Разрушительные процессы при туберкулёзном артрите развиваются в течение нескольких месяцев. При движении в поражённом суставе возникает боль. Повышается тонус мышц, окружающих воспалённое сочленение, они теряют свою эластичность, растяжимость. Если воспалительный процесс затрагивает ткани, расположенные рядом с суставом, в них скапливается гной, под кожей образуются опухоли, удалить которые можно только хирургическим путём.
Симптомы бруцеллёзного артрита схожи с общим инфекционным заболеванием. Температура тела постепенно в течение нескольких дней повышается до высоких показателей, затем так же постепенно снижается и снова начинает расти. Больного беспокоят ознобы, обильное потоотделение, кратковременные сильные мышечные и суставные боли. Воспаляются лимфатические узлы, суставы межпозвоночного столба и крестцово-повздошные сочленения, увеличиваются в размерах печень и селезёнка.
При хламидийном артрите инфекция не проникает в полость сустава, анализы не обнаруживают хламидий в синовиальной жидкости. Поэтому заболевание относят к стерильным артритам. Однако рецепторы оболочек хламидий и суставных поверхностей очень схожи. Иммунная система путает их и начинает атаковать хрящевые ткани сустава. Это становится причиной артрита. Симптомы хламидийного артрита проявляются не ранее, чем через 2 месяца от момента заражения инфекцией. Это боль, скованность в суставах, припухлость и покраснение кожи в поражённой области. Могут наблюдаться признаки отравления организма продуктами жизнедеятельности микроорганизмов: озноб, повышение температуры, слабость и другие.
Рецепторы на оболочке хламидий и на суставных поверхностях костей очень схожи.
Вирусный артрит длится от пары недель до нескольких месяцев. При своевременном обращении к врачу болезнь можно излечить полностью. Для этого вида инфекционных воспалений суставов характерны блуждающие суставные боли, припухлости поражённых сочленений и болевые ощущения, возникающие при движении.
В отличие от предыдущего вида, грибковый артрит доставляет страдания человеку в течение длительного времени, часто сопровождается грибковыми поражениями костей и образованием глубоких ран с отверстиями (фистул) в теле. При отсутствии своевременного лечения суставы деформируются , суставные концы костей сращиваются, конечность теряет подвижность.
Если же причиной возникновения заболевания суставов стали паразиты (паразитарный артрит), к основным симптомам (боль, отёки, покраснение кожи) добавятся кожные аллергические высыпания, зуд в области поражения сустава, слабость, головокружение, тошнота, боль в области живота или его вздутие, изжога, диарея, запоры.
Диагностика инфекционного артрита
Для диагностики инфекционного артрита используются разнообразные методики.
- Иммуноферментный анализ. Направлен на выявление в крови иммуноглобулинов к чужеродным веществам возбудителей различных инфекционных заболеваний. Помогает выявить текущую или перенесённую в прошлом инфекцию.
- Бактериологическое исследование крови. Позволяет установить наличие патогенных микроорганизмов в крови пациента.
- Бактериологическое исследование мазков из мочеиспускательного канала и половых путей. Помогает выявить возбудителей инфекционных заболеваний.
- Анализ кала на выявление сальмонелл, шигелл.
- Общий анализ крови. Определяют скорость оседания эритроцитов на дно пробирки (СОЭ) для того, чтобы понять, есть ли в организме воспаление (у здорового человека – 10-15 мм/ч). Смотрят, присутствует ли нормохромная анемия (количество эритроцитов в единице объёма крови снижено, а цвет крови при этом не изменился), которая может свидетельствовать о наличии артрита. Выявляют количество лейкоцитов в единице объёма крови. Если оно повышено, это также указывает на воспалительный процесс.
- Анализ крови на ревматоидный фактор. Помогает определить наличие в плазме крови иммуноглобулины, атакующие собственные ткани организма. В норме этот показатель – 0-14 МЕ/мл. Если же он повышен, возможно наличие хламидий или другой инфекции, передающейся половым путём. Ревматоидный фактор положительный у носителей антигенов HLA – B27 и DR Это генетическая патология, нарушающая работу иммунной системы. По разным данным, она в 40-90 раз увеличивает риск человека заболеть инфекционно-аллергическим артритом.
- Анализ крови на СПИД. У пациентов с таким диагнозом вероятна возможность поражения суставов мультимикробными (множество разных возбудителей), анаэробными (им для жизни и развития не нужен кислород) инфекциями.
- Общий анализ мочи. Заболевания суставов негативно сказываются на работе почек. Такой анализ поможет выявить их поражение.
Лечение инфекционного артрита
Целью лечения инфекционного артрита является избавление от болевого синдрома, борьба с возбудителем заболевания, сохранение целостности и работоспособности сустава и восстановление повреждённых тканей.
Лечение инфекционного воспаления суставов зависит от степени поражения, от вида возбудителя, характера течения болезни и может быть консервативным и оперативным.
Консервативное лечение инфекционного артрита включает в себя медикаментозные и немедикаментозные методы.
- Внутримышечное, внутривенное или внутрисуставное введение антибиотиков широкого спектра действия с учётом чувствительности выделенного возбудителя. Показано при бактериальных артритах.
- Назначение противовирусных и нестероидных противовоспалительных препаратов. Показано при вирусных артритах.
- Применение антипаразитарных средств. Показано при паразитарном артрите.
- Назначение антимикотических средств. Показано при грибковом артрите.
- Использование специфических химиопрепаратов. Показано при туберкулёзном артрите.
- Приём болеутоляющих средств.
- Приём противоаллергических препаратов.
- Использование иммуномодуляторов для укрепления защитных сил организма и усиления его реактивности.
- Применение хондропротекторов для восстановления разрушенных хрящевых тканей.
После снятия острых воспалительных явлений в суставе для восстановления его работоспособности используются немедикаментозные методы лечения.
- Физиотерапия: амплипульс, магнитотерапия, ультразвук, лазер, электрофорез, наложение парафина или озокерита.
- Комплекс лечебной физкультуры для постепенного, осторожного восстановления подвижности сустава. Болевых ощущений при выполнении упражнений быть не должно.
- Массаж.
- Санаторно-курортное лечение. Лечение минеральными водами.
- Иммобилизация (обездвиживание) сустава путём наложения на несколько дней специальной шины или повязки на повреждённую конечность с постепенным расширением двигательного режима. Необходима для предохранения больного сустава от случайных движений.
- Компрессы на поражённый сустав для сужения сосудов и замедления процессов питания клеток и тканей.
Тяжёлые поражения хрящевых и костных тканей требуют применения методов оперативного лечения.
- Дренирование сустава (удаление гноя из сустава) с помощью иглы и трубки. Показано в случаях, когда пациент невосприимчив к антибиотикам, при инфекционных артритах, вызванных разнообразными ранениями, или поразивших труднодоступный для пункции сустав.
- Артроскопия. С помощью тонкой трубки и встроенной в ней видеокамеры врач проникает в поражённый сустав, изучает его и при необходимости иссекает повреждённые ткани, костные наросты.
- Эндопротезирование. Это замена разрушенного сустава на искусственный имплант. Операция возможна только после полного устранения инфекции.
- Резекция сочленения. Метод представляет собой удаление поражённых участков хряща для того, чтобы инфекция не распространилась в кровь и окружающие ткани.
- Артропластика. Это пластическая операция по восстановлению функциональности повреждённого сустава.
- Артротомия. Представляет собой вскрытие или обнажение сустава. Может сопровождаться промыванием сустава антисептическим раствором.
- Артролиз. Полость поражённого сустава вскрывается и удаляются фиброзные спайки, препятствующие движению сочленения.
- Синовэктомия. Это полное или частичное удаление синовиальной оболочки сустава.
- Остеотомия. В ходе искусственного перелома восстанавливается анатомически правильное положение кости.
- Артродез. Операция, восстанавливающая опорную функцию конечностей. Сустав при этом искусственно обездвиживается.
- Лаваж. Промывание сустава несколькими литрами физраствора.
Если инфекционный артрит удалось выявить на ранних стадиях, и было проведено адекватное лечение вероятность выздоровления и возвращения к полноценной жизни весьма высока. Около 70% больных удаётся избежать необратимого разрушения суставов. Но у многих развивается деформация сочленений. У трети пациентов суставы частично или полностью теряют подвижность.
Если же болезнь запущена, последствия артрита инфекционной природы могут быть весьма печальными. Это и развитие гнойно-некротических процессов в кости, костном мозге и окружающих мягких тканях, и воспалительное поражение позвоночного столба с разрушением позвонков, и возникновение дыхательной недостаточности, септического шока. При таком развитии событий вероятность летального исхода весьма велика.
Природа подарила человеку немало средств растительного и животного происхождения для поддержания и восстановления здоровья костей и суставов. Одно из них – гомогенат трутневый (трутневое молочко ). Этот уникальный продукт пчеловодства, изготовленный из личинок трутней, насыщен витаминами группы B, A, E, D, заменимыми и незаменимыми аминокислотами, микроэлементами , легкоусваиваемым белком, жирами и углеводами. Витамина D в нём больше, чем в рыбьем жире, а гормонов (прогестерон, тестостероиды и эстрадиолы) больше, чем в маточном молочке. Благодаря своему богатому составу, трутневое молочко на протяжении столетий используется в лечебных целях в ряде восточных стран, таких как Китай и Япония.
В том, что, не являясь гормонозаменителем, он стимулирует выработку организмом собственных гормонов, в том числе тестостерона. Доказано, что именно тестостерон активизирует биосинтетические процессы в хрящевых и костных тканях, от которых зависит восстановление этих тканей, влияет на количество синовиальной жидкости. Но вот беда: гомогенат трутневый — весьма скоропортящийся продукт. Хранить его можно только в морозильной камере, да и то не более 1 месяца. А где взять лечебный апипродукт дальше? Решить эту сложную задачу удалось команде российских учёных из Пензы во главе с Виллорием Ивановичем Струковым .
Читайте также:


