Инфекционные заболевания суставов у детей
Инфекционный (септический, гнойный) артрит – это воспаление, возникающее в результате попадания в сустав бактерий, вирусов, простейших, микоплазм или грибков. Патогенный микроорганизм обычно вначале поражает синовиальную оболочку, а затем и близлежащие ткани.
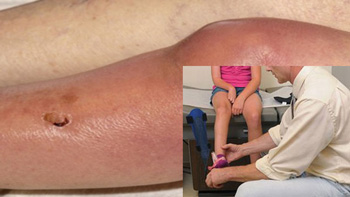
Инфекционный артрит может возникать в любом возрасте, в том числе и у ребенка. Чаще всего он развивается у детей младше 3 лет. Риск появления данной патологии выше у тех, кто имеет хронические заболевания опорно-двигательной системы, ревматоидный артрит, отягощенную наследственность (наличие артритов, ревматических заболеваний у ближайших родственников), иммунодефицитые состояния, хронические заболевания, перенес операции или травмы суставов.
- снаружи (при травмах или медицинских манипуляциях);
- из других очагов инфекции внутри организма.
Оба варианта являются актуальными для ребенка. Дети очень подвижны, поэтому случаи травмирования для них не редки. Иногда при повреждении тканей патогенные микроорганизмы могут попасть в сустав, вызывая в нем воспаление. Также заражение может быть связано с проведением медицинских манипуляций (внутрисуставные инъекции, хирургические вмешательства). К счастью, в настоящее время подобные ситуации встречаются крайне редко, но о них также следует помнить.
Микроорганизмы могут попадать в сустав при укусах животных (собак, кошек, грызунов). Возможно контактное распространение инфекции из близлежащих очагов (например, при остеомиелите). Патогенный агент также может проникать в сустав с током крови из других очагов инфекции в организме (при заболеваниях органов дыхания, мочевыводящих путей, менингите и любых других процессах).
Артрит наиболее часто возникает на фоне следующих инфекционных заболеваний:
- гнойничковые и грибковые болезни кожи;
- заболевания органов дыхания;
- кишечные инфекции (чаще – сальмонеллез);
- остеомиелит;
- инфекции, полученные от матери при родах.
При проникновении микроорганизмов из других очагов, сначала инфекционный агент попадает в кровь и размножается там. Таким образом, возникает сепсис (отсюда другое название заболевания – септический артрит). С током крови или лимфы возбудитель может разноситься по всем органам, в том числе, попадает в суставы, приводя к возникновению инфекционного артрита.
Дальнейшие особенности патогенного процесса зависят от характера возбудителя. Обычно микроорганизм размножается в синовиальной жидкости, внедряясь в ткани сустава и продуцируя токсины. Из крови в суставную жидкость начинаю поступать лейкоциты, разрушающие инфекционный агент, после чего они сами распадаются. Так в полости сустава накапливается гнойный экссудат (гной – это остатки лейкоцитов). Этот процесс сопровождается повреждением тканей сустава (синовиальной оболочки, хрящей, связок). При некоторых инфекциях (например, стафилококковая) необратимые изменения в суставе развиваются уже через несколько часов.
Иногда первичный очаг инфекции выявить так и не удается. Некоторые виды инфекционных артритов могут приобретать хроническое течение.
Возбудителями инфекционных артритов наиболее часто являются следующие микроорганизмы:
- золотистый стафилококк;
- стрептококк группы В;
- гемофильная инфекция;
- кишечная палочка;
- протей;
- синегнойная палочка;
- нейссерия гонореи.
Эффективными мерами профилактики инфекционных артритов у детей является проведение профилактической вакцинации против гемофильной и пневмококковой инфекций, кори, эпидемического паротита. Известно, что заболевания, вызванные этими микроорганизмами, нередко осложняются воспалением суставов.
Симптомы заболевания
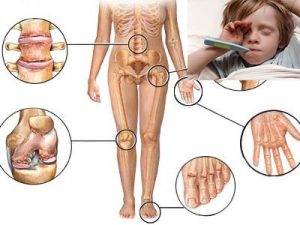
Как правило, инфекционный артрит возникает остро. Характерно ухудшение общего состояния (высокая лихорадка, слабость) и появление воспалительных изменений со стороны сустава.
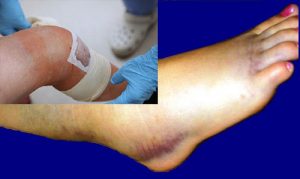
- увеличение сустава в размере из-за резкого отека и накопления экссудата в суставной полости;
- покраснение над местом воспаления (может быть на коленке, в паху, в подмышечной области), кожа становится горячей на ощупь;
- выраженная боль в воспаленных суставах, которая усиливается при движениях;
- дети щадят пораженный сустав: стараются не двигать конечностью, придать ей удобное (вынужденное) положение, перестают ходить, могут придерживать больной сустав рукой;
- так как септический артрит является инфекционным процессом, то, как правило, характерна выраженная интоксикация: слабость, вялость или, наоборот, возбуждение, высокая температура тела (38,5° С и выше), снижение аппетита, возможны тошнота и рвота, боли в мышцах, головные боли, менингеальные симптомы и другие проявления.
Наиболее часто септический артрит затрагивает крупные суставы ног: коленные, голеностопные, тазобедренные. Нередко воспаляются сразу несколько суставов.
Не всегда артрит сопровождается выраженными симптомами интоксикации. Поэтому отсутствие повышения температуры не исключает наличие инфекционного воспаления сустава. У ребенка следует обращать внимание на такие неспецифические симптомы, как утомляемость, капризность, потеря аппетита, потливость, отказ от привычных движений (например, маленький ребенок может перестать ходить, ползать, сидеть, играть с игрушками), повышение температуры до субфебрильных цифр (37,5-37,8°С). Для подтверждения или исключения данного диагноза необходимо провести ряд диагностических манипуляций.
Артриты вирусной этиологии могут возникать при краснухе, эпидемическом паротите (свинке), гриппе, вирусном гепатите. Для них характерны следующие особенности:
В теплое время года не следует забывать о возможности возникновения артрита после укуса клеща. В этом случае заболевание связано с попаданием в организм одного из видов спирохет (боррелий), и развитием боррелиоза или болезни Лайма. Для данной патологии характерно поражение одного или нескольких крупных суставов, возможно – симметричное. Проявления заболевания обычно полностью проходят через несколько недель, но возможен рецидив артрита и его переход в хроническую форму.
Особенности течения имеет и туберкулезный артрит. Он обычно развивается подострок, симптомы его могут быть стертыми, поэтому диагностируется поздно и приводит к необратимым изменениям в суставах. Туберкулез наиболее часто затрагивает крупные суставы ног (коленный, тазобедренный, голеностопный), лучезапястный сустав, позвоночный столб. Кожа над местом воспаления утолщена, может отмечаться гипотрофия мышц.
Артрит гонококковой этиологии у детей встречается редко. Он может возникать у новорожденных детей при заражении от матери во время родов или у подростков, инфицированных половым путем. Гонококковый артрит часто сопровождается деструктивным кожно-суставно-теносиновиальным синдромом: высокая лихорадка 5-7 дней, высыпания на коже и слизистых (могут быть различного вида: точечные, пузырьки, пузыри, геморрагии и другие). Артрит носит мигрирующий характер, могут отмечаться изолированные боли в суставах (артралгии). Обычно поражается небольшое количество суставов (от одного до нескольких), чаще мелких (суставы кистей, запястий), локтевые, коленные, реже – голеностоп и позвоночник. Признаки поражения мочевыводящих путей (уретрит, цервицит) могут отсутствовать.
Если инфекция возникла после укуса (собаки, кошки, грызуны), то она, как правило, развивается в течение 2 суток. Может сопровождаться высыпаниями, лихорадкой, болями в суставах, воспалением местных лимфоузлов.
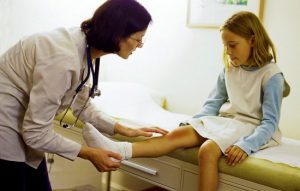
Появление отека и покраснения сустава, ограничение движений, боль и другие симптомы, характерные для артрита у детей – показание для экстренной консультации врача. Специалист проведет осмотр ребенка, а также назначит необходимое обследование.
При диагностике инфекционного артрита используются следующие методы:
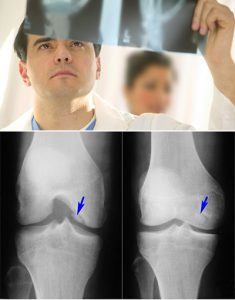
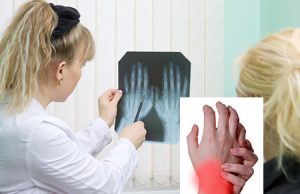
- рентгенография воспаленных суставов (делают снимки больного, а также, для сравнения, здорового сустава в двух проекциях): основной метод исследования при артритах, выявляющий деструктивные изменения в костной ткани (появляются обычно не ранее 2 недели заболевания) и некоторые другие признаки заболевания;
- КТ и МРТ также могут использоваться для диагностики воспаления (обычно в тех случаях, когда сустав недоступен для осмотра и пункции, например, позвоночник), кроме того, МРТ выявляет изменения в мягких тканях;
- УЗИ суставов может применяться как вспомогательный метод для диагностики артритов крупных суставов (например, коленного);
- обследование внутренних органов: для выявления инфекционных очагов в других органах могут использоваться рентгенография органов грудной клетки, УЗИ органов брюшной полости и почек, УЗИ сердца (эхокардиография) и другие методы.
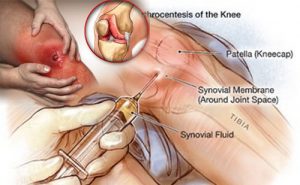
- Пункция воспаленного сустава.
Является обязательной процедурой при инфекционном артрите. Исключение составляют артриты мелких или глубоко расположенных суставов (например, позвоночника).
Пункция относится как к диагностическим, так и к лечебным манипуляциям. 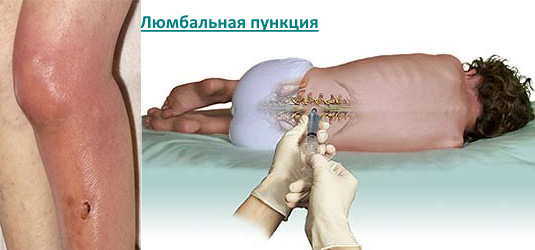
С ее помощью можно провести исследование полученного экссудата (выявить в нем повышенное содержание лейкоцитов, обнаружить патогенный микроорганизм), эвакуировать гной из суставной полости, провести ее промывание, ввести внутрь лекарственные вещества (антибиотики, гормональные средства).
Как правило, рентгенография, КТ, МРТ и УЗИ не дают информацию о характере воспаления сустава. Поэтому подтвердить инфекционный артрит можно лишь после пункции и исследования полученной суставной жидкости.
На основании полученных результатов проведенных диагностических процедур врач может определить характер заболевания и назначить лечение.
Лечение инфекционного артрита у детей
Лечение инфекционного артрита у детей должно осуществляться в стационаре.
Изменения в суставах при инфекционном процессе прогрессируют настолько быстро, что за сутки в них уже могут возникнуть необратимые изменения, которые в дальнейшем потребуют пластики сустава.
В целом, терапия как при других артритах комплексная и включает следующие методы: общие мероприятия, использование медикаментозных препаратов, лечебную физкультуру, физиотерапию и другие процедуры.
Общие (режимные) мероприятия:
- постельный режим с обеспечением покоя воспаленного сустава;
- в первые дни нередко проводят иммобилизацию сустава;
- диета, обеспечивающая ребенка всеми необходимыми питательными веществами.
- Антибиотики – основные препараты, использующиеся для лечения инфекционного артрита. Выбор того или иного средства зависит от характера возбудителя заболевания, возраста ребенка и индивидуальных противопоказаний.
- Нестероидные противовоспалительные препараты – уменьшают проявления воспаления, боль, снижают температуру тела.
- Стероидные гормональные препараты – также используются с противовоспалительной целью.
- Другие симптоматические средства (например, антигистаминные препараты, обезболивающие средства).
Лечение при любых артритах назначается только врачом. Многие препараты у детей применяются ограниченно или не совсем не используются из-за возможного негативного влияния на организм ребенка. Антибиотики назначаются не менее чем на 3-4 недели, а после их отмены длительно продолжается лечение другими средствами.
Медикаментозные препараты могут вводиться внутривенно, внутримышечно, внутрисуставно, приниматься через рот.
К лечебным мероприятиям также относится пункция сустава, с помощью которой удаляют гной из суставной полости и вводят внутрь лечебные средства.
Хирургическое вмешательство показано при выраженных деструктивных изменениях в суставах.
Терапия инфекционного артрита длительная и занимает многие месяцы. На этапе реабилитации осуществляются:
- лечебная физкультура;
- физиотерпевтические процедуры;
- санаторно-курортное лечение.
Прогноз инфекционного артрита благоприятный при правильном и своевременно начатом лечении. В этом случае возможно полное выздоровление с восстановлением функции сустава.
Острые бактериальные артриты могут приводить к необратимым изменениям в суставе в течение нескольких часов.
Прогноз заболевания хуже при наличии факторов риска (перенесенные травмы или операции на суставах, ревматоидный артрит и другие).
При тяжелых воспалительных процессах, возникших на фоне генерализованных инфекционных состояний, прогноз зависит от степени вовлечения в патологический процесс других органов (кардит, нефрит, менингит и другие тяжелые проявления).

Особенности артрита у детей
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
У одного ребенка из тысячи обследованных детей диагностируется то или иное воспалительное поражение сустава. Некоторые виды артрита остро манифестируют, что позволяет быстро приступить к лечению. Другие развиваются бессимптомно, поэтому при обращении родителей с ребенком к врачу обнаруживаются значительные повреждения суставных структур — хрящевых и костных тканей, связочно-сухожильного аппарата.
Классификация заболевания
В основе классификации детских артритов лежит их патогенез, или механизм развития воспалительного процесса. Для каждого вида заболевания характерны свои клинические проявления, особенности течения, прогноз на выздоровление. От причины возникновения патологии зависит и выбор тактики лечения.
Это вид артрита развивается у детей после перенесенной респираторной, кишечной или урогенитальной инфекции. Особенно подвержены ему носители гена HLA 27. Заболевание обычно поражает межфаланговые, плюснефаланговые, голеностопные, пяточные, коленные суставы ног. При реактивном артрите вначале воспаляются слизистые глаз, затем возникает уретрит с характерными для него нарушениями мочеиспускания. И только в последнюю очередь проявляются суставные симптомы.
Инфекционный артрит развивается на фоне вирусных, бактериальных, грибковых, паразитарных инфекций или проникновения в организм ребенка аллергических агентов. Инфекционные возбудители перенесется потоком крови или лимфы в суставы из первичных воспалительных очагов, сформированных в дыхательных путях, кишечном или урогенитальном тракте. Для заболевания характерно резкое проявление признаков поражения суставов в сочетании с симптомами общей интоксикации организма.
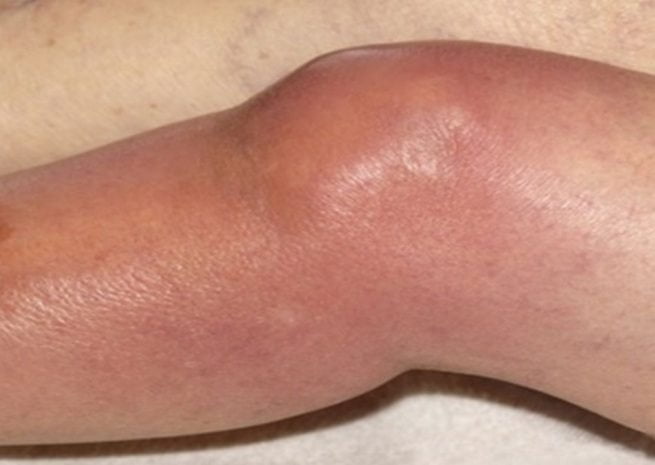

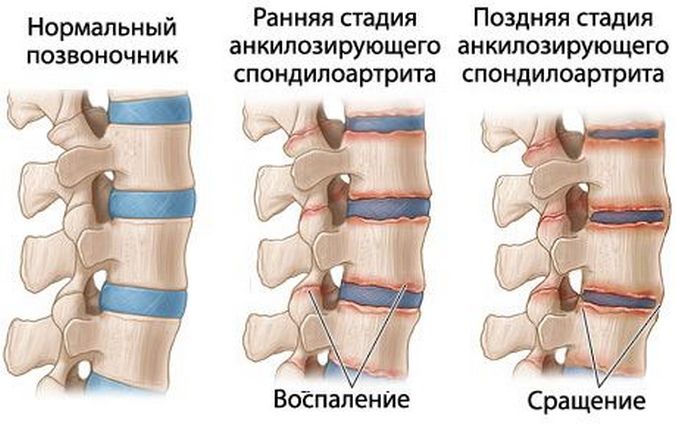
Ювенильным анкилозирующим спондилоартритом, или болезнью Бехтерева, поражаются не только суставы, но и позвоночник, а иногда — сердце, легкие, органы мочеполовой системы. В детской ревматологии патология диагностируется обычно у подростков, преимущественно мальчиков. Анкилозирующий спондилоартрит развивается медленно, на длительном начальном этапе проявляясь только дискомфортными ощущениями в поясничном отделе позвоночника.
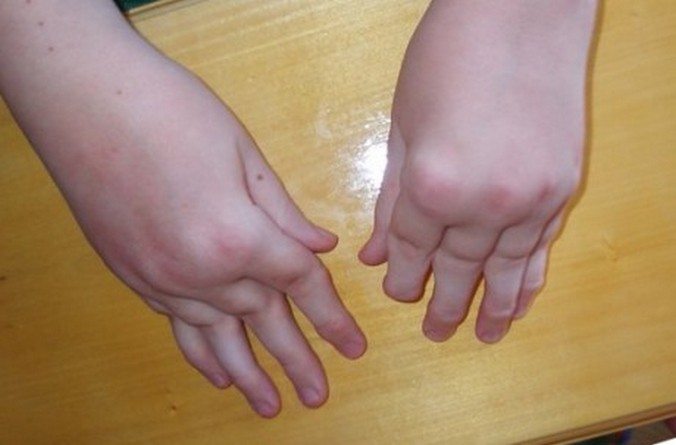
Ювенильный ревматоидный артрит — тяжелая воспалительно-дегенеративная патология, диагностирующаяся у детей с 2 лет. Заболевание поражает суставы и внутренние органы, часто становится причиной инвалидизации ребенка. Оно протекает в форме моно-, олиго- или полиартрита, поражая симметричные сочленения, преимущественно коленные, лучезапястные, локтевые, голеностопные, тазобедренные, пястно-фаланговые, проксимальные межфаланговые.
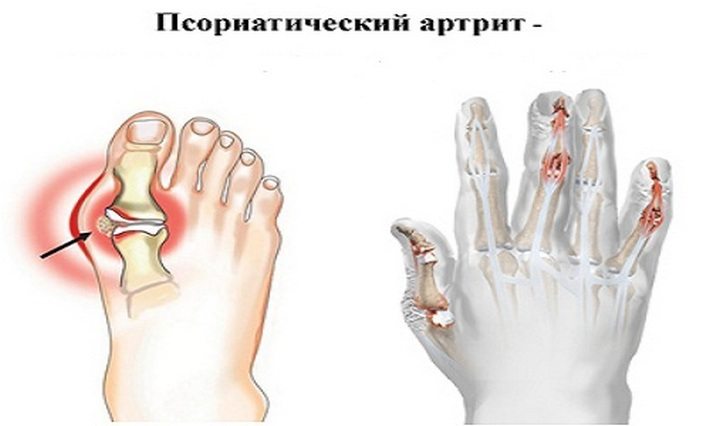
Псориатический артрит ассоциирован с кожной формой псориаза. В большинстве случаев вначале на коже формируются папулы, бляшки и только затем возникают признаки развития воспалительного процесса в межфаланговых суставов пальцев рук, плюсне- и пястно-фаланговых, коленных, плечевых сочленениях. Псориатический артрит у детей выявляется крайне редко, но протекает значительно тяжелее, чем у взрослых.
Возможные причины возникновения
Причины развития ревматоидного, реактивного, псориатического артрита пока окончательно не установлены. Ученые предполагают, что толчком к воспалению суставов становится сочетание наследственной предрасположенности, некорректной работы иммунной системы, проникновения в организм инфекционных или аллергических агентов.
| Вид детского артрита | Причины развития воспалительных патологий |
| Реактивный | В ответ на проникновение в организм ребенка инфекционных возбудителей иммунная система начинает вырабатывать антитела для уничтожения этих чужеродных белков. Но из-за сходства антигенов возбудителей с клетками синовиальных оболочек, суставных капсул, хрящей атаке подвергаются собственные суставные структуры |
| Инфекционный | В процессе жизнедеятельности патогенные микроорганизмы вырабатывают токсичные вещества, провоцирующие развитие воспаления. Неспецифические артриты возникают из-за активизации стафилококков, стрептококков, кишечной палочки. А к возбудителям специфических инфекций относятся микобактерии туберкулеза, гонококки, бруцеллы |
| Болезнь Бехтерева | Патология возникает в результате постоянной агрессии иммунных клеток с развитием хронического воспалительного процесса в тканях суставов, связок и межпозвонковых дисков. Изменение иммунного статуса происходит из-за переохлаждения, острого или хронического инфекционного заболевания |
| Ревматоидный | Заболевание возникает у детей, которые являются носителями определенных генов в ответ на острую вирусную или бактериальную инфекцию или парентеральное введение белковых препаратов. Начинают вырабатываться аутоантитела (ревматоидные факторы), запускающие воспалительный процесс |
| Псориатический | Это мультифакторная патология, к развитию которой предрасполагает постоянная травматизация кожи, хронические стафилококковые инфекции дермы, нарушения функционирования вегетативной и центральной нервной системы, эндокринные расстройства |
Симптоматика патологии
В течение артритов у детей стадии ремиссии сменяются обострениями, обычно возникающими при переохлаждении, гриппе, ОРВИ. Во время рецидивов интенсивность воспаления нарастает. В клинической картине могут присутствовать такие симптомы:
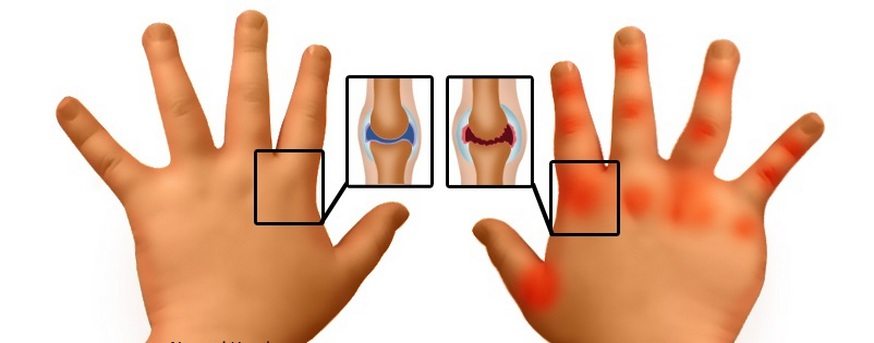
- сустав отекает, увеличивается в размерах;
- кожа краснеет, становится горячей на ощупь;
- повышается выраженность болей;
- сильно ограничивается подвижность сустава.
У ослабленных детей повышается общая температура тела, возникают желудочно-кишечные расстройства. Маленькие дети отказываются ходить, капризничают, у них ухудшается аппетит. А на этапе ремиссии подобные симптомы не наблюдаются. Дети могут жаловаться на слабые дискомфортные ощущения после повышенных нагрузок или резкой смены погоды, незначительное ограничение подвижности.
К какому врачу обратиться
Лечением артритов у детей занимаются преимущественно ревматологи с привлечением офтальмологов, дерматологов, нефрологов, инфекционистов, кардиологов. При жалобах ребенка на боли при ходьбе и (или) в состоянии покоя родителям целесообразно обратиться непосредственно к педиатру. После обследования, проведения необходимых диагностических мероприятий, он выпишет направление к детскому ревматологу.
Как диагностируют болезнь
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Основаниями для выставления начального диагноза являются характерные признаки воспаления суставов, жалобы пациентов. При сборе анамнеза врач обращает внимание на недавно перенесенные ребенком бактериальные и вирусные инфекции, глистные инвазии, вакцинирование. Из инструментальных исследований используются КТ, МРТ, УЗИ, рентгенография.
На артрит указывают признаки остеопороза, накопление патологического экссудата в суставной полости, сужение и изменение контуров суставной щели, эрозивные повреждения костных структур.
Для установления вида заболевания проводится ряд серологических, биохимических исследований. Определяются уровни антинуклеарных антител, С-реактивного белка, ревматоидного фактора. С помощью ПЦР, бакпосева или ИФА устанавливается вид инфекционных возбудителей и их чувствительность к лекарственным средствам.
Лечение артрита у детей
Проводится комплексная, поэтапная терапия с одновременным использованием нескольких консервативных методов. Во время рецидивов детям показан щадящий двигательный режим. Стабилизировать суставные структурные, ослабить боли помогает ношение эластичных бандажей. В особо тяжелых случаях требуется наложение гипсовой лангетки или фиксация жестким ортезом.
Цели медикаментозного лечения — купирование воспаления, снижение выраженности болевого синдрома, по возможности устранение причины развития артрита. В терапии инфекционного поражения суставов используются антибиотики из групп макролидов, тетрациклинов, полусинтетических пенициллинов, цефалоспоринов. В зависимости от вида артрита могут быть назначены миорелаксанты, препараты с витаминами группы B, хондропротекторы, мази и гели с согревающим действием.
НПВС — препараты первого выбора в лечении артритов. Они оказывают выраженное обезболивающее, противовоспалительное, противоотечное действие, снижают местную и общую температуру тела. НПВС в форме таблеток и инъекций (Диклофенак, Мовалис, Кеторолак, Лорноксикам) применяются только при остром течении патологического процесса.

Из-за их выраженных побочных проявлений ревматологи предпочитают назначать мази и гели, при выборе которых обязательно учитывается возраст ребенка.
Несмотря на мощное противовоспалительное и анальгетическое действие, эти синтетические аналоги гормонов, вырабатываемых надпочечниками, применяются в терапии у детей только при острой необходимости. Обычно это происходит при обострениях ревматоидного, реактивного артрита, болезни Бехтерева, когда даже инъекции НПВС оказались неэффективны. Чаще всего в лечебные схемы включаются Дипроспан, Триамцинолон, Дексаметазон для внутрисуставного или периартикулярного введения.
Иммунодепрессанты востребованы в лечении артритов, развитие которых было спровоцировано агрессией иммунной системы к собственным клеткам организма. В качестве иммуносупрессоров используются глюкокортикостероиды, Сульфасалазин, Метотрексат, Лефлуномид. Эти препараты также оказывают противовоспалительное и обезболивающее действие, устраняют даже выраженную отечность, замедляют разрушение суставных структур.
Массаж в терапии артритов у детей выполняется только специалистом с медицинским образованием, предварительно ознакомившимся с результатами диагностики. Во время сеанса он воздействует только на мышцы, не затрагивая костные и хрящевые структуры. В результате поглаживаний, растираний, разминаний, мягких вибрирующих движений расслабляются спазмированные мышцы, улучшается кровоснабжение тканей питательными веществами. Классический массаж рекомендован не только для устранения болезненности, но и в качестве профилактики обострений. 15-20 сеансов 2-3 раза в год позволяют значительно продлить ремиссию.
Проведение физиотерапевтических мероприятий способствует ослаблению болей и воспаления, повышению объема движений и восприимчивости организма ребенка к медикаментозному лечению. Чаще всего используются магнитотерапия, лазеротерапия, ультрафиолетовое облучение, УВЧ-терапия, ультразвук. После купирования воспалительного процесса назначаются аппликации с парафином или озокеритом.
В подостром периоде проводится электрофорез или ультрафонофорез с анестетиками, глюкокортикостероидами, НПВС. На этапе ремиссии для физиопроцедуры применяются хондропротекторы, витамины группы B.
Показаниями к хирургическому лечению становятся необратимые деформации костей, образующих сустав, неэффективность консервативной терапии на протяжении нескольких месяцев, быстрое прогрессирование патологии. В большинстве случаев проведение операции требуется при тяжелом течении ревматоидного артрита. Восстановить утраченные функции сустава помогает артропластика или его замена эндопротезом с дальнейшей длительной (до 6 месяцев) реабилитацией.
Средства, приготовленные по рецептам народной медицины, не используются в лечении любого вида артрита у детей и подростков из-за высокого риска развития местных или системных аллергических реакций. К тому же ни одно из них не способно подавлять воспалительные процессы, устранять даже умеренные боли.
Чем опасно заболевание
Наиболее тяжелые осложнения характерны для болезни Бехтерева и ревматоидного артрита. Помимо поражения внутренних органов, происходит разрушение хрящевой прослойки сустава с последующей деформацией костей. В результате сращения суставной щели сочленение полностью обездвиживается — ребенок становится инвалидом. Течение многих видов артритов осложняется синовитами, спонтанными кровоизлияниями в суставную полость, контрактурами.
Прогноз и профилактика
При своевременном обнаружении патологии и проведении терапии прогноз благоприятный. Практически все инфекционные артриты и большая часть реактивных полностью излечиваются. Аутоиммунные заболевания окончательно пока не поддаются терапии. Но при соблюдении всех врачебных рекомендаций удается достичь устойчивой ремиссии.

Основная профилактика артритов заключается в быстром и полном лечении инфекционных заболеваний. Ревматологи рекомендуют укреплять иммунитет детей закаливанием, приемом сбалансированных комплексов витаминов и микроэлементов.
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
Joint pain in children is a common problem of a growing body. Arthralgia is diagnosed erroneously, sometimes despite the fact that the problem has been studied enough. The purpose of this article is a detailed description of different forms of benign and pathologic arthralgia in children. The article contains modern ideas about the causes of children’s arthralgia and description of the pain as one of the symptoms of various forms of joint disease. The features of clinical and instrumental diagnosis of joint pathology in children are clearly presented.
Бытует мнение, что в норме суставы у детей не болят, а артралгии — это проявление болезней суставов, причина которых всегда видна на магнитно-резонансной томографии (МРТ). В таком случае как объяснить с инструментальной точки зрения наличие артралгий на фоне гипермобильности и носительства хронической носоглоточной инфекции или постнагрузочный характер болей? А как быть, если версии специалистов по поводу причины болей в суставах у ребенка не совпадают? Как не пропустить дебют ювенильного артрита у ребенка с болевым суставным синдромом? И действительно ли можно все объяснить с помощью МРТ?
Детский организм подвержен многочисленным внешним и внутренним агрессивным факторам. Природа, вертикализируя ребенка, позаботилась о механизме, который поэтапно пропорционально распределяет нагрузку, не тормозит его ростовую активность и оберегает малыша от банальных травматических повреждений. Речь идет о возрастных анатомических особенностях костно-суставной системы, которые у детей раннего возраста характеризуются гипермобильностью, незрелостью сенсорной иннервации капсульно-связочного аппарата и дисбалансом мышц нижних конечностей [4]. С возрастом укрепление капсульно-связочного аппарата, совершенство сенсорной и проприоцептивной чувствительности способствуют сбалансированной функции мышц нижних конечностей и равномерному распределению нагрузки [5].
Приступая к диагностике артралгий детского возраста, необходимо иметь в виду, что иннервация сустава осуществляется за счет симпатических и сенсорных нервных волокон. Сенсорные рецепторы (ноцицепторы и механорецепторы) пронизывают все структуры сустава, за исключением хрящевой ткани. В норме у детей и взрослых (при отсутствии признаков воспаления или артроза) повседневные движения не сопровождаются болевыми ощущениями, несмотря на раздражение рецепторов суставов. Это происходит вследствие естественного декодирования сигнала афферентного волокна в центральную нервную систему (ЦНС). Однако в случае повышения частоты генерации импульсов в афферентном нервном волокне (потенциально опасные движения, травматизация, воспаление), ЦНС интерпретирует повышенную ноцицептивную активность как боль. Считается, что у детей можно выделить два основных типа боли: ноцицептивную, вследствие раздражения рецепторов, и нейропатическую, как повреждение нервного волокна [6].
Менисковые боли — как правило, боли всегда одного сустава с предшествующим фактом травмы. Чаще страдают дети старше 10–12-летнего возраста. Болевые ощущения носят строго нагрузочный, детализированный характер и локализуются в проекции суставной щели поврежденного мениска. Возможны блоки в суставе. В большинстве случаев имеет место положительный клинический тест на повреждение латерального или медиального мениска [8]. Признаки воспалительного процесса, как правило, появляются в момент острой травмы и носят кратковременный характер. Достоверность МРТ (более 1,5 Т) в диагностике повреждения или порока развития мениска (атипичной дискоидной формы) составляет более 90–95%. Повреждение заднего рога медиального мениска считается МР-находкой и не может служить источником боли [9].
Болевые ощущения в проекции надколенников, кроме случаев остеохондропатии (апофизит, остеохондропатия бугристости большеберцовой кости) и патологических вывихов, могут возникать при хондромаляции, высоком стоянии надколенников и синдроме медиопателлярной складки. Среди ортопедической патологии источником нагрузочных болей стоп, за исключением случаев остеохондропатии, может служить ряд коалиций костей (таранно-пяточная, таранно-ладьевидная) и врожденных пороков развития стоп. Кроме того, системные заболевания скелета, клинически проявляющиеся синдромом тугоподвижности суставов, также могут иметь такие проявления, как артралгии.
Энтезитные и сухожильно-мышечные боли могут встречаться у детей в варианте острой (транзиторные, эпизодические, постравматические) или хронической патологии. Первичная хроническая энтезопатия является проявлением SEA-синдрома (серонегативная энтезоартропатия) или ювенильного артрита. Вторичная хроническая энтезопатия, как правило, носит сопутствующий или вторично-реактивный характер на фоне основной ортопедической патологии [11].
.png)
Выделяют следующие предрасполагающие факторы:
- нефизиологическая гипермобильность или тугоподвижность суставов;
- избыточная масса тела;
- пубертатный период (период быстрого вытяжения);
- нерациональная или неадаптированная физическая нагрузка, хроническая травматизация;
- частые острые респираторные заболевания, персистирование хронических очагов носоглоточной инфекции;
- наличие гена HLAB27.
Боли на фоне гипермобильности у детей дошкольного и младшего школьного возраста зачастую носят разлитой, симметричный характер и локализуются исключительно по передней поверхности голеней, реже с захватом коленных и голеностопных суставов или стоп. Боли, как правило, различной интенсивности, постнагрузочные, чаще вечерние и ночные. Явления синовита и признаки лабораторной активности всегда отсутствуют. Болевые ощущения купируются интенсивным поглаживанием, применением местных или пероральных нестероидных противовоспалительных препаратов (НПВП). Болевой компонент связан с явлениями миалгии вследствие перенапряжения мышц голеней (передняя порция мышц) на фоне физиологической слабости капсульно-связочного аппарата. Данный вид болевых ощущений во многих литературных источниках описывается как боли роста [13].
NB. Истинные артралгии у детей данного возраста носят всегда патологический характер.
NB. Ночные боли требуют особого внимания, в случае возникновения исключительно в одном сегменте конечности (опухолевое образование кости, рис. 4) или течения по типу оссалгий с лихорадкой и профузным потоотделением (онкогематологический синдром).
.png)
Боли на фоне гипермобильности у детей старшего возраста чаще носят разлитой, недетализированный характер исключительно суставов нижних конечностей. Болевые ощущения затрагивают один или несколько суставов. Боли различной интенсивности, сцепленные с физической нагрузкой, могут быть представлены как нагрузочные или постнагрузочные (дневные и вечерние). По данным МРТ, могут быть выявлены признаки неярко выраженного экссудативного синовита, нередко затяжного характера, без признаков пролиферации синовиальной оболочки. Боли всегда купируются уменьшением интенсивности физической нагрузки, при этом дети редко нуждаются в длительном приеме НПВП. Клинически обязательно наличие положительных тестов на гипермобильность суставов. Отсутствие признаков воспалительной лабораторной активности подтверждает доброкачественную форму артропатии. Механизм формирования болевого компонента и транзиторных явлений синовита связан с микротравматизацией внутрисуставных структур, растяжением капсульно-связочного аппарата и перенапряжением пателлофеморального сочленения. Кроме того, сниженная проприоцептивная чувствительность коленных суставов и дисбаланс мышц голени также дополнительно способствуют толерантности к физическим нагрузкам. Перенапряжение пателлофеморального сочленения характеризуется наличием локализованных болевых ощущений в ретропателлярной области, нередко одностороннего характера [14].
— бактериальный (септический);
— вирусный;
— специфический (туберкулезный);
— Лайм-артропатия.
— инфекционно-аллергический, инфекционно-токсический;
— реактивный артрит, синдром Рейтера.
Артралгии на фоне вирусной инфекции, как правило, развиваются у детей в продроме или в период разгара заболевания и совпадают с периодом кожной экзантемы. Боли в суставах длительностью от нескольких часов до 1–2 недель реже могут сопровождаться явлениями синовита, который исчезает бесследно. Вирусные артриты или артралгии могут возникать на фоне текущего гепатита В, краснухи, ветряной оспы, парвовирусной инфекции B19, энтеро- и аденовирусных и некоторых других вирусных заболеваний. Тропность группы герпес-вирусов к тканям суставов минимальная. Дети, как правило, нуждаются в коротком курсе НПВП [16].
.png)
Артралгия тазобедренного сустава в постинфекционном периоде трактуется как инфекционно-токсический (инфекционно-аллергический, постинфекционный) коксит или транзиторная коксопатия. Внезапное начало, боль и невозможность опоры на нижнюю конечность, хромота, как правило, красочно характеризуют данную патологию. Обратимость симптомов возникает на 2–3 сутки от начала заболевания. Реже отмечается рецидивирующий (более 3–4 эпизодов) или затяжной характер артропатии (более 2 недель) с формированием остеопороза и обратимых нейродистрофических изменений головки бедренной кости. Истинный кратковременный коксит или артралгия тазобедренного сустава проходят бесследно [17]. Иррадиация болевых ощущений на переднюю поверхность бедра и в область коленного сустава в остром периоде коксита связана с транзиторной невропатией запирательного нерва. Чаще страдают дети в период от 2 лет до 8-летнего возраста, нередко началу заболевания предшествует носоглоточная инфекция, иногда причинный фактор остается невыясненным. Помимо клинической картины, диагностическое значение имеют методы визуализации (рентгенография, ультразвуковое исследование, МРТ).
NB. Под маской острого коксита может протекать остеомиелит, под маской затяжного течения острого коксита — остеохондропатия головки бедренной кости (рис. 5).
Артропатия постстрептококковой этиологии у детей может протекать в форме артралгий или острого артрита. Суставной синдром возникает после перенесенной носоглоточной инфекции, вызванной β-гемолитическим стрептококком группы А (клинически доказанный эпизод). Длительность артралгий 2–4 недели, течение артропатии неагрессивное и не вызывает стойких деформаций суставов у детей. Уровень АСЛ-О (суммарное количество IgA, M, G по стрептококковому токсину) не всегда играет решающее значение в диагностике артропатии и выборе тактики терапии, в отличие от выделения β-гемолитического стрептококка группы А [18].
NB. Течение острого артрита необходимо дифференцировать с ревматическим полиартритом.
Артралгии постстафилококковой этиологии у детей, как правило, носят неярко выраженный характер и нередко характеризуются явлениями вялотекущего синовита или энтезопатии. Клинически это может проявляться в виде некоторого снижения моторной активности ребенка, вечерними или ночными болями. Решающее значение в диагностике имеет наличие очага хронической носоглоточной инфекции ротовой или носоглоточной области. Санация очага инфекции, как правило, избавляет ребенка от болей суставного характера.
У большинства детей суставной синдром при реактивном артрите (РеА) возникает в промежутке 1–4 недель после перенесенной урогенитальной (Chlamidia trachomatis) или кишечной инфекции (семейство Enterobacteriaceae). Считается, что это острое негнойное воспаление суставов, при котором инфекционный агент или его антигены в полости сустава не обнаруживаются, а суставной синдром связан с рядом иммунных нарушений. Однако выявление методом полимеразной цепной реакции ДНК возбудителей позволило несколько трансформировать данную теорию. Высокий риск по РеА составляют дети — носители гена HLAB27 и некоторых других перекрестных генов (В7, В13, В40). В настоящее время считается, что Т-клетки CD8+ HLAB27+ обладают более выраженным иммунным ответом с гиперэкскрецией ФНО-α. В частности, хламидии способствуют хронизации инфекции вследствие ингибирования экспрессии антигенов HLA на поверхности зараженных клеток, снижению потенциала апоптоза Т-клеток со стимуляцией локального синтеза ФНО-α. А липополисахаридный слой грамотрицательных микроорганизмов является мощным активатором тканевых макрофагов, синовиальных фибробластов и остеокластов, к тому же Т-клетки CD8+ HLAB27+ менее эффективно способствуют элиминации возбудителя. Течение артропатии возможно на фоне эпизодов лихорадки без системных проявлений. Как правило, характерен моноартрит крупного сустава или асимметричный олигоартрит суставов нижних конечностей (коленного, голеностопного), иногда в сочетании с явлениями дактилита. Реже суставной синдром может быть представлен полиартралгией. Длительность течения РеА может составлять от 1 до 3 месяцев, течение артропатии в основном острое, что диктует необходимость длительной антибактериальной и противовоспалительной терапии [19].
Ювенильный артрит (ЮА) — это хроническое воспалительное заболевание с более сложными патогенетическими механизмами, которое обычно приводит к деформации суставов и редко протекает бесследно. В настоящее время различают несколько гетерогенных форм артропатий в структуре ЮА [20]. Хроническое прогрессирующее воспаление внутренней оболочки капсулы сустава (синовиальная ткань), которое имеет высокую степень агрессивности и тенденцию к распространению на все структуры сустава¸ в том числе и на капсульно-связочный аппарат [21]. Болевой суставной синдром многокомпонентен и имеет свою особенность, а именно возникает исключительно при пассивных или активных движениях в суставах, в покое дети жалоб на боли в суставах не предъявляют. Характерной чертой ЮА является утренняя скованность, определяемая как кратковременная хромота на фоне ощущений онемения, болезненности в одном или нескольких суставах. Болевые ощущения, появившиеся с утра, стихают только к вечеру на фоне снижения интенсивности нагрузки. Ребенок щадит конечность, оберегает сустав или суставы, подверженные хроническому воспалению, от чрезмерных физических нагрузок и травм. Степень выраженности болевого синдрома зависит от агрессивности заболевания, типа вовлеченного сустава, количества внутрисуставной жидкости, а также реакции периартикулярных мягких тканей и сухожильно-связочного аппарата. Точка максимальной болезненности отсутствует, при этом болевые ощущения возникают как при пальпации в области проекции суставной щели, так и в области гипертрофированной, воспаленной синовиальной оболочки. Зачастую маленькие дети не способны локализовать боль в суставе, отек области сустава может слабо визуализироваться на фоне физиологически избыточного подкожно-жирового слоя, а первыми признаками воспалительного процесса в суставе могут быть ограничение движений или хромота. Известно, что любой сустав может являться мишенью артрита. Быстрая обратимость воспалительных изменений, разрешение контрактуры указывают на острый характер артрита [22].
Настоящий обзор был посвящен одной из актуальных проблем педиатрии, а именно боли в суставах у детей. Были представлены наиболее часто встречаемые формы артропатий детского возраста, ведущим симптомом которых может являться боль в суставе. Конечно, любой исследователь или практикующий специалист, который подчас сталкивается с подобными проблемами, сможет назвать по крайней мере еще десяток нозологических форм, при которых боли в суставах будут являться нередкими. Однако данная статья посвящена наиболее часто встречаемым формам суставной патологии у детей в практике педиатра.
Литература
А. Н. Кожевников* , 1 , кандидат медицинских наук
Н. А. Поздеева*, кандидат медицинских наук
М. А. Конев*
М. С. Никитин*
А. И. Брянская*, кандидат медицинских наук
Е. В. Прокопович*, кандидат медицинских наук
К. А. Афоничев**, доктор медицинских наук
Г. А. Новик**, доктор медицинских наук, профессор
* ФГБУ НИДОИ им. Г. И. Турнера МЗ РФ, Санкт-Петербург
** ФГБОУ ВО СПбГПМУ МЗ РФ, Санкт-Петербург
Боли в суставах у детей/ А. Н. Кожевников, Н. А. Поздеева, М. А. Конев, М. С. Никитин, А. И. Брянская, Е. В. Прокопович, К. А. Афоничев, Г. А. Новик
Для цитирования: Лечащий врач № 4/2018; Номера страниц в выпуске: 50-55
Читайте также:


