Иммобилизация при переломах ногтевой фаланги пальца
На основании анализа 2147 случаев закрытых переломов Е. В. Усольцева установила, что множественные переломы пальцев встречаются в 29,3% случаев. Переломы пальцев левой кисти более часты, чем правой. Повреждения указательного пальца составляют 30%, они являются наиболее частыми. Затем следует средний (22,9%), затем большой палец (19,1%), мизинец (18,3%) и, наконец, безымянный палец (13,7%).
Частота переломов концевой фаланги 47%, основной - 31,2%, средней — 8,6%, а частота переломов пястных костей 13,2%. Виды переломов костей кисти представлены на рисунке.
Правила лечения переломов костей кисти такие же, как при любых других переломах, то есть репозиция, иммобилизация и функциональная терапия. Тонкая структура кисти весьма неблагоприятно реагирует на изменения, связанные с повреждениями и иммобилизацией, а также на остаточные костные деформации. Укорочения, перекручивания, смещения, остающиеся после сращения переломов, нарушают не только функцию поврежденного пальца, но всей кисти в целом.
При репозиции и иммобилизации кисти следует принимать во внимание, что соответственно оси кисти движется лишь средний палец, а остальные пальцы при сгибании направлены к ладьевидной кости.
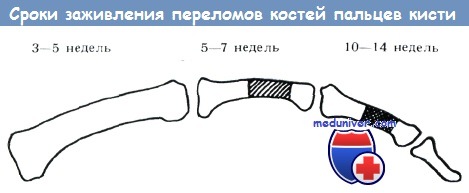
Необходимо принимать во внимание, что способность регенерации костей кисти различна и зависит от локализации перелома. Эпифизы губчатого строения срастаются быстрее (3—5 недель), чем плохо васкуляризированные диафизы кортикального строения (10—14 недель). На схеме Моберга показаны сроки иммобилизации, необходимые для сращения отломков (Особенно бросается в глаза большой срок сращения диафиза II фаланги.
При продолжительной иммобилизации необходимым условием является фиксация конечности в функционально выгодном положении и создание возможности для движений неповрежденных отделов кисти. Иначе функциональное состояние кисти во время лечения ухудшается.
Переломы концевых фаланг обычно заживают без осложнений. Если имеет место перелом участка (раланги, на которой располагается ноготь, то для иммобилизации следует наложить алюминиевую или гипсовую шину на ладонную поверхность двух дистальных фаланг. Эти переломы часто сопровождаются подногтевои гематомой, которая чрезвычайно болезненна и легко нагнаивается. Поэтому гематому следует удалить путем просверления ногтя или поднятия небольшого его участка. Трепанацию следует проводить в асептических условиях.
Ногтевой отросток, как правило, претерпевает переломы в связи с открытыми повреждениями. Он вместе с ногтем и участком мякоти пальца вывихивается в сторону ладони. Репозиция кости, ногтя и мякоти пальца производится одновременно. Ноготь фиксируется одним или двумя швами, — это является наилучшим шинированием для сломанного участка фаланги.
Оскольчатые переломы тела и основания концевой фаланги часто фиксируются тонкой костной спицей Киршнера, без шинирования, так как только таким способом обеспечиваются достаточная фиксация сломанной кости и наиболее короткий срок иммобилизации.
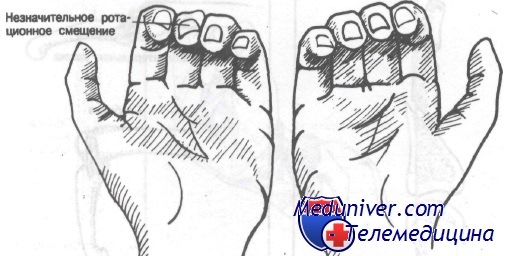

При ротационном смещении линии ногтевых пластинок располагаются непараллельно по сравнению с ногтевыми пластинками пальцев неповрежденной руки
На средних и основных фалангах различаются: трещины, эпифизеолиз и полные переломы.
Локализация перелома может быть:
а) на головке,
б) на диафизе и
в) на основании.
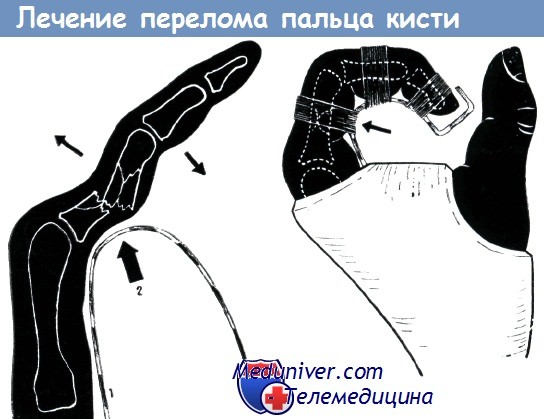
Алюминиевая шина (1), применяемая при лечении переломов основной фаланги консервативным методом по Изелену, предварительно шина моделируется по соответствующему пальцу здоровой кисти.
Верхушка изгиба шины должна соответствовать месту перелома (2), так как репозиция осуществляется при фиксации пальца на шине. Основной сустав сгибается до 120°, средний — до 90°.
Ось концевой фаланги должна идти параллельно пястной кости
б) Линия перелома диафиза может быть поперечной, косой, продолговатой и множественной. При переломе средней фаланги ввиду смещения отломков образуется угол, открытый к тылу и очень редко в ладонную сторону (в случае локализации линии перелома проксимально от прикрепления сухожилия поверхностного сгибателя). При переломе основной фаланги образуется угол, открытый также к тылу, так как дорзальный апоневроз, ввиду действия общего разгибателя пальцев червеобразных и межкостных мышц, напрягается.
Репозиция переломов диафиза не представляет трудностей, тем не менее удержание отломков в репонированном положении не легко, особенно при наличии поперечных переломов.
Вытяжение не должно продолжаться более трех недель. После снятия его для предупреждения смещения отломков накладывается лишь защитная шина. При методе Буннелла применяется чрезмякотное, а по Мобергу — чрезкостное вытяжение. Мы считаем эти два метода неправильными. Вытяжение при помощи резинового жгута трудно регулировать, иногда оно чрезмерно сильное, а в других случаях легко ослабляется. При этом способе необходим постоянный рентгеновский контроль. Метод опасен возможностью возникновения инфекции и некроза кожи. Тяга, оказываемая на палец при лечении вытяжением, служит не для репозиции отломков, а только для фиксации репонированных ручным способом костей.
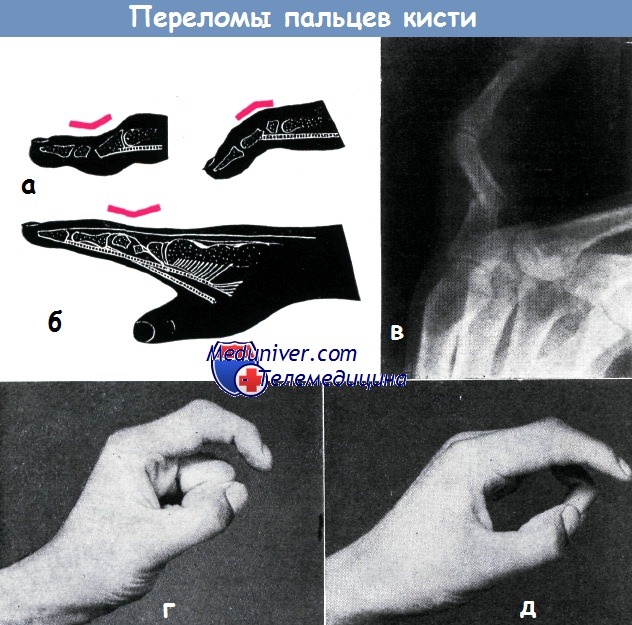
а - схема смещений отломков, наступающих при переломах средней фаланги
б - схема смещений отломков, наступающих при переломах основной фаланги
в - смещение отломков под углом в средней трети основной фаланги указательного пальца, возникшее вследствие недостаточно продолжительной иммобилизации. Отломки образуют угол в 45°, открытый к тылу. Перелом десятинедельной давности, однако образование мозоли выражено слабо
г - перелом основной фаланги, отломки срослись под углом, открытым к тылу, вследствие недостаточной иммобилизации. Произведено: остеотомия и внутрикостная фиксация с помощью спицы Киршнера, после чего ось основной фаланги выравнена
Если фиксация не достигается путем наложения липкопластырной повязки или вытяжением, то мы прибегаем к способу чрез- или внутрикостной фиксации при помощи спиц Киршнера, но ни в коем случае не считаем допустимым применение чрезмякотного вытяжения. Чрезкостная проволочная фиксация имеет свои преимущества даже при наличии открытых переломов. Мы сочетали ее с введением антибиотиков, в результате чего ни разу не наблюдали инфекционных осложнений. Верден предлагает применение околокостной фиксации при помощи спицы. После ручной репонации тонкая спица Киршнера вводится между сухожилием разгибателя и кортикальным слоем кости, что препятствует смещению отломков под углом или в сторону.
Чрезвычайно важно, чтобы сращение переломов средних и основных фаланг произошло без остаточных деформаций, так как любая костная деформация нарушает функцию сухожилий пальцев. Кроме того, влагалища сухожилий сгибателей проходят в ладонной борозде этих костей и любая мозоль или неровность препятствует скольжению сгибателей. При наличии оскольчатых, а тем более внутрисуставных переломов надежда на полное восстановление без ограничения движения является весьма слабой.
Из фаланг наиболее часто повреждается ногтевая, затем проксимальная и средняя, чаще без смещения отломков. При краевых переломах иммобилизация гипсовой лонгетой продолжается 1—1 1 /2 нед., при переломах ногтевой фаланги ноготь выполняет роль шины.
Репозицию отломков производят вытяжением по оси пальца с одновременным приданием ему функционально выгодного положения. Иммобилизацию осуществляют двумя гипсовыми лонгетами (ладонной и тыльной) от кончика пальца до верхней трети предплечья (рис. 1). При внутрисуставных переломах требуются меньшие сроки (до 2 нед.), при околосуставных — до 3 нед., при диафизарных переломах — до 4-5 нед. Переломы проксимальной фаланги срастаются быстрее, чем переломы средней.
Рис. 1. Лечебная иммобилизация при переломах фаланг пальцев кисти: а — гипсовая лонгета; б — шина Бёлера; в — тыльная моделированная шина
Реабилитация — 1—3 нед.
Трудоспособность восстанавливается через 1—1 1 /2 мес.
Оперативное лечение показано при переломах пястных костей и фаланг с тенденцией к вторичному смещению. Отломки сопоставляют и фиксируют спицами чрескожно (рис. 2). Иммобилизацию осуществляют гипсовой лонгетой по ладонной поверхности на 4 нед. Спицы удаляют через 3—4 нед. При внутрисуставных и околосуставных переломах фаланг со смещением отломков применяют дистракционный аппарат.
Рис. 2. Чрескостная фиксация спицами переломов и переломовывихов фаланг пальцев кисти: а — спицами (варианты); б — дистракционным наружным аппаратом
Повреждения связок суставов пальцев
Признаки: болезненность и отек в области сустава, ограничение движений, боковая подвижность. Уточняют диагноз точечной пальпацией пуговчатым зондом или торцом спички. Для исключения отрыва костного фрагмента необходимо сделать рентгенограммы в двух проекциях. При разрыве ульнарной боковой связки пястно-фалангового сустава I пальца припухлость может быть незначительной. Характерны болезненность при отведении пальца в лучевую сторону, уменьшение силы захвата. Повреждение связки может быть на протяжении, или наступает отрыв ее от места прикрепления к проксимальной фаланге.
Лечение. Местное охлаждение, иммобилизация пальца в полусогнутом положении на ватно-марлевом валике. Наложение моделированной гипсовой лонгеты по ладонной поверхности пальца до средней трети предплечья. Сгибание в суставе до угла 150°. Назначают УВЧ-терапию как противоотечное средство.
Срок иммобилизации — 10—14 дней, затем — легкие тепловые процедуры иЛФК.
Иммобилизацию I пальца производят в положении легкого сгибания и локтевого приведения, сроком на 3-4 нед. При явлениях полного разрыва связки или отрыва ее показано раннее оперативное лечение (шов, пластика) в условиях специализированного лечебного учреждения. После операции — иммобилизация гипсовой лонгетой также на 3—4 нед. Реабилитация — 2—3 нед.
Трудоспособность восстанавливается через 1—1 1 /2 мес.
Повреждение сухожилий разгибателей пальцев кисти
Особенности анатомии представлены на рис. 3.
Рис. 3. Схема строения тыльного апоневроза: а — сухожилие общего разгибателя; б — сухожилие межкостных мышц; в — сухожилие червеобразных мышц; г — спиральные волокна; д — ретинакулярные связки; е — треугольные связки; ж — центральная лента; з — боковые ленты; и — порция апоневроза к основанию проксимальной фаланги; к — медиальные полоски сухожилий межкостных и червеобразных мышц; л — средняя порция апоневроза; м — латеральные полоски сухожилий межкостных и червеобразных мышц; н — латеральные порции апоневроза; о — конечная часть сухожильно-апоневротического растяжения; п — поперечные межпястные связки; р — поперечная порция ретикулярной связки
Повреждения сухожилий разгибателей пальцев и кисти составляют 0,6-0,8 % от всех свежих травм. От 9 до 11,5 % больных госпитализируют. Открытые повреждения составляют 80,7 %, закрытые — 19,3 %.
Причины открытых повреждений сухожилий разгибателей:
- резаные раны (54,4 %);
- ушибленные раны (23 %);
- рваные раны (19,5 %);
- огнестрельные ранения и термические поражения (5 %).
Причины закрытых повреждений сухожилий разгибателей:
- травматические — в результате непрямого механизма травмы;
- спонтанные — возникают в результате дегенеративно-дистрофических изменений сухожилий и непривычной нагрузки на пальцы.
Диагностика свежих открытых повреждений сухожилий разгибателей не представляет особых затруднений. Локализация ран на тыльной поверхности пальцев и кисти должна насторожить врача, который обратит особое внимание на исследование двигательной функции. Повреждение сухожилий разгибателей в зависимости от зоны повреждения сопровождается характерными нарушениями функции (рис. 4).
Рис. 4. Припосаживающий шов центрального пучка разгибателя
1-я зона — зона дистального межфалангового сустава до верхней трети средней фаланги — утрата функции разгибания дистальной фаланги пальца.
Лечение оперативное — сшивание сухожилия разгибателя. При повреждении сухожилия разгибателя на уровне его прикрепления к дистальной фаланге применяют чрескостный шов. После операции дистальную фалангу фиксируют в положении разгибания спицей, проведенной через дистальный межфаланговый сустав на 5 нед.
2-я зона — зона основания средней фаланги, проксимального межфалангового сустава и основной фаланги — утрата функции разгибания средней фаланги II—V пальцев. При повреждении центрального пучка разгибателя боковые пучки его смещаются в ладонную сторону и начинают разгибать дистальную фалангу, средняя фаланга занимает положение сгибания, а дистальная — разгибания.
Лечение оперативное — сшивание центрального пучка сухожилия разгибателя, восстановление связи боковых пучков с центральным. При повреждении всех трех пучков разгибательного аппарата накладывают первичный шов с раздельным восстановлением каждого пучка.
После операции — иммобилизация на 4 нед. После наложения шва на сухожилие и иммобилизации на период сращения развивается разгибательная контрактура суставов, которая требует длительной реадилитации.
3-я зона — зона пястно-фаланговых суставов и пясти — утрата функции разгибания основной фаланги (рис. 5).
Рис. 5. Повреждение сухожилий разгибателей в III зоне
Лечение оперативное — сшивание сухожилия разгибателя, иммобилизация гипсовой лонгетой от кончиков пальцев до средней трети предплечья в течение 4—5 нед.
4-я зона — зона от кистевого сустава до перехода сухожилий в мышцы на предплечье — утрата функции разгибания пальцев и кисти.
Лечение оперативное. При ревизии раны для мобилизации сухожилий разгибателей вблизи кистевого сустава необходимо рассечь тыльную связку запястья и фиброзные каналы сухожилий, которые повреждены. Каждое сухожилие сшивают раздельно. Тыльную связку запястья восстанавливают с удлинением. Фиброзные каналы не восстанавливают. Производят иммобилизацию гипсовой лонгетой в течение 4 нед.
Диагностика, клиническая картина и лечение свежих закрытых повреждений сухожилий разгибателей пальцев. Подкожное (закрытое) повреждение сухожилий разгибателей пальцев наблюдается в типичных локализациях — длинного разгибателя I пальца на уровне третьего фиброзного канала запястья; трехфаланговых пальцев — на уровне дистального и проксимального межфаланговых суставов.
При свежем подкожном разрыве сухожилия длинного разгибателя I пальца на уровне кистевого сустава утрачивается функция разгибания дистальной фаланги, ограничено разгибание в пястно-фаланговом и пястно-запястном суставах. Утрачивается функция стабилизации этих суставов: палец отвисает и теряет функцию схвата.
Лечение оперативное. Наиболее эффективен метод транспозиции сухожилия собственного разгибателя II пальца на разгибатель I.
Свежие подкожные разрывы сухожилий разгибателей II—V пальцев на уровне дистальной фаланги с отрывом костного фрагмента и на уровне дистального межфалангового сустава сопровождаются утратой функции разгибания ногтевой фаланги. За счет тяги сухожилия глубокого сгибателя ногтевая фаланга находится в вынужденном положении сгибания.
Лечение свежих подкожных разрывов сухожилий разгибателей II—V пальцев консервативное. Для закрытого сращения сухожилия дистальную фалангу фиксируют в положении разгибания или переразгибания при помощи различных шин на 5 нед. или фиксацию производят спицей Киршнера через дистальный межфаланговый сустав.
При свежих подкожных отрывах сухожилий разгибателей с костным фрагментом со значительным диастазом показано оперативное лечение.
Свежий подкожный разрыв центральной части разгибательного аппарата на уровне проксимального межфалангового сустава сопровождается ограничением разгибания средней фаланги, умеренным отеком. При правильной диагностике в свежих случаях палец фиксируют в положении разгибания средней фаланги и умеренного сгибания дистальной. В таком положении пальца наиболее расслаблены червеобразные и межкостные мышцы, а боковые пучки смещаются к центральному пучку разгибательного аппарата. Иммобилизация продолжается 5 нед. (рис. 6).
Рис. 6. Схема разрезов кожи при операциях на сухожилиях разгибателей
Застарелое повреждение сухожилий разгибателей пальцев. Большое разнообразие вторичных деформаций кисти при застарелых повреждениях сухожилий разгибателей обусловлено нарушением сложной биомеханики сгибательно-разгибательного аппарата пальцев.
Повреждения в 1-й зоне проявляются в двух видах деформации пальца.
Лечение застарелого повреждения сухожилий разгибателей в 1-й зоне оперативное. Важнейшим условием является полное восстановление пассивных движений в суставе.
Наиболее распространены операция образования дупликатуры рубца с рассечением или без рассечения его, и фиксация дистального межфалангового сустава спицей. После удаления спицы через 5 нед. после операции проводят курс восстановительного лечения. При застарелых повреждениях и стойкой сгибательной контрактуре возможен артродез дистального межфалангового сустава в функционально выгодном положении.
Застарелое повреждение сухожильно-апоневротического растяжения во 2-й зоне на уровне проксимального межфалангового сустава сопровождается двумя основными видами деформации.
1. При повреждении центрального пучка сухожилия разгибателя утрачивается функция разгибания средней фаланги. Боковые пучки под натяжением червеобразных мышц смещаются в проксимальном и ладонном направлениях, способствуя сгибанию средней фаланги и разгибанию дистальной фаланги пальца. В щель, образовавшуюся в разгибательном апоневрозе, головка проксимальной фаланги перемещается подобно пуговице, проходящей в петлю.
Возникает типичная флексионно-гиперэкстензионная деформация, получившая несколько названий: разрыв в виде петли, феномен пуговичной петли, тройная контрактура, двойная контрактура Вайнштейна.
2. При застарелом повреждении всех трех пучков сухожильного разгибательного аппарата возникает сгибательная установка средней фаланги. Переразгибания дистальной фаланги при этом не возникает в связи с повреждением боковых пучков.
Лечение застарелого повреждения сухожильного разгибательного аппарата на уровне проксимального межфалангового сустава оперативное. В предоперационном периоде для устранения контрактур и восстановления объема пассивных движений проводят курс восстановительного лечения.
Рис. 7. Техника операции Вайнштейна при двойной контрактуре пальца
При застарелых повреждениях сухожилий разгибателей с нарушением функции пальцев показано оперативное лечение. Выбор способа оперативного лечения зависит от состояния кожи, наличия рубцов, деформаций и контрактур. Одним из распространенных методов является образование дупликатуры рубца.
В послеоперационном периоде иммобилизация длится 4—5 нед., после чего проводят курс восстановительного лечения — аппликации озокерита, электрофорез лидазы, массаж, ЛФК на пальцы и кисть.
Перелом фаланги пальца – это нарушение целостности основной, средней или дистальной фаланги пальца ноги или руки в результате травматического воздействия. Перелом фаланги является достаточно распространенным повреждением, которое возникает в результате непрямого или прямого травмирующего воздействия, а именно: резкого выворачивания, падения тяжелого предмета, удара и пр.
В зависимости от локализации наблюдаются следующие характерные переломы фаланг: переломы диафиза основной фаланги, диафизарные переломы средней фаланги, перелом ногтевой фаланги, эпифизарные переломы фаланг, открытые переломы фаланг. Рассмотрим каждый перелом более подробно.
Переломы диафиза основной фаланги
Линия перелома поперечная, косая или спиралевидная. Смещение отломков характеризуется типичным углом, открытым дорсально. Межкостные мышцы благодаря поперечным волокнам сухожильно апоневротического растяжения сгибают проксимальный отломок, а косые волокна этих же мышц и сухожилие разгибателя пальца содействуют разгибанию дистального отломка. Если же это смещение не будет устранено, то сгибание пальца ограничивается до размеров, равных углу между отломками. Сухожилия мышц-сгибателей бывают прижатыми и часто прирастают к выпуклым костным концам. В таких случаях ограничивается не только сгибание, но также активное и пассивное разгибание. Блокирование сухожилий затрудняет отчасти движения остальных пальцев. Вот почему при неправильном лечении перелома основной фаланги возникает значительное нарушение хватательной способности руки.
При косых и спиралевидных переломах нередко наблюдаются смещения по длине. Иногда отломки могут быть смещены и по оси. Если эту деформацию не устранить, то при сгибании направление пальца становится неправильным. Он перекрещивает какой-либо из других пальцев и мешает захватыванию.
При переломах без смещения отломков соответствующий палец иммобилизуют в физиологическом положении гипсовой или алюминиевой шиной, прикрепленной к пальцу полосками лейкопластыря. Обезболивания не требуется. Шину снимают через 15 дней. После этого можно разрешить активные движения, не перегружая палец. Таким образом, функция восстанавливается быстро. Когда устанавливается смещение отломков, поступают следующим образом: в место перелома вводят не больше 2-3 мл 1-2% новокаинового раствора.
Смещение отломков устраняют вытягиванием и сгибанием межфалангового сустава до 90° при одновременном умеренном надавливании с ладонной стороны в области перелома. Иммобилизуют лучезапястный сустав и суставы соответствующего пальца в функциональном положении.
Техника иммобилизации заключается в следующем. Прежде всего накладывают гипсовую шину с тыльной стороны, достигающую головок пястных костей. Эту шину фиксируют циркулярным гипсовым бинтом. После этого на ладонную поверхность руки накладывают гипсовую или алюминиевую шину, достигающую конца пальца. Ее моделируют соответствующим образом. Необходимо помнить, что не палец должен прилаживаться к шине, а шина к пальцу, поэтому она должна быть гибкой. Существенным при моделировании шины является ее легкое прижатие к месту перелома, так чтобы она противопоставлялась смещению отломков. При проволочных шинах Белера отсутствует возможность создания солидной опоры основным фалангам с ладонной стороны, вследствие чего их применение ограничивается. Для того чтобы создать устойчивость, продолжают шину с кончика пальца в обратном направлении и фиксируют ее опять к гипсу. Таким образом получается эллипсовидный обруч, придающий большую устойчивость.
Длительность иммобилизации при переломах основной фаланги должна быть не меньше 25-30 дней. Во время иммобилизации необходим специальный уход для избежания отека и затвердения руки. Больному рекомендуют полные движения остальными пальцами и всей рукой.
При застарелых и запущенных переломах основной фаланги показано оперативное лечение. Делают боковой разрез. Сухожилия сгибателей освобождают от спаек. Производят остеотомию. Отломки сопоставляют и, если необходимо, производят остеосинтез двумя спицами Киршнера или вводят нежный костный трансплантат. После этого сухожилия изолируют от кости пересадкой паратенония, взятого из области трехглавой мышцы плеча. На стороне, противоположной разрезу, паратеноний фиксируют двумя нежными снимаемыми швами через кожу. Накладывают гипсовую или алюминиевую шину. После 12-15 дней позволяют больным делать движения в межфаланговых суставах.
Диафизарные переломы средней фаланги
Линия перелома и смещение отломков такие, как и при переломах основной фаланги. Нередко, однако, угол между отломками открыт в волярную сторону. Смещение отломков зависит от того, как расположена линия перелома: проксимально или дистально от места прикрепления поверхностного сгибателя пальцев. В первом случае под действием этой мышцы дистальный отломок сгибается, а проксимальный разгибается под действием разгибателя. Получается смещение по ширине и под углом, причем угол открыт в волярную сторону. Во втором случае смещение проксимального отломка происходит волярно под действием поверхностного сгибателя, чей тонус преобладает над тонусом разгибателя. Получается угол, открытый в тыльную сторону.
При неправильном сращении функция пальца ограничивается не меньше, чем при переломе основной фаланги, особенно если угол между отломками открыт в волярную сторону. В таком случае оперативной коррекции не требуется.
Лечение перелома средней фаланги такое же, как и лечение основной фаланги. Если отломки образуют угол, открытый в волярную сторону, то первый межфаланговый сустав должен быть иммобилизован в более выпрямленном положении (15-20° флексии) для того, чтобы уменьшить действие мышцы-разгибателя на проксимальный отломок. Срок иммобилизации составляет три недели.
Перелом ногтевой фаланги
Прижатие или удар по ногтевой части пальца часто вызывает поперечный перелом или раздробление ногтевой пластинки третьей фаланги. В подногтевом ложе образуется гематома, вызывающая сильные боли. Диагноз уточняют рентгенограммой. Для уменьшения болей и предотвращения инфекции необходима маленькая трепанация ногтя и эвакуация собранной крови.
Другого лечения, кроме небольшой перевязки и относительной фиксации полосками липкого пластыря, не требуется. Через 10-15 дней боли исчезают, и больной может работать, несмотря на то что на рентгенограмме долгое время видна линия перелома. Только при тяжелом размозжении конца пальца лучше всего устранить небольшой дистальный фрагмент.
Тяжелые размозжения дистальной части пальца часто приводят к косым, поперечным, продольным и раздробленным переломам в средней или проксимальной трети фаланги. Лечение сводится к иммобилизации пальца в функциональном положении, гипсовой, алюминиевой или пластмассовой шиной. Отломки сопоставляют, насколько это возможно. Прогноз перелома в отдельных случаях зависит главным образом от успешного закрытия раны и от предотвращения инфекции.
Отрыв небольшого треугольного отломка из ногтевой фаланги наблюдается часто при вырывании разгибателя. Значительно реже подобным образом может быть оторван отломок вместе с сухожилием сгибателя. Неотложное оперативное восстановление в этих случаях дает лучшие результаты, чем бескровное лечение иммобилизацией при гиперэкстензии третьей фаланги.
Эпифизарные переломы фаланг
Эти виды переломов обыкновенно бывают внутрисуставными. От основной фаланги чаще всего отламывается волярный или дорсальный треугольный отломок различной величины. Если разрушена значительная часть суставной поверхности, наступает соответствующий неполный вывих фаланги в дорсальном или полярном направлении. В области головки фаланги могут возникать поперечные или косые переломы. В первом случае отломок смещается дорсально вместе со следующей фалангой. Деформация напоминает дорсальный вывих. Во втором случае отделенный от головки фаланги треугольный отломок поворачивается и смещается в проксимальном направлении. Ногтевая фаланга пальца отводится в сторону. Иногда наблюдается неправильный перелом с множеством отломков.
Когда нет значительных смещений отломков, палец фиксируют на 10-12 дней в функциональном положении. После этого разрешают нерезкие активные движения. При боковом отведении без значительного смещения отломков производят иммобилизацию на 15 дней с определенной гиперкоррекцией деформации. Дорсально смещенную головку фаланги вправляют способом, напоминающим вправление межфаланговых вывихов. При значительном смещении отломков и неуспешной репозиции требуется оперативное лечение. В отдельных случаях при переломах с несколькими отломками можно добиться удовлетворительного сопоставления способом прямого вытяжения через головку следующей фаланги.
Прогноз внутрисуставных переломов фаланг сомнителен в отношении функции пальца. Чаще всего развивается тугоподвижность сустава. Иногда наблюдаются затянувшиеся болезненные отеки, мешающие функции всей руки, деформации пальцев.
Открытые переломы фаланг
Они встречаются часто и составляют примерно 50% всех переломов в этой области. Особенно часты открытые переломы фаланг и больше всего ногтевых фаланг первых трех пальцев.
Зачастую, однако, речь идет о тяжелых ранениях вследствие промышленных и других травм. При них переломы, как правило, множественные, с большим смешением отломков. Смешение отломков может быть в самые различные направления, что зависит от направления действующей силы. Нередко мягкие ткани размозжены, а кожа в области перелома неправильно разорвана или вырвана. Все это требует специальных условий при лечении.
Прежде всего больные должны быть стационированы. Сразу же необходимо начать лечение антибиотиками. Обработка ран, которая состоит в тщательном механическом очищении и устранении некротических тканей, проводится хирургом в стерильной операционной. Костные отломки сопоставляют и иммобилизуют. Часто в этих случаях показан остеосинтез с перекрещивающимися спицами Киршнера. После этого основной проблемой остается зашивание раны. Если имеется дефект кожи, то можно применить различные способы кожной пластики.
Легкие случаи без обширных поражений мягких тканей не создают затруднений при лечении. После соответствующей первичной хирургической обработки рану зашивают и дальнейшее лечение проводят, как и при закрытых переломах, добавляя в течение нескольких дней антибиотики.
После операции необходимо уделять особенное внимание предотвращению нарушения кровоснабжения, отеку тканей. Положение руки должно быть непременно высоким. С первых же дней после травмы больным рекомендуют не прекращать активные движения неиммобилизованными пальцами, плечевым и локтевым суставами, а движения ранеными пальцами начинать как можно раньше.
Читайте также:


