Играть в футбол после перелома берцовой кости
Здравствуйте, мой 6ти летний сын 30.03 на тренировке на льду упал и сломал большую берцовую кость на правой ноге. Перелом винтообразный, пишут б/с, но небольшое смещение всеже есть. Врач говорит, что оно допустимо и на ось кости не повлияет. Сейчас у ребенка лангета до середины бедра. Боли иногда ночами. Днем ничего не беспокоит. Температуры не было и нет. Ходит дома на костылях. Качаем пресс, поднимаем вверх больную ногу из положения лежа по 10 раз, шевелим пальцами к себе-от себя. Скажите, как долго нам предстоит быть в гипсе? Как восстанавливать ножку после снятия гипса? Через сколько можно начать выходить на лед? Заранее спасибо. Снимок прилагаю.
Футбол является самым известным и популярным видом спорта, за которым наблюдают миллионы зрителей по всему миру. Игра профессионалов захватывает и многие люди играют в футбол в свободное время, это их хобби. Такой спорт является полезным и веселым занятием, но при этом и очень травмоопасным.
И начинающие футболисты и звезды футбола нередко сталкиваются с серьезными травмами, которые значительно ухудшают качество жизни, а иногда становятся причиной окончания футбольной карьеры. В статье мы рассмотрим самые популярные ранения, которые можно получить во время игры, и их лечение и последствия, а также узнаем о звездах футбола, чья карьера пошла под откос после серьезной травмы.

Существует несколько самых часто встречающихся травм при игре в футбол.
Растяжение связок. Такая травма встречается довольно часто в области голеностопного сустава, и обычно серьезных осложнений не провоцирует. При такой патологии возникает боль и отек в области голеностопа, спортсмен прихрамывает, сустав становится нестабильным.
Перелом ноги – это тяжелая травма, которая требует длительного лечения и реабилитации. При этом возникает очень сильная боль, на ногу невозможно наступить, в месте перелома появляется отек, гематома.
Травма коленного и голеностопного сустава. При ушибе сустава появляется боль, отек и гематома, может частично нарушаться подвижность сочленения. При вывихах наблюдает деформация колена или голеностопа, боль более выражена, а двигательная активность полностью нарушена. Вывихи требуют немедленного обращения к врачу травматологу, так как их необходимо вправлять в первые сутки, чтобы избежать тяжелых последствий.
Растяжение и надрывы подколенной мышцы причиняют множество неудобств спортсмену. Такое заболевание не является опасным для жизни, но может стать причиной окончания карьеры, так как при последующих тренировках часто возникают рецидивы заболевания. При разрыве подколенной мышцы болит задняя поверхность бедра, возникает отек и пациент не может нормально передвигаться, а тем более бегать и играть в футбол.
Повреждение ахиллового сухожилия. Ахиллово сухожилие является самым крупным и крепким, но оно часто травмируется при игре в футбол. Разрыв сухожилия сопровождается болью, отеком, человек не может наступать на ногу. Такая патология в большинстве лечится консервативно и уже через месяц футболист возвращается к нормальной жизни. Но в тяжелых случаях может понадобиться операция для восстановления поврежденного сухожилия.
Разрыв четырехглавой мышцы бедра. Такая травма возникает вследствие сильного удара по мышце, в итоге она буквально вминается вовнутрь и происходит ее разрыв. Такая травма причиняет сильную боль, нарушая таким образом двигательную активность футболиста.
Кроме того, нередко возникают и травмы рук, различные переломы, вывихи запястья, обычно это связано с неудачным падением. Предупредить травму возможно, если соблюдать меры безопасности и правильно готовиться к игре, а также тренироваться в меру своих сил.
Травмы звезд
Больше всех подвержены футбольным травмам именно профессионалы, так как они много тренируются, а играют с сильными соперниками. Мы подобрали топ самых страшных травм на футбольном поле, которые стали причиной долгого отсутствия спортсменов:

Лечение

В большинстве случаев исход травмы зависит от лечения, чем раньше его начали, тем больше вероятность положительного прогноза. В наше время большинство травм излечиваются без последствий, благодаря современной медицинской технике, опыту врачей и новым препаратам.
Очень важно при любых видах травм сразу обращаться к врачу за лечением, даже при незначительных ушибах и растяжениях, если, конечно, футболист хочет продолжить играть без последствий для здоровья.
В зависимости от тяжести травмы назначают консервативное и хирургическое лечение, также пациентов направляют на физиотерапию, массаж, обязательный курс реабилитации для разработки конечности. Все процедуры и назначения должны проводить под контролем опытного травматолога или хирурга.
Консервативный метод лечения применяют при растяжениях, ушибах, травмах мышц, переломов без смещения, при вывихах без осложнений. В последнем случае врач проводить закрытое вправление сустава.
Во всех случаях лечение примерно идентично, врач проводит лечебную иммобилизацию, чтобы на время восстановления снять нагрузку с ноги или полностью ее обездвижить. Назначаются обезболивающие и противовоспалительные препараты, при необходимости антибиотики, кроворазжижающие средства. При ушибах и вывихах врачи рекомендуют противовоспалительные и обезболивающие мази, которые ускорят заживление травмы.
После того как пораженные ткани срастаются, фиксирующую повязку снимают, а пациенту назначают разрабатывать ногу. Для этого проводят курс физиопроцедур, например, магнитотерапию, лазер, электрофорез и др. А также рекомендуют упражнения для укрепления мышц и направляют на массаж для улучшения кровообращения тканей.
Длительность восстановления может составлять от 2 недель до 6 месяцев, в зависимости от тяжести травмы, метода лечения и стараний самого пациента.
Операция показана при тяжелых открытых переломах со смещением, застарелых вывихах, тяжелых разрывах связок и сухожилий, при внутрисуставных переломах. Врачи проводят восстановление пораженных тканей, после чего назначают консервативное лечение.
Травмы в футболе можно лечить и народными методами, но только в комплексе, не стоит заниматься самолечением. Сразу после травмы пострадавшего нужно доставить в больницу, пройти там обследование, а в качестве дополнения для снятия симптомов можно использовать рецепты народной медицины.
Для восстановления костей хорошо помогает средство из яичной скорлупы и лимонного сока, которое нужно употреблять внутрь. Также при переломах и травмах суставов рекомендуют употреблять продукты с желатином, они способствуют восстановление костной и хрящевой ткани.
Снять воспаление и боль помогут примочки с отварами трав, но их можно делать только в том случае, если целостность кожных покровов не нарушена. Для этого траву заваривают, промакивают отваром чистую ткань и прикладывают к больному месту несколько раз в день.
Профилактика

Травмы в футболе можно предупредить, если правильно проводить профилактику травм, для этого нужно соблюдать следующие рекомендации:
- Не допускать перегрузки спортсмена, тренироваться нужно в меру своих сил, постепенно увеличивая нагрузки;
- Вести себя уважительно друг к другу, не позволять грубости на поле;
- Регулярно проходит обследование у врача, не тренироваться, если есть противопоказания;
- Проводить фиксацию суставов при помощи эластичных бинтов;
- Перед игрой и после нее хорошо разминаться, делать упражнения на растяжку;
- Тренироваться нужно в правильной экипировке, удобной и безопасной, обязательным условием здесь являются шипованные футбольные бутсы.
Прогноз
Футбольная травма может сильно подпортить карьеру профессиональному спортсмену и выбить его из строя на целый год или на всю жизнь. Да и обычный человек сильно пострадает от неудачной игры, и может в тяжелых случаях даже остаться инвалидом на всю жизнь.
О точном прогнозе может сообщить только лечащий врач, так как все зависит от вида травмы и ее тяжести. При ушибах футболист может возвращаться на поле уже через несколько дней, а при растяжениях и разрывах связок понадобится от 2 недель до месяца.
Вывихи и переломы требуют более длительного восстановления от месяца до трех, а тяжелые открытые переломы со смещением лечатся иногда до года. В особо тяжелых случаях футболисту не рекомендуется возвращаться на поле из-за риска рецидива травмы, или же при нарушении двигательной активности конечности.
Чтобы прогноз был максимально благоприятным, необходимо как можно скорее начать лечение. Поэтому сразу после травмы футболист не должен двигаться, ему необходимо вызвать врача и направить в клинику для дальнейшего обследования и лечения. Любое промедление в этом случае может стать причиной осложнений.
Травмы (видео)
Уважаемые врачи!
Мой сын Андрей 13 лет сломал ногу на горных лыжах 29.10 09. Можно ли вам прислать рентгеновские снимки для просмотра и рекомендации оптимального лечения
(Гость) Елена 05.11.2009 21:06
Здравствуйте, уважаемые специалисты! 6.10.09 у меня случился отрывной перелом верхушки наружной лодыжки. В течении 3-х недель нога была в гипсе. Вот уже неделю, как сняли гипс и выписали, я хожу, но немного прихрамываю. Подскажите, пожалуйста, через сколько можно начинать ходить в спортзал?
(Муж., 47 лет, Ижевск, Россия)
Здравствуйте.22.02.10 играл в футбол в зале, ударил ногой. Сначала думал ушиб, боли сильной не было. 24.02 сделал снимок-краевый перелом основания 1фаланги 1 пальца правой стопы. Носил гипс 3 недели,правда после 1 недели снимал на ночь.Ходил без костылей,немного и только по дому. Врач сказал:главное не тревожить и не ступать на носочек. Через 4 недели сделал пробежку, лёгкую работу дома, попробовал участвовать в тренировке. Ощущения- бежать можно, но вращения и отталкивания нет. Сделал повт.снимок-изменений почти нет. Врач сказал надо подождать ещё хотя бы 1 месяц. Давать покой ноге у меня нет возможности и морально(привык тренироваться и играть хоть и уже играю по ветеранам(от35лет).Возможно оперативно убрать этот осколок. На вид он 1/10 фаланги, сбоку в суставе. Может быть можно показать вам снимки. Помогите мне пожайлуста.
(Гость) Куаныш 11.06.2010 10:53
Здравствуйте, уважаемые специалисты!У меня случился закрытый оскольчатый перелом обеих костей средней трети левой голени со смещением отломков.сейчас 2 месяц хожу с аппаратом иллизарова,мне врач сказал, что снимут аппарат череж 6 месяцев.И я хотел спросить через сколько времени я могу заниматься спортом Дзюдо
Я Дзюдоист.
Спосибо.
Сейчас Вам на этот вопрос никто не ответит.
(Муж., 14 лет, с.Новосысоевка, Россия)
Здравствуйте,месяц назад сломал правую ногу на футболе в двух местах голени.Еще хожу в гипсу.Я также правша.Можно ли мне играть в футбол летом 2017 года ногой,которая была сломана?
СОЗДАТЬ НОВОЕ СООБЩЕНИЕ. Но Вы — неавторизованный пользователь.
Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта.
Зарегистрироваться Создать сообщение без регистрации
Статья Планеты Спорта
- Главная
- Академия Планеты
- Распространенные травмы в детском футболе

Чтобы не говорили любители футбола, а этот спорт является одним из самых травматичных видов. Родителям, конечно же, не стоит хвататься за голову и задумываться над тем, а не стоит ли поискать ребенку менее опасный вид спорта. Нет – футбол во всем мире — это спорт №1, самая интересная и зрелищная игра, способная подарить массу положительных эмоций болельщикам, а игрокам неплохой уровень дохода. Кроме того, футболисты имеют крепкое телосложение, развитые мышцы, отлично координированы. Следовательно, этот спорт очень хорошо и всесторонне развивает ребенка.
Сегодня мы затрагиваем тему травматизма в футболе – выясним наиболее часто встречающиеся травмы, способы лечения и их профилактику. Не будем брать в зачет постоянных друзей футболиста – синяки и ушибы, а остановимся на более серьезных неприятностях, которые могут случиться на футбольном поле практически в любом возрасте ребенка.

Основные травмы у детей от 8 до 18 лет в футболе можно классифицировать по частоте возникновения:
- 30% — всех травм футболистов приходятся на коленные суставы;
- 21% — травм связаны с повреждениями голеностопного сустава;
- 12% — травм возникают при растяжении передней или задней поверхности бедра;
- 11% — травмы растяжения паховых мышц и сухожилий;
- 9% — травмы, связанные с повреждением верхних конечностей (кистей, локтей).
На остальные травмы у футболистов отводится 17% — это травмы спины, переломы конечностей, рассечения и другие. Остановимся на самых основных из них и проанализируем механизмы возникновения травм в футболе, способы устранения, предупреждения и восстановления организма.
Основных травм всего три, которые довольно часто встречаются у детей.
а) номер один по серьезности является растяжение или разрыв передней крестообразной связки. Одна из самых распространенных футбольных травм.

Растяжение или разрыв передней крестообразной связки характеризуется очень болезненным ощущением сразу после получения травмы, обширным отеком колена.
Травма, как правило, происходит из-за силы, которая скручивает колено в то время, когда ноги выпрямлены и твердо стоят на земле или при приземлении. Разрыв может случиться и от прямого удара в область колена или падения на колено, что распространено в футболе.
б) на втором месте травм в коленном суставе стоит разрыв мениска.
Возникает также, как и в предыдущем случае из-за скручивания сустава или непосредственного болевого контакта. Сопровождается опухолью сустава в течение нескольких часов после травмы.
В своем строении, коленный сустав имеет два хряща мениска в виде полуколец или серпов. Мениски находятся на внутренней и наружной поверхности берцовой кости. Они являются важными амортизаторами, обеспечивающими необходимую жесткость сустава и распределение нагрузки от бедренной кости к берцовым.
Основными причинами возникновения болезни Шляттера являются перегрузки, микротравмы колена и чрезмерное натяжение связки надколенника при сокращениях четырехглавой мышцы бедра в условиях профессиональных занятий футболом. По статистике, болезнь роста появляется у 45% подростков, активно занимающихся спортом, и лишь у 5% детей, не занимающихся спортом.
Болезнь Шляттера проявляется с неинтенсивных болей в колене при сгибаниях, приседаниях, подъеме или спуске по лестнице и болевые ощущения увеличиваются после повышенных физических нагрузок, интенсивных тренировок, участия в соревнованиях.
Боль возникает в районе прикрепления сухожилия надколенника к бугристости большеберцовой кости. Здесь же происходит отек коленного сустава.
Лечение и восстановление при травмах коленного сустава.

Одна из самых распространенных у детей – это вывих лодыжки, когда ребенок говорит, что подвернул ногу. В состоянии, когда боковые связки голеностопного сустава у ребенка слабы эта травма повторяется снова и снова.
Травма случается от резкого скручивания голеностопного сустава. Сопровождается болью в суставе и при нажатии на боковые связки.
Лечение, в основе своей, медикаментозное. Используют противовоспалительные препараты, компрессионные бандажи или тейпирование, лазерное лечение и лечение ультразвуком, массажи, чтобы снизить болевые ощущения и отёк и ускорить процесс заживления тканей.
Болезненные растяжения мышц бедра возникают вследствие чрезмерных нагрузок на мышечный аппарат. Так, передняя прямая мышца бедра обычно травмируется при выполнении ударов по мячу, а травмы мышц задней поверхности бедра — во время ускорений.
Лечение, как и в предыдущем варианте с помощью мазей и процедур, снижающих воспаление и ускоряющих заживление.
Представляет собой надрыв или полный разрыв одной из пяти приводящих мышц. Внезапная резкая боль проявляется в области паха.
Существуют пять приводящих мышц бедра: длинная приводящая мышца, короткая приводящая мышца и гребенчатая, (идут от таза до бедренной кости), большая приводящая мышца и тонкая мышца (идут от таза до колена).
Функция приводящих мышц – сведение и отведение ног. При недостаточном разогреве мышц повредить такие длинные мышца очень легко. Приводящие мышцы задействуются в движениях, когда необходимо быстро изменить направление движения, при отборе мяча, выпадах.
Лечение при травмах мышц паха назначает врач: от массажа, ультразвуковой и лазерной терапии до хирургического вмешательства.
Футбол – очень контактный вид спорта. Игроки падают при столкновениях, при резких остановках, нарушениях со стороны соперника, при нанесении ударов головой или ногой в падении. Травмы верхних конечностей простираются от растяжения мышц и связок запястья до переломов локтевой или лучевой кости, а также пальцев рук.
Лечение назначает врач и оно полностью зависит от характера травмы.
Анализ возникновения травм у футболистов.
Мы привели список самых распространенных в детском футболе травм и заболеваний. Теперь давайте проанализируем причины их возникновения. Механизм получения повреждений по статистике можно классифицировать на контактные травмы и бесконтактные.
И хотя каждая травма имеет свой процент механизма возникновения, все же можем выделить сухую общую динамику, по которой 41% процент всех травм возникал вследствие контакта с соперником.
Самый большой процент таких травм у коленного сустава – 61%, наименьший процент у травм верхних конечностей – 32%.
В то же время, из-за недостаточной подготовки, недостаточного разогрева мышц, неправильной техники движения, слабых связок отдельных суставов возникает большее количество повреждений и травм. Отдельное место в травматизме играют современные покрытия и обувь футболистов. На это мы обращаем внимание, прежде всего, тренеров, которые обязаны в своей подготовке уделить внимание полноценной разминке, общеразвивающим упражнениям, упражнениям из смежных видов спорта для укрепления опорно-связочного аппарата и мелких мышечных групп.
Основные причины возникновения бесконтактной травмы являются резкие остановки с поворотом и приземление на выпрямленную ногу. Эти технические элементы ведут к травматизации крестообразных связок коленного сустава. Такой характер травмы – одна из самых частых у футболистов. В современных реалиях наши дети, к сожалению, вынуждены тренироваться и играть, в основном, на искусственных полях, при всех прочих преимуществах которых имеющих явный недостаток в сравнении с натуральным травяным полем – мягкость. Поэтому, при возможности, рекомендуем в летний период заниматься на травяных полях, а в зимний период не пренебрегать разминкой. Достаточно большую значимость играет размер и вес мяча, которым тренируется ребенок.
Наши рекомендации.
Мы рекомендуем тренерам проводить теоретические занятия, где раскрывать игрокам основные способы профилактики травм:
- отказ от резкого увеличения тренировочных нагрузок;
- отсутствие пропусков занятий;
- отсутствие лишнего веса;
- своевременное обнаружение и лечение заболеваний опорно-двигательной системы;
- полноценная реабилитация после полученных повреждений с последующим постепенным возвращением к обычным тренировочным нагрузкам;
- правильная обувь – по возможности из натуральных материалов с жестким задником и шипованной подошвой, предотвращающей скольжение;
- использовать щитки и гетры на тренировках;
- не играть в футбол на неоднородной скользкой или твердой поверхности.
Спортсмену необходимо при болевых ощущениях – незамедлительно прекратить игру и обратиться к врачу, пройти необходимые обследования, для исключения рецидивов и более серьезных повреждений.
Итак, мы узнали, какие основные травмы встречаются в детском футболе. Мы также узнали, как лечится та или иная травма. Период и характер лечения и восстановления определяет врач, а входить в тренировочный процесс игрок должен постепенно, выполняя руководство тренера.

Мы узнали, что большинство травм в футболе происходит из-за недостаточно подготовленных мышц и связок, чрезмерных нагрузок, побочных факторов, таких как покрытие поля, вес мяча, размер и состав обуви, в которой занимается футболист. Мы рекомендуем тренеру использовать в своем арсенале упражнения на развитие и укрепление связок и мышц, а также на восстановление организма после нагрузок.
- Упражнение на баланс,
- Упражнения с медболами,
- Упражнения из единоборств,
- Игры в смежные виды спорта – легкая атлетика, хоккей, пляжный футбол, плавание.
- Упражнения на технику бега,
- Упражнения на координацию
- Включение акробатических комплексов.
Использование подобной методики не только укрепит мышцы и связки юных спортсменов, но и прекрасно всесторонне разовьет их.
Тренировочный процесс Академии Планеты и в футбольных лагерях Планета Спорта отвечает всем этим требованиям.
В состав периферического скелета нижних конечностей входит большая и малая берцовая кость, которые выполняют опорно-механическую функцию. Особенности расположения костных структур, отсутствие прослойки соединительной ткани повышают риск нарушения целостности элементов локомоторной системы, что опасно для здоровья, и лишает возможности активно двигаться.
Переломы большеберцовой кости довольно распространенные травмы, поэтому информация о том, как провести лечебно-реабилитационные мероприятия, и в дальнейшем организовать эффективную терапию, будет актуальной для каждого.
Основные причины
Большая берцовая кость самая легкая и прочная в скелете человека (после бедренной), способна выдержать нагрузку до 1650 кг. Имеет вид длинного трубчатого образования, снаружи покрытого надкостницей. Кровеносные сосуды и нервные пучки, исходящие из фиброзной оболочки в костную ткань, обеспечивают ее иннервацию и питание.
Являясь частью своеобразного каркаса нижних конечностей, большеберцовая кость выполняет опорную и защитную функцию для внутренних органов.
Малая берцовая кость значительно тоньше, и подвергается меньшей нагрузке, основное предназначение сводится к ротации голени стопы. От нее отходит множество мышц, поэтому в результате перелома головки малоберцовой кости со смещением происходит повреждение большого объема мышечной ткани.
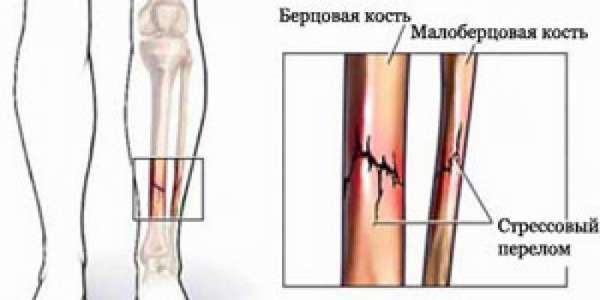
Кости нижних конечностей ежедневно испытывают мощную нагрузку, и когда составные части опорно-двигательного аппарата не справляются с заданными функциями, они разрушаются.
Чаще всего нарушение целостности костной ткани сопряжено с травматическим воздействием: сильным ударом, несчастным случаем на производстве/ в быту, падением, автодорожными авариями, спортивными занятиями. Перелом берцовой кости у ребенка, как и у взрослого, имеет определенное место травмы.
Для справки! К косвенным причинам надломов трубчатой кости относят возраст, лишний вес, дефицит кальция, болезни костей (остеогенная саркома, остеомиелит, остеопороз).
Типы переломов
В травматологии выделяют несколько классификационных форм переломов, в зависимости от тяжести и характера травмы:
- Открытый. Нарушение целостности костной структуры, в результате область перелома сообщается с внешней средой через дефицит кожных покровов.
- Закрытый. Разрушение костных структур без повреждения мягких тканей. Может быть полным/неполным, патологическим/травматическим, стабильным или со смещением отломков.
- По направлению в определенную сторону выделяют косой перелом, поперечный разлом, винтообразный перелом большеберцовой кости (тождественное название спиральный) и полифокальный (фрагментарный).
Возможны переломы одной берцовой кости или обеих структур периферического скелета голени с разным местом локализации: в проекции сочетания латеральной и медиальной лодыжки, в зоне мыщелков, межмыщелкового бугорка медиального.
Симптомы
Пациент жалуется на сильную резкую боль в проекции голени. При движении или опоре на поврежденную ногу болезненность усиливается, в дальнейшем развивается отек и гематомы.
При визуальном осмотре, создается впечатление, что конечности имеют разную длину. При открытой травме возможно кровоизлияние.
Внешне определить травму сложнее, так как видимого укорочения нижних конечностей не будет. Смещение отломков явление редкое, при пальпации трудно дифференцировать линию перелома.
Типичными признаками перелом малоберцовой кости без смещения называют:
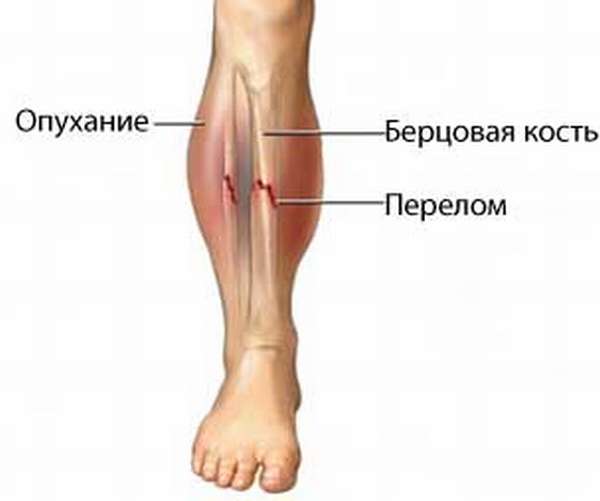
болезненные ощущения с возможной иррадиацией вголеностопный сустав, которые усиливаются при совершении движений,
При повреждении нерва наружная поверхность голени и стопы становится нечувствительной. Если задета исключительно малоберцовая кость, то пострадавший может слегка опереться на больную ногу.
Ввиду близкого расположения костной структуры к мягким тканям, существует высокий риск открытого перелома. Вне зависимости от типа травмы отчетливо пальпируются отломки кости, место их смещения относительно оси.
Визуальными критериями определения нарушения целостности являются:
резкая боль, невозможность осуществить осевую нагрузку на ногу,
Перелом эпифиза большеберцовой кости протекает с патологической подвижностью при боковых движениях конечностью, выраженным гемартрозом. При открытых ранах в месте получения травмы просматриваются отломки кости.
Для справки! При сочетании перелома малой берцовой и большой берцовой кости будет доминировать симптоматика последней.
Первая помощь
Тактика оказания помощи на догоспитальном этапе заключается в проведении комплекса мероприятий:
- При выраженном болевом синдроме предложить пострадавшему анальгезирующее средство.
- Провести иммобилизацию голени с помощью шины или подручных материалов (например, двух досок или платков).
- При открытой травме аккуратно удалить вокруг места повреждения инородные предметы, крупные загрязнения, продезинфицировать антисептиком, наложить стерильную повязку.
В случае обильного кровотечения закрепить жгут в области бедра.
Пострадавшему необходимо обеспечить покой травмированной конечности, доставить в медицинское учреждение в положении лежа.
Диагностика
Для подтверждения диагноза после первичного осмотра и выяснения обстоятельств получения перелома, доктор рекомендует выполнить рентгенологическое исследование в двух проекциях. В некоторых случаях обследование дополняют компьютерной томографией.
Для справки! Заключение ставит врач-травматолог. При подозрении на повреждение сосудов, нервов понадобится консультация сосудистого хирурга, невролога.
Терапия
При выборе тактики стационарного лечения (консервативного или оперативного) обращают внимание на уровень, характер травмы и последствия.
При переломе большой берцовой кости без смещения целостность и анатомическая локализация костных фрагментов не изменяется. Изначально врач выполняет местную анестезию, фиксирует поврежденную конечность целиком посредством гипсовой повязки.
Сколько ходить в гипсе при переломе берцовой кости? В среднем период ношения лангета варьируется от 2 до 3 месяцев, после чего еще 4-5 недель длится процесс реабилитации.
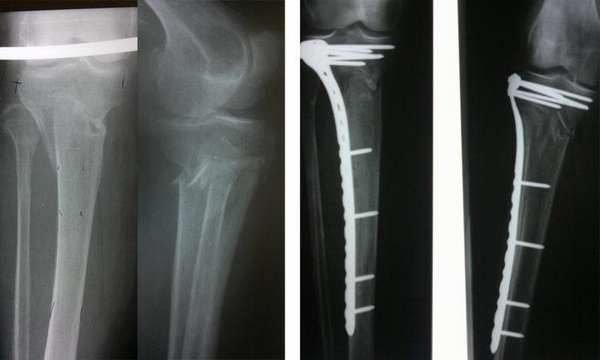
При данном виде травмирования терапевтическая тактика усложняется. Поврежденную конечность обезболивают, накладывают скелетное вытяжение. Ногу удерживают в заданном положении до момента образования первичной костной мозоли.
В процессе лечения доктор посредством рентгеновских снимков контролирует процесс формирования соединительной ткани. При благоприятном течении скелетное вытяжение отменяют через 4 недели, далее подвижность голеностопа фиксируют гипсовым лангетом на срок 2-4 месяца.
После снятия гипса делают контрольный рентгеновский снимок, назначают реабилитационные мероприятия.
Перелом заднего края большеберцовой кости, фрагментарные, открытые травмы требуют оперативного вмешательства. Обычно операцию проводят после недельного пребывания пострадавшего в стационаре, когда его состояние будет стабилизировано. На предоперационном этапе пациент находится на скелетном вытяжении.
Для справки! Перед операцией врачи выполняют всестороннее обследования с целью определения противопоказаний к хирургическому вмешательству.
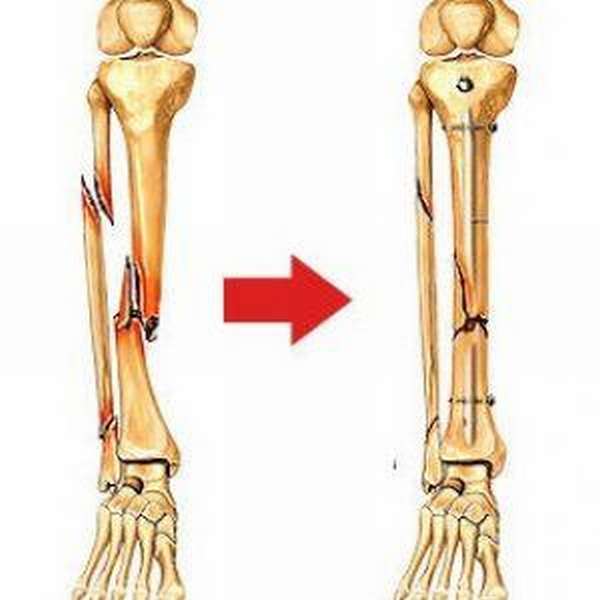
С учетом характера и уровня перелома берцовой кости используют различные металлоконструкции: стержни, пластины, шурупы, аппарат Илизарова.
Процедура требует от пациента горизонтального положения тела, и проходит в несколько этапов:
- Операционное поле (всю нижнюю конечность) обрабатывают антисептиком.
- По передней поверхности коленного сустава делают разрез кожных покровов.
- Пальпаторно определяют место введения стержня – полость костномозгового канала.
После установки проводят блокировку стержня. В зону конечного сустава монтируют дренаж, послойно ушивают рану, накладывают швы, далее асептические повязки. Завершают операцию эластичным бинтованием.
Удаление стержня целесообразно проводить, когда рентгенологическое фото демонстрирует полное сращение кости (в среднем это год-два после операции).
Перед операцией пациент пребывает на скелетном вытяжении до начала образования первичной костной мозоли. Под общей анестезией место постановки пластины очищают от кровяных сгустков, костных отломков, мягких тканей.

Далее устанавливают пластины биосовместимые с тканью (чаще титановые), фиксируют шурупами. Для контроля проводят рентген, прослойное сшивание раневой полости, накладывают гипсовой лангет.
Для вывода скопившейся крови, вдоль пластины укладывают дренаж.
Пострадавший 3-5 суток находится в лежачем положении, нога на возвышении. На 12-14 сутки снимают швы, после чего доктор разрешает передвигаться с помощью костылей. На 5 недели назначают разработку конечностей.
Для остеосинтеза берцовой кости используют шурупы, как самостоятельный метод фиксации или крепления пластин к костным структурам. Существует несколько вариаций шурупов: спонгиозные, кортикальные, стягивающие. Демонтируют фиксаторы после полного сращения кости.
Компрессионно-дистракционный аппарат пользуется особой популярностью для скрепления фрагментов костной ткани. Приспособление состоит из металлических колец, к которым крепятся спицы из нержавеющей стали, проходящие через костную ткань.
Механические стержни соединяют кольца, что позволяет изменять положение сегментов в процессе лечения.
Для справки! Недостатком методики называют наличие массивной металлоконструкции.
Вне зависимости от типа перелома пациенту проводят фармакотерапию. В лечебной тактике преимущественно используют препараты разной направленности: 
Подробнее о всех препаратах с кальцием.
Они обеспечивают нормальную роботу органов и систем, поддерживают естественные процессы роста, обмена веществ, повышают устойчивость к агрессии болезнетворных микроорганизмов.
Возможные осложнения
При грамотном проведении лечебно-реабилитационных мероприятий, правильной тактике лечения и реабилитации исход травмы чаще благоприятный.
Однако существует вероятность осложненного течения:
- нарушения целостности нервных пучков, сосудов, мышц, сухожилий, связок,
- развития ложного сустава,
- инфицирования раны,
- появления деформирующего артроза, отсекающего остеохондроза,
- инвалидности, ампутации части нижней конечности.
Пострадавший подвергается риску развития хронических болей в голени.
Реабилитация и сколько длится восстановление функции ноги
Как разрабатывать ногу после перелома берцовой кости? Мероприятия для компенсации нарушенных или полностью утраченных функций систем опорно-двигательного аппарата рекомендованы сразу после постановки гипсовой повязки. Пациент должен аккуратно шевелить пальцами, поворачивать стопу.
Тактика реабилитации подразумевает комплекс физиотерапевтических процедур:
- лечебной физической культуры,
- магнитотерапии,
- электрофореза,
- лазеротерапии.
Когда пострадавшему разрешено принимать горизонтальное положение, назначают дозированную ходьбу с использованием костылей.
Расстояние последовательно увеличивают, при этом на травмированную ногу дают щадящую нагрузку. Когда снимут гипс, пациенту разрешены занятия в бассейне, расширенные упражнения ЛФК, массаж.
Совет! Во время реабилитации после перелома большой берцовой кости важно скорректировать дневной рацион. Питание должно быть сбалансированным с акцентом на продукты с высоким содержанием кальция, витамин, клетчатки (молочную и мясную продукцию, овощи, фрукты).
Период сращения берцовой кости будет зависеть от особенностей организма, степени тяжести травмы. Восстановление функциональной активности нижней конечности займет 4-5 месяцев, дольше при открытых и фрагментарных травмах, при условии раннего возобновления двигательной активности, проведении полноценных реабилитационных мероприятий.
Заключение
Повреждения берцовой кости требуют своевременного и адекватного лечения. Обязательно при любых видах травмы обращаться за врачебной помощью, что позволит провести грамотный диагностический поиск, выбрать оптимальную терапевтическую тактику, минимизировать риск неправильного срастания костей, развития осложнений.
Читайте также:


