Хроническое заболевание суставов от чего может быть
Здоровые суставы — это роскошь, значение которой трудно оценить тому, кто никогда не испытывал боли при ходьбе и не ощущал затруднения при попытке поднять руку или ногу, развернуться или присесть. Между тем миллионы людей по всему свету ежегодно обращаются за помощью к врачам-ортопедам с подобными жалобами.
Эпидемиология заболеваний суставов
Болезни суставов классифицируются по характеру патологического процесса.
Воспалительные и инфекционные болезни суставов
В данном случае причиной недуга служит воспалительная реакция в ответ на инфекционный, аутоиммунный или аллергический процесс. Болезнь дает о себе знать болью и припухлостью в суставе. Симптомы за несколько часов способны достичь максимальной выраженности и в дальнейшем отступить на неопределенный срок. Но за периодом мнимого благополучия скрывается скрытое развитие патологического процесса.
Некоторые артриты проявляются в первую очередь не болью, а утренней скованностью, лихорадкой, сыпью на коже над суставом или проявлениями первичного заболевания, осложненного поражением опорно-двигательного аппарата (например, расстройствами мочеполовой системы — при болезни Рейтера и гонорейном артрите).
Этапы воспалительной патологии сустава можно разграничить благодаря рентгенологическому обследованию. Так, в начале болезни значимых отклонений на снимках не обнаруживается, при второй степени артрита появляются признаки разрушения костной и хрящевой ткани. При третьей степени врач увидит деформацию сустава — к этому моменту больной ощущает выраженные ограничения подвижности. Наконец, четвертая степень артрита сопровождается тотальными изменениями в суставе: помочь больному смогут только хирурги.
К этой группе патологий, наряду с ревматоидным артритом (при котором иммунная система организма разрушает суставы), относится инфекционно-аллергический артрит, болезнь Бехтерева, болезнь Гоффа, подагра, псориатический артрит и т. д.
Обратите внимание
Основная профилактика артритов — предотвращение инфекций путем вакцинации и других мер защиты от болезней, способных осложниться бактериальным заражением сустава (гонореи, скарлатины, ангины и т.д.)
Дегенеративные поражения
Эти болезни, как правило, проявляются у пожилых людей: они связаны с изнашиванием сустава, что приводит к разрушению хрящей, отвечающих за амортизацию при работе. Еще один фактор развития дегенеративных заболеваний — остеопороз, при котором снижается плотность костной ткани.
Дегенеративные заболевания проявляются постепенно: первым признаком будет непродолжительная боль после утомительного дня, проведенного на ногах. С течением времени болезненность в суставе перестанет стихать после отдыха, а движения в суставе станут ограниченными. Иногда в пораженной области возникает отек, а сустав ноет при смене погоды и по ночам.
Тяжесть артрозов определяется при осмотре и рентгенографии. В начале процесса на снимках заметно лишь небольшое сокращение высоты щели между костями вследствие истончения хрящевой ткани. При второй степени врач зафиксирует уменьшение полости сустава на треть от нормы и появление костных выростов или участков отмершего хряща. Наконец, 3 стадия артроза характеризуется глубокими, необратимыми деформациями сочленения, вплоть до анкилоза — сращения костей.
Самым частой причиной инвалидности среди всех болезней суставов является деформирующий остеоартроз, затрагивающий преимущественно тазобедренный и коленный суставы. Также источником проблемы может оказаться межпозвоночный остеохондроз — типичное заболевание офисных работников.
Обратите внимание
Эксперты отмечают, что отличной профилактикой возрастных изменений суставов может стать йога — комплекс упражнений, укрепляющих связки и мышцы посредством статических нагрузок. Недавно ученые выяснили, что ежедневные 12-минутные занятия йогой на протяжении 10-ти лет способствуют увеличению плотности костей бедра и позвоночника, что исключает остеопороз и артроз, предотвращая переломы в пожилом возрасте.
Врожденные патологии суставов
Врожденные болезни суставов обращают на себя внимание с самых первых дней жизни малыша: от лечебных мер зависят возможные последствия порока развития для здоровья ребенка. Так, у младенцев нередко выявляется врожденный вывих бедра, который часто сочетается с дисплазией тазобедренного сустава. Будучи оставленным без внимания, этот недуг приведет к проблемам с походкой и формированием осанки. Однако своевременное вмешательство ортопеда позволит скорректировать врожденный вывих бедра консервативно, без операции.
Еще одна часто встречающаяся врожденная патология суставов — синдром Марфана, включающий в себя комплекс нарушения развития внутренних органов. Пациенты с синдромом Марфана имеют крайне подвижные суставы, нарушение осанки и килевидную грудную клетку. Это — высокие, худые, болезненные люди, которые, как правило, попадают в травмпункты с вывихами и переломами. При соблюдении рекомендаций врача они могут жить долго, не испытывая тяжелых проблем со здоровьем.
Болезни околосуставных тканей
Лечение заболеваний суставов в китайской медицине направлено на рассеивание ветра, холода, жары, а также преобразование сырости и восстановление течения Ци и крови. В этом помогает иглоукалывание, моксотерапия (прогревание полынными сигарами) и точечный массаж.
Не забывайте, что важно с вниманием относиться к любым симптомам — боли, скованности, отеку, появлению сыпи или хрусту, слышимому при движениях. Подавляющее число заболеваний суставов успешно поддается излечению на начальных стадиях, однако в запущенном состоянии болезни способны нарушать жизненные и профессиональные планы, требуя дорогостоящего оперативного вмешательства и сложных реабилитационных мероприятий.
Лицензия на осуществление медицинской деятельности от 30 декабря 2008 года № ЛО-77-01-000911 выдана Департаментом здравоохранения города Москвы.
Сегодня заболевания суставов часто встречаются в пожилых людей. Факторы, вызывающие патологические изменения в костных и хрящевых тканях, достаточно многочисленны. К часто повторяющимся негативным причинам относят воздействие окружающей среды или специфику работы или образа жизни.
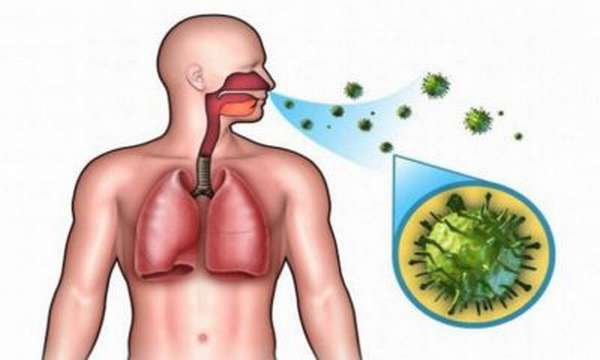
Все болезни суставов разделяют по месту локализации и характеру поражений. По характеру поражений выделяют:
- Воспалительные процессы, спровоцированные проникновением инфекции в организм, аллергической реакцией или нарушением работы иммунной системы.
В таких случаях развитие болезни будет стремительным. В пораженном месте возникает припухлость. Ощущается ярко выраженный болезненный симптом. Если признаки купировать, они исчезают на некоторое время, но процесс дегенерации тканей будет продолжаться. Чтобы выявить, на какой стадии развития протекает болезнь, делают рентгеновский снимок пораженного сустава. - У пожилых людей чаще всего развиваются различные дегенеративные процессы. Причиной такого поражения является изнашивание сустава. При этом суставная щель сужается, а хрящевая ткань разрушается. Выраженность симптомов возникает постепенно. Сначала боль возникает после длительного физического напряжения и проходит после отдыха. Со временем боль становится все навязчивее.
- При врожденных патологиях нарушения проявляются сразу после появления малыша на свет. Наиболее частыми являются такие нарушения, как вывих бедра. Такое нарушение вызывает искажение походки, искривление позвоночника и последующее возникновение сколиоза.
- Нормальную работу сустава может нарушить болезнь многосуставных тканей. Часто такие патологии бывают спровоцированы переохлаждением или чрезмерной продолжительной нагрузкой. Диагностика таких болезней проводиться с помощью рентгенологических снимков и МРТ.
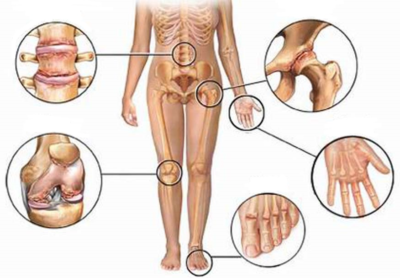
По месту локализации различают следующие виды патологий:
- Болезнь плечевого сустава – возникает, как правило, у спортсменов и людей, которые подвержены чрезмерным физическим нагрузкам. А также причинами могут быть генетическая наследственность, инфекционные болезни или травматизация сустава.
- Патология локтевого сустава – диагностируется у теннисистов. Сустав не может нормально функционировать, часто возникает воспаление мышечных тканей рук.
- Суставы кистей и пальцев подвергаются патологическим изменениям у людей, работа которых связана с мелкой моторикой рук. Как правило, патологии подвергаются обе конечности.
- Тазобедренный сустав подвергается болезненным изменениям у людей преклонного возраста. При этом часто возникают переломы шейки бедра.
- Коленный сустав подвергается болезням у людей любого возраста. Малыши страдают от ревматоидных и инфекционных артритов колена. Спортсмены страдают от повреждения менисков чаще связок. Пожилые люди подвержены дегенеративным процессам, что ведет к разрушению сустава.
- Суставы голеностопа поражаются чаще всего во время подвывихов или по причине развития прогрессирующего артрита. Подвержены таким болезням люди с ожирением и женщины, которые часто носят обувь на каблуках, подвергая при этом нижнюю часть ноги высокой нагрузке.
Однако следует помнить, что для суставов губительной является не только сильная нагрузка, но и низкая активность.
Рекомендуется для профилактики заниматься гимнастическими упражнениями, плаванием и другими легкими видами спорта. И также нужно помнить, что залогом здоровья является правильное питание и отказ от вредных привычек.
Артроз
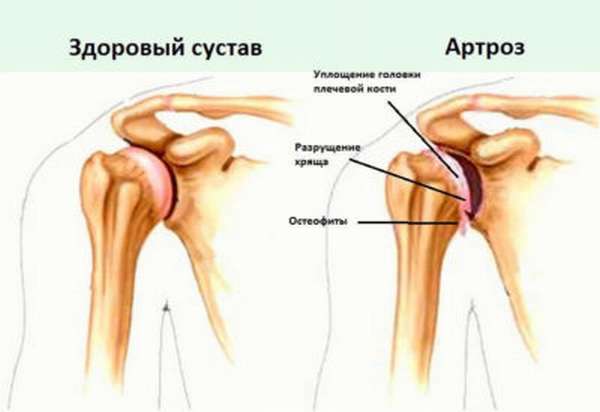
Это болезнь суставов, при которой изменяется структура хрящевых тканей, что со временем приводит к его деформации и разрушению. Процесс постепенно затрагивает костную и связочную ткань, которая находится рядом с суставом.
Артрозу наиболее часто подвергаются колени, в некоторых случаях может распространяться на бедренные суставы. Этот процесс в медицине называют коксартрозом. Развитие патологии условно разделяют на 3 степени.
При развитии артроза болезнь очень быстро прогрессирует. Главный симптом – это выраженная болезненность пораженных участков тела и значительное ограничение подвижности. При сильном поражении кистей рук может наблюдаться тремор, искривление пальцев.
Артрит
При артрите возникает такая симптоматика:
- ломота в суставах,
- затруднение с уменьшением амплитуды движений сустава,
- деформирование пораженных суставов и тканей, которые находятся около них,
- системное поражение организма.
Часто артрит путают с артрозом, чтобы отличать читайте чем отличается артрит от артроза.
Артралгия
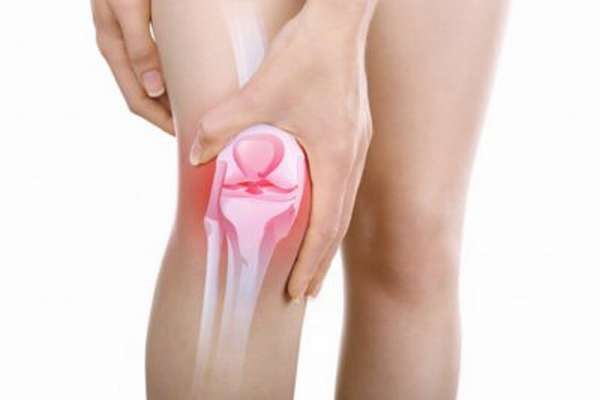
Простую боль в суставах называют артралгией. Эта болезнь характерна сниженным симптоматическим комплексом, который принято называть артралгическим синдромом. Боль может иметь тупой и ноющий оттенок, может быть временной или постоянной, слабовыраженной и острой.
Артралгии подвергаются, как правило, крупные суставы. Процесс диагностики является сложным и продолжительным, так как даже рентгенологические снимки не всегда отображают болезненные признаки.
Бурсит
Бурсит сустава – это воспалительный процесс, локализованный в синовиальных сумках. При этом экссудат увеличивается. Заболевание является следствием ссадин, ран и ушибов.
На пораженном месте появляется припухлость, которая со временем увеличивается в объемах. В области удара наблюдается болезненность, отеки, и ощущается значительный дискомфорт. Все это время отечность разрастается. Бурситу часто подвергаются спортсмены и люди, страдающие от избыточного веса. Чаще всего бурсит бывает в коленном, тазобедренном, локтевом суставах.
Подагра
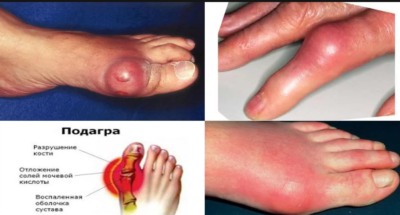
Подагра – это поражение суставов по причине резкого увеличения количества мочевой кислоты. С течением времени кислота трансформируется в соль, оказывающую разрушительное воздействие на хрящи и кости.
Подагра встречается достаточно редко, ей подвержены преимущественно мужчины после 40 лет. Основной симптом – процесс затрагивает все суставы, включая пальцы. Обычно перетекает в хроническую форму. Типичный признак подагры – приступы давящей болезненности в вечернее время. Больные места опухают, кожный покров краснеет. Могут появляться небольшие наросты, которые лопаются через некоторое время. Из них с временем вытекает жидкость. Несвоевременное лечение приводит к нарушению целостности соединения костей.
Гигрома

Ганглионы и синовиальные кисты в серозной сумке называют гигромами. Это опухоли размером около 3 сантиметров, в полости которых находится слизистая жидкость или фибрин.
Такие новообразования часто диагностируют у молодых женщин в возрасте от 20 до 30 лет. В случае болезни больные редко жалуются на плохое самочувствие, а признаки практически отсутствуют.
Поводом для диагностики часто бывает обнаружение некоего уплотнения, часто в области запястья. На месте уплотнения возникает покраснение и зуд на коже. Местом локализации могут быть также фаланги пальцев на руках и ногах.
Остеопороз
Системное суставное заболевание под названием остеопороз поражает преимущественно женский пол во второй половине жизни. При остеопорозе уменьшается плотность костной ткани всего организма, что увеличивает риск перелома при незначительной физической нагрузке.
Главной причиной такой болезни считается старение, а точнее – снижение концентрации минералов, таких как фосфор и кальций.
Остеохондроз
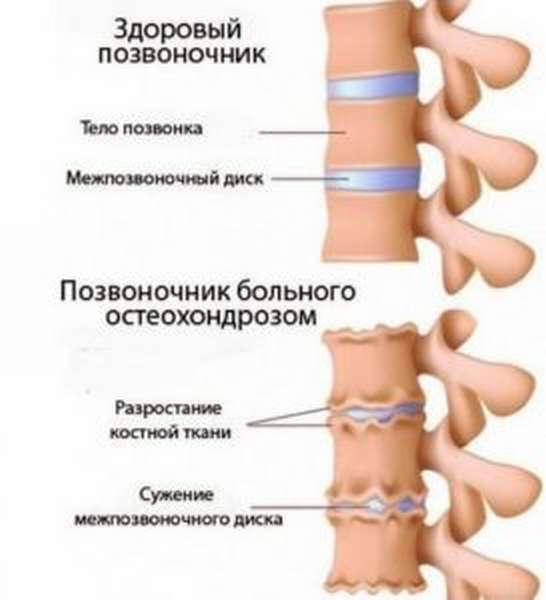
Это дегенеративное заболевание встречается наиболее часто. Вызывается нарушением обмена веществ в позвонках, что приводит к утрате эластичности дисковых тканей. По этой причине они выпячиваются и растрескиваются. Если вовремя не начать лечение болезни, она может вызвать опасные осложнения. К главным причинам, вызывающим остеохондроз, относят:
- сниженную физическую активность,
- неполноценное питание,
- отложение солей,
- хронические болезни.
Периартрит
Патологии характерно воспаление тканей, которые окружают суставы или суставные сумки. Часто периартрит сопровождается артритом. Диагностируется эта болезнь чаще всего у женщин после 40. При этом во время движения у больных возникает боль в плече, отдающая в локтевой сустав и лопатку. Движения становятся скованными, плечевой сустав отекает. Больше о периартрите.
Синовит
Болезнь синовит характеризуется системным воспалением суставов. Течение болезни разделяют на асептическое, хроническое и острое. При отсутствии лечения синовиальная оболочка уплотняется. Симптоматика характеризуется распиранием костей, отечностью, изменяется цвет кожного покрова в пораженном месте на красноватый.
Ревматизм
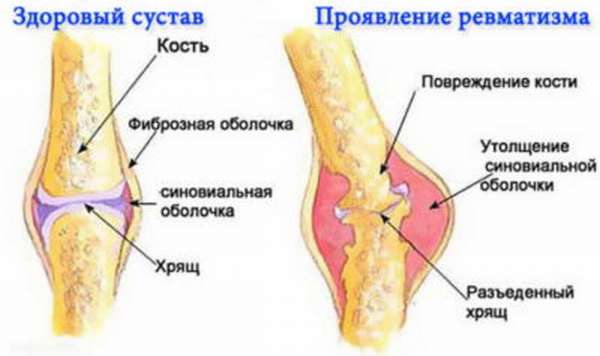
Ревматизм – это заболевание суставов, при котором воспаляются клетки соединительных тканей. Возникает в возрасте 8-15 лет. Приступы могут появляться у людей разного возраста.
Заболевание считается опасным, так как вызывает такие осложнения, как хроническую сердечную недостаточность, аритмию, поражения хрящевых тканей и сухожилий.
К факторам, способствующим возникновению ревматизма, относят:
- наследственность,
- заражение стрептококковой инфекцией,
- нарушение иммунной системы,
- авитаминозы.
Читайте: первые признаки ревматизма.
Болезнь Рейтера

Это аутоиммунное заболевание, относящееся к ревматической группе патологий. Как правило, имеет хроническое течение и часто обостряется на продолжительный период (до 6 месяцев). Болезни подвержен мужской пол от 20 до 40 лет.
Главным признаком болезни Рейтера считается реактивный артрит.
Основной симптом – возникновение красноты на слизистой оболочке глаза и на коже. Но также возникает воспаление мягких тканей, которые окружают пораженные суставы.
Болезнь Стилла
Очень редкая патология, которую диагностируют у детей в возрасте до 16 лет. Характеризуется воспалительным процессом в суставной сумке. Так как болезнь не имеет выраженных симптомов, она считается сложной диагностированой.
К первым проявлениям заболевания относят высокую температуру, обильную сыпь на кожном покрове, поражение лимфоузлов и одышку.
Болезнь Бехтерева
Болезнь Бехтерева имеет несколько форм:
- центральная,
- ризомелическая,
- периферическая,
- скандинавская.
Могут поражаться отдельные участки организма: позвоночник, плечевые и тазобедренные суставы. В межпозвонковых суставах возникает воспалительный процесс, приводящий к дальнейшему срастанию сустава, что неизбежно ограничивает подвижность пациента.
Чаще всего диагностируется в возрасте от 16 до 30 лет. Женщины менее подвержены болезни, чем мужчины. Первыми симптомами является боль в области поясницы. Далее у больного образовывается сутулость в грудном отделе, болезненность в локтевых, коленных и бедренных суставах.
Синдром Фелти
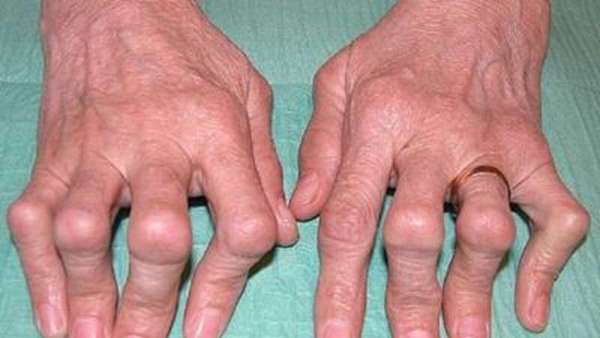
Это ревматоидная болезнь, характеризующаяся воспалением сочленений, сопровождающимся увеличением селезенки. Болезни чаще подвергаются женщины старше 40. Признаки:
- лихорадка,
- резкое снижение веса,
- мышечная атрофия,
- появление ревматоидных узелков под кожей.
У больных возникает сильная болезненность в суставах. Диагноз подтверждают после анализа крови, в котором обнаруживают высокие титры ревматоидного фактора.
Такие заболевания встречаются у мужчин и женщин всех рас и возрастов. Например, ревматоидным артритом, системной красной волчанкой, системной склеродермией, остеоартрозом, остеопорозом чаще болеют женщины, а подагрой и спондилоартропатиями - мужчины.
Болезни поражают различные отделы опорно-двигательного аппарата, причем, наряду с воспалительными изменениями приходится наблюдать дегенеративные и метаболические нарушения, которые выходят на первый план в клинической картине болезни.
Остеоартроз
Это хроническая прогрессирующая болезнь суставов. Для заболевания характерны дегенеративные изменения хряща и поражение всех компонентов сустава.
Остеоартроз считается наиболее распространенной формой поражения суставов. На долю этого заболевания приходится до 60% нетрудоспособных больных в возрасте старше 40 лет.
Заболевание поражает разные суставы. Коксартроз (артроз тазобедренных суставов) и гонартроз (артроз коленных суставов) – формы, которые зачастую приводят к инвалидности.
У женщин велик риск поражения коленных суставов. Причинами заболевания являются:
- наследственность;
- дефекты развития;
- травмы;
- занятия спортом;
- профессиональная деятельность, связанная с нагрузкой на колени;
- избыточный вес.
Клиническим симптомом, указывающим на то, что нужно начинать лечение болезни, является боль в суставах после физической нагрузки, которая в состоянии покоя проходит. При прогрессировании болезни боль усиливается, длится дольше и появляется даже при незначительной нагрузке, нередко беспокоит ночью.
Подагра
У людей старше 40 лет достаточно часто диагностируется подагра. Это хроническое заболевание, возникающее при нарушении пуринового обмена. В результате в крови увеличивается уровень мочевой кислоты – возникает гиперурикемия. Подагра поражает преимущественно мужчин старше 40 лет, ею страдает около 0,1% людей. Сегодня заболевание встречается и в более молодом возрасте.
Особенности современного течения подагры во многом связаны с тем, что заболевание все чаще развивается у лиц молодого возраста и характеризуется более тяжелым течением, что проявляется множественным поражением суставов, частыми и длительными обострениями, ранним развитием осложнений, а также частым вовлечением в процесс почек и сердечно-сосудистой системы.
У женщин пик заболевания приходится на возраст старше 60 лет. Подагра может развиваться на фоне заболеваний почек, гематологических заболеваний, псориаза, онкологических заболеваний. При острой форме подагрического артрита боли интенсивно нарастают в одном суставе, он опухает, заметно покраснение кожи.
У мужчин подагра чаще поражает суставы стопы, преимущественно большого пальца. Движение больного сустава из-за сильной боли невозможно. Боль усиливается даже при легком прикосновении. У женщин поражаются кисти. Особенностью острого подагрического артрита является возможность спонтанного и полного выздоровления. При этом до начала хронической стадии ревматического заболевания между приступами подагры могут отсутствовать какие-либо симптомы.
По прошествии времени приступы протекают тяжелее. Процесс распространяется на новые суставы верхних и нижних конечностей, а также на внутренние органы (сердечно-сосудистую систему и почки).
Стоит отметить, что благодаря своевременному диагностированию подагры на ранних стадиях и проведению правильной терапии врачам удается сохранить трудоспособность пациентов и улучшить прогнозы болезни суставов.
Остеопороз
Болезнь диагностируют у все большего количества людей. Это ревматическое заболевание скелета. У больных снижается прочность костей и увеличивается риск переломов. Борьба с остеопорозом – одна из важнейших задач здравоохранения во всем мире.
- пониженная минеральная плотность костей;
- пожилой возраст;
- предшествующие переломы;
- малая масса тела;
- хронические болезни;
- указания на переломы у членов семьи;
- проведение длительного лечения глюкокортикоидами.
При денситометрическом обследовании лиц в возрасте 50 лет и старше в соответствии с критериями ВОЗ остеопороз в России выявляется у каждой третьей женщины и у каждого пятого мужчины. Это означает, что остеопорозом в России болеют более 10 млн. человек. Социальная значимость остеопороза определяется его последствиями – переломами позвонков и костей периферического скелета, обусловливающими значительный подъем заболеваемости, инвалидности и смертности среди лиц пожилого возраста. В связи с этим необходима своевременная диагностика заболевания.
Скрининг проводят с помощью стандартизированных методов лучевой диагностики и ультразвуковой денситометрии. Немаловажно проведение лабораторного обследования, в том числе исследование маркеров остеопороза.
В МСЧ №157 успешно проводится весь комплекс исследований для диагностирования остеопороза.
Нимесулид является эффективным противовоспалительным препаратом. При лечении больных остеоартрозом он имеет преимущества, так как ингибирует интерлейкин-1-бета, апоптоз хондроцитов, подавляет активность металлопротеиназ, что подтверждает отсутствие отрица
Nimesulide is an effective anti-inflammatory medication. In treatment of patients suffering from osteoarthrosis it has an advantage, as it inhibits interleukin-1-beta, apoptosis of chondrocytes, suppresses activity of metalloproteinases, which is confirmed by the absence of adverse effect on articular cartilage.
Наряду с артериальной гипертензией (АГ), заболевания суставов различной локализации являются одной из самых частых причин обращения пациентов к врачу. Социальная значимость патологии суставов определяется большой распространенностью, многолетним персистированием боли и воспаления, постепенным ухудшением качества жизни больных. Наиболее распространенным заболеванием суставов является деформирующий остеоартроз (ОА), особенно у лиц старше 65 лет, у которых его распространенность достигает 97%. Среди хронических воспалительных заболеваний суставов наиболее частым является ревматоидный артрит (РА) — заболевание, практически облигатно приводящее к инвалидизации больных уже через 3–5 лет от дебюта болезни. Все заболевания суставов характеризуются развитием хронической боли, наиболее частая причина которой — наличие хронического воспаления синовиальной оболочки. Синовит при РА характеризуется наибольшей выраженностью, но и при ОА он может достигать значительной интенсивности. При ОА развитие боли может быть связано и с другими патогенетическими звеньями болезни. В норме болевые окончания имеют все структуры сустава, за исключением хряща. При ОА происходит частичная васкуляризация и иннервация хряща. Истончение и повреждение хряща снижает его амортизационные свойства, увеличивается нагрузка на субхондральную кость с развитием ее отека и боли. Кроме того, фибрилляция хряща также индуцирует боль и воспаление. Лечение хронической боли при ОА осложняется трудностью подбора наиболее эффективных и безопасных препаратов пациентам преимущественно пожилого возраста, имеющим сопутствующую патологию (наиболее часто со стороны кардиоваскулярной системы (КВС)). Необходимость подбора адекватной терапии определяется негативным влиянием боли на прогноз при ОА, так как:
- около 20% больных не получают адекватного лечения хронического болевого синдрома, поэтому уровень боли у них по 10-сантиметровой визуальной аналоговой шкале (ВАШ) составляет 5 см и более [1];
- хроническая боль при ОА приводит к уменьшению продолжительности жизни больных в среднем на 10–12 лет (рис. 1) [2];
- продолжительность жизни пожилых больных с ОА в большей степени зависит от интенсивности боли, чем от наличия сопутствующих потенциально жизнеугрожающих заболеваний [3];
- риск прогрессирования ОА в равной степени связан с болевым синдромом, как и с рентгенологическими изменениями (рис. 2) [4].
Таким образом, адекватное обезболивание при ОА, связанное с воспалительными процессами в различных структурах сустава, имеет важное значение для улучшения функционального и жизненного прогноза больных. Гиперэкспрессия простагландина PGE2 (ЦОГ-2-зависимый механизм (ЦОГ-2-циклооксигеназа 2-го типа)) не только обуславливает развитие синовита, но и потенцирует выделение других медиаторов воспаления (интерлейкинов, металлопротеиназ и др.), вызывает повреждение хрящевой ткани, снижает порог к апоптозу хондроцитов, индуцированному NO. На рис. 3 показано, что избыток PGE2 увеличивает распад протеогликанов, основных структурных элементов хрящевой ткани [5].
При РА, несмотря на применение базисных противовоспалительных препаратов и генно-инженерных биологических препаратов, по данным когортного исследования, включившего 15 000 больных, прослеженных в течение 10 лет, средний уровень боли сохранялся на одинаковом уровне, что определяет актуальность адекватного обезболивания и больных РА [6]. При РА хронический синовит имеет большую выраженность, чем при ОА, что приводит к многолетнему персистированию боли. Именно боль вызывает функциональную недостаточность опорно-двигательного аппарата больных уже на ранних стадиях болезни, приводит к дестабилизации сердечно-сосудистой системы, развитию тревоги и депрессии. Кроме того, гиперэкспрессия ЦОГ-2 в нейронах спинальной хорды приводит к феномену вторичной гиперальгезии и развитию общих симптомов болезни, таких как лихорадка, утомляемость.
Нестероидные противовоспалительные препараты (НПВП) обладают анальгетическим, противовоспалительным и жаропонижающим эффектами, благодаря чему являются незаменимыми в лечении артрологических заболеваний. Быстрое развитие обезболивающего эффекта и определяет облигатность их применения в лечении суставной патологии. Позитивный лечебный эффект НПВП связан с ингибицией ЦОГ-2. Этот фермент, участвующий в каскаде распада поврежденных при воспалении и других поражениях клеточных мембран, отвечает за выделение провоспалительных простагландинов и других медиаторов воспаления не только в суставах, но и в других органах и тканях, в первую очередь в стенках сосудов. Исходя из вышесказанного, становится ясно, что использование селективных ингибиторов ЦОГ-2 имеет важное клиническое и социальное значение.
Преимущества селективных ингибиторов ЦОГ-2 в лечении хронических заболеваний хорошо известны:
- достоверное уменьшение частоты развития нежелательных явлений со стороны желудочно-кишечного тракта (ЖКТ), почек, печени [7];
- отсутствие негативного влияния на синтез основных компонентов матрикса суставного хряща, в отличие от неселективных НПВП [5, 8];
- возможность длительного применения при хронических заболеваниях суставов и пролонгация противовоспалительной терапии ОА при необходимости (упорный синовит и пр.).
Успех лечения любым НПВП, в том числе и Найзом, зависит от ряда обстоятельств.
1. Выбор препарата должен осуществляться с учетом факторов риска развития побочных реакций.
2. При назначении НПВП следует учитывать, что применение всех неселективных НПВП ведет к повреждению интерстиция почек.
Известно, что при РА, заболевании, требующем многолетнего непрерывного использования НПВП, по данным патологоанатомических исследований частота интерстициального нефрита достигает 100%. Фермент ЦОГ-2 в интерстиции почек отсутствует, поэтому назначение селективных ЦОГ-2 ингибиторов не влияет на уровень клубочковой фильтрации. Анализ сообщений о побочных реакциях со стороны почек за 10 лет применения нимесулида у 100 000 больных (с 1988 по 1997 гг.) продемонстрировал 11 сообщений, из которых только в 4 случаях проводилась монотерапия нимесулидом [26]. Исходя из этих данных, возможно применение Найза (как и других ингибиторов ЦОГ-2) при ХПН 1–2 степени в неизмененных суточных дозировках, требуемых для подавления воспалительного процесса.
3. Неселективные НПВП во многих случаях оказывают негативное влияние на функцию печени, особенно Диклофенак.
Влияние селективных ингибиторов ЦОГ-2 на печень сопоставимо с плацебо. Говоря о переносимости НПВП со стороны печени, особенно в связи с полемикой, периодически возникающей в печати, следует привести конкретные статистические данные:
- при кратковременном использовании нимесулида повышение уровней аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ) отмечается у 0,4% больных, при использовании его более 6 месяцев — у 1,5% больных [27], напомним, что прием Диклофенака вызывает повышение АСТ и АЛТ примерно у каждого пятого больного;
- по сообщению органов здравоохранения Финляндии с 1985 по 2002 гг. во всем мире было зарегистрировано лишь 195 случаев непереносимости нимесулида со стороны печени (www.pharmabiz.com);
- при регистрации нимесулида для использования в детской практике в Индии было проведено исследование его безопасности 600 педиатрами, при этом не было ни одного сообщения о тяжелых гепатотоксических реакциях [28];
- в крупном популяционном исследовании гепатотоксичности нимесулида [29] представлен анализ частоты лекарственного поражения печени у 400 тыс. больных, получавших различные НПВП за период 1997–2001 гг. Было показано, что НПВП в целом повышают риск развития патологии печени, однако частота данной патологии очень низкая (общая частота гепатопатий — 29,8/100 тыс. пациенто-лет, относительный риск 1,4). При этом нимесулид вызывал гепатопатии в 35,3 случая на 100 тыс. пациенто-лет. Это значительно реже, чем Диклофенак — 39,2 и ибупрофен — 44,6. Тяжелое поражение печени (цитолиз, холестатический синдром) при применении НПВП — редкое осложнение (1 случай на 10 тыс. больных);
- в обширной монографии, посвященной применению нимесулида [30], отмечается, что во многих случаях возникновение печеночных реакций, по-видимому, связано с приемом других потенциально гепатотоксичных лекарственных препаратов либо с существовавшими ранее состояниями и предрасположенностью к печеночной недостаточности.
При анализе всех пациентов в Ирландии (стране, исключившей нимесулид из списка разрешенных), которым была проведена трансплантация печени в связи с возникновением острой печеночной недостаточности по неизвестной причине на протяжении предшествующих 13 лет, выяснилось, что из 32 рассмотренных случаев в анамнезе у 6 пациентов было обнаружено упоминание о приеме нимесулида в течение шести месяцев перед трансплантацией. На основании этого было высказано предположение о возможной корреляции между приемом нимесулида и печеночной патологией. Тем не менее, в сводной таблице отдельных случаев пациентов, принимавших нимесулид, упоминается, что эти пациенты в течение 6 предшествующих месяцев помимо нимесулида одновременно получали другие лекарственные препараты, потенциально способные вызвать гепатопатию, в отношении которых корреляция с возникновением печеночной патологии была оценена как вероятная/возможная [16]. Кроме этого, у двух пациентов были отмечены другие возможные причины развития гепатопатии. За исключением данных упомянутого исследования в настоящее время отсутствуют сведения, позволяющие установить четкую причинно-следственную связь между печеночной недостаточностью и приемом нимесулида на протяжении предшествующих 6 месяцев.
Особый интерес привлекает исследование, проведенное в Институте ревматологии РАМН по переносимости нимесулида у больных подагрой (рис. 6) [31]. Больные подагрой имеют немало факторов риска лекарственного повреждения печени (употребление алкоголя, жировой гепатоз печени, частое развитие желчнокаменной болезни и др.). Тем не менее, как видно из рис. 6, не было зарегистрировано изменения биохимических параметров, отражающих функциональную способность печени.
НПВП-индуцированная гепатопатия носит характер метаболической или иммунологической идиосинкразии. Факторами риска ее развития являются: пожилой возраст, женский пол, патология гепатобилиарной системы, тяжелые сопутствующие заболевания, сочетанный прием препаратов, влияющих на метаболизм НПВП, генетические аномалии, гипоальбуминемия, гепатотоксические реакции в анамнезе.
Таким образом, особенного гепатотоксического влияния на печень для нимесулидов не зарегистрировано. Единичные сообщения о симптомах непереносимости со стороны печени при приеме нимесулида должны настораживать практического врача при необходимости назначения НПВП больным с факторами риска.
4. Лечение неселективными ингибиторами ЦОГ больных, имеющих сопутствующие заболевания бронхов, в первую очередь больных с бронхиальной астмой, может привести к усугублению симптоматики.
5. При лечении больных с дегенеративными поражениями суставов (ОА периферических суставов или позвоночника) следует учитывать, что все неселективные НПВП отрицательно влияют на хрящ [21–23] и утяжеляют течение артроза.
Именно по этой причине в рекомендациях Европейской противоревматической лиги (European League Against Rheumatism, EULAR) имеются указания, что начинать лечение ОА следует с анальгетических средств, а НПВП следует назначать короткими курсами и в низких терапевтических дозах. Однако известно, что у ряда больных ОА заболевание протекает с упорным болевым и воспалительным синдромом, обуславливая почти постоянную потребность в НПВП. Для этой когорты больных препаратами выбора являются селективные ингибиторы ЦОГ-2, которые не имеют отрицательного влияния на хрящ [32], а для Целебрекса показано даже увеличение синтеза активных гликозаминогликанов в экспериментальном исследовании и положительное влияние на течение ОА коленных суставов в 2-летнем плацебо-контролируемом исследовании TRIAL [33].
6. Поскольку ЦОГ-2 участвует в процессе активации остеокластов, селективные ингибиторы ЦОГ-2 предпочтительны и в лечении больных, имеющих остеопороз или факторы риска его развития.
7. Наиболее частыми коморбидными состояниями при заболеваниях суставов являются заболевания КВС, что должно учитывать при лечении больных.
Среди больных, страдающих заболеваниями опорно-двигательного аппарата, АГ регистрируется более чем у 1/3 пациентов. Известно, что неселективные ингибиторы ЦОГ, то есть все классические НПВП, способны повышать артериальное давление (АД) вследствие влияния на простагландины почек и снижать эффективность большинства антигипертензивных препаратов: бета-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента (АПФ), диуретиков (за исключением блокаторов кальциевых каналов) [34, 35]. Отсутствие у селективных ингибиторов ЦОГ-2 подавляющего влияния на агрегацию тромбоцитов заставило внимательно изучить вопросы воздействия этих препаратов на сердечно-сосудистую систему.
Основные выводы, которые можно сделать по данным многочисленных лабораторных и клинических исследований, метаанализа, включившего около 1,5 млн пациентов с патологией суставов:
- хроническое воспаление само по себе является реальным фактором риска развития и прогрессирования повреждения сосудистой стенки с развитием атеросклероза, а степень повышения концентрации С-реактивного белка является столь же весомым фактором прогноза риска развития атеросклероза, как и повышение концентрации холестерина сыворотки;
- подавление воспалительных явлений в суставах приводит к уменьшению риска развития острых коронарных катастроф и острой сердечной смерти;
- увеличение риска развития острого инфаркта миокарда (ОИМ) по данным метаанализа, включившего 1 400 000 пациентов, отмечено для индометацина, Диклофенака, но не для ингибиторов ЦОГ-2 (за исключением рофекоксиба, увеличение суточной дозы которого прямо коррелирует с отрицательным влиянием на сердечно-сосудистую систему, что послужило основанием для снятия этого препарата с производства) [35];
- неселективные ингибиторы ЦОГ, то есть все классические НПВП, способны повышать АД вследствие влияния на простагландины почек и снижают эффективность большинства антигипертензивных препаратов: бета-адреноблокаторов, ингибиторов АПФ, диуретиков (за исключением блокаторов кальциевых каналов) [31, 32];
- ингибиторы ЦОГ-2 не влияют на АД и эффективность лекарственных средств для снижения АД.
Аналогичные результаты продемонстрированы в исследовании В. И. Мазурова и соавт. [37], сравнивших гемодинамические показатели у больных ОА (n = 40), имеющих (23 пациентов) или не имеющих (17 пациентов) сопутствующую АГ, при назначении Найза или Диклофенака на 1 месяц. Через 1 месяц лечения статистически значимых различий в уменьшении боли по ВАШ на фоне приема Найза или Диклофенака не отмечено (p > 0,05). Данные средних параметров суточного мониторирования АД представлены в табл. 3. При назначении Найза больным ОА без АГ (группа 1А) среднее суточное САД и среднее дневное САД и ДАД повышались в пределах нормальных значений без субъективных ощущений. В группе 1Б, получавшей Диклофенак, отмечено более значимое увеличение систолического и диастолического АД, как среднесуточного, так и среднедневного (p
Н. В. Чичасова, доктор медицинских наук, профессор
Г. Р. Имаметдинова, кандидат медицинских наук
Е. В. Иголкина, кандидат медицинских наук
Е. Л. Насонов, доктор медицинских наук, профессор, академик РАМН
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Читайте также:


