Груботрабекулярная перестройка костной структуры лечение
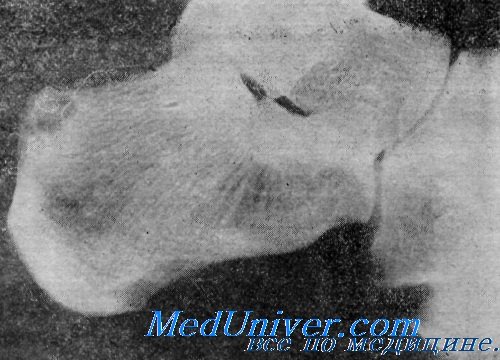
При возросшей усиленной, но все же физиологической работе тех. или иных отделов опорно-двигательного аппарата возникает анатомо-функциональное приспособление - гипертрофия соответствующих комплексных единиц - мышц, сухожилий, их прикреплений к костям, самих костных апофизов, гребней, бугров и т.д. Внешние влияния самой разнообразной природы, которым подвергается человеческий организм, в первую очередь условия труда и быта, влекут за собой и рентгенологически определяемые изменения скелета. Достаточно сравнить рентгенограммы кистей людей, занятых тяжелым физическим ручным трудом, и у занимающихся только односторонней умственной деятельностью. Приведем здесь в качестве яркого примера рентгенологическую картину стоп танцовщицы с большим стажем, которая в течение десятков лет, начиная с 6-летнего возраста, профессионально нагружает преимущественно средние плюсневые кости на обеих стопах несравнимо больше, чем это происходит в обычных условиях биомеханики стопы. Развивается подлинная рабочая гипертрофия наиболее функционально нагруженных костей, постепенно значительно меняющих свою архитектонику (рис. 1).

Рис. 1. Рентгенограмма обеих стоп у профессиональной танцовщицы с тридцатилетним стажем работы, начиная с шестилетнего возраста. Перестройка плюсневых костей преимущественно средних, симметричная с обеих сторон: их утолщение, уплотнение коркового вещества диафизов.
Рентгенологические наблюдения показывают, что в различных областях скелета могут наступать явления перестройки, выходящие из крайних нормальных физиологических пределов, т.е. носящие в себе все черты патологического процесса, если к определенной кости предъявляются чрезмерные требования. Подобная перегрузка, по-видимому, неминуема, если физиологическая нагрузка не чередуется с достаточно продолжительным выключением из активной деятельности, с покоем и отдыхом, тогда физиологическое состояние может перейти в состояние патологическое. Патологические изменения развиваются при условиях либо-непомерной, преувеличенной сверх обычной физической нагрузки на вполне до того нормальной кости, либо при обычных нормальных или даже субнормальных внешних раздражителях, действующих, однако, на неполноценную, несостоятельную, например, на недоразвитую или главным образом на кость, предварительно измененную каким-нибудь патологическим процессом.
Само собой разумеется, что основные, ранние глубокие изменения костного вещества никак не могут быть представлены прижизненно рентгенологически - для этого рентгенологический метод исследования является слишком грубым. Тем не менее рентгенологические картины, как всегда в свете клинических данных, предоставляют нам очень богатые практические возможности для суждения о разыгрывающихся в макроскопической морфологической структуре кости патологических процессах. Рентгенологические симптомы сводятся здесь не только к образованию уже упомянутой выше истинной гипертрофии кости, не только к процессам остеосклероза, к периостальным реакциям, но и к одному специфическому анатомо-физиологическому проявлению этой перестройки. Имеется в виду уже неоднократно упомянутые особые зоны временной дезинтеграции и дезорганизации кости, т.е. коренной перестройки костной ткани - так называемые зоны перестройки, впервые описанные Эмилем Лоозером, - лоозeровеcкие зоны просветления кости. Так как мышечная активность людей чаще всего связана с определенным видом производственной, бытовой, спортивной и другой деятельности, то некоторые авторы рассматривают это заболевание как профессиональное [Грацианская Л.Н., Элькин М.А., 1984]. Для врачей военной и спортивной медицины эта патология стала серьезной проблемой. Патологическая перестройка давно привлекает к себе внимание клиницистов, рентгенологов и морфологов неопределенностью условий возникновения, неясностью патогенеза и морфологической сущности, большим Сходством клинико-рентгенологической картины с таковой при травматических повреждениях, воспалительных и опухолевых процессах. Количество диагностических ошибок составляет 98,4-100% [Богоявленский И.Ф., 1976], а неправильная или поздняя диагностика нередко приводит к тяжелым осложнениям, длительной потере трудоспособности и даже инвалидности. Повреждения, вызываемые чрезмерной двигательной нагрузкой, встречаются во все возрастные периоды и во всех костях, за исключением костей черепа.
Эти специфические явления костной перестройки, являющиеся результатом анатомо-функционального приспособления к новым механическим требованиям, наблюдаются в клинических условиях отнюдь не редко. Они только, к сожалению, не очень хорошо известны широким врачебным кругам и поэтому слишком часто неправильно толкуются; это влечет за собой немало диагностических и лечебных ошибок.

Рис. 2 болезнь Дойчлендера (Deutschlander).
Раньше считали, что эта своеобразная болезнь поражает только молодых солдат в начале службы, особенно при больших переходах с нагрузкой. Она встречается не только спорадически, у отдельных солдат, но порой возникают групповые или даже массовые случаи поражения, когда одновременно заболевают десятки человек, например, после марша по непривычной твердой почве, по гористой местности. Возникновению болезни способствует ношение новой плохо пригнанной обуви.
Рентгенологические исследования показывают еще, что это заболевание встречается нередко среди женщин в возрасте 25-35 лет. Среди больных много представителей таких профессий, которые требуют длительного хождения, ношения тяжестей или стояния на ногах.

Рис. 3. Типичная картина перестройки II плюсневой кости с правой стороны
В громадном большинстве случаев поражена II плюсневая кость, лишь немного реже - III, еще реже - IV и V кости. В виде исключения приходится наблюдать не единичное заболевание кости, а множественное заболевание нескольких плюсневых костей, иногда не одновременное, а следующее одно за другим. Изменения обнаруживаются на типичном месте - в диа-физе кости, предпочтительно в средней трети или на границе средней и дистальной трети диафиза II-IV плюсневых костей, а в V плюсневой кости - на границе средней и проксимальной трети.
Вокруг оси диафиза или слегка эксцентрично откладывается плотный костный периостальный нарост, имеющий вполне правильную веретенообразную форму; длинное веретено окутывает в более тяжелых случаях чуть ли не весь диафиз на всем его протяжении и очень постепенно переходит на метафизы. Эпифизы же и в особенности головки плюсневых костей всегда остаются неизмененными. Наружные контуры перио-стального веретена совершенно ровны и гладки. Весь остеофит напоминает костную мозоль. В более редких случаях надкостничные разрастания имеют шаровидную форму и раздаются не столько вдоль, сколько поперек кости. Порой контуры бывают на высоте заболевания неровными, зигзагообразными и смазанными.
Наибольший диаметр веретена рассекается поперечно или слегка наискось проходящей через весь диафиз более прозрачной зоной, иногда распространяющейся и на периостальное наслоение. В начале болезни эта поперечная или косая линия просветления весьма нежна и необходимо с исключительным вниманием изучить через лупу рентгенограммы (не мокрые снимки!), чтобы не просмотреть ее. Вообще врачу - рентгенологу надо учиться выявлять зону перестройки кости - подчас необходимы серии дополнительных снимков в различных проекциях, чтобы заставить рентгенов луч скользнуть по плоскости зоны. Эта светлая поперечная зона ограничивается гладкими или слегка зазубренными смазанными контурами. Костная ткань, составляющая края светлой полоски, теряет структурный рисунок и вполне гомогенна, так что и костномозговой канал, и корковое вещество, и периостальный остеофит сливаются в одну вначале рыхлую, а затем плотную однородную костную массу. Смещения обоих отрезков диафиза, отделенных друг от друга светлой поперечной зоной, обыкновенно не видно совсем, или оно ничтожно.
Бесспорно; рентгенологическая картина имеет большое сходство с поперечным переломом кости, окруженным костной мозолью. Но сейчас уже нет больше споров о том, что сущностью этой болезни является процесс перестройки кости, вызванный чрезмерной перегрузкой ее. Светлая поперечная полоска - это не нарушение целости кости, не загадочный перелом, наступивший вопреки всему, что нам известно о переломах, без острой травмы, а лоозеровская зона. Особенностью лоозеровской зоны здесь является то, что она наступает в кости под влиянием одних только механических факторов, без предшествовавшего патологического про десса в костном веществе, как рахит, остеомаляция и пр.
В некоторых случаях, особенно при поражении основания V плюсневой кости, прозрачный участок рассасывания костного вещества имеет вид совсем не зоны или полоски, т.е. форму диска, а представляется в виде округлого, шаровидного или овоидного просветления с крапчатой структурой и стертыми контурами, прерванными соответственно поверхностному корковому краю.
Гистологическая основа перестройки кости и, в частности, самой зоны перестройки вполне удовлетворительно изучена и теперь ясна. Основное заключается в ограниченном лакунарном рассасывании костного вещества, вслед за которым наступает замена старой кости новой костной структурой. Восстановленная кость вначале богата клеточными элементами, но бедна известью и имеет вид рыхлого губчатого переплета, но впоследствии в соответствующих местах создается плотная и даже склеротическая компактная кость. Вместе с надкостничной реакцией происходит и менее выраженный процесс эндостального костеобразования. Костный мозг вытесняется еедифференцированной волокнистой соединительной тканью. Нигде нет никаких воспалительных и тем более опухолевых явлений.
Типичные рентгенологические и анатомо-гистологические картины перестройки костного вещества и в первую очередь зоны перестройки удается без особого труда получить экспериментальным путем при помощи умелого приложения к кости механической силы извне.
В малоберцовой кости перестройка наблюдается главным образом у крепких молодых людей - у спортсменов. Можно наблюдать у футболистов после длительного отрыва от спортивных или тренировочных занятий, у бегунов, у конькобежцев при тех же условиях, причем излюбленными местами служат дистальная треть на уровне 4-5 см выше лодыжки, а при некоторых определенных видах спорта, припрыганий - в верхней трети кости. Клинически налицо все те же боли, похрамывание, ограничение функции, небольшая припухлость кости и мягких тканей, повышение кожной чувствительности и кожной температуры, а иногда и небольшое покраснение кожи. В первые 2-3-4 недели характерно расхождение между четкой клинической картиной и отрицательными рентгенологическими данными.
В бедре явления перестройки обнаруживаются значительно реже, Они локализуются обычно в дистальной трети диафиза, в диафизарно-метафизарной области. Особое место занимают процессы перестройки в области шейки бедра; об этом речь будет впереди - при изложении вопроса о деформациях этого участка скелета.
Особняком стоит важный вопрос о спондилолизе. Мы его рассматриваем как проявление перестройки кости, а именно межсуставного отдела позвонка, в результате непомерной механической перегрузки.
Наконец, в настоящее время нам понятны явления перестройки, осложняющие всевозможные деформации не только стопы, но и других участков скелета.
Перестройка может иметь место и у основания шпоры пяточной кости, локтевой кости, а также разросшегося крупного бугра при остеохондропатии его в большеберцовой кости. В литературе описаны зоны перестройки в толще пяточной кости.
Рентгенологическая картина во всех этих случаях - при различной локализации, в различных возрастных группах, под влиянием разнообразных внешних физико - механических воздействий в отдельных своих деталях крайне разнообразна. Иногда имеется только надкостничная реакция - нарастающая и затем убывающая скобка. В самом корковом веществе появляется то поперечная, то идущая под некоторым углом линия просветления, то прямолинейная, то слегка изогнутая полоска, то лента с параллельными краями, то клиновидная насечка, то зона через всю толщу кости, то короткая и поверхностно расположенная. Особенно важно правильно оценить явления местной костной перестройки, когда костный изъян имеет более или менее ограниченную округлую форму, симулирующую этим самым воспалительное или опухолевое разрушение (рис. 4).

Рис. 4. Длительно прослеженная динамика явлений перестройки
Так же важно определить местную надкостничную реакцию в виде ограниченного частокола или широкой кисточки, когда бахромчатые или шиловидные разрастания располагаются на поверхности кости перпендикулярно.
Вся картина эволюции по отдельным фазам развития перестройки, т.е. последовательность появления и исчезновения отдельных рентгенологических признаков для всех разнообразных проявлений перестройки, еще не совсем удовлетворительно изучена. Так, например, склероз костного вещества может подчас являться начальным симптомом перестройки, иногда же рассматривается как признак завершения восстановительных процессов.
Уверенное распознавание явлений перестройки - это весьма ответственная практическая задача современной рентгенодиагностики. Выделение этих явлений в определенную клинико-рентгенологическую нозологическую форму важно уже хотя бы потому, что иначе они дают повод к врачебным ошибкам.
Четкая диагностика важна и потому, что предопределяет правильный и уверенный прогноз и направляет лечение по рациональному и простому руслу. Предсказание при явлениях перестройки исключительно благоприятное. Покой, разгрузка, самые простые лечебные средства неизменно ведут к относительно быстрому и полному восстановлению нормальной клинической и рентгенологической картины.
Правильная оценка явлений перестройки, наконец, важна и из профилактических соображений; поскольку природа этих явлений разгадана и научно обоснована, мы получаем твердую основу для рекомендации мероприятий по их предотвращению путем исключения внешних причинных механических воздействий, что особенно важно в военной, спортивной и физкультурной медицине.
Костная ткань человека в процессе жизнедеятельности видоизменяется, приспосабливается к новым условиям трудовой деятельности. Эта физиологическая перестройка происходит постоянно у артистов балета, под влиянием возрастающих физических нагрузок наступает анатомо-функциональная гипертрофия костной ткани в местах наибольшей нагрузки с увеличением компактного вещества кости, что носит приспособительный характер. Эта перестройка имеет название физиологической функциональной перестройки, как приспособительной реакции костной ткани на специфическую трудовую деятельность артиста балета. Подобную перестройку у артистов балета можно видеть в костях стопы (плюсневых), большеберцовых и малоберцовых костях. Клинически физиологическая функциональная перестройка костной ткани ничем себя не проявляет, только рентгенологически определяется уплотнение и расширение компактного вещества кости.
Такую группу танцовщиков необходимо брать на учет, так как при неблагоприятных условиях физиологическая перестройка может перейти в патологическую. Это часто наблюдается при увеличении нагрузок у молодых артистов балета, только что пришедших в театр и еще не адаптировавшихся к новым нагрузкам, когда репетитор переоценивает физические возможности неокрепшего организма молодого танцовщика. Причинами патологической перестройки могут быть отсутствие регулярности, последовательности и постепенности в репетиционном процессе, проведение танцев на жестком полу, отсутствие тщательного врачебно-педагогического контроля за здоровьем артистов балета.
Под влиянием хронической микротравматизации и наличии физиологической перестройки может возникнуть патологическая перестройка, характеризующаяся появлением микротрещин и микропереломов костных балок. Причем количество микропереломов костных балок зависит от интенсивности физической нагрузки и ее продолжительности. Заживление этих переломов протекает неравномерно, наряду с зонами резорбции (рассасывание) наблюдаются зоны повышенного склероза (уплотнение) .
Патологическая функциональная перестройка костной ткани возможна в различных костях, подвергаемых перенапряжению и перегрузкам — плюсневых, большеберцовой, дугах позвонков, ладьевидной кости стопы и реже в шейке бедренной кости. Перестройка костной ткани проходит три стадии своего развития: I стадия — пери-остоз; II стадия — появление зон лакунарного или линейного рассасывания кости (зоны просветления Лоозера); III стадия — заживление зон перестройки, или патологический перелом зоны перестройки.
При увеличении нагрузок и их нерациональности, отсутствии должного врачебно-педагогического контроля за занимающимися артистами балета происходит дальнейшее утолщение компактного вещества кости, в процесс вовлекается надкостница, которая под влиянием хронической микротравматизации утолщается, становится неровной, с бахромчатыми краями, развивается периостоз — I стадия патологической перестройки костной ткани.
Периостоз характеризуется болями в соответствующей кости, появляющимися после физической нагрузки и исчезающими после отдыха. Местно определяются неровности на кости, болезненные при пальпации. Рентгенологически выявляется утолщение компактного вещества и неровности надкостницы.
При отсутствии своевременного квалифицированного лечения и продолжения танцев с болями эта стадия может перейти во II стадию, когда происходят изменения уже и костной ткани в виде появления зон линейного рассасывания кости (в трубчатых костях) или зон лакупарпого (ячеистого) рассасывания кости (в губчатых костях).
Клинически эта стадия проявляется постоянными болями в костях, подвергаемых большой нагрузке, боли не исчезают после отдыха. Местно определяются гиперемия кожных покровов, отечность тканей, при пальпации отмечается резкая болезненность кости, которая становится бугристой, неровной, местами с муфтообразными утолщениями. Рентгенологически выявляются различной интенсивности поперечные полосы просветления в виде единичных, а у некоторых артистов балета их бывает 3—5, иногда зоны лакунарного рассасывания.
III стадия — заживление зон перестройки — очень длительная, участки перестройки костной ткани полностью закрываются только через 1,5—2 года. При столь длительном течении патологического процесса у артистов балета наступают явления детренированности, они лишаются возможности повышать свое исполнительское мастерство. Это вызывает необходимость предупреждения развития зон перестройки костной ткани и поисков путей быстрого лечения данной патологии.
Биохимические исследования показали, что у большинства больных с патологической перестройкой костной ткани нарушен фосфорно-кальциевый обмен, что проявляется изменением содержания кальция и фосфора в сыворотке крови и усиленным выделением этих солей с мочой. Нарушение выделения оксипролипа и аминазота с мочой свидетельствует о нарушении метаболизма органических компонентов костной ткани.
При отсутствии квалифицированного лечения или несвоевременном обращении артиста балета, страдающего патологической перестройкой костной ткани, за медицинской помощью может произойти патологический перелом зоны перестройки. Этот перелом не травматический, а патологический, поскольку резко нарушена структура кости.
Педжета болезнь (J. Paget, английский хирург и патолог, 1814—1899; син.: деформирующий остоз, деформирующий остит, фиброзная остеодистрофия, деформирующая остеодистрофия) — заболевание скелета диспластического характера с развитием патологической перестройки, что приводит к его характерной деформации. Заболевание впервые описал Дж. Педжет в 1877 г. и назвал его osteitis deformans, считая, что в его основе лежит воспалительный процесс. Современники Педжета стали называть заболевание его именем. Позднее Педжета болезнь была объединена в одну группу с болезнью Реклингхаузена (см. Паратиреоидная остеодистрофия) в связи с нек-рым сходством гистологических данных и получила название фиброзного остита. Штенхольм (T. Stenholm, 1924) доказал дистрофический, а не воспалительный характер процесса при этих заболеваниях и предложил новое название — фиброзная остеодистрофия. К. Шморль (1930) выделил Педжета болезнь в самостоятельную группу и назвал ее деформирующей остеодистрофией. А. В. Русаков и другие исследователи считают П. б. постнатальным диспластическим процессом.
Частота Педжета болезни составляет 0,1 — 3%. Заболевание встречается во всех странах света, чаще в Австралии, США, Западной Европе, реже в Китае, Японии, странах Ближнего Востока, Индии, Африке. Мужчины болеют чаще. Иногда П. б. возникает у нескольких членов семьи.
Содержание
- 1 Этиология и Патогенез
- 2 Патологическая анатомия
- 3 Клиническая картина
- 4 Осложнения
- 5 Диагноз
- 6 Лечение, Прогноз
Этиология и Патогенез
Этиология точно не определена. Существует много гипотез: воспалительная, высказанная впервые Дж. Педжетом, гипотеза о врожденном пороке биосинтеза соединительной ткани кости, эндокринная, аутоиммунная, сосудистая, неопластическая, диспластическая. Перспективной считают вирусную гипотезу, т. к. обнаруживают вирусоподобные включения в ядрах остеокластов пораженной кости.
Патогенез. Сущность процесса при П. б. обусловлена усиленной патологической перестройкой костной ткани, к-рая характеризуется многократно чередующейся сменой процессов резорбции кости и ее новообразования, что приводит к своеобразной микроструктуре кости, названной К. Шморлем мозаичной. Этот процесс ведет к понижению прочности костей и деформации их под влиянием нагрузки. В основе патогенеза при П. б. лежат глубокие нарушения метаболизма костной ткани, о чем говорят изменения нек-рых биохимических констант крови и мочи больных (высокая активность щелочной фосфатазы, оксипролинурия).
Патологическая анатомия
Изменения могут развиваться в одной или нескольких костях скелета (монооссальная и полиоссальная формы), но никогда не бывают генерализованными в отличие от гиперпаратиреоидной остеодистрофии. Наиболее частая локализация процесса — таз, позвоночник, череп, бедренные и большеберцовые кости. Начальные проявления болезни морфологически почти не изучены. В поздний период становится заметным утолщение, искривление, обезображивание костей, нарушение их внутренней архитектоники.
При поражении черепа процесс чаще начинается с лобной кости и распространяется на теменную, теменно-височную и затылочную области.


Кости лицевого черепа поражаются сравнительно редко. Заболевание характеризуется возникновением на ограниченном участке кости очага из волокнистой остеогенной ткани и простейших, слабо обызвествленных губчатых структур. Постепенное увеличение зоны поражения приводит к утолщению, спонгиозированию костей, изменению величины и формы черепа (рис. 1). Выраженность патологических изменений у разных больных неодинакова. Поверхность пораженного отдела кости красноватая, под периостом видны множественные мелкие отверстия сосудистых каналов. Рисунок кровеносных сосудов на внутренней поверхности костей черепа сохранен. Измененная кость достигает 3 — 6 см толщины. На распиле видны поля остеосклероза (см.), участки разрежения костных структур, островки кроветворной и жировой ткани. В костях черепа преобладают однородные мелкоячеистые структуры, в большем количестве располагающиеся на внутренней костной пластинке (рис. 2). Анатомо-топографические соотношения между костями черепа постепенно нарушаются. Передняя черепная ямка, скат основания черепа уплощаются (платибазия), боковые отделы средней ямки и задняя черепная ямка прогибаются, затылочная кость оседает на заднюю дугу атланта. Верхний отдел позвоночника смещает кверху скат основания черепа (базилярная импрессия). В итоге все отделы основания черепа провисают вокруг внедряющегося эндокраниалъно позвоночного столба (конвексобазия).




Наиболее частое осложнение Педжета болезни — переломы трубчатых костей часто поперечные. Костная мозоль при них формируется в обычные сроки, но нередко подвергается патологической перестройке.

При микроскопическом исследовании в пораженных костях различают предсуществующую и новообразованную костную ткань. Предсуществующая ткань сохраняет функциональный характер архитектоники костных структур, в ней определяют специфичную для П. б. резкую мозаичность, хаотичность рисунка костных пластин, неравномерность окраски, явления аутолитического рассасывания костного вещества, наиболее выраженного по ходу сосудистых каналов (рис. 7). В предсуществующей костном веществе нередки микропереломы. Возникновение этих изменений отражает характер перераспределения силовых нагрузок, интенсивность патол, перестройки в деформированном костном органе.

Новообразованная костная ткань лишена функц, дифференцировки, однотипна при любой локализации процесса. Эта ткань разрастается среди предсуществующих костных структур, постепенно занимая все более значительные пространства кости. Она построена из мелких, примитивных афункциональных костных перекладин, частично сохраняющих остеоидный характер. Рисунок костных пластин неотчетливый. Количество и зрелость костных перекладин могут быть различными. Костные перекладины окружены нежноволокнистой остеогеннопотентной тканью (рис. 8), содержащей большое количество кровеносных капилляров, вокруг к-рых располагаются мелкие одноядерные клетки с темнобазофильными ядрами и узким розоватым ободком цитоплазмы. Новообразованная костная ткань отличается признаками интенсивного костеобразования и резорбции неполноценного костного вещества — вблизи костных перекладин располагаются цепочки и скопления клеток остеобластического ряда, на поверхности костных перекладин в лакунах залегают многочисленные остеокласты.
Наиболее четко топографические соотношения между новообразованной и предсуществующей тканью прослеживаются на гистотопограммах, приготовленных из целых костных органов или их крупных фрагментов, особенно при параллельном рентгенопатоморфологическом изучении. Характер сочетания предсуществующей и новообразованной ткани определяет разнообразие морфологических проявлений Педжета болезни, а также степень активности патол, процесса.
Неуклонный рост, тканевой атипизм костных структур и афункциональность их архитектоники, интенсивность кровоснабжения новообразованной ткани дают основание нек-рым патологам считать П. б. своеобразным опухолевым процессом.
Изменений внутренних органов и эндокринных желез, специфичных для П. б., не найдено.
Клиническая картина
Педжета болезнь встречается чаще в возрасте старше 40 лет, но, вероятно, до обнаружения длительное время протекает бессимптомно. Отдельные исследователи выделяют так наз. юношескую форму болезни (juvenilis Paget), другие обозначают это поражение как гиперфосфатазию.
В начале заболевания без видимой причины появляются боли в костях и суставах. В далеко зашедших случаях наступает деформация костей.
Поражение скелета чаще асимметричное. Длинные трубчатые кости утолщаются, дугообразно искривляются. Череп увеличивается в размере за счет утолщения костей свода и основания. Характерна гипертермия мягких тканей над больной костью, обусловленная ее гиперваскуляризацией и расширением подкожных сосудов. Ограничение подвижности в суставах, хромота развиваются в далеко зашедших случаях.
Содержание кальция и фосфора в крови и моче может быть нормальным, нередко наблюдаются высокое содержание щелочной фосфатазы и высокое выделение оксипролина с мочой.
Осложнения
Невриты тройничного нерва (см.), лицевого нерва (см.), глухота (см.), атрофия зрительного нерва (см.), гипертензивный синдром (см.), Ликвородинамические расстройства обусловлены утолщением костей основания и свода черепа, уплощением черепных ямок и сужением отверстий черепа. При поражении позвоночника может развиться компрессионный спинальный синдром.
Вовлечение в процесс тазобедренных суставов приводит к тяжелым коксартрозам (см. Артрозы) и иногда к протрузии головки в таз. Нередки патол, переломы (см.). На фоне П. б. могут развиться как доброкачественные опухоли — остеобластокластома (см.), так и злокачественные — остеогенная саркома (см.) и другие виды сарком (см.), миеломная болезнь (см.). Малигнизация — наиболее грозное осложнение П. б. Саркомы возникают в 3 —15% наблюдений П. б. По строению это остеогенные, веретеноклеточные, полиморфно-клеточные саркомы, хондросаркома, фибросаркомы, ретикулярные саркомы. Течение сарком, осложняющих П. б., отличается особой злокачественностью.
Диагноз
Диагноз ставится преимущественно на основании рентгенол, исследования. Из клин, проявлений важное диагностическое значение имеет наличие дугообразной характерной деформации костей. Обычно для диагностики достаточно рентгенограмм в двух взаимно перпендикулярных проекциях. При диагностических затруднениях показана биопсия.
Читайте также:


