Глазные проявления при болезни стилла


Содержание:
- 1 Передние увеиты
- 2 Задние увеиты
- 3 Увеиты при болезни Стилла (ревматоидный артрит)
- 4 Ревматический увеит
- 5 Токсоплазмозный увеит
- 6 Приобретенный токсоплазмозный увеит
- 7 Передние туберкулезные увеиты
- 8 Задние туберкулезные увеиты
- 9 Милиарный туберкулезный хориоидит
Большая разветвленность кровеносных сосудов и в связи с этим медленный ток крови в сосудистом тракте благоприятствуют задержке в нем микробов, вирусов и других патологических агентов, которые могут вызвать воспалительные заболевания в различных его отделах — увеиты.
Увеиты делятся на передние (ириты, иридоциклиты), задние (хориоретиниты, хориоидиты, нейрохориоретиниты) и тотальные (панувеиты).
Возможность преимущественной локализации воспаления связана с тем, что кровоснабжение собственно сосудистой оболочки осуществляется из задних коротких цилиарных артерий, а радужной оболочки и цилиарного тела — из передних и задних длинных цилиарных артерий; панувеиты обусловлены наличием между этими сосудами мелких анастомозов.
Увеиты подразделяются на эндогенные и экзогенные.Эндогенные заболевания сосудистого тракта могут быть как метастатическими (при попадании туберкулезной, токсоплазмозной и другой инфекции в его сосудистое русло), так и токсико-аллергическими (при сенсибилизации организма и глаза). Экзогенные увеиты являются вторичными и наблюдаются при прободных ранениях глазного яблока, после операций, язв роговой оболочки и других заболеваний глаза.
По течению увеиты целесообразно характеризовать как острые, подострые, хронические и рецидивирующие; по патоморфологическим особенностям увеиты могут быть экссудативными, экссудативно-альтеративными или пролиферативными.
Вследствие частого развития увеитов на фоне общесоматических или инфекционных заболеваний врачи любого профиля должны знать их основные клинические признаки.
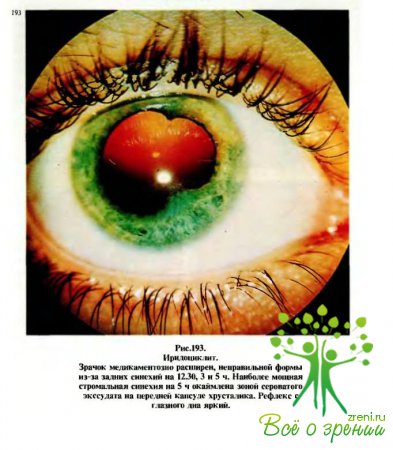
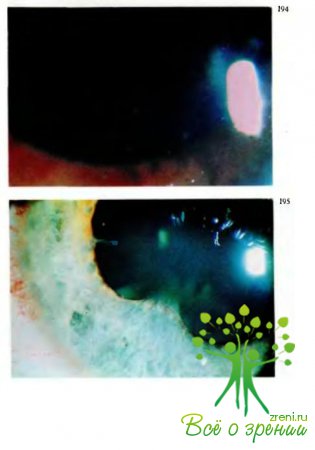
характеризуются, как правило, следующими кардинальными симптомами (рис.190): перикорнеальная инъекция, изменение цвета радужки, сужение зрачка и неправильная его форма (рис.191), замедление реакции зрачка на свет, полиморфные преципитаты на эндотелии роговицы (рис.192, 194) или экссудат в передней камере, задние синехии — сращения зрачкового края радужки с передней капсулой хрусталика (рис.193,195—197).
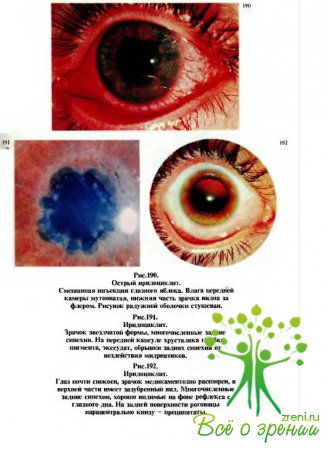
Возможны жало бы на боли в глазу, а также болезненность при пальпации.
Почти всегда отмечается различной степени снижение зрения.

(рис.198—202) характеризуются тем, что при офтальмоскопии на глазном дне через прозрачную или измененную сетчатку видны различной величины, формы, цвета и контуров, проминирующие или плоские, единичные или множественные очаги с явлениями перифокального воспаления.
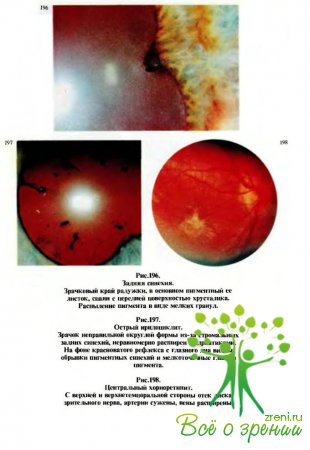

Чаще всего соответственно этим очаговым изменениям (фокусам) вовлекается в воспалительный процесс сетчатка, а нередко и диск зрительного нерва, который может быть гиперемированным и несколько отечным — явления папиллита.
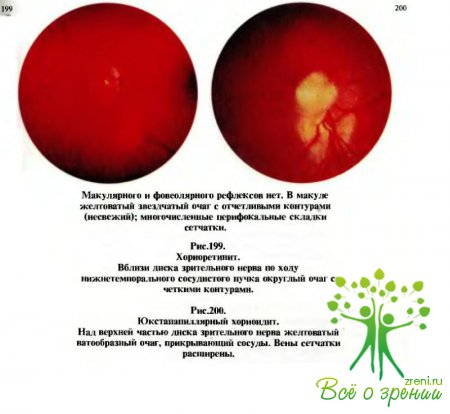
Они не приводят к атрофии зрительного нерва в отличие от неврита и застойного диска.
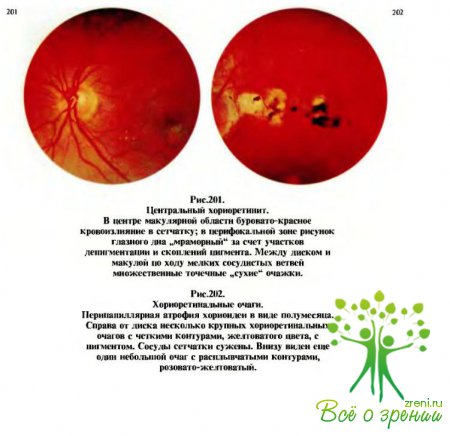
Явления хориоидита всегда отражаются на состоянии поля зрения, гак как соответственно очаговым процессам возникают выпадения (микро- и макроскотомы).Если воспалительные фокусы расположены в центре глазного дна, то снижается и острота зрения вплоть до светоощущения.
возникают преимущественно незаметно и протекают вяло. Чаще поражаются оба глаза. Заболевание встречается преимущественно у девочек. Начинается болезнь обычно в дошкольном возрасте. Глазные симптомы болезни могут быть очень ранними и единственными признаками общего процесса, т.е. когда еще нет явлении полиартрита — это увеит, лентовидная дистрофия роговицы и катаракта. Наиболее ранние проявления увеита обнаруживают чаще во время профилактических осмотров дошкольников (рис.203). При этом определяются очень мелкие пылевидные преципитаты на эндотелии роговицы. Позднее и постепенно развиваются задние синехии, а затем дистрофия элементов радужной оболочки и деструкция стекловидного тела.
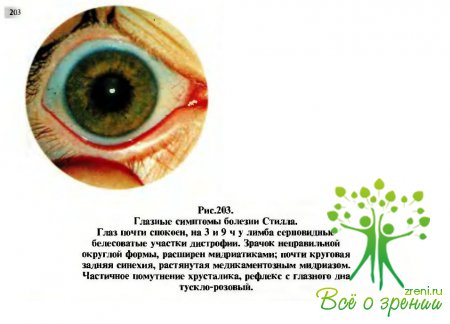
Далее образуются нежные и тонкие полулунные (серповидные) серо-белые помутнения области лимба преимущественно на 3 и9 ч (соответственно открытой глазной щели). В дальнейшем эти помутнения распространяются и захватывают поперечник роговицы в виде ленты шириной 3—4мм.
Одновременно мутнеет хрусталик (последовательная катаракта), начиная с переднего его отдела. В связи с тем что у детей симптомы заболевания выражены слабо, а на постепенное снижение зрения они не обращают внимания, диагноз чаще устанавливается уже в далекозашедших случаях болезни, когда наступает резкое снижение остроты зрения. Глазные проявления при болезни Стилла бывают почти у каждого пятого ребенка с этой общей патологией.
Педиатры при этом заболевании должны быть особенно внимательны к состоянию глаз у детей, так как если своевременно не ставится диагноз и не проводится местное лечение, процесс заканчивается слепотой.
Обычно в начале болезни показаны инстилляции мидриатиков для предотвращения или разрыва задних синехий, дионина, лидазы, протеаз для рассасывания помутнений, витаминов В, С, РР с глюкозой для улучшения трофики, глюкокортикоиды, салицилаты и антибиотики для блокирования воспаления глаза, ингибиторы простагландинов.
Как правило, под влиянием длительного местного лечения отмечаются значительное просветление роговицы, истончение и разрывы множества задних синехий, заметное рассасывание помутнений в хрусталике, стекловидном теле и, как следствие, наступает улучшение центрального зрения. Только при поздней диагностике и запоздалом медикаментозном лечении возникают показания к хирургическому лечению: кератопластике, экстракции катаракты.
является частью сложного синдрома ревматизма. Разрешающим фактором болезни часто является переохлаждение. Процесс в глазах начинается обычно остро и протекает бурно. Заболевание характеризуется болями в глазах, резкой смешанной инъекцией глазного яблока, появлением экссудата желатинозного характера в передней камере, наличием большого количества разнокалиберных, но преимущественно мелких серых преципитатов на эндотелии роговицы.
Быстро возникают множественные пигментные задние синехии, которые сравнительно легко разрываются под влиянием мидриатиков. Радужная оболочка становится полнокровной и видны ее расширенные сосуды. Хрусталик и стекловидное тело редко вовлекаются в патологический процесс и помутнения наступают лишь в случаях длительного течения заболевания и частых рецидивов, которые возникают преимущественно осенью и зимой. Заболевание продолжается около 2мес.
Поражаются чаще оба глаза. Рецидивы заболевания, как правило, совпадают с ревматической атакой.
Первая помощь направлена на купирование общего заболевания (антибиотики, салицилаты, глюкокортикоиды и др.). Местно применяют растворы анестетиков, антибиотиков, сульфаниламидов, глюкокортикоидов, салицилатов, мидриатиков (лучше скополамин).
Дети с ревматическими увеитами подлежат госпитализации в глазной стационар, где в дополнение к ранее проводившемуся лечению назначают средства, ускоряющие рассасывание преципитатов и возможных помутнений в стекловидном теле (электрофорез йодида калия, дионина, лидазы, алоэ, подконъюнкгивальные инъекции кислорода). Исход заболевания чаще благоприятный.
может быть как врожденным, так и приобретенным. Процесс локализуется преимущественно в собственно сосудистой оболочке и протекает в виде хориоретинита. Течение заболевания у маленьких детей почти незаметное. Выявляется оно при профилактических осмотрах и чаще в связи с развитием вторичного косоглазия. Передний отдел глаза, как правило, спокоен. Первыми симптомами увеита, чаще уже поздними, бывают падение центрального или сумеречного зрения и искривленный вид рассматриваемых предметов. На глазном дне при врожденном токсоплазмозе в области желтого пятна обнаруживается очаг размером в 1/4- 1/2, а иногда и более диаметра диска зрительного нерва (рис.204). Цвет очага желтовато-белый или беловато-коричневый с включением глыбок пигмента. Нередко процесс в глазах сочетается с такой врожденной патологией, как олигофрения, гидроцефалия, кальцификаты в мозгу, злокачественная близорукость, птоз, микрофтальм, катаракта и лентиконус. В связи с падением зрения рано появляются нистагм и косоглазие.
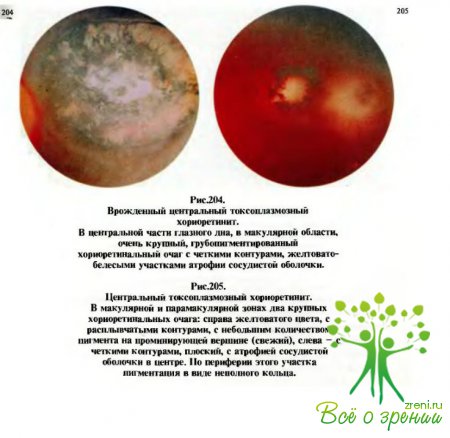
возникает у детей любого возраста, но чаще у дошкольников, в результате заражения их от больных домашних животных (кошек, собак), а также от голубей и др. Заражение может происходить алиментарным путем (через мясо больных животных), а также передаваться больным человеком. Клиника приобретенного токсоплазмозного увеита в отличие от врожденного характеризуется чаще картиной панувеита, изредка явлениями конъюнктивита и кератита. Процесс, как правило, острый, односторонний, сопровождается подъемом температуры.
Диагноз токсоплазмозного хориоидита (рис.205) ставится на основании положительных реакций связывания комплемента у матери и ребенка.
Туберкулезные увеиты, как правило, являются постпервичным процессом; они делятся на передние и задние.
клинически проявляются незначительной смешанной инъекцией. Боли в глазах и светобоязнь у детей чаще отсутствуют и носят умеренный характер. При гранулематозном процессе в радужке, в области малого артериального круга, на фоне отечной и гиперемированной ее стромы могут обнаружиться мелкие серовато-розоватые узелки размером с просяное зерно, окруженные сосудами. По строению узелки являются истинными туберкулами.
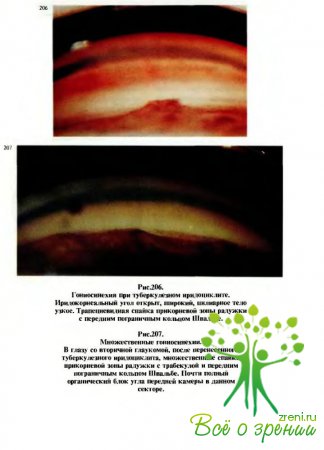
Сливаясь, они могут образовать так называемый конглобированный туберкул. В дальнейшем реактивное воспаление в тканях вокруг туберкула приводит к образованию иногда передних (рис.206— 208), но особенно часто задних синехий (рис.209). При вовлечении в процесс цилиарного тела может возникать гипотония глаза, появляются боли при пальпации, на эндотелии роговицы откладываются беловато-желтоватые средней величины преципитаты.

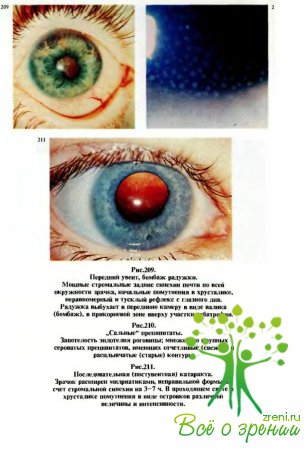
Нередко они имеют крупные размеры и „сальный" вид (рис.210). Могут появляться массивные помутнения в стекловидном теле, возможно также поражение роговицы и хрусталика (рис.211). Всегда отмечается снижение зрения.
наблюдаются в виде конглобированного туберкула, милиарного хориоидита, рассеянного хориоидита. Конглобированный туберкул чаще всего встречается у детей при прогрессирующем течении первичного туберкулезного процесса в стадии генерализации. На глазном дне обнаруживается образование серовато-желтоватого цвета, расположенное в хориоидее, размером иногда до 3 диаметров диска зрительного нерва. Иногда по периферии очага наблюдаются мелкие рассеянные бугорки.
Процесс может сопровождаться экссудативной отслойкой сетчатки. В зависимости от локализации и величины поражения сосудистой оболочки и сетчатки наступают различные зрительные расстройства (искажение предметов, скотомы, понижение центрального зрения, сужение границ поля зрения и др.). Нередко изменение в зрении является первым признаком болезни.
можно заподозрить лишь на основании снижения зрения. Внешне глаза спокойны. При офтальмоскопии видны мелкие, розовато-желтые очажки с нечеткими границами, рассеянные по всему глазному дну, а также отдельные более крупные (примерно до половины диаметра диска зрительного нерва) очажки.
Рассеянный туберкулезный хориоидит по клиническому течению не отличается от милиарного, однако проявляется при отсутствии активного туберкулезного процесса в легких или лимфатических узлах. Очажки, расположенные на периферии, могут оставаться незамеченными.
Наиболее часта парамакулярная локализация с вовлечением в процесс сетчатки, сопровождающаяся падением остроты зрения и дефектами в поле зрения. Для диагностики туберкулезных увеитов собирают подробный анамнез с учетом контактов с больными туберкулезом и перенесенных в прошлом заболеваний легких (плевриты, бронхиты, пневмонии).
Проводят объективное разностороннее тщательное обследование глаз (биомикроскопия, офтальмоскопия, калиброметрия, ангиоскотометрия, исследование зрительных функций), кожно-аллергические туберкулиновые пробы (градуированная реакция Пирке, реакция Манту), общий анализ крови (фиксируя внимание на лимфо- и моноцитозе, СОЭ), а также исследование белковых фракций крови до и после туберкулиновых проб (обращая внимание на динамику альбуминов, альфа- и гамма- глобулинов), мокроты, промывных вод желудка, спинномозговой жидкости и др.
Исследуют очаговую реакцию в глазу в ответ на реакцию Манту и на подкожное введение туберкулина в разведении 1:100000000.
На фоне специфической терапии, по показаниям, в стадии затихания проводят общее и местное лечение глюкокортикоидами (кортизон, дексазон), местно — инсталляции или электро- и фонофорез стрептомицина, хлорида кальция, атропина и др.
Исключительно большое значение в лечении туберкулезных увеитов имеет рациональное питание с применением витаминов А, группы В, С, с высоким содержанием белков, жиров; необходимо употребление в большом количестве овощей и фруктов, но ограничение поваренной соли и углеводов. Необходимо пребывание больных на свежем воздухе.
Все дети и взрослые, больные туберкулезом глаз, должны находиться на учете во фтизиатрическом диспансере.
встречается у детей старшего возраста, но чаще у взрослых. В основном он присущ приобретенному сифилису.
(иридоциклит) в подавляющем большинстве случаев протекает без специфических особенностей, поэтому дифференцировать его от увеитов другой этиологии можно только по серологическим реакциям.
Однако существует такая форма болезни, как папулезный ирит, при котором, кроме обычных признаков ирита, в радужной оболочке появляются высыпания — папулы. Они развиваются обычно в зрачковом поясе, имеют желтовато-красный цвет, около 1 мм в диаметре, выступают вперед. В папулах много сосудов, что определяет их цвет.
Следствием сифилитического ирита является образование широких задних синехий. Прогноз более благоприятный, чем при туберкулезных иридоциклитах или туберкулах радужки.
при сифилисе проявляются в виде хориоидитов и хориоретинитов. При этом быстро возникает диффузное помутнение стекловидного тела и глазное дно видно в густом тумане, резко снижается зрение. Когда проходит период экссудации и постепенно рассасываются помутнения, в отдаленные сроки на глазном дне можно обнаружить атрофические очаги, перемежающиеся со скоплением "пигмента, — диссеминированный хориоидит. В ряде случаев периферия глазного дна бывает вся усеяна мелкими черными и белыми точками и напоминает рассыпанную соль с перцем. Острота зрения в таких случаях бывает почти нормальной, а поле зрения сужено и имеются микроскотомы.
У детей хориоидит возникает и развивается чаще как врожденная патология. Наиболее характерным признаком болезни является желто-оранжевый фон глазного дна. Обнаруживается этот процесс поздно и нередко только после того, как появляются выраженные атрофические и пигментные очаги в среднем и хориокапиллярном слоях сосудистой оболочки.
В этой терминальной стадии вокруг запустевших сосудов разрастается пигментный эпителий, в результате чего чаще на периферии глазного дна отмечаются крупные черные пятна, чередующиеся с белыми участками.
При исследовании зрительных функций выявляется сужение границ поля зрения на белый и другие цвета, имеются отдельные выпадения в поле зрения, значительно снижена темновая адаптация, а нередко снижается и острота зрения.
Основное внимание при папулезных иритах обращают на профилактику задних синехий, поэтому первая помощь состоит в быстром назначении мидриатиков.
возникает на фоне общего заболевания и протекает быстро, с выраженными субъективными явлениями и болями; возникает резкая перикорнеальная инъекция, в передней камере появляется серозный экссудат, откладываются мелкие преципитаты на эндотелии роговой оболочки. Быстро появляются сращения зрачкового края радужки с передней капсулой хрусталика в виде отдельных пигментных задних синехий, развиваются помутнения в стекловидном теле. Исход процесса чаще благоприятный, но возможны рецидивы. Поражается, как правило, один глаз.
заболевание, чаще одностороннее, связанное с заносом микробов в сосудистую оболочку или в сетчатку. Причинами возникновения этого крайне редкого патологического процесса у детей могут быть цереброспинальный менингит, эндокардит, пневмония, сепсис и др. При попадании в сосудистый тракт или сетчатку стрептококка развивается, как правило, эндофтальмит, а иногда и панофтальмит, которые сопровождаются быстрым снижением зрения на пораженном глазу.
Офтальмологическая клиника характеризуется резким отеком век, экзофтальмом (из- за реактивного воспаления клетчатки), смешанной инъекцией глазного яблока, помутнением внутриглазной жидкости, изменением цвета радужной оболочки, гнойным желтым экссудатом в стекловидном теле.
Процесс протекает быстро и поздно диагностируется, так как обычно преобладает тяжелое общее состояние ребенка. При высокой вирулентности микроба и резком ослаблении организма может произойти прободение (расплавление гноем) склеры с последующим сморщиванием глазного яблока.
Стрептококковые и стафилококковые увеиты чаще бывают у тех. детей и взрослых, у которых в анамнезе имеются указания на перенесенные в прошлом ангины, синуситы, фурункулез и другие инфекции. Увеит возникает в результате проникновения в глаз инфекции путем метастазирования.
Это обусловлено тесной связью кровеносной и лимфатической системы глаза, околоносовых пазух и зубов. Чаще наблюдаются инфекционно-аллергические стрептококковые и стафилококковые увеиты, обусловленные сенсибилизацией организма к стафилококку и стрептококку, поступающим из очагов хронической инфекции.
Клинические проявления воспаления глаз не имеют каких-либо особых черт. Иридоциклит протекает крайне остро, с появлением гипопиона или крови в передней камере, обычным отложением серого экссудата в области зрачка, образованием мощных круговых задних спаек. За поражением одного глаза через 10—14 дней может последовать и поражение второго глаза, в котором процесс протекает также тяжело. Воспаление распространяется на задний отдел глаза. Резко снижаются зрительные функции.
Этиологическая диагностика затруднена, она основана на внутрикожном введении одной кожной дозы в 0,1 мл очищенного аллергена гемолитического стафилококка, которая может вызвать очаговую реакцию в глазу через 24—48 ч.
Первая врачебная помощь при этих увеитах состоит прежде всего в ежечасных инсталляциях новокаина, димексида, антибиотиков широкого спектра действия и сульфаниламидов. Кроме того, показаны инстилляции 2—3 раза в день лекарственных препаратов, расширяющих зрачок (препятствие образованию или разрыву уже возникших задних синехий), к которым следует в основном отнести гоматропин и скополамин, а также адреналин и кокаин (атропин повышает проницаемость сосудов и его применять не следует при сильной экссудации!).
Дальнейшее лечение в стационаре направлено в первую очередь на ликвидацию очага инфекции: экстракция зуба, вскрытие пазух, но не их прокол и промывание, которые дают лишь временный эффект. Назначают внутрь и при необходимости внутримышечно антибиотики: бензил пенициллина натриевая соль, стрептомицинхлоркальциевый комплекс, тетрациклин, олететрин, эритромицин, при необходимости цефалоридин (цепорин), гентамицин, цефазолин (кефзол) и др. в сочетании с сульфаниламидными препаратами (сульфадимезин и др.) в соответствующих возрасту дозах.
Под конъюнктиву вводят неомицина сульфат, мономицин (по 10 000 ЕД) или линкомицина гидрохлорид (10 000—25 000 ЕД). Возможно введение мидриатических средств под конъюнктиву (чаще адреналина).
При образовании мощных задних спаек радужки для их разрыва мидриатические средства сочетают с протеолитическими ферментами (электрофорез фибринолизина, лидазы, химотрипсина, папаина). Хороший эффект дают кортикостероиды (дексазон и др.), вводимые в виде капель парабульбарно и супрахориоидально. Назначают бутадион или реопирин, салицилаты, препараты кальция, димедрол внутрь в дозах, соответствующих возрасту, отвлекающее лечение (горячие ножные ванны, пиявки на висок и т.д.), витаминотерапию (аскорутин внутрь, витамины группы В внутримышечно и др.). По мере стихания воспаления применяют рассасывающие препараты (раствор гидрохлорида этилморфина в нарастающей концентрации от 1 до 8%, электрофорез лидазы, лекозим, алоэ), кислородную терапию.
Ревматоидный увеит — одно из проявлений юношеского ревматоидного артрита. Частота увеита при этом заболевании колеблется от 5,5 до 17 %, причем отмечена диссоциация тяжести и распространенности суставной и глазной его форм.
У детей с острым генерализованным системным процессом (болезнь Стилла) глаза вовлекаются в процесс в 0,2— 0,5% случаев, при полиартрите с поражением 5 и более суставов — в 8%, а при моно- и олигоартритах — в 25—30% случаев. Заболевание чаще встречается у девочек, особенно в возрасте до 3 лет. Несколько реже увеиты бывают у дошкольников и младших школьников и наиболее редко у детей в возрасте 11—15 лет. В связи с этим диагноз часто устанавливают уже в далеко зашедших случаях болезни.
Клиническая картина характеризуется снижением остроты зрения. Чаще поражаются оба глаза. Глазные симптомы заболевания могут быть очень ранним, порой первым признаком общей болезни, когда еще нет явлений полиартрита. Первые проявления увеита обнаруживают случайно по состоянию зрения во время профилактических осмотров дошкольников. При этом определяют нежные и тонкие полулунные (серповидные) помутнения на границе роговицы и внутреннего лимба на 2—4 и 8—10 часах (соответственно открытой глазной щели). В дальнейшем эти помутнения распространяются и захватывают поперечник роговицы в виде ленты шириной 3—4 мм.
Кроме того, обнаруживаются разнокалиберные глыбообразные отложения с перламутровым оттенком в конъюнктиве также соответственно глазной щели. Иногда процесс в роговице может начинаться с расширения лимба и помутнения роговицы в области нижнего края. Однако это уже поздние симптомы болезни. Ранним признаком является вялотекущий передний увеит, при котором обнаруживается слабая гиперемия глаза, изменяется цвет радужки и постепенно образуются задние спайки радужки, а затем дистрофия и распад ее элементов.
На эндотелии роговицы выявляются крупные серые преципитаты. Одновременно с этим мутнеет, начиная с переднего отдела, хрусталик (последовательная катаракта). В исходе острота зрения понижается до светоощущения. Таким образом, ревматоидный артрит характеризуется классической глазной триадой: увеит, дистрофия роговицы, катаракта (рис. 94). Следует отметить, что эта триада может быть единственным проявлением болезни Стилла, т.е. протекать без явлений полиартрита.
Дифференциальный диагноз необходимо проводить с ревматизмом и костно-суставным туберкулезом. При ревматоидном артрите все врачи и особенно педиатры должны очень внимательно следить за состоянием глаз, так как процесс в них очень вялый и, как правило, без своевременного местного лечения заканчивается слепотой.
Первая врачебная помощь состоит в назначении инстилляции мидриатиков для предотвращения или разрыва задних спаек, в закапывании глюкокортикоидов (дексаметазона 0,1—0,4%, гидрокортизона 1% и др.).
В условиях глазного стационара проводится общее лечение: прием внутрь преднизолона или его аналогов в дозах, соответствующих возрасту; неспецифических противовоспалительных препаратов — бутадиона, ибупрофена (бруфен), индометацина; при тяжелых процессах вводят цитостатики в малых дозах, хлорбутин (лейкеран), циклофосфан, меркаптопурин; ангиопротекторы — пармидин (продектин), этамзилат (дицинон) в соответствующих дозировках.
Рассасывающая местная терапия назначается довольно рано в связи со склонностью ревматоидных увеитов к пролиферации (лидаза, лекозим, папаин, фибринолизин, этилморфина гидрохлорид, калия йодид в виде инсталляций, электро- и фонофореза, инъекций под конъюнктиву), применяют кислородную терапию. При наличии выраженных трофических нарушений роговицы и других структур глаза проводят витаминную и стимулирующую терапию.
Хирургическое лечение — экстракцию катаракты, антиглаукоматозные вмешательства, кератопластику — осуществляют в период стойкой ремиссии увеита. Однако наличие активности процесса при явлениях вторичной глаукомы или двусторонней последовательной катаракты с отсутствием предметного зрения не является абсолютным противопоказанием к операции и требует тщательной предоперационной подготовки. Хирургическое лечение следует проводить под прикрытием антибиотиков, учитывая иммунодепрессивное действие глюкокортикостероидов. В послеоперационном периоде обязательны лечение амблиопии, применение средств, способствующих рассасыванию. Исходы не всегда благоприятны, так как обостряется воспалительный процесс.
Болезнь Стилла — воспалительная болезнь, поражающая сразу несколько систем органов. Это очень редкая патология, которая диагностируется лишь у 1 из 1000 человек. При этом прогрессирует она только у одного на 10 тысяч пациентов. Частота заражения мужчин и женщин примерно одинаковая, чаще всего болезнь поражает детей возрастом до 16 лет.
Впервые внимание на этот симптомокомплекс обратили внимание в 1886 году. Из-за схожести признаков патологию сочли одной из разновидностей ревматоидного артрита. Спустя год исследованием заболевания занялся Джордж Стилл. В 1897 году он классифицировал его как серонегативный хронический полиартрит в сочетании с системным воспалительным процессом. Позже, в 1971 год, патология была названа болезнью/синдромом Стилла.
Причины возникновения болезни Стилла
Большинство врачей придерживается мнения, что основной причиной возникновения болезни является генетическая предрасположенность. Механизм развития патологии может запускаться посредством воздействия некоторых факторов:
![]()
Длительное влияние на организм солнечных лучей;- Частые стрессовые состояния;
- Вакцинирование, проведенное при наличии бактериальных/острых респираторно-вирусных инфекций или сразу после их излечения;
- Травмирование суставов;
- Воздействие некоторых вирусов (Коксаки, грипп, Эпштейна-Барра, цитомегаловирус, краснуха);
- Переохлаждения;
- Заражение бактериальной инфекцией (особенно хламидиозной или кокковой природы).
Механизм развития и виды заболевания

Когда в организм попадает вирус или происходит действие какого-то внешнего раздражителя, иммунные клетки начинают активно синтезировать вещества, запускающие воспалительный процесс. При воспалении активизируется продуцирование интерлейкинов 1 и 6. Интерлейкин-1 способствует повышению температуры посредством действия на гипоталамусные терморегуляционные центры. Также он стимулирует синтез С-реактивного белка и других белков острой фазы.
В первую очередь происходит атака суставов, из-за чего в них развиваются хронические воспаления. Такой процесс постепенно приводит к тому, что суставной гиалиновый хрящ разрушается.
Помимо сустава поражаются и деформируются кости, которые образуют сочленение. В результате сустав теряет работоспособность и ограничивается в подвижности.
Выделяется несколько форм заболевания:
- Суставная (поражаются только суставы);
- Суставно-висцеральная (болезнь задевает и суставы, и органы).
Течение суставной формы болезни Стилла может характеризоваться как:
- Моноартрит;
- Олигоартрит;
- Полиартрит.

Течение серонегативного хронического артрита в комплексе с системным воспалением разделяется на несколько типов активности патологического процесса:
- Высокий;
- Средний;
- Низкий;
- Ремиссия.
Симптомы болезни Стилла
Так как данное заболевание считается мультисистемным, оно может проявляться разными симптомами. Самыми характерными признаками болезни Стилла являются:
- Миалгии и артралгии. Чаще всего такие боли фиксируются в области лучезапястных и междистальных фаланговых суставов. Может доходить до того, что сочленения становятся неподвижными. Если болезнь Стилла находится на ранних стадиях развития, болит какой-то один сустав и примыкающие к нему мышечные структуры. Болезненность может беспокоить во время покоя или движения. С прогрессированием патологического процесса симптом захватывает и другие суставы. Начинают болеть височно-челюстные, межпозвонковые, плюснефаланговые, локтевые, тазобедренные суставы.
Боль и атрофические процессы в межфаланговых суставах являются отличительной особенностью болезни Стилла от остальных похожих патологий. При системной красной волчанке и ревматоидном артрите эти суставные сочленения практически никогда не поражаются. - Высыпания. Визуально они выглядят как пятнообразные островки розоватого оттенка. Чаще всего они плоские и не выпирают, в более редких случаях возвышаются над кожным покровом и напоминают папулы. Обычно сыпь не доставляет пациентам никакого дискомфорта, однако некоторые из них жалуются на периодический зуд. Сыпь возникает при обострении лихорадки, что часто происходит вечером. С постепенным снижением температуры тела высыпания становятся бледнее и со временем пропадают полностью.
Локализация сыпи может быть разной. У многих больных она появляется на руках, ногах, области туловища. Очень редко поражается лицо и шея. - Лихорадка. Температура тела может повышаться до очень высоких показателей, вплоть до 39 градусов. Как и сыпь, гипертермия носит переменный характер. В сутки может присутствовать 2 пика скачка температуры. Один из них припадает вечер, второй — на утро. Между этими пиками температурный показатель колеблется в пределах нормы, в это же время состояние пациента в целом стабильно хорошее. В редких случаях температура не нормализуется и держится на высоком уровне.
Выделяются также и другие симптоматические проявления, которые фиксируются часто, но далеко не у каждого пациента. К таковым относится:
- Респираторный дистресс-синдром;
- Нарушения сердечного ритма вследствие тампонады сердца;
- Болезненность в области живота;
- Печень и селезенка увеличиваются в размере;
- Возникновение ревматоидных узелков (подкожные шарики диаметром до 2-х см);
- Припухлость кожи над больным суставом;
- Скованность в суставе утром, которая не исчезает в течение пары часов;
- Асептическое воспаление легкого;
- Воспаление мышечной оболочки сердца (миокарда);
- Воспаление околосердечной сумки (перикарда);
- Скопление экссудата в плевре легких;
- Эндокардит инфекционной природы;
- Постоянная пекущая боль в горле (один из первых симптомов болезни Стилла).
Еще одним признаком данной воспалительной патологии является набухание лимфатических узлов.
Осложнения болезни

Если болезнь Стилла не лечить, она может стать причиной серьезных осложнений:
- Анкилоз. Происходит сращивание суставных концов примыкающих друг к другу костей, из-за чего сустав становится неподвижным.
- Контрактура. Состояние, при котором невозможно согнуть или разогнуть часть тела в одном или сразу нескольких суставных сочленениях.
- Хроническая почечная недостаточность, развившаяся в результате амилоидоза почек. При амилоидозе в почках нарушается углеводно-белковый обмен, из-за которого в органе начинает откладываться амилоид. В результате развивается нефротический синдром, почка перестает нормально функционировать.
- Остеопороз. Вследствие болезни Стилла плотность костей значительно снижается, они становятся более хрупкими и подверженными переломам.
- Увеит и последующая потеря зрения.
- Инвалидизация. Из-за патологического процесса в суставах человек становится обездвиженным. Он теряет трудоспособность и возможность свободно перемещаться без помощи.
Диагностика патологии
В первую очередь больным назначается общий и биохимический анализ крови. При синдроме Стилла в результатах исследования присутствуют такие нарушения:
![]()
Высокая скорость оседания эритроцитов (50 мм/ч и больше);- Рост количества нейтрофилов;
- Наличие С-реактивного белка и других белков острой фазы;
- Гиперконцентрация аспартатаминотрансферазы и аланинаминотрансферазы;
- Недостаток эритроцитов и гемоглобина;
- Большое количество ферритина.
Также для подтверждения диагноза используются инструментальные методы диагностики:

- Рентген суставов. При болезни Стилла обнаруживаются отеки мягких тканей, понижение плотности костной ткани, видимые проявления анкилоза.
- Пункция сустава. В суставной жидкости обнаруживаются вещества, указывающие на воспалительный процесс.
- Биопсия лимфоузла. Используется для исключения наличия опухолей.
- Профильные исследования. Применяются, если у пациента присутствуют симптомы нарушений со стороны сердечно-сосудистой системы и других органов. К таким исследованиям относится УЗИ плевральной полости, рентген органов грудной полости, электро-, эхокардиография.
Также врачи разработали ряд критериев, по которым можно с 95% точностью диагностировать болезнь Стилла. Между собой их разделяют на большие и малые.
Методы лечения
Для лечения болезни Стилла проводится комплексная медикаментозная терапия. В неё входят следующие лекарства:
-
НПВС. Применяются при обострении болезни, помогают купировать болевой синдром и воспаление. Используются препараты на основе диклофенака, индометацина, мелоксикама, нимулида и прочих. При очень легких случаях болезни Стилла такие препараты устраняют воспалительный процесс полностью.
Также при болезни Стилла часто практикуется плазмоферез. Если болезнь запущена, больному могут быть показаны внутрисуставные уколы кортикостероидов или ингибиторов протеаз. Лечение проводится в комплексе с физиотерапией и использованием НПВС.
Прогноз
Результатом лечения может стать выздоровление или переход патологии в хроническую форму. Полностью выздоравливает только треть пациентов. 2/3 пожизненно страдают от рецидивирующей формы, при которой обострения происходят достаточно редко.
В самых запущенных случаях к синдрому Стилла добавляется выраженный полиартрит, который характеризуется сильным ограничением суставов в подвижности.
Читайте также:




