Где лечить защемление сустава

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
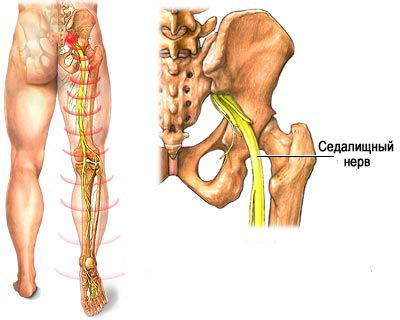
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
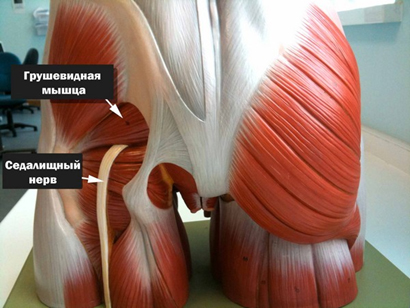
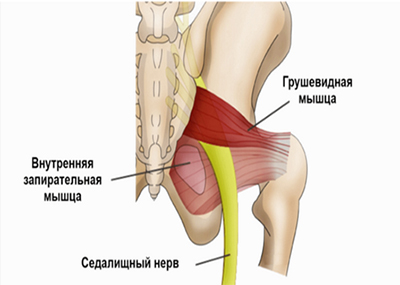
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Симптомы защемления седалищного нерва легко спутать с другими заболеваниями. Боль, покалывание, слабость — все эти признаки присутствуют при многих нарушениях в области позвоночника. Как же безошибочно распознать эту болезнь?

Защемление нерва — что это?
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
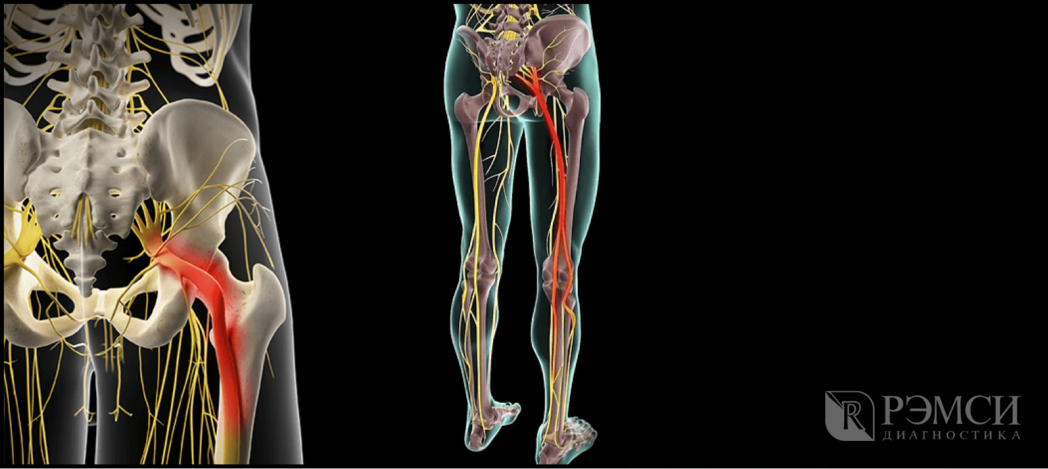
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.
Седалищный нерв – это сложное нервное сплетение, которое имеет несколько корешков в пояснично-крестцовом отделе позвоночника (L4-S3). Каждый из корешков может быть защемлен и воспалиться.
Седалищный нерв имеет парное строение и расходится двумя ветвями в правую ногу и левую ногу. Из-за своей сложной структуры и большой протяженности этот нерв может стать причиной ряда болевых синдромов. Самый распространенный из них – защемление нерва, или синдром ишиаса.
Основные диагнозы при поражении седалищного нерва:
- Пояснично-крестцовый радикулит
- Неврит (невропатия) седалищного нерва
- Синдром грушевидной мышцы
- Ишиас (защемление нерва)
- Межпозвоночная грыжа
- Протрузия диска
- Пояснично-крестцовый остеохондроз
1. Седалищный нерв – не всегда то, чем он кажется
Боль при поражении седалищного нерва обычно ощущается в ягодице. Возможны и другие симптомы защемления седалищного нерва ноги – по поверхности бедра, в голени, стопе. Это объясняется тем, что симптомы ишиаса распространяются по ходу седалищного нерва от места его защемления, сдавления или воспаления. Само по себе это место может почти ничем не выдавать себя и, не зная анатомии, можно не подозревать о причине проблемы.
2. Обезболивать седалищный нерв опасно!
Обезболивание при защемлении седалищного нерва опасно тем, что оно действует независимо от причины боли. Это позволяет пренебрегать лечением, что приводит к потере времени. Во многих случаях это заканчивается осложнениями, такими как паралич (ноги или обеих ног). Дело в том, что причиной ишиаса и других симптомов со стороны седалищного нерва нередко является межпозвоночная грыжа. Оставить ее без лечения – значит подвергнуть себя большому риску.
В 90-95% случаев боль в седалищном нерве требует серьезного, комплексного лечения позвоночника.
Лечение воспаления и защемления седалищного нерва
Медикаментозное обезболивание и блокады позвоночника в нашей клинике, как правило, не практикуются. Такой же обезболивающий эффект достигается более безопасными методами – постановкой тоненьких игл и нажатиями на болевые точки в мягких тканях.
Прежде чем приступить к дальнейшему лечению, необходимо узнать причину проблемы и поставить точный диагноз. Для этого врач проводит обследование в кабинете клиники. Он проверяет рефлексы, проводит двигательные тесты ног. Кроме того, врач прощупывает крестец, поясницу, ягодицу и ногу, чтобы выявить напряженные и спазмированные мышцы и мышечные уплотнения.
Как правило, после этого требуется МРТ пояснично-крестцового отдела позвоночника. Магнитно-резонансная томография показывает, какой из корешков седалищного нерва защемлен. Только этот вид обследования дает полную информацию о характере проблемы – остеохондроз, протрузия, грыжа диска или иное заболевание. В случае грыжи или протрузии на томограмме хорошо видны размеры выпячивания (пролапса) диска, степень его разрушения, наличие сдавления (стеноза) спинного мозга, степень защемления седалищного нерва, состояние кровеносных сосудов, нервных структур, межпозвоночных суставов, соседних мягких тканей (сухожилий, связок и мышц).
На основании этих данных врач составляет индивидуальный план лечения, протоколы процедур, схемы применения иглоукалывания, моксотерапии и других методов рефлексотерапии.
Обследование МРТ показало протрузию 4,8 мм в сегменте L4-L5, остеохондроз в сегментах L3-L4, L5-S1, S2-S3. Определив дискогенный характер симптомов ишиаса, врач клиники провел 11 комплексных сеансов лечения. За первые сеансы острая боль была устранена без медикаментозных средств. К концу лечения боль в ягодице и другие симптомы прошли полностью. МРТ показало значительное улучшение во всех пораженных сегментах.
Возможно, защемление седалищного нерва произошло в ягодице из-за местных причин. В этом случае можно ограничиться массажем мягких тканей и другими локальными методами. Возможно применение местной противовоспалительной терапии.
По определенной схеме врач вводит тонкие как волосок иглы на разную глубину в биоактивные точки в области защемления нерва (пояснично-крестцовом отделе), вдоль позвоночника, по ходу седалищного нерва и его ответвлений, а также по отдаленным биоактивным точкам на меридианах тела.
Лечение акупунктурой позволяет достичь нескольких целей. В месте защемления нерва облегчается воспаление, уменьшается отек и сдавление нерва, проходят болевые симптомы ишиаса, улучшается чувствительность онемевших участков тела, восстанавливается мышечная сила ноги, проходит онемение.
Одновременно с помощью иглоукалывания врач создает условия для восстановления межпозвоночного диска. Устранить его повреждение и смещение – главная задача лечения ишиса и других синдромов со стороны седалищного нерва. Этому помогает точечный массаж.
С помощью точечного массажа врач убирает спазмы мышц в ягодице, ноге, пояснице, крестце, улучшает кровообращение и активизирует приток крови в пораженной области позвоночника. Это изменяет баланс биохимических процессов в межпозвоночных дисках и окружающих тканях позвоночника (нервных, мышечных, связках, суставах).
Воздействие массажем улучшает метаболизм, запускает восстановительные процессы. В результате толщина диска увеличивается, восстанавливается его амортизация, устойчивость к нагрузкам, уменьшается выпячивание. Тем самым устраняются причины ишиаса – защемления, сдавления и воспаления седалищного нерва.
Если нет противопоказаний, применяется мануальная терапия. Это плавное, мягкое вытягивание пояснично-крестцового отдела. Благодаря процедуре нагрузка на пораженную область уменьшается, нервы и диски разгружаются, улучшается приток крови.
Восстановление позвоночника и устранение причин ишиаса или иного заболевания седалищного нерва идеально дополняется моксотерапией. Врач последовательно или одновременно прогревает биоактивные точки в пояснично-крестцовой области (нервных корешков седалищного нерва), а также биоактивные точки на меридианах тела.
Как и акупунктура, моксотерапия дает комплексный эффект. Во-первых, это облегчение боли и других симптомов ишиаса. Во-вторых, это улучшение местного метаболизма и обменных процессов в целом. В-третьих, это мобилизация, поддержка и ускорение восстановительных процессов в позвоночнике. Кроме того, глубокое точечное прогревание оказывает расслабляющее действие на мышцы и делает приток и отток крови более интенсивными.
Дополнительные методы лечения воспаления и защемления седалищного нерва
Для создания эффекта внутреннего массажа, ускорения восстановительных процессов и устранения симптомов ишиаса при защемлении и воспалении седалищного нерва нередко применяется ударно-волновая терапия. Эта процедура состоит в воздействии ударными звуковыми импульсами заданной частоты.
При наличии застойных явлений, сосудистых отеков и необходимости усилить кровообращение применяется гирудотерапия. На биоактивные точки вблизи защемления корешка седалищного нерва помещаются медицинские пиявки. Гирудотерапия дает дополнительный эффект против воспаления.
На пояснично-крестцовый отдел и спину применяется баночный массаж. Другие виды вакуум-терапии при лечении седалищного нерва – постановка банок на поясницу, крестец, ягодицу и магнитно-вакуумная терапия. Во втором случае действие вакуума дополняется рефлексотерапией по биоактивным точкам. Это создает дополнительный терапевтический эффект.
Стоунтерапия дает эффект прогревания, усиливает кровообращение и ускоряет заживление дисков при симптомах ишиаса и других признаках поражения седалищного нерва.
Продолжительность комплексного сеанса лечения седалищного нерва составляет 1-1,5 часа. В его состав может входить от 2-3 до 5-6 различных процедур.
Почему мы?
- Лечение седалищного нерва в клинике Тибет проводят более 30 врачей с высшим медицинским образованием, в совершенстве владеющих методами восточной медицины.
Наши специалисты.
1. Быстрые и стойкие результаты
Позитивные изменения в позвоночнике подтверждаются контрольным обследованием МРТ по окончании лечения.
2. Гарантия безопасности.
- Лечение седалищного нерва в клинике Тибет
от 2800 руб 2520 руб
Частые вопросы о седалищном нерве
1. Почему опасно лечить седалищный нерв самостоятельно?
Ощущая боль, мы не всегда связываем симптомы ишиаса с позвоночником. Поэтому мы пытаемся лечить там, где болит, а не там, откуда приходит боль. Разобраться в подлинной причине симптомов и с точностью определить место, откуда они исходят, может только врач. Это в особенности относится к поражениям седалищного нерва. Поэтому так опасно его самолечение.
2. Всегда ли можно использовать мануальную терапию при защемлении седалищного нерва?
Обезболивающий эффект мануальной терапии объясняется высвобождением корешков и ветвей седалищного нерва из зажатого положения. Однако этот метод имеет ряд противопоказаний. При больших размерах межпозвоночной грыжи и сдавлении (стенозе) спинного мозга мануальную терапию использовать нельзя.
Читайте также:


