Газ для лечения ревматических болей



Люди много веков назад уловили связь между тяжелыми простудами, ангинами и последующим возникновением проблем с суставами и общим недомоганием. Однако научное изучение ревматизма началось только с конца XIX века. Сегодня уже ясно – это поражение всей соединительной ткани, которая имеется в организме, и воспаление связано с нашим собственным иммунитетом.
Считается, что острая ревматическая лихорадка наиболее часто бывает у детей школьного возраста, хотя возможен ревматизм у взрослых. Обычно это лица 18 - 25 лет. Воспалительный процесс возникает в соединительной ткани, составляющей каркас внутренних органов, покрывающей суставные поверхности костей и формирующей клапаны сердца. Причиной болезни считают изменения в иммунной системе, которые запускает особый микроб – бета-гемолитический стрептококк А-группы. Причем ревматизм развивается не у всех, кто переболел стрептококковыми ангинами, скарлатиной или фарингитом, а только у части людей, имеющих наследственную предрасположенность.
При ангине токсины бактерий, а затем и антитела, которые организм вырабатывает в ответ на инфекцию, поражают волокна соединительной ткани в сердце, провоцируя воспаление внутренней оболочки сердца – эндокардит, или сердечной мышцы – миокардит. Кроме того, поражаются сердечные клапаны.
Помимо сердца, антитела, которые производит иммунная система, атакуют хрящи и связки в суставах, волокна соединительной ткани в сосудах, почках. Кроме этого, антитела повреждают и нервную систему. Такой процесс развивается, если у иммунной системы изначально есть дефект, то есть человек генетически предрасположен к ревматизму.

Симптомы ревматизма у взрослых
Ожидать первые признаки болезни можно через 2 - 3 недели после острой ангины, скарлатины или фарингита, которые вызваны стрептококком. Важно подчеркнуть, что симптомы ревматизма у взрослых начинаются не с поражений суставов или сердца, а с приступа лихорадки. На фоне общего нарушения самочувствия, слабости и разбитости температура повышается от 37 до 38,5 - 39 °С, сопровождается сильным ознобом и обильным потом.
Температура может держаться до 5 суток, и на фоне нее воспаляются суставы – они отекают, кожа над ними краснеет, возникает боль, которая не утихает даже в покое. Чаще всего повреждаются симметрично оба колена, либо голеностопные, плечевые или локтевые суставы. Но воспаление быстро переходит с одних суставов на другие – пару дней болят колени, затем локти, затем голеностопы. Причем после приема противовоспалительных препаратов боль и воспалительный процесс быстро исчезают. По мере снижения температуры утихает и артрит.
Некоторые пациенты отмечают на коже сыпь в виде розовых колец (эритема), которая не зудит и быстро проходит. В редких случаях в области затылка или воспаленных суставов могут возникать узелки под кожей, похожие на зернышки риса или горошины.

Ключевое проявление ревматизма – это серьезные поражения сердца (кардиты). От того, насколько сильно поражены оболочки сердца, клапаны и крупные сосуды, во многом зависит дальнейший прогноз для больного. Возможен:
-
эндокардит – воспаление внутренней выстилки сердца и клапанов;
миокардит – это поражение самой сердечной мышцы;
панкардит – когда в той или иной степени страдают все оболочки сердца.
Основные проявления – сердцебиение (тахикардия) и боль в области сердца, имеющая ноющий, щемящий или колющий характер. На фоне боли возникает одышка при малейшей нагрузке, аритмии (нарушения ритма). Почти у 1/4 больных, особенно при несвоевременном лечении, формируется порок сердца, так как воспалительный процесс разрушает сердечные клапаны.
По словам врача-невролога высшей категории Урюпинской ЦРБ Евгения Мосина, ревматизм затрагивает и нервную систему, у неврологов есть даже отдельный термин для описания болезни – нейро-ревматизм. Повреждения нервной системы возможны как в период ревматической лихорадки (из-за острых нарушений мозгового кровообращения, психозов или ревматического невроза), так и спустя некоторое время, из-за воспалительного процесса соединительнотканных элементов в нервной системе (миелиты, энцефалиты или невриты).
Самое частое неврологическое проявление ревматизма – это хорея (поражение подкорковых центров мозга, отвечающих за движения). Для этой патологии характерны подергивания рук и ног, имеющие хаотичный характер. Из-за сокращения мышц на лице возникает ощущение, что человек гримасничает, хотя он не контролирует эти действия. Может нарушаться внятность речи, страдает почерк, сложно держать в руках столовые приборы. В среднем, симптомы, как отмечает Евгений Юрьевич, сохраняются до трех месяцев.

НА ПОМОЩЬ ПРИДЕТ
Спецмазь Пчелиная идеально подойдет при боли в позвоночнике, травмах и повреждениях кожи. В его составе только натуральные и экологически чистые экстракты и масла лекарственных растений. Они быстро успокаивают, мазь хорошо разогревает, тем самым снимая все отеки и воспаления. Бальзамом можно растирать тело в области позвоночника и суставов, он предохраняет кожу от сухости и потери эластичности.
При ссадинах, царапинах и трещинках мазь оказывает бактерицидное действие за счет эфирного масла сибирской пихты в составе препарата.
Длительность острой ревматической лихорадки длится до 6 - 12 недель. В этот период процесс воспаления проходит последовательные стадии развития, от обратимых начальных изменений до тяжелых, фатальных осложнений.
Самое неприятное при ревматизме то, что после затухания процесса, в первые 4 - 5 лет ремиссии, возможны новые вспышки воспаления. Они связаны с повторными эпизодами микробных ангин и фарингитов.
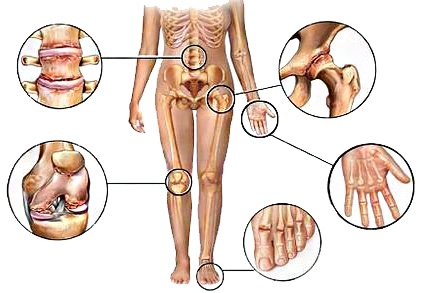
Существуют болезни, которые постоянно о себе напоминают. К ним относится ревматизм. Это группа различных патологий, характеризующихся болезненными ощущениями в костно-мышечной системе: мышцах, суставах, сухожилиях, костях.

Заболевание ухудшает качество жизни. Люди с воспалительным ревматизмом в два раза чаще имеют инсульт. Нужно научиться противостоять этому заболеванию.
Что такое ревматизм суставов?
Ревматизм — это реактивное заболевание после заражения стрептококками группы А (классификация Лэнсфилда). Через одну-три недели после заражения происходит бактериальное воспаление различных систем органов. Компоненты стрептококковой мембраны, некоторых типов белка M, действуют как антиген и стимулируют продуцирование антител.
Однако антигены стрептококков сходны по структуре с собственными белками организма. Образовавшиеся антитела реагируют на эндогенные структуры и вызывают воспаление.
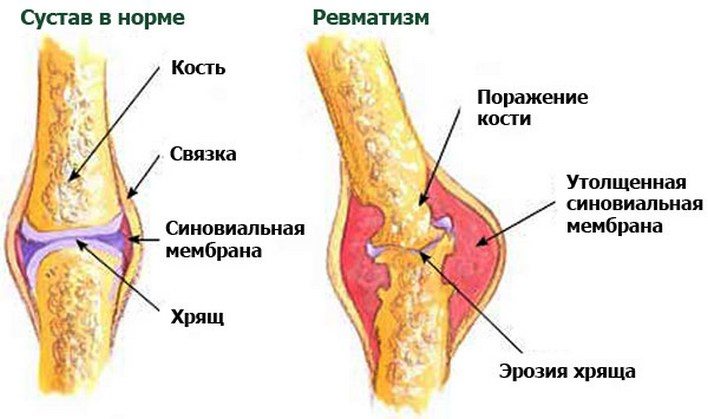
Причины развития ревматизма
Основные причины заболевания у взрослых и детей одинаковы:
- неполноценное питание;
- пониженный иммунитет;
- наличие стрептококковой инфекции (скарлатина, фарингит, тонзиллит и ряда других);
- переохлаждение организма;
- наследственная предрасположенность;
- отсутствие физических упражнений;
- переутомление.
Заболеванию подвержены подростки в возрасте от 7 до 15 лет, в три раза чаще болеют девочки, которые переболели заболеваниями лор органов (синусит, гайморит, фронтит, ангина) или стрептококковой инфекцией.
Стадии развития и виды ревматизма
Заболевание чаще обостряется весной и осенью.
Существует три стадии активной фазы ревматизма:
- Минимальная (I степень), симптомы можно увидеть только при диагностике на ЭКГ и ФКТ. При исследованиях показатели лишь слегка отклонены от нормы.
- Умеренная (II степень). Наблюдаются повышенная температура, выявляются все симптомы кардита, появляются боли в суставах, слабость, быстрая утомляемость.
- Максимальная (III степень). Наблюдается острая и подострая фаза болезни, встречаются все симптомы болезни, возможные осложнения. Грамотно составленная программа лечения предотвращает острую форму болезни и осложнения кардиосклероз — и порок сердца.
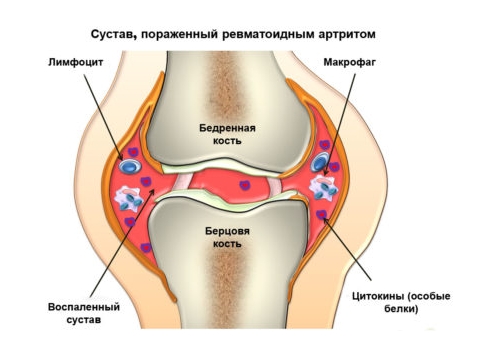
Болеют в основном дети от 7 до 15 лет. Он исключителен до 3 лет и редко встречается после 30 лет. Возникновение ревматической лихорадки через 2-3 недели после ангины, назофарингита или синусита, который не лечился.
Симптомы: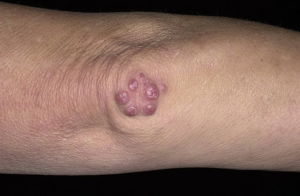
- Большая бледность, когда анемия.
- Высокая температура, сопровождающаяся сильным потоотделением, болями в теле, ознобом.
- Горячие и болезненные суставы.
- Увеличенный объем сустава.
- Регрессия боли без осложнений.
- Иногда под кожей и в области пораженных суставов появляются узелки Мейнета.
- Появление пятен на коже (макулопапулы — слегка заметные пятна).
- Частая боль в животе с гепатомегалией (увеличение объема печени) или ревматическим перитонитом.
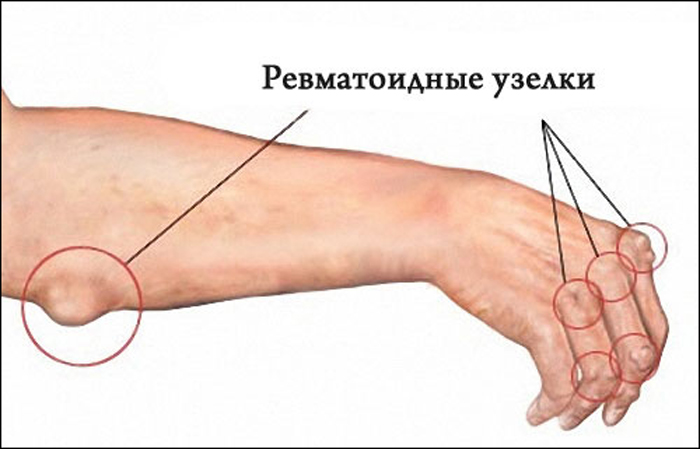
Ревматизм в основном поражает колени, запястья, лодыжки и характеризуется сильной и кратковременной болью в суставах. Мигрирующие боли переходят, через несколько дней, от одного сустава к другому.
Летучий ревматизм провоцируется такими факторами:
- Молодой возраст.
- Генетические факторы.
- Социально-экономические факторы.
- Возникновение стрептококковой эпидемии в местах скопления людей: школе, армии.
Лечится антибиотиками и кортикостероидами по назначению врача.
Ревматизм, который сохраняется в течение времени, проходит с приступами и периодическими обострениями — называется хроническим. Хроническое воспаление развивается в течение длительного периода времени и может быть вызвано аутоиммунным заболеванием, при котором иммунная система атакует хрящ.
Наиболее часто болеют:
- пожилые люди с избыточным весом;
- женщины после менопаузы;
- спортсмены, которые интенсивно используют суставы.
Воспаление тканей вокруг сустава вследствие травмы или чрезмерного стресса может быть причиной воспаления мышц, сухожилий, связок вокруг сустава.
Острая фаза развивается через 1-3 недели после перенесенного инфекционного заболевания.
Симптомы:
- боли в суставах;
- повышенная температура тела;
- головные боли;
- гипергидроз;
- слабость;
- быстрая утомляемость.
Диагностика
Диагностика проводится с помощью обычного медицинского обследования, в котором врач задает вопросы пациенту:
- о продолжительности боли;
- о характере боли, какие суставы затронуты;
- как проявляется боль при обследовании суставов.
В зависимости от местоположения боли и симптомов, проводятся дополнительные исследования:
- Анализ крови.
- МРТ.
- Ультразвуковое сканирование.
- Компьютерная томография.
- Анализ жидкости в суставе, на наличие бактерий или затвердевших кристаллов.
При активной фазе ревматизма, наблюдается:
- повышенное СОЭ;
- умеренный лейкоцитоз со сдвигом влево;
- анемия.
Диагноз ставится на основании истории болезни, физического осмотра, лабораторных исследований, а также рентгеновских лучей рук и ног.
Какой врач лечит ревматизм?
Когда суставы заставляют вас страдать, обратитесь к врачу-терапевту. Этот врач в случае необходимости направит к разным специалистам: ревматологу, физиотерапевту или травматологу. По мере того как тело стареет, организм меняется, с годами меняется структура костей и мышечная масса.
Ревматизм у детей и взрослых лечат врач кардиолог-ревматолог.
Признаки и симптомы ревматизма
Ревматизм является общим термином для болезней, которые могут влиять на суставы, кости, сухожилия, мышцы, соединительную ткань, а иногда и внутренние органы.
Существует множество различных форм, которые отличаются: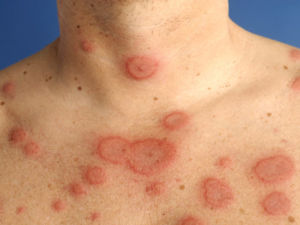
- продолжительностью возникновения боли;
- местом локализации боли;
- количеством пораженных суставов;
- продолжительностью симптомов;
- другие связанные симптомы (пищеварительный тракт, кожа, глаза и т. д.).
Основные причины:
Лечение ревматизма у взрослых
Больному назначается постельный режим, полноценное питание. Этиологическое или этиотропное лечение – это ликвидация очагов стрептококковой инфекции. Пенициллинотерапию проводят в течение двух недель. Патогенетическое лечение — стероидные и нестероидные противовоспалительные препараты и лекарства.
Успех лечения зависит от правильного плана лечения. Для лечения показано назначение обезболивающих.
Для облегчения боли используют анальгетики:
- Аспирин.
- Парацетамол.
- Ибупрофен.
Нестероидные противовоспалительные препараты используются для устранения боли и воспаления соединительной ткани в виде мазей и таблеток:
Миорелаксанты центрального действия:
- Толперизон.
- Баклофен.
- Дитилин.
Основная цель антибиотиков — подавление стрептококковой инфекции. Для этого применяют препараты группы пенициллина и антибиотики широкого спектра действия (Эритромицин, Ампициллин). Терапия не менее одной недели проводится по определенной схеме в стационарных условиях.
В дальнейшем, в течение 5 лет проводится профилактика рецидива, а также осложнений по назначению врача препаратами последнего поколения:
- Бициллин — 3 показан, при обострениях заболевания.
- Бициллин — 5 показан, для профилактики рецидивов заболевания.
- Пенициллин.
Необходимо очень внимательно отнестись к лечению инфекций. Лучше не игнорировать, необходимость принимать антибиотики по схеме и протоколу, прописанному врачом. Они могут сохранить вас от пагубных последствий.
Они используются при аутоиммунных заболеваниях, связанных с образованием антител, которые атакуют собственное тело, а не защищают его от микробов:
- Меркаптопурин.
- Азотиоприн.
- Лейкеран.
Хондопротекторы способствуют лечению суставов :
- Глюкозамин.
- Артрон.
- Алфлутоп.
Кортикостероидные гормоны назначаются при выраженном болевом синдроме и активном воспалительном процессе:
- Преднизолон.
- Дипроспан.
- Гидрокортизон.
- Целестон.
Хирургия: протез коленного сустава — заменяется слишком поврежденный остеоартритом сустав. Это происходит тогда, когда человек не может выпрямить сустав и других способов, кроме оперативного вмешательства не существует.
Важная поддержка для пациентов с ревматизмом — физиотерапия. В случае воспалительного ревматизма сеансы физиотерапии могут уменьшить боль и облегчить страдание пациентов. Все больше и больше практики используют новые методы для лечения воспалительной боли.
Физиолечение активно применяют вместе с другими методами лечения. С целью реабилитации пациентов ревматологические службы предлагают студии со специальными тренажерами, где учат справляться с жизненными трудностями. Тренажеры является частью терапевтического обучения пациента и важным шагом в лечении ревматизма.

Существует несколько санаториев, которые предлагают стандарты лечения пациентам страдающим ревматизмом. Лечится ревматизм в санаториях Кисловодска и Крыма.
В санаториях пациенты могут получить оздоровительные процедуры: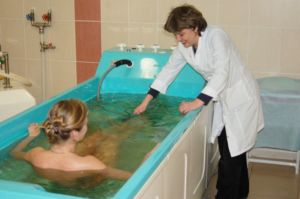
- кислородные и хлоридно-натриевые ванны;
- радоновые, сухие углекислые, сероводородные ванны — назначают больным с ревмокардитом;
- криосауна — камеры на медицинском жидком азоте;
- бальнеогрязелечение;
- магнитотерапия;
- диадинамотерапия — лечение электрическим током;
- биоптрон — светотерапия.
Если ребенок перенес стрептококковой инфекции, и появились первые симптомы боли в суставах, спешите к врачу. А если генетическая предрасположенность, то диагностику нужно провести, даже если признаков проблем с суставами еще нет.
Лечение детского ревматизма проводится в стационаре медикаментозными способами, при строгом двухнедельном постельном режиме. Следующие две три недели не строгий постельный режим. Рекомендуются настольные игры и дыхательная гимнастика.
Для лечения детей используют медикаменты:
- Кортикостероидные гормоны (Преднидозолон, Триамсолон);
- НПВП (Вольтарен, Индометацин);
- Иммунодепрессанты (Делагил, Хлорбутин).
Бициллин – 5 показан для профилактики ревматизма у детей во время ремиссии, а также в качестве противорецидивной терапии.
Как лечить ревматизм народными средствами?
Народная медицина предлагает большой спектр вариантов для лечения в домашних условиях:
- Для лечения подагры и ревматизма хорошо помогают компрессы из свежих листьев болиголова. Обдать кипятком свежие листья, прикладывать на больное место, для снятия боли накрыв пищевой пленкой и повязкой.
- Лечат ревматизм укусами пчел: метод заключается в том, чтобы приложить пчелу, чтобы ужалила больное место. В первый день нужно 1 пчела. Через сутки — уже 2 пчелы. Укус делают на 4-5 сантиметров в сторону от первого места. Через день берут 3 пчелы. И так до пяти. Затем нужно сделать двухдневный перерыв и повторить в обратном порядке: 5, 4, 3, 2,1.
- Возьмите 30 грамм листьев желтой акации, 200 мл водки. Настоять течение 7 дней. Принимать по 1 ч. л. 3 раза в день.
- Возьмите 20 грамм вяза, залейте стаканом кипятка. Кипятить на медленном огне 10 минут. Затем оставить на 3 часа. Настойку принимают по 1 ст. л. 4 раза в день.
- Возьмите 2 ст. л. свежих цветов одуванчика, добавьте 2 ст. л. сахара. Настоять в прохладном темном месте на 8-9 дней, затем отожмите сок. Принимать 3 раза в день по 1 ч. л.
Николай Мазнев в своем лечебнике собрал множество рецептов для избавления от ревматизма:
- Основной терапией воспалительного ревматизма в период ремиссии является курс талассотерапии.
- Снизят боль суставов активные упражнения в горячей воде.
- Анкилозирующий спондилит поражает в основном крестцово-подвздошный сустав и позвоночник. Постепенно позвоночник теряет гибкость, страдают в основном мужчины. Показаны морские грязи.
- Периартрит чаще поражает бедренные и плечевые суставы. Вызывает скованность и боль. Восстанавливает функции: физические упражнения и подводный гидромассаж душем.
Питание при ревматизме
При ревматизме показана диета No 15.
В период обострения рекомендуется исключить:

- бобы и горох;
- мясные бульоны;
- шпинат;
- грибы;
- щавель.
Рекомендуется кушать:
- овощи и фрукты;
- яйца;
- сыр;
- мясо и рыбу можно кушать в отварном и тушеном виде.
Профилактика
В целях профилактики ревматизма необходимо:
- принимать витамины: В1, В6, В12, С, Р и полноценно питаться.
- закаливать организм и повышать иммунитет;
- вовремя лечить инфекционные заболевания, своевременное лечение ЛОР-органов и зубов;
- соблюдать гигиену;
- не переохлаждаться.
Лечение ревматизма в Китае и Израиле
В Китае ревматизм лечат комплексным подходом к оздоровлению всего организма. Самыми распространенными методами являются: лечение травами, иглоукалывание, массаж.
Лечение ревматизма в клиниках Израиля базируется на использовании даров Мертвого моря и гомеопатическими препаратами. Однако без традиционных схем терапии обойтись нельзя, поэтому израильские врачи используют разные комбинации лекарств в сочетании с плазмоферезом и иммуномодуляторами.

Заключение
Для того чтобы не было ревматизма: важно вести здоровый способ жизни и своевременно проходить диагностику. От скорости обращения к врачу зависит объем усилий, которые придется приложить для ликвидации недуга. Не нужно волноваться, лечение от ревматизма проводится успешно, особенно при своевременном обращении в поликлинику. Заболевание необходимо вовремя лечить, иначе человек может стать инвалидом.


Рассказывает главный ревматолог Минздрава России, президент Ассоциации ревматологов России академик РАН Евгений Насонов.
Евгений Насонов: Говоря о ревматизме, а точнее, о ревматических болезнях, многие имеют в виду ревматоидный артрит – самый распространённый недуг, которым страдают многие люди среднего и пожилого возраста. На самом деле ревматические заболевания – это большая группа (более 100) тяжёлых болезней, поражающих не только суставы. Они могут настигнуть человека в любом возрасте, а пик заболеваемости приходится на 30–40 лет.
Ревматические заболевания занимают четвёртое место по распространённости после болезней сердечно-сосудистой системы, сахарного диабета и онкологии. К сожалению, причина, которая запускает эти недуги, до сих неизвестна. Учёные считают, что ревматические болезни связаны с тяжёлым хроническим воспалительным процессом, который затрагивает любые органы и со временем приводит к развитию других серьёзных заболеваний – инфаркта миокарда, инсульта и даже онкологии. Удалось определить некоторые факторы риска, которые способствуют развитию болезней, – это генетическая предрасположенность, стрессы, инфекции, отсутствие физической нагрузки, избыточный вес.
Лучше поздно?
– На позднюю диагностику жалуются врачи многих специальностей, но пациентам с ревматическими недугами диагноз нередко ставят через 5–10 лет после появления первых симптомов.
– Что это за симптомы?
– Наиболее характерная жалоба – ощущение скованности суставов по утрам. Это основной косвенный признак воспаления. При ревматоидном артрите пациент, вставая утром с постели, не может сжать руку в кулак, удержать чашку, зубную щётку и т. д. Продолжительность скованности зависит от выраженности воспаления – от нескольких минут до нескольких часов.
Другой характерный признак – боли в суставах и в нижней части спины, не связанные с движением и физической нагрузкой. Отличительная особенность ревматических болей – они развиваются в покое и проходят после лёгкой физической нагрузки. Но боли в спине часто списывают на остеохондроз (причём такой диагноз существует только в нашей стране), и люди годами лечатся у неврологов, теряя драгоценное время.
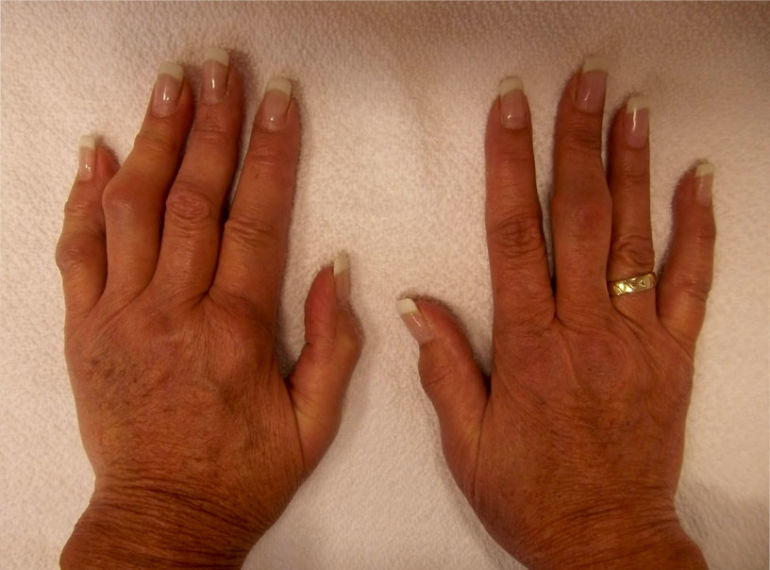
У пациентов при дебюте артрита отмечаются поражения кистей – симметричная (на обеих руках) припухлость мелких суставов или просто боль в суставах.
При спондилоартрите (болезни Бехтерева) людей беспокоят боли в спине, которые усиливаются ночью и проходят днём.
При остеоартрозе человек испытывает боли в коленных суставах при физической нагрузке. Причём боль возникает при спуске с лестницы, а не при подъёме.
Баня всё поправит?
– Как лечить болезни суставов, пожалуй, знает каждый. Баня, массаж, разогревающие мази…
– Боль при ревматических недугах носит волнообразный характер: она может возникать и исчезать спонтанно. Поэтому она часто проходит и после массажа, и после бани, и после использования разогревающих мазей.
На этом основан и особо циничный вид мошенничества, когда человеку предлагают заведомо ненужное ему лекарство и говорят, что, если оно не поможет, мы вернём вам деньги. Боль проходит самостоятельно, и пациент, помня об этом, ещё какое-то время принимает препарат, тем самым теряя драгоценное время.

– Врачи нередко предупреждают пациентов, что ревматические заболевания неизлечимы. Это так?
– У 10–15% счастливчиков воспаление, которое лежит в основе всех ревматических заболеваний, проходит само. В организме есть мощный механизм, который может подавить этот процесс.
У остальных прогноз во многом зависит от того, как быстро им был поставлен правильный диагноз. Наилучший – у тех, кто попал к ревматологу в течение 3–6 месяцев после возникновения болезни. Обычно их удаётся либо полностью вылечить, либо взять болезнь под контроль с помощью минимального количества лекарств. Исключение составляют примерно 15% людей, у которых ревматические заболевания протекают злокачественно, им плохо помогают самые современные методы лечения. Поэтому, даже если они попали к врачу вовремя, их шансы на полное выздоровление невелики.
Большинство пациентов вынуждены жить с ревматическим недугом всю жизнь. Им приходится пожизненно принимать противовоспалительные препараты, которые негативно влияют на организм. Процесс создания новых лекарств в ревматологии идёт стремительно – ревматология занимает второе место после онкологии по созданию инновационных препаратов, подавляющих воспалительный процесс. Современные генно-инженерные биологические, новые синтетические лекарственные препараты могут помочь пациенту на любой стадии заболевания. Однако это лечение по стоимости сопоставимо с лечением онкологических заболеваний.

– Профилактика гриппа – это вакцинация, болезней сердца – ходьба и правильное питание. А как предотвратить развитие ревматических недугов?
– Причина развития этой группы болезней неясна, поэтому эффективной профилактики не существует. Но есть общепризнанные рекомендации: отказаться от курения, заниматься спортом, правильно питаться, избегать стрессов, следить за весом и т. д. Поскольку к ревматическим недугам существует генетическая предрасположенность, самое перспективное направление – выявление пациентов с высоким риском развития болезни. Если обнаружить, например, артрит на стадии предболезни, то его можно вылечить – быстро, дёшево и навсегда.
Читайте также:


