Физическая реабилитация при повреждении суставов верхней конечности
Повреждения суставов подразделяются на ушибы, внутрисуставные переломы и вывихи. Переломы и вывихи в суставах относятся к довольно тяжелым повреждениям, вследствие которых развиваются серьезные функциональные нарушения, резко ограничивающие бытовые возможности пострадавшего, нарушающие трудоспособность, а иногда приводящие к инвалидности, особенно спортивной. По статистическим данным, внутрисуставные переломы в 9% случаев приводят к инвалидности.
Внутрисуставные переломы отличаются многообразием и. подразделяются на следующие разновидности: переломы с сохранением конгруэнтности суставных поверхностей, переломы с нарушением конгруэнтности суставных поверхностей, оскольчатые переломы, опасные утратой подвижности в суставе, переломы — вывихи. Симптомами внутрисуставных переломов являются: резкая боль, нарушение функции и деформация конечности — изменение формы, положения, направления сегментов, а иногда и длины. Независимо от характера перелома лечение основывается на трех принципах: сопоставление отломков, удержание их в правильном положении до полной консолидации (срастания) и восстановление функции конечности.
Трудность лечения внутрисуставных переломов заключается в том, что, с одной стороны, необходимо обеспечить покой поврежденному суставу для срастания костных отломков и заживления травмированных мягких тканей, а с другой — длительная иммобилизация задерживает восстановление функции сустава, что нередко приводит к развитию необратимых изменений в костно-хрящевых и мягких тканях — тугоподвижности или анкилозу сустава. Методы лечения внутрисуставных переломов такие же, как и других переломов, т.е. консервативное или оперативное.
Патологические изменения при вывихах зависят от степени смещения суставных концов и вида сустава. При полном вывихе имеет место обширное повреждение капсулы сустава, сухожилий, связок и даже мышц. Капсула сустава и связки страдают и при подвывихе, т.е. частичном разобщении суставных поверхностей. Клиническими симптомами вывихов являются: деформация сустава (определяемая визуально и пальпаторно), боль при попытке движения, нарушение функции сустава.
При повреждениях суставов физическая реабилитация подразделяется на иммобилизационный, функциональный и тренировочный периоды Иммобилизационный период начинается с момента наложения гипса до образования костной мозоли (при переломах) или срастания капсулы, связочного аппарата и др. (при вывихах).
Задачи реабилитации в этот период: ускорить рассасывание кровоизлияния и отека, улучшить крово-, лимфообращение и обмен веществ в пораженном сегменте и во всем организме, способствовать образованию костной мозоли и заживлению мягких тканей, предупредить спаечный процесс, атрофию мышц, развитие тугоподвижности и анкилозов в суставах.
ЛФК применяют в первые же дни после травмы. Пострадавшие выполняют движения в суставах здоровой конечности и в неиммобилизированных суставах поврежденной, выполняют дыхательные и идеомоторные упражнения, производят изометрические напряжения мышц, сначала здоровой, а затем и больной конечности. Последние выполняются с большим количеством повторений несколько раз в день. Время начала активных и пассивных движений в поврежденном суставе определяется индивидуально, но в принципе — чем раньше, тем лучше. Ранние осторожные движения не только не угрожают смещением отломков, но оказывают благотворное влияние на суставные поверхности, капсулу, связочный аппарат и мышцы, от функционального состояния которых зависит восстановление функции сустава.
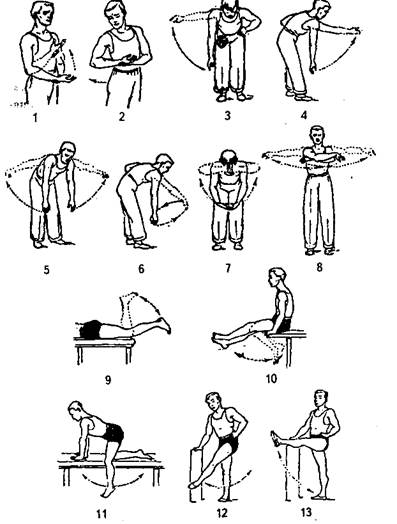 |
Варианты упражнений с раскачиванием: 1 – для локтевого сустава; 2-8 для плечевого сустава; 9,10 – для коленного сустава; 11-13 – для тазобедренного сустава
Второй — постиммобилизационный или функциональный период длится с момента снятия иммобилизации до частичного (неполного) восстановления функции. Это период функциональный, анатомически орган восстановлен, а функционально — нет. Задачи этого периода: завершение регенерации поврежденной области (нормализации структуры костной мозоли и др.), уменьшение атрофии мышц, тугоподвижности в суставе, увеличение силы мышц и восстановление функции поврежденной конечности. В это время наряду с общеразвивающими упражнениями широко применяются специальные упражнения для поврежденного сегмента, сначала — в облегченных условиях: с помощью, со снятием веса сегмента (на гладких поверхностях и в воде — в бассейне). Используются пассивные и активно-пассивные движения (рис. 18). Интенсивно используются различные физиотерапевтические и бальнеологические процедуры и массаж. Различного рода тепловые процедуры (водяные ванны, озокерит, парафин) или электроцедуры (УВЧ, низкочастотная магнитотерапия, диатермия, плипульс и др.) от 7 до 10—12 процедур проводятся перед массажем, который также дается курсами по 10—12 сеансов.
Специальные физические упражнения для поврежденного сегмента постепенно расширяются: проводятся с возможно большей амплитудой, с сопротивлением, с постепенно увеличивающимися грузами на тренажерах, с предметами, гантелями. Длительность занятий (2—3 раза в день) увеличивается до 2—3-х часов.
Третий период — тренировочный — начинается с момента, когда признается, что поврежденный сегмент функционально восстановлен, но не полностью и ставятся следующие задачи: окончательно восстановить функции поврежденного сегмента всего организма в целом, адаптировать больного к бытовым и производственным нагрузкам, в случае невозможности полного восстановления сформировать необходимые компенсации. В это время физические нагрузки по характеру должны приближаться к систематической тренировке. Для этого используются несколько групп упражнений: общеразвивающие, специальные — для увеличения объема и силы мышц в зоне повреждения, для восстановления двигательных актов — бытовых, производственных, а также нормализации ходьбы (при повреждениях суставов нижних конечностей).
| Информация о документе | |
| Дата добавления: | |
| Размер: | |
| Доступные форматы для скачивания: |
2.3. ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ
ПРИ ПОВРЕЖДЕНИЯХ СУСТАВОВ
Повреждения суставов подразделяются на ушибы, внутрисуставные переломы и вывихи. Переломы и вывихи в суставах относятся к довольно тяжелым повреждениям, вследствие которых развиваются серьезные функциональные нарушения, резко ограничивающие бытовые возможности пострадавшего, нарушающие трудоспособность, а иногда приводящие к инвалидности, особенно спортивной. По статистическим данным, внутрисуставные переломы в 9% случаев приводят к инвалидности.
Внутрисуставные переломы отличаются многообразием и подразделяются наследующие разновидности: переломы с сохранением конгруэнтности суставных поверхностей, переломы с нарушением конгруэнтности суставных поверхностей, осколь-чатые переломы, опасные утратой подвижности в суставе, переломы-вывихи. Симптомами внутрисуставных переломов являются: резкая боль, нарушение функции и деформация конечности — изменение формы, положения, направления сегментов, а иногда и длины. Независимо от характера перелома лечение основывается на трех принципах: сопоставление отломков, удержание их в правильном положении до полной консолидации (срастания) и восстановление функции конечности.
Трудность лечения внутрисуставных переломов заключается в том, что, с одной стороны, необходимо обеспечить покой поврежденному суставу для срастания костных отломков и заживления травмированных мягких тканей, а с другой — длительная иммобилизация задерживает восстановление функции сустава, что нередко приводит к развитию необратимых изменений в костно-хрящевых и мягких тканях — тугоподвижности или анкилозу сустава. Методы лечения внутрисуставных переломов такие же, как и других переломов, т.е. консервативное или оперативное.
Патологические изменения при вывихах зависят от степени смещения суставных концов и вида сустава. При полном вывихе имеет место обширное повреждение капсулы сустава, сухожилий, связок и даже мышц. Капсула сустава и связки страдают и при подвывихе, т.е. частичном разобщении суставных поверхностей. Клиническими симптомами вывихов являются: деформация сустава (определяемая визуально и пальпа-
торно), боль при попытке движения, нарушение функции сустава.
При повреждениях суставов физическая реабилитация подразделяется на иммобилизационный, функциональный и тренировочный периоды. Иммобилизационный период начинается с момента наложения гипса до образования костной мозоли (при переломах) или срастания капсулы, связочного аппарата и др. (при вывихах).
Задачи реабилитации в этот период: ускорить рассасывание кровоизлияния и отека, улучшить крово-, лимфообращение и обмен веществ в пораженном сегменте и во всем организме, способствовать образованию костной мозоли и заживлению мягких тканей, предупредить спаечный процесс, атрофию мышц, развитие тугоподвижности и анкилозов в суставах.
ЛФК применяют в первые же дни после травмы. Пострадавшие выполняют движения в суставах здоровой конечности и в неиммобилизированных суставах поврежденной, выполняют дыхательные и идеомоторные упражнения, производят изометрические напряжения мышц, сначала здоровой, а затем и больной конечности. Последние выполняются с большим количеством повторений несколько раз в день. Время начала активных и пассивных движений в поврежденном суставе определяется индивидуально, но в принципе, — чем раньше, тем лучше. Ранние осторожные движения не только не угрожают смещением отломков, но оказывают благотворное влияние на суставные поверхности, капсулу, связочный аппарат и мышцы, от функционального состояния которых зависит восстановление функции сустава.
Второй — постиммобилизационный, или функциональный, период длится с момента снятия иммобилизации до частичного (неполного) восстановления функции. Это период функциональный, анатомически орган восстановлен, а функционально — нет. Задачи этого периода: завершение регенерации поврежденной области (нормализации структуры костной мозоли и др.), уменьшение атрофии мышц, тугоподвижности в суставе, увеличение силы мышц и восстановление функции поврежденной конечности. В это время наряду с общеразвиваю-щими упражнениями широко применяются специальные упражнения для поврежденного сегмента, сначала — в облегчен-
ных условиях: с помощью, со снятием веса сегмента (на гладких поверхностях и в воде - в бассейне). Используются пассивные и активно-пассивные движения (рис. 10). Интенсивно используются различные физиотерапевтические и бальнеоло-

Рис. 10. Варианты упражнений с раскачиванием: / - для локтевого сустава; 2—8 - для плечевого сустава- 9, 10 - для коленного сустава; 11-13 - для тазобедренного сустава
гические процедуры и массаж. Различного рода тепловые процедуры (водяные ванны, озокерит, парафин) или электропроцедуры (УВЧ, низкочастотная магнитотерапия, диатермия, ам-плипульс и др.) от 7 до 10—12 процедур проводятся перед массажем, который также дается курсами по 10—12 сеансов.
Специальные физические упражнения для поврежденного сегмента постепенно расширяются: проводятся с возможно большей амплитудой, с сопротивлением, с постепенно увеличивающимися грузами на тренажерах, с предметами, гантелями. Длительность занятий (2—3 раза в день) увеличивается до двух-трех часов.
Третий период — тренировочный — начинается с момента, когда признается, что поврежденный сегмент функционально восстановлен, но не полностью и ставятся следующие задачи: окончательно восстановить функции поврежденного сегмента и всего организма в целом, адаптировать больного к бытовым и производственным нагрузкам, в случае невозможности полного восстановления сформировать необходимые компенсации. В это время физические нагрузки по характеру должны приближаться к систематической тренировке. Для этого используются несколько групп упражнений: общеразвивающие, специальные — для увеличения объема и силы мышц в зоне повреждения, для восстановления двигательных актов — бытовых, производственных, а также нормализации ходьбы (при повреждениях суставов нижних конечностей).
2.3.1. Реабилитация при повреждениях плечевого сустава
Лечебная физкультура при внутрисуставных переломах плечевого сустава. Наиболее часто встречается перелом хирургической шейки плечевой кости, хотя к внутрисуставным переломам относятся также переломы головки, анатомической шейки, переломы большого и малого бугорка. Различают следующие разновидности переломов хирургической шейки плеча: вколоченный перелом, при котором периферический обломок вклинивается в центральный; абдукционный (отводящий) перелом, аддукционный (приводящий) перелом. При вколоченном и абдукционном переломах в подмышечную область вводится валик бобовидной формы, фиксирующийся за шею и тулови-
ще марлевым бинтом. Предплечье укладывается под углом 35— 45° в локтевом суставе на змеевидную повязку Е.Ф. Древинг (широкий марлевый бинт, простеганный ватой), обвитую двойным туром вокруг нижней трети предплечья, лучезапястного сустава и кисти. При аддукционных переломах в подмышечную область вводится треугольная шина, при этом плечо лежит на ее пологой стороне, вертикальная сторона находится на туловище, а предплечье фиксируется также змеевидной повязкой Е.Ф. Древинг.
Первый период длится 10—14 дней, физические упражнения назначают на 1—2-й день после травмы. Упражнения выполняются сидя и стоя с легким наклоном в сторону поврежденной руки. Кроме общеразвиваюших и дыхательных упражнений применяются следующие специальные упражнения: сгибание и разгибание пальцев, тыльное и ладонное сгибание кисти в лучезапястном суставе, круговые движения кистью, сгибание и разгибание предплечья в локтевом суставе, поднимание надплечий, отведение и приведение плеча с небольшой амплитудой, держась за косынку; сведение и разведение лопаток; сгибание и разгибание плеча с небольшой амплитудой, держась за косынку; изометрические напряжения дельтовидной мышцы и др., маятникообразные движения больной рукой вперед, назад, в стороны, круговые с наклонами туловища в сторону поврежденной конечности.
Второй период (постиммобилизационный) длится 3—4 недели. Задачи периода: увеличить амплитуду движений в плечевом суставе и силу мышц, чтобы стало возможным поднять руку до горизонтального уровня. Для этого сначала используют упражнения с укороченным рычагом в облегченных положениях, с помощью здоровой руки, гимнастической палки, которую держат двумя руками (рис. И). В этот период особенно показаны упражнения в бассейне.
Примерные специальные упражнения при переломе хирургической шейки плечевой кости во втором периоде. 1. Исходное положение — наклон туловища вперед, руки опущены. Маховые движения с небольшой амплитудой прямыми руками вперед, назад, вправо, влево. Кругообразное движение с постепенно возрастающей амплитудой (4— 6 раз).
Руки перед собой, пальцы переплетены. Сгибая руки в лок
тевых суставах, отвести плечо (4—8 раз).
Небольшой наклон в сторону поврежденной конечности.
Руку за спину, медленно (до появления боли) сгибать в лок
тевом суставе (4—6 раз).
Небольшой наклон вперед, руки опущены. Свободно пока
чивать руками, задерживая их в крайней точке сгибания
плечевых суставов (6—8 раз).
Руки к плечам. Отведение — приведение плеча (6—8 раз).
Небольшой наклон вперед, руки опущены, пальцы пере
плетены. Сгибание в локтевых суставах с отведением плеч
до касания кистями подбородка, затем лба (6—8 раз).
Руки перед грудью. Отводя руки назад, соединить лопатки
(4—6 раз).
Небольшой наклон вперед. Свободным покачиванием раз
вести руки в стороны и задержать на короткое время в край
них точках движения (4—6 раз).
Стоя, гимнастическая палка внизу спереди. Поднять палку
несколько выше горизонтального уровня (4—6 раз).
10. Стоя, здоровая рука на поясе, больная — полусогнута в локтевом суставе. Отведение больной руки (6—8 раз).
Очень важно, чтобы все упражнения не вызывали боли, следует обращать внимание больных на необходимость хорошо расслаблять мышцы. Если больной может активно поднять руку до горизонтального уровня и удержать ее в этом положении в течение нескольких секунд, можно переходить к третьему периоду, тренировочному. Задачи его состоят в восстановлении полной амплитуды движений в плечевом суставе, объема и силы мышц, окружающих плечевой сустав, особенно дельтовидной. Для этого широко используются упражнения с предметами (палки, булавы), с отягощениями (гантели, меди-цинболы), с сопротивлением (резиновые ленты, эспандеры) и тренировка на тренажерах (блоковых, Кеттлера и др.). Хороший эффект дает плавание в бассейне и упражнения в воде. Можно применять упражнения в висах и упоре. В этот период широко используют трудотерапию: глажка, стирка, работа рубанком, мытье окон и т.д.
2.3.2. Вывихи в плечевом суставе
Чаще всего случаются вывихи плеча, что связано с особен-• ностями его строения. В зависимости от того, куда при вывихе сместилась головка плечевой кости, различают передний, нижний, задний вывихи плеча, чаще всего — передний, реже — задний. Все вывихи сопровождаются растяжением и разрьшом суставной сумки, резкими болями, деформацией плечевого сустава и отсутствием движений в нем. После вправления вывиха под наркозом проводится иммобилизация конечности на 3—4 недели повязкой Дезо (рис. 9) или гипсовой лонгетой.

Рис. 11. Варианты упражнений для плечевого сустава:
1,2— с помощью здоровой руки; 3 — с помощью туловища;
4 — упражнения у стены; 5—8 — упражнения с палкой
Физическая реабилитация также осуществляется в 3 периода, методика занятий ЛФК мало отличается от той, которая применяется при переломе хирургической шейки плеча. Во вто-
ром периоде больную руку укладывают на широкую косынку на 2—3 недели, чтобы не вызвать растяжение капсулы плечевого сустава. На время занятий косынку снимают.
2.3.3. Физическая реабилитация при привычном вывихе плеча (ПВП)
ПВП — тяжелое поражение плечевого сустава, являющееся осложнением первичного травматического вывиха, наступающее вследствие неправильного вправления и малоэффективного и незаконченного периода реабилитации после него. 68 % всех привычных вывихов связаны со спортивными занятиями (борьбой, волейболом, баскетболом и др.). Единственным эффективным методом лечения ПВП является оперативный. Вместе с тем одна операция не решает проблемы. Очень важное значение имеет качество послеоперационных реабилитационных мероприятий особенно для спортсменов, которым необходимо достигнуть стойкой стабилизации плечевого сустава, нормальной амплитуды движений и восстановления силы мышц. Другой особенностью реабилитации спортсменов после операции является необходимость в ранние сроки после нее поддержать общую спортивную работоспособность, восстановить ее и подготовиться к возобновлению тренировочного процесса.
Физическая реабилитация строится по трем периодам. В первый, иммобилизационный, период длительностью около месяца решаются следующие задачи (М.И. Гершбург, 1994): 1) стимулировать процессы регенерации; 2) стимулировать сократительную способность мышц, окружающих плечевой сустав для уменьшения их атрофии и профилактики контрактуры; 3) поддержать общую работоспособность спортсмена. В первом периоде применяются следующие средства: физиотерапия — УВЧ (через гипс) на плечевой сустав спустя сутки после операции (5—7 процедур); низкочастотная магнитотерапия (12— 15 процедур) и гимнастика, которая назначается через сутки — двое после операции.
Первые дни (2—3 дня) проводятся общие развивающие упражнения для здоровой руки, ног, туловища, дыхательные упражнения. Обязательно включаются специальные упражнения для кисти оперированной руки с полым резиновым крль-
цом, кистевым эспандером, теннисным мячом. Длительность каждого занятия индивидуальная, до утомления спортсмена: в течение дня проводится от 3 до 5 занятий. При улучшении общего состояния спортсмена (через 3—4 дня после операции) гимнастика проводится в зале. Длительность занятий —. 45 мин. Через неделю после операции для усиления общей физической нагрузки включаются тренировки на велоэргометре длительностью 15—30 мин, в зависимости от вида спорта нагрузки подбираются таким образом, чтобы частота пульса достигала 150 уд/мин.
В качестве специальных используются упражнения для оперированной конечности как в статическом режиме для мышц под иммобилизацией, так и в динамическом — для суставов, мышц, свободных от иммобилизации: упражнения с кистевым эспандером, сгибание, разгибание, супинация и пронации кисти, с дополнительным отягощением (от 0,5 до 1 кг). После исчезновения болей в зоне операции (5—7 дней после операции) включаются изометрические напряжения мышц плечевого пояса. Эти упражнения выполняются вначале путем кратковременных (1—2 с), а затем более длительных (5—7 с) произвольных напряжений той или иной мышцы, что считается оптимальным (З.М. Атаев). Количество напряжений каждой мышцы — 15—20 раз. Через несколько дней изометрические напряжения выполняются до выраженного утомления с максимальным усилием, но без вызывания боли. Изометрические напряжения рекомендуется выполнять до 10 раз в день. Общая длительность реабилитационных мероприятий в течение дня — 2— 2,5 ч.
Второй период реабилитации — постиммобилизационный, или функциональный, начинается в среднем через 1 месяц после операции и продолжается до 3—4 месяцев после нее и сначала характеризуется вьфаженной болезненной тугоподвижностью оперированного сустава, слабостью окружающих его мышц, снижением общей работоспособности.
В этот период необходимо:
— приоритетное укрепление мышц-стабилизаторов и других мышечных групп плечевого сустава, так как их укрепление должно опережать увеличение подвижности су-

Травматизм занимает 2-е место в структуре заболеваемости населения, травмы кисти составляют 1/3 в структуре всех повреждений опорно-двигательного аппарата. Временная нетрудоспособность и инвалидность при повреждениях кисти остается высокой и имеет тенденцию к росту.
Полноценная функция верхней конечности имеет особое значение для человека как орган труда и тонкой координированной деятельности. Нарушения функционирования верхней конечности в результате травм приводят к значительному снижению качества жизни, причем поражение того или иного звена этой сложной многозвенной биомеханической системы приводит к нарушению функции всей руки.
Высокая частота повреждений кисти, показателей временной нетрудоспособности и инвалидности, значительный удельный вес неблагоприятных исходов определяют актуальность разработки новых оптимальных методов медицинской реабилитации данного контингента больных и инвалидов. Большая социально-экономическая значимость проблемы послужила предпосылкой для проведения настоящего исследования.
Проведение адекватной медицинской реабилитации у данной категории пациентов позволяет восстановить функцию верхней конечности и обеспечить бытовую и профессиональную адаптацию, повысить качество жизни.
Цель исследования: повышение эффективности медицинской реабилитации больных с травмами верхних конечностей.
Материалы и методы исследования
Под наблюдением находились 102 пациента с травмами верхних конечностей. Наиболее часто повреждения встречались у лиц трудоспособного возраста – 35,7 лет. По видам травматизма преобладал бытовой (47,1 %), уличный (31,3), производственный (13,3), другие травмы составили 8,3 %.
Пациенты поступали на медицинскую реабилитацию в Республиканский врачебно-физкультурный диспансер из поликлиник и стационаров по направлению лечащего врача после консервативного или оперативного лечения для восстановления функции верхней конечности в постиммобилизационном периоде.
В зависимости от проводимой реабилитации больные методом простой рандомизации разделены на основную (ОГ) и контрольную (КГ) группы. У пациентов ОГ (51) комплекс реабилитации состоял из лечебной гимнастики, массажа, аппаратной физиотерапии (магнитотерапия, электростимуляция мышц, аппликации парафина и озокерита), механотерапии, пассивной разработки суставов на аппаратах Artromot. Для снятия длительных упорных болей применялась иглорефлексотерапия. Лица контрольной группы получали общепринятый лечебный комплекс, включающий массаж и лечебную гимнастику (51 пациент).
Реабилитация больных основной группы начиналась с массажа, теплового лечения. Лечебная гимнастика проводилась ежедневно, включала общеукрепляющие и специальные упражнения в течение 40 минут и дополнялась сеансами массажа и физиотерапии. Аппликации парафина и озокерита проводились перед сеансами лечебной гимнастики и разработки суставов, после снятия иммобилизации по 10–15 процедур на курс. Механотерапия проводилась в комплексе с лечебной гимнастикой. Все упражнения направлены на выработку стереотипа: активного захвата предметов различной величины, противопоставления пальцев, разведения и сведения, сгибания и разгибания пальцев, восстановления полного объема движений в суставах во всех плоскостях.
Пассивная разработка суставов проводилась на аппаратах Artromot с постепенным увеличением объема движений в суставах поврежденной конечности. В зависимости от локализации повреждения пассивная кинезотерапия осуществлялась для плечевого, локтевого, лучезапястного суставов. Амплитуда движений подбиралась индивидуально, в зависимости от интенсивности болевого синдрома, переносимости процедур пациентом. При наличии контрактур прилагалось дополнительное (умеренное) пассивное усилие, направленное в сторону, противоположную контрактуре. Интенсивность и продолжительность занятий со временем увеличивалась. Вырабатывалось изолированное, дифференцированное движение в суставах верхней конечности.
Электростимуляция мышц предплечья, кисти и плеча проводилась от аппарата Миоритм-040, место наложения электродов и методика проведения электростимуляции определялись локализацией и видом повреждения. По мере восстановления функции мышц длительность импульсов уменьшали, а частоту их увеличивали.
Результаты исследования и их обсуждение
На фоне применения разработанного комплекса отмечалось достоверное снижение интенсивности болевого синдрома в ОГ с 6,8 ± 1,9 до 1,5 ± 1,1 баллов (U = 3,500; р = 0,005), что не наблюдалось в контрольной группе (Н = 0,733; р = 0,693).
Динамика интенсивности болевого синдрома по ВАШ (M ± m)
Основные причины возникновения травм — это ДТП (40%), падения с большой высоты (30%), различного рода ранения (10%). Каждая травма чревата десятками осложнений вплоть до летального исхода, например, в случае сепсиса. Некоторые осложнения дают о себе знать моментально, тогда как другие выявляются не сразу. Чтобы избежать серьезных последствий после травмирования, очень важно правильно провести период реабилитации.




Этапы медицинской реабилитации после перенесенной травмы
К сожалению, никто из нас не застрахован от травм. С одними из них организм справляется легко, другие требуют длительного лечения и восстановления утраченных функций. Это в первую очередь относится к сложным переломам, повреждениям головы, конечностей, суставов, менисков и связок. Травмированная часть тела обычно долгое время находится без движения, поэтому возникают отеки, нарушается кровообращение, атрофируются мышцы. А это в свою очередь становится причиной общего ослабления организма и может спровоцировать появление новых болезней. Вот почему так важно серьезно отнестись к восстановительному периоду.
Реабилитация после переломов и травм должна проходить по индивидуальной программе, но в целом она состоит из следующих этапов:
- Устранение сосудистых изменений и отеков. Эти явления, увы, неизбежны при долгой неподвижности конечностей или всего организма.
- Повышение эластичности и тонуса мышц. Прежде чем переходить непосредственно к двигательной активности, нужно убедиться в том, что мышцы готовы к этому, иначе возвращение к привычному образу жизни может стать чересчур болезненным.
- Восстановление двигательных функций. Процесс должен носить поступательный характер и не предполагать чрезмерных физических нагрузок. Это позволит избежать растяжений и физиологических стрессов.
- Укрепление общего состояния организма — соблюдение режима дня и питания, пребывание на свежем воздухе. Этими рекомендациями необходимо руководствоваться на протяжении всех этапов реабилитации, так как от этого во многом зависят темпы выздоровления.
Основное место в восстановительной медицине занимает физическая реабилитация. Она предполагает комплексное применение как физических упражнений и воздействий, так и природных факторов. Этот тип реабилитации направлен на восстановление функций поврежденных органов, адаптацию после травм, вовлечение в привычный образ жизни. Рассмотрим более подробно методы физической восстановительной терапии:
Каждый из описанных выше методов применяется с учетом характера и особенностей травмы. Об этом мы и поговорим далее.
Они могут быть получены в результате ушибов, падений, сдавливаний и других воздействий. Это один из самых опасных видов механических повреждений, так как может привести к крайне тяжелым последствиям: нарушению проводящих путей спинного мозга. Последнее влечет за собой неподвижность и потерю чувствительности.
Программа и сроки реабилитации зависят от степени тяжести полученной травмы, а также от индивидуальных особенностей пациента.
Начальный этап реабилитации нужно проводить уже в первые дни после травмы. Прежде всего больному необходимо помочь занять правильное положение на кровати, следует проводить профилактику возникновения пролежней и застойных явлений в легких. Пациентам, получившим травму позвоночника, также сразу назначают дыхательную гимнастику, диетическое питание.
На втором этапе восстановления рекомендуется массаж, рефлексотерапия, физиотерапевтическое лечение, механотерапия и лечебная гимнастика.
На третьем этапе комплекс упражнений меняется: к лечебной физкультуре, физиотерапии и механотерапии может быть добавлено плавание в бассейне. Для восстановления утраченных навыков проводятся занятия с эрготерапевтом.
Сроки реабилитации и комплекс восстановительной терапии при таких повреждениях зависят от степени тяжести травмы. При легких черепно-мозговых травмах — при соблюдении режима, правильном питании и физиотерапевтическом лечении — восстановление обычно происходит в течение месяца и не требует дополнительных реабилитационных мероприятий.
Что же касается тяжелых и среднетяжелых черепно-мозговых травм, то они способны вызвать, затруднение передвижения, пациентам становится сложно самим себя обслуживать. Могут возникнуть нарушения речи, снизиться зрение. Массаж, ЛФК и физиотерапия будут эффективны уже на первых этапах реабилитации.
К этому виду травм относятся переломы, трещины, травмы суставов, вывихи, разрывы мышц и сухожилий, растяжения связок. Во время раннего реабилитационного периода пациентам в индивидуальном порядке назначается физиотерапия, помогающая избавиться от отеков, ЛФК и механотерапия. Лечебный массаж также пойдет на пользу.
Как мы убедились, реабилитация после травм и переломов — процесс сложный. Он состоит из комплекса методов восстановительной терапии. Составить индивидуальную программу может только специалист.
«В первую очередь стоит оценить медицинское оборудование центра, узнать, какие специалисты здесь работают, какие медицинские и реабилитационные услуги оказываются. Затем стоит оценить уровень сервиса и комфорта в клинике. Немаловажную роль играет и местоположение: в идеале центр должен быть за городом, чтобы выздоравливать помогал свежий воздух, но при этом в хорошей транспортной доступности.
Читайте также:


