Фиброзный синдром при артрите
При обнаружении у больного РА митрального стеноза всегда необходимо исключать его ревматическую этиологию, так как сочетание РА с предшествующим ревматическим пороком признается многими авторами. Патогмоничным признаком ревматоидного артрита являются рев
Ревматоидный артрит (РА) — хроническое системное воспалительное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу симметричного эрозивно-деструктивного полиартрита с частыми внесуставными проявлениями, среди которых поражение сердца, по данным вскрытия, отмечается в 50-60% случаев [1, 4, 7]. Изменения в сердце при РА в недавнем прошлом выделяли в суставно-сердечную форму заболевания. При поражении суставов, когда заметно снижается физическая активность, сердечная патология часто маскируется, что требует от врача более внимательного и тщательного обследования больного. При этом клинические изменения со стороны сердца, как правило, минимальные и редко выходят на первый план в общей картине основной болезни. Системные проявления РА, в том числе и поражение сердца, определяют прогноз в целом, поэтому важно их раннее распознавание и целенаправленное лечение.
 |
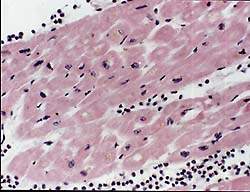
| Рисунок 1. Интерстициальный миокардит, умеренный васкулит. Окр. гематоксилином и эозином. Х 150 |
Частота поражения миокарда при РА в форме миокардита не выяснена. Это обусловлено, с одной стороны, трудностью диагностики миокардита у лиц с ограниченной двигательной активностью, с другой — отставанием клинических проявлений от морфологических изменений сердца [6, 7]. Патология миокарда носит полиморфный характер в связи с наличием различной давности сосудистых поражений [7]. В одних сосудах имеется васкулит, в других — гиалиноз, в третьих — склероз. Характер васкулита может быть пролиферативным и редко пролиферативно-деструктивным. В воспалительном инфильтрате преобладают лимфогистиоцитарные элементы как в периваскулярном пространстве (рис. 1), так и в стенке сосудов. Следует отметить, что при активации основного процесса наблюдается сочетание старых и свежих сосудистых изменений. Наряду с этим встречается очаговый, или диффузный, интерстициальный миокардит, заканчивающийся развитием мелкоочагового кардиосклероза. У больных ревматоидным артритом нередко развивается бурая атрофия миокарда с накоплением липофусцина в кардиомиоцитах (рис. 2). Эти изменения могут являться причиной стенокардии. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца. В исходе узелка развивается склероз, вызывающий формирование недостаточности клапанов. Миокардит проявляется и диагностируется, как правило, на высоте активности основного ревматоидного процесса, то есть при очередном выраженном обострении суставного синдрома.
 |
| Рисунок 2. Интерстициальный миокардит. Отложения липофусцина в перинуклеарных пространствах. Окр. гематоксилином и эозином. Х 400 |
Ведущей жалобой при миокардите в дебюте поражения сердца являются неприятные ощущения в области сердца (кардиалгии), невыраженные, длительные, разлитые и без четкой локализации, как правило, без иррадиации и не купирующиеся нитратами. К основным жалобам относятся сердцебиение, перебои и реже одышка при физической нагрузке. Быструю утомляемость, повышенную потливость и субфебрилитет врачи обычно связывают с очередным обострением РА, а не с кардиальной патологией [3].
При аускультации физикальные данные выявляют тахикардию и ослабление I тона с систолическим шумом, нередко удается выслушать III тон. Как правило, миокардит при РА не склонен к прогрессированию, признаки сердечной недостаточности отсутствуют [4].
При обычном ЭКГ-исследовании могут отмечаться снижение зубцов Т, опущение интервалов ST, небольшие нарушения внутрижелудочковой проводимости. Эти изменения неспецифичны и могут сопровождать различные заболевания. Более характерное для миокардитов замедление атриовентрикулярной проводимости бывает редко.
В литературе описано значительное число наблюдений, когда нарушение ритма сердца служит единственным патологическим симптомом поражения коронарных артерий. Нарушение ритма и проводимости при активном РА существенно чаще определяется при суточном мониторировании ЭКГ и чреспищеводном электрофизиологическом исследовании, чем при обычной ЭКГ. Так,
И. Б. Виноградова [2] при исследовании больных РА с использованием вышеуказанной методики выявила нарушение ритма и проводимости у 60% больных, в том числе предсердную (18%) и желудочковую (10%) экстрасистолию, пароксизмальную тахикардию (4%), мерцательную аритмию (6%), проходящую блокаду правой ножки пучка Гиса (20%) и атриовентрикулярную блокаду II степени (2%). Также было высказано предположение, что депрессия ST, выявляемая при чреспищеводном электрофизиологическом исследовании, является косвенным признаком изменения коронарной микроциркуляции вследствие ревматоидного васкулита. Поэтому у данных больных отмечены высокие уровни циркулирующих иммунных комплексов, ревматоидного фактора, антител к кардиолипину Ig M. Важно отметить, что в этой же группе больных имелись другие признаки васкулита: дигитальный артериит, сетчатое ливедо, синдром Рейно и ревматоидные узелки. Следовательно, если рутинные клинические методы исследования не выявляют достаточно убедительных признаков ревматоидного миокардита, то современные электрофизиологические исследования обнаруживают факты нарушений функции сердца, что указывает на связь этих изменений с активностью ревматоидного процесса. Подтверждением этому может служить положительная динамика изменений под влиянием адекватного лечения основного заболевания, обычно отмечаемая при регрессе суставного синдрома.
Дифференциальная диагностика миокардита и миокардиодистрофии, нередко проводящаяся у больных РА, длительно получающих массивную лекарственную терапию, затруднена, т. к. клинические проявления в том и другом случае близки [5, 6]. Наличие миокардита подтвердит положительная динамика его проявлений под влиянием правильно подобранного и назначаемого в адекватных дозах противоревматического лечения.
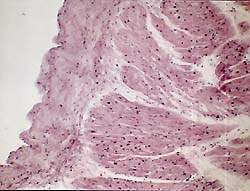 |
| Рисунок 3. Утолщение перикарда. Склероз. Окр. гематоксилином и эозином. Х 150 |
Перикардит является наиболее характерным поражением сердца при РА [1]. Патологоанатомически он выявляется в подавляющем большинстве случаев в виде фиброзного, реже геморрагического перикардита; нередко обнаружение характерных ревматических гранулем. Отличительной особенностью перикардита при ревматоидном артрите является участие в воспалении крупных базофильных гистиоцитов под зоной фибринозных наложений. Глубже формируется грануляционная ткань, содержащая лимфоциты и плазматические клетки, с утолщением перикарда и формированием грубого склероза (рис. 3).
Больной может предъявлять жалобы на боли в области сердца разной интенсивности и длительности. Частота клинической диагностики перикардита различна (20-40%) и зависит в основном от тщательности клинического изучения больного и уровня компетентности клинициста. В большинстве случаев анатомически определяются спайки в полости перикарда и утолщение последнего за счет склеротического процессса, нередко рецидивирующего. Выпот обычно небольшой, без признаков тампонады. Подтверждается, как правило, данными рентгенологического исследования, указывающими на нечеткость и неровность контуров сердца. Шумы трения перикарда непостоянны, выслушиваются далеко не у всех больных, хотя в некоторых случаях остаются длительно в виде перикардиальных щелчков в различные фазы сердечного цикла, что фиксируется качественным ФКГ-исследованием. ЭКГ-изменения у большинства больных неспецифичны для перикардита. Но в случае появления даже умеренного экссудата можно наблюдать снижение вольтажа QRS с положительной динамикой при уменьшении выпота. Перикардиты при РА склонны к рецидивированию. В части случаев перикардиты сопровождаются появлением конкордантных отрицательных зубцов Т на многих ЭКГ-отведениях, что может приводить к постановке ошибочного диагноза инфаркта миокарда. Большое значение в обнаружении РА-перикардитов имеет эхокардиография, позволяющая выявлять изменения перикарда (его уплотнение, утолщение, наличие жидкости) и динамику этих изменений при повторных исследованиях. Во многих случаях ЭХО-изменения перикардита являются неожиданной находкой как для больного, так и для лечащего врача [8].
Эндокардит при РА отмечается значительно реже, чем перикардит. Патологоанатомические данные свидетельствуют о нередком вовлечении в процесс эндокарда, в том числе клапанного, в виде неспецифических воспалительных изменений в створках и клапанном кольце, а также специфических гранулем. У большинства больных вальвулит протекает благоприятно, не приводит к значительной деформации створок и не имеет ярких клинических проявлений. Однако у некоторых больных течение вальвулита может осложняться деформацией створок и сопровождаться выраженной недостаточностью пораженного клапана, чаще митрального, что диктует необходимость хирургической коррекции порока. Обычно эндокардит сочетается с миокардитом и перикардитом. В литературе обсуждается возможность образования стенозов митрального и аортального клапанов, но единого мнения по этому вопросу нет [6]. При обнаружении у больного РА митрального стеноза всегда необходимо исключать ревматическую этиологию его, т. к. сочетание РА с предшествующим ревматическим пороком признается многими авторами [4].
С целью изучения характера клапанной патологии сердца при РА проанализированы результаты лечения 297 больных с достоверным РА по критериям АРА. Анализ показал, что чаще всего — в 61,6% случаев — имеет место митральная регургитация. При этом у 17,2% больных она была умеренной или выраженной. У 152 (51,2%) больных полипроекционное ЭХО-КГ-исследование структурных изменений створок клапанов не выявило. Более детальный анализ позволил выделить в отдельную группу 14 больных, которые имели в анамнезе ревматизм и ревматический порок сердца. РА эти больные заболели за 1–24 года до исследования (в среднем через 8,9 года). 7 человек из них имели характерные признаки ревматического митрального стеноза (у 3 — выраженного) в сочетании с митральной регургитацией разной выраженности и признаки аортального порока, который у 1 больной был диагностирован как сочетанный. У 2 больных митральный порок был в виде умеренной митральной недостаточности и комбинировался с недостаточностью аортального клапана. У 3 больных выявлены признаки ревматической недостаточности митрального клапана. У 2 больных отмечался выраженный сочетанный аортальный порок в комбинации с относительной недостаточностью митрального клапана.
Таким образом, наши данные подтверждают возможность заболевания РА лиц, ранее болевших ревматизмом и имеющих ревматические пороки сердца.
В отдельную группу были выделены 38 больных (средний возраст 58,7 года, давность РА 12,8 года) с наличием структурных изменений клапанного аппарата сердца в виде тотального краевого утолщения створок или отдельных очагов утолщения, нередко достигающих больших величин (13х6 мм), признаков кальциноза и ограничения подвижности створок. Створки митрального кольца оказались измененными у 19, аортального — у 33, трикуспидального — у 1 больной, причем у 16 пациентов были сочетанные изменения митрального и аортального клапанов, у 1 — митрального и трикуспидального. У 17 из 19 больных структурные изменения митральных створок сопровождались митральной регургитацией.
У 17 из 33 больных с изменениями аортальных створок диагностировалась аортальная регургитация, при этом у 12 она была умеренной или выраженной. У 16 больных, в том числе у 2 с признаками кальциноза, имел место склероз аортальных створок без нарушения функции клапана, что нашло свое подтверждение и неизмененным трансаортальным кровотоком. У 1 больной со значительным утолщением створок и умеренной аортальной регургитацией имелось ограничение открытия их (1-2 см) и повышение трансаортального градиента давления, т. е. признаки аортального стеноза. И еще у 1 больной 33-летнего возраста был диагностирован врожденный двухстворчатый аортальный клапан с признаками умеренной аортальной регургитации. Выраженная трикуспидальная регургитация была диагностирована у 3 больных с очаговым утолщением трикуспидальных створок, причем у 1 из них было диагностировано легочное сердце как осложнение ревматоидного поражения легких.
Возникает вопрос: все ли обнаруженные изменения у этой группы, состоящей из 33 больных, являются следствием РА? Анализ наших данных показал, что большинство больных этой группы были в возрасте 51–74 лет. У 19 из них диагностировалась артериальная гипертензия, имелись признаки ишемической болезни сердца, 4 больных перенесли инфаркт миокарда, 1 — острое нарушение мозгового кровообращения. Результаты исследования показали, что у лиц с высокими цифрами артериального давления изменения клапанного аппарата были более выраженными, и только у них диагностировался кальциноз митрального клапана и/или аортального клапана, признаки аортальной регургитации, гипертрофия стенки левого желудочка и межжелудочковой перегородки, а также утолщение стенок аорты с признаками дилятации и диастолическая дисфункция левого желудочка. Выявленные ЭХО-КГ-изменения в этой группе больных не отличаются от таковых при атеросклеротическом кардиосклерозе, атеросклерозе аорты и являются классическими. Поэтому в этой группе больных не представляется возможным исключить атеросклеротический генез пороков сердца. Вместе с тем вполне вероятно, что собственно ревматоидное поражение клапанов может служить тем благоприятным фоном, на котором в дальнейшем развиваются выраженные структурные изменения створок, патология которых доминирует как в клинической, так и в ЭХО-КГ-картине атеросклеротического поражения клапанов сердца. В каждом случае вопрос о генезе порока при РА требует учета всех имеющихся клинических данных.
1. Балабанова Р. М. Ревматоидный артрит. В кн.: Ревматические болезни (руководство по внутренним болезням)/ Под ред. В. А. Насоновой и Н. В. Бунчука. — М.: Медицина, 1997. С. 257-295.
2. Виноградова И. Б. Нарушение сердечного ритма и проводимости у больных ревматоидным артритом// Автореф. дис. . канд. мед. наук. М., 1998. С. 21.
3. Елисеев О. М. Амилоидоз сердца// Тер. арх. 1980. № 12. С. 116-121.
4. Котельникова Г. П. Поражение сердца при ревматоидном артрите// В сб.: Ревматоидный артрит. — М.: Медицина, 1983. С. 89-90.
5. Котельникова Г. П., Лукина Г. В., Муравьев Ю. В. Кардиальная патология при вторичном амилоидозе у больных ревматическими заболеваниями// Клин. ревматол. 1993. № 2. С. 5-8.
6. Немчинов Е. Н., Каневская М. З., Чичасова Н. В. и др. Пороки сердца у больных ревматоидным артритом (результаты многолетнего проспективного клинико-эхокардиографического исследования)// Тер. арх. 1994. № 5. С. 33-37.
7. Раденска-Лоповок С. Г. Морфологические методы исследования и диагностики в ревматологии В кн.: Ревматические болезни (руководство по внутренним болезням) под ред. В. А. Насоновой и Н. В. Бунчука. М.: Медицина, 1997. С. 80-94.
8. Цурко В.В. Асептический некроз головок бедренных костей при ревматоидном артрите и системной красной волчанке. Клинико-инструментальная диагностика и исходы: Автореф. дис. . д-ра мед. наук. М., 1997. С. 50
Артрит (от лат. arthritis – ломота в суставах) – это общее обозначение всех видов воспалительных процессов в суставах, выступающих в роли самостоятельных нозологических форм или проявлений системной патологии. При прогрессирующем заболевании воспаление распространяется на прилегающие ткани: синовиальную оболочку, бурсу, связки, сухожилия, мышцы и кости.
Причины артрита и факторы риска
Причины развития воспалительных процессов в суставах могут быть самыми разнообразными. Острое воспаление может быть вызвано травмой, инфекцией, аллергической реакцией или попаданием токсичных веществ в суставную полость при укусах змей, пауков и ядовитых насекомых. Хроническая форма часто развивается на фоне различных нарушений в работе внутренних органов и систем:
- эндокринные расстройства;
- заболевания нервной системы;
- аутоиммунные, аллергические и атопические состояния;
- врожденные аномалии строения опорно-двигательного аппарата и родовые травмы – например, дисплазия головки тазобедренного сустава;
- наличие в организме персистирующих инфекционных очагов.
Возникновение реактивного артрита чаще всего связывают с энтеробактериями, хламидиями и микоплазмами. В случае ревматоидного артрита первостепенное значение имеет генетическая предрасположенность.
Среди статистически значимых факторов риска развития артрита ВОЗ называет возраст старше 65 лет, избыточный вес, артериальную гипертензию, заболевания почек и принадлежность к женскому полу: в силу резких изменений гормонального фона в период менопаузы женщины заболевают чаще мужчин. В России воспаление суставов отмечается примерно у 60% лиц пенсионного возраста на фоне тенденции к увеличению заболеваемости и снижению возраста первой манифестации заболевания. Диагностика нервно-артритического диатеза в детстве увеличивает вероятность возникновения артрита в зрелом возрасте.
Нередко причиной артрита оказывается постоянная микротравма суставных структур при профессиональных занятиях спортом и тяжелом физическом труде, когда имеет место интенсивная нагрузка на одни и те же группы мышц. С другой стороны, малоподвижный образ жизни также способствует развитию воспалительных процессов в суставах, особенно когда к гиподинамии примешивается злоупотребление алкоголем, несбалансированное питание и нехватка витаминов в рационе.
Формы
В силу многообразия проявлений артрита в клинической практике принято выделять разные формы заболевания, которые отличаются спецификой клинической картины и терапевтических мероприятий. В зависимости от характера протекания различают острый и хронический артрит, а по количеству пораженных суставов дифференцируют три формы заболевания:
- моноартрит – воспаление одного сустава;
- олигоартрит – воспалением затронуто от двух до четырех суставов;
- полиартрит – воспаление пяти и более суставов.
Исходя из превалирующего этиологического фактора, различают первичный артрит с независимым патогенезом и вторичный артрит как следствие фонового заболевания. К первичным формам относят инфекционный, травматический и ревматоидный артрит, ювенильный идиопатический артрит, болезнь Стилла, а также воспаление суставов при остеоартрозе и спондилите.
Вторичный артрит возникает на фоне ряда заболеваний, из которых наиболее известны дизентерия, туберкулез, подагра, сахарный диабет, системная красная волчанка, гонорея, боррелиоз, псориаз, пурпура, гепатит, гранулематоз, гемохроматоз, синдром Рейтера и прочие. Воспаление суставов, развившееся после перенесения носоглоточных, кишечных и мочеполовых инфекций, носит название реактивного артрита.
На ранних стадиях острый инфекционный артрит хорошо поддается лечению вплоть до полного восстановления функций сустава.
Стадии
В динамике патологического процесса при артрите выделяют четыре стадии:
- Клинически заболевание не проявляет себя, однако на рентгеновских снимках суставов присутствуют первые признаки воспаления. Иногда ощущается незначительная скованность движений и периодические боли при физических нагрузках.
- Прогрессирующий воспалительный процесс приводит к истончению тканей суставных структур и эрозии головок костей. В области пораженных суставов появляются припухлости; часто наблюдаются локальное повышение температуры и покраснение кожи, движения сопровождаются хрустом.
- Постепенное разрушение суставных структур приводит к значительной деформации суставов, ограничению подвижности, постоянной боли и частичной потере функций сустава, которые отчасти компенсируются напряжением мышц.
- Патологические изменения суставных тканей принимают необратимый характер; больной сустав полностью обездвижен. При поражении коленных суставов образуются контрактуры, в тазобедренных суставах развивается анкилоз – сращение головок суставных костей вследствие заполнения суставной капсулы заместительной костной или фиброзной тканью.
Симптомы артрита
Симптоматика артрита зависит от стадии и формы заболевания. Общие признаки воспаления суставов неспецифичны: на ранних стадиях патологического процесса умеренную боль и скованность в суставах часто относят на счет усталости, переохлаждения и возрастных изменений. При воспалении некоторых суставов могут появиться настораживающие сигналы:
Большинство пациентов обращается к врачу на II стадии заболевания. Постоянный дискомфорт в области суставов, появление чувствительных припухлостей, вызванных избыточной продукцией синовиальной жидкости, характерный хруст, эритема и отечность проблемных участков – явные признаки воспаления. Вынужденное положение тела и конечностей могут указывать на сильные мышечные спазмы на фоне потери подвижности суставов.
Специфические симптомы присущи лишь некоторым формам заболевания. Для реактивного артрита характерно несимметричное воспаление суставов конечностей на фоне лихорадки, головной боли и конъюнктивита. В некоторых случаях добавляются признаки инфекции мочеполовых путей. Вальгусные деформации больших пальцев рук и ног дают основание заподозрить подагрический артрит, а в случае псориатического артрита сильно деформируются и утолщаются суставы кисти.
При ревматоидном артрите суставы поражаются симметрично, а в местах сгибов образуются плотные узелки. В период ремиссии дискомфорт ощущается преимущественно по утрам и практически исчезает ко второй половине дня. Обострения сопровождаются лихорадочным состоянием, онемением конечностей, болью при вдохе, воспалением лимфоузлов и слюнных желез, светобоязнью и резью в глазах.
Особенности протекания артрита у детей
Существуют две формы артрита, которые диагностируются исключительно в детском возрасте – ювенильный идиопатический артрит и ювенильный ревматоидный артрит, или болезнь Стилла. Для обоих заболеваний характерно персистирующее течение и слабый ответ на терапию, при болезни Стилла кроме суставов часто поражаются внутренние органы.
Диагностика нервно-артритического диатеза в детстве увеличивает вероятность возникновения артрита в зрелом возрасте.
Также детям свойственно более острое течение инфекционного артрита по сравнению с взрослыми пациентами. Болезненность и выраженные деформации суставов сопровождаются высокой температурой и выраженной интоксикацией организма – сильной головной и мышечной болью, спутанностью сознания, тошнотой и рвотой.
Диагностика артрита
Хотя признаки воспаления суставов хорошо заметны даже неспециалисту, точно определить форму и стадию артрита, равно как и выработать правильную стратегию терапии, основываясь исключительно на данных анамнеза и физикального осмотра, не представляется возможным.
При постановке предварительного диагноза врач обращает внимание на размер, форму и чувствительность и подвижность суставов, цвет и температуру кожных покровов, тонус мышц; проводит функциональные пробы. Следующим этапом диагностического поиска должны стать инструментальные методики, визуализирующие характерные признаки артрита:
- утолщение и уплотнение прилегающих мягких тканей;
- кальцификаты;
- тендиниты и тендосиновиты;
- околосуставной остеопороз;
- кистовидные просветления костной ткани;
- шероховатости суставных поверхностей;
- костные эрозии;
- сужение суставной щели;
- остеофиты и т. д.
Прохождение МРТ гарантирует максимальную точность диагностики суставных патологий за счет качественной визуализации твердых и мягких тканей. Рентгенография и КТ сустава в прямой, боковой и косой проекции позволяют выявить изменения со стороны костного аппарата. Для оценки состояния хряща, сухожилий, связок, мышц и нервов дополнительно назначают УЗИ крупных суставов. При повреждении коленного сустава может потребоваться артроскопия с отбором синовиальной жидкости и биоптата. В целях отслеживания динамики процесса в отсутствие обострений может быть целесообразна контрастная артрография.
Лабораторная диагностика артрита предусматривает проведение общего, биохимического и иммунологического анализа крови. Высокая скорость оседания эритроцитов и повышенная концентрация фибриногена подтверждает наличие воспалительного процесса; увеличенное количество лейкоцитов – бактериальную инфекцию. При эозинофилии высока вероятность аллергической реакции. Обнаружение в сыворотке крови ревматоидного фактора наряду с превышением допустимого уровня антител и циркулирующих иммунных комплексов четко указывает на ревматоидный артрит. При подагрическом артрите повышаются показатели сиаловой и мочевой кислоты.
В России воспаление суставов отмечается примерно у 60% лиц пенсионного возраста на фоне тенденции к увеличению заболеваемости и снижению возраста первой манифестации заболевания.
Лечение артрита
Выбор терапевтической стратегии зависит от формы, этиологии и стадии заболевания, локализации воспаления, а также возраста, состояния здоровья и конституциональных особенностей пациента. Для купирования воспалительного процесса и болевого синдрома подбирают комплекс нестероидных противовоспалительных средств, миорелаксантов и обезболивающих препаратов в сочетании с физиотерапевтическими процедурами. Хороший эффект дают электрофорез и ультрафонофорез, Хилт-терапия, амплипульс-терапия, магнитотерапия и СМТ-терапия (лечение синусоидальными модулированными токами).
Кортикостероиды в ревматологической практике применяют с большой осторожностью, ограничиваясь инъекциями в пораженный сустав при отсутствии реакции на щадящие методы лечения. Для лечения выраженных болевых синдромов необходимы препараты, обладающие мощным и быстрым противовоспалительным и анальгезирующим действием при минимальном риске нежелательных явлений. К таким препаратам, несомненно, можно отнести препарат Амелотекс. Широкая линейка разнообразных форм выпуска позволяет проводить ступенчатую терапию – быстро купировать боль с помощью инъекций, продолжая лечение в удобной таблетированной форме. Амелотекс обладает высокой противовоспалительной и анальгетической эффективностью, низкой частотой гастроинтестинальных и кардиоваскулярных нежелательных явлений. В отличие от препаратов 1 поколения хорошо переносится при заболеваниях ЖКТ, а также сердечно-сосудистых заболеваниях. В случае наличия инфекционного артрита назначаются курсы антибиотиков или противовирусных препаратов, а при ревматоидном артрите – иммуносупрессоры и иммуномодуляторы. При возникновении гнойных осложнений ежедневно проводится артроцентез.
Лечебная диета при артрите предполагает отказ от высококалорийных продуктов, красного мяса и мясных субпродуктов, зернобобовых, соли, специй и спиртного. При ревматоидном артрите следует также отказаться от помидоров, картофеля, баклажанов и других овощных культур семейства пасленовых, содержащих соланин. В рационе больного должны присутствовать продукты, богатые клетчаткой и витаминами, а также источники легкоусвояемого белка – мясо птицы и кисломолочные продукты.
Для закрепления терапевтического эффекта рекомендуется массаж, занятия в группе ЛФК и курс бальнеотерапии в профильном санатории. Обращаться к народным средствам и нетрадиционным методикам допустимо только после консультации с лечащим врачом.
Осложнения и возможные последствия
Ранние осложнения в виде панартритов, флегмон и других гнойных процессов развиваются главным образом при инфекционном артрите. К поздним осложнениям относят контрактуры, патологические вывихи, остеомиелит, остеолиз, некроз костных тканей и генерализованный сепсис. В отсутствие адекватного лечения прогрессирующий хронический артрит может привести к инвалидности: больной утрачивает способность к самообслуживанию и свободному передвижению.
Прогноз
На ранних стадиях острый инфекционный артрит хорошо поддается лечению вплоть до полного восстановления функций сустава. Если развитие воспалительного процесса связано с эндогенными факторами, добиться выздоровления сложнее, однако возможно замедлить темпы прогрессирования заболевания, предотвратить развитие осложнений и избежать инвалидизации.
Профилактика
Профилактика артритов не представляет особой сложности. Достаточно вести умеренно активный образ жизни, отказаться от вредных привычек, придерживаться сбалансированного рациона и контролировать вес. При инфекционных заболеваниях и травмах суставов следует обращаться к врачу, не уповая на домашние средства. Для предотвращения обострений хронического артрита важно соблюдать диету, избегать переохлаждений, не поднимать тяжелые грузы и проходить санаторно-курортное лечение по профилю как минимум раз в два года.
Видео с YouTube по теме статьи:

Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Атрофиброз – это тяжелое заболевание опорно-двигательного аппарата. Оно заключается в том, что возникает нарушение подвижности конечностей в результате разрастания грубой рубцовой ткани. В большинстве случаев фиброз сустава является осложнением острых воспалительных и хронических дегенеративных патологий, таких как артрит, ревматоидный полиартрит, деформирующий остеоартроз, хондроплазия и т.д.
Артрофиброз отличается длительным прогрессирующим течением. По мере разрастания рубцовой ткани происходит постепенное ограничение амплитуды подвижности. Поражаются в основном крупные суставы верхних и нижних конечностей, на которые ложится большая функциональная нагрузка. У мужчин часто развивается фиброз плечевого и локтевого сустава. У женщин преобладают клинические случаи поражения тазобедренного и коленного сустава. Лица, занятые подвижными видами спорта, подвергаются развитию фиброза голеностопного сустава. А пациенты, которые по роду своей профессиональной деятельности вынуждены большое количество времени проводить за работой с помощью компьютерной техники, страдают от рубцовых деформаций в лучезапястном суставе. Это часто становится причиной развития туннельного запястного и карпального синдрома.
Фиброз является патологическим процессом, в ходе которого образуются отложения белка в разных тканях организма. Могут поражаться связки, сухожилия, мышцы, хрящи, синовиальные оболочки, субхондральные пластинки.
Патологические изменения происходят в несколько стадий:
- первичная воспалительная реакция может быть спровоцирована ишемией, компрессией, нарушением иннервации, травмой, попаданием капиллярной крови и т.д.;
- она вызывает стягивание в суставную полость факторов воспаления, базофилов, нейтрофилов, тучных клеток;
- процесс сопровождается выделением большого количества специального белка – фибрина;
- он начинает заполнять собой те полости, которые возникают в результате воспаления или травмирования мягких тканей;
- формируется рубец, который призван восстановить целостность.
Но фибриновые структуры не обладают теми же свойствами, что физиологически не изменённые ткани. Они не устойчивы к деформации, истиранию и растяжению. Поэтому даже при небольшой физической нагрузке они разрушаются и возникает повторный процесс воспаления с образованием еще большего количества рубцовой ткани. Так продолжается до полного заполнения суставной полости. Это влечет за собой полное отсутствие подвижности. Атрогенная контрактура или суставной анкилоз являются финальной стадией развития фиброза.
Предотвратить начало данного патологического изменения можно только одним способом – проводить максимально эффективное и безопасное лечение всех воспалительных заболеваний опорно-двигательного аппарата и травматических повреждений нижних и верхних конечностей.
При наличии предпосылок для образования анкилоза следует проводить профилактическое лечение. Оно требуется пациентам с ревматоидным полиартритом, аутоиммунными заболеваниями, псориазом, системной красной волчанкой, болезнью Бехтерева и т.д.
Правильная реабилитация после травм позволяет восстановить естественную структуру поврежденных тканей. Это снижает риск рубцовых деформаций, которые могут спровоцировать возникновение фиброза или анкилоза суставов.
Причины фиброза суставов
Фиброз суставов может развиваться у пожилых и молодых пациентов. Провоцирующими факторами являются воспалительные процессы, а они могут возникать вне зависимости от возраста и половой принадлежности. У молодых людей анкилоз зачастую является следствием неправильного лечения травматических воздействий. У пожилой группы пациентов формирование фиброза начинается в большинстве случаев на фоне дегенеративного дистрофического процесса, приводящего к первичной деформации головок костей, входящих в суставную капсулу. Постоянное травмирование мягких тканей разрастающимися остеофитами провоцирует скопление капиллярной крови, воспаление и рубцевание. Процесс анкилозирования протекает довольно быстро.
К потенциальным причинам развития фиброза суставов можно отнести:
- травмы связок, сухожилий, мышц, суставной капсулы, менисков и суставных сумок (ушибы, переломы костей, трещины, растяжения, разрывы, внутренние гематомы и т.д.);
- воспаления мышц (миозиты), суставов (артриты), синовиальных капсул (синовиты), сухожилий (тендиниты) и т.д.;
- дегенерация и дистрофия сухожильной, связочной и хрящевой ткани на фоне воспалительных и травматических процессов;
- нарушение микроциркуляции крови и лимфатической жидкости и формирование отеков, затрудняющих питание хрящевой и связочной ткани сустава;
- повреждения менисков и суставных сумок, что снижает амортизационную способность сочленения костей;
- распространение инфекций из отдаленных очагов воспаления с развитием гнойных процессов расплавления тканей внутри суставной капсулы;
- асептический некроз головок костей при нарушении их питания;
- субхондральный фиброз замыкательных пластинок, в результате чего они утрачивают свою способность осуществлять кровоснабжение нижней части хрящевой синовиальной оболочки кости;
- проникновение в суставную синовиальную жидкость патогенной микрофлоры (чаще всего выявляется в результате посева золотистый стафилококк и гемолитический стрептококк, которые заносятся при нарушении правил стерильности во время внутрисуставной пункции или инъекции);
- ревматизм, в том числе затрагивающий суставные хрящевые ткани и провоцирующий развитие формы ревматоидного полиартрита;
- суставная форма болезни Бехтерева с преимущественным поражением суставов нижних конечностей у мужчин и рук – у женщин;
- деформирующий остеоартроз с постоянными периодами обострений и воспалений в суставной полости;
- артриты любых форм и типов поражения хрящевых и синовиальных тканей;
- туберкулез, сифилис, гепатит и другие виды тяжелых инфекций, меняющих иммунный статус человека.
Провокационными факторами развития фиброза крупных суставов верхних и нижних конечностей могут считаться следующие аспекты:
- избыточная масса тела – фактор, приводящий к травмированию и развитию тяжелых форм хондроза замыкательных пластинок;
- малоподвижный образ жизни и преимущественно сидячая работа приводят к постепенной дистрофии мышечного волокна и утрате им своих функций (диффузное питание, опора, двигательная активность, стабилизация головок костей);
- неправильная постановка стопы (плоскостопие или косолапость) приводит к тому, что головка кости занимает неправильное положение в суставной капсуле – влечет за собой постоянное травмирование голеностопного, коленного и тазобедренного сустава с последующим процессом разрастания в его структуре фиброзной рубцовой ткани;
- тяжелая физическая нагрузка (работа или занятия тяжелой атлетикой) приводит к тому, что происходит постоянная компрессия капиллярных кровеносных сосудов, это вызывает ишемию тканей и запускается процесс асептического невроза;
- курение и употребление алкогольных напитков провоцирует снижение объема кровотока в мышечных волокнах и других, окружающих сустав мягких тканях;
- употребление лекарственных средств, которые оказывают негативное воздействие на состояние хрящевой ткани опорно-двигательного аппарата человеческого тела;
- беременность и нарушения гормонального фона;
- сосудистые патологии, такие как диабетическая ангиопатия, сердечно-сосудистая недостаточность, атеросклероз, облитерирующий эндартериит, варикозное расширение вен нижних конечностей и т.д.;
- нарушение процесса иннервации мягких тканей – приводит к тому, что возникает атрофия на клеточном уровне, часто является осложнение остеохондроза с выраженным корешковым синдромом.
В группе риска находятся люди, которые вынуждены ограничивать подвижность сустава (например, при ношении гипсовой повязки при переломе). Также существует опасность развития фиброза у пациентов, находящихся в лечащем положении или длительно проходящих курс химической и радиационной терапии.
Субхондральный фиброз связки коленного сустава
Фиброз коленного сустава встречается очень часто. Это связано со сложной анатомической структурой сочленения костей и большими амортизационными нагрузками, которые на него оказываются. Субхондральный фиброз коленного сустава – это патология, в основе которой лежит тотальная компрессия замыкательной пластинки, расположенной в области головок бедренной большеберцовой костей под слоем хрящевой синовиальной ткани.
Эти замыкательные пластинки обладают кровеносной капиллярной сетью, здесь располагаются нервные волокна. При сдавливании субхондральной замыкательной пластинки происходит нарушение кровотока в капиллярной сети. Тем самым запускается процесс ишемии хрящевой синовиальной ткани. Она обезвоживается. Возникают предпосылки для её распада и замещения фиброзными рубцовыми волокнами.
Фиброз связки коленного сустава – это отдельная форма заболевания. Она возникает в результате частого растяжения или разрыва. Может быть следствием неправильно проведенной реабилитации по пластики передней или задней крестообразной связки колена. Отличается тем, что у пациента часто возникают повторные травмы даже при минимальном физическом воздействии.
При фиброзе коленного сустава могут проявляться следующие клинические симптомы:
- боль при движениях;
- ощущение скованности и ограниченности амплитуды движений в колене;
- деформация сустава;
- быстрая утомляемость мышц;
- изменение походки.
При появлении подобных клинических признаков следует обратиться к ортопеду и провести обследование. Раннее начало лечения гарантирует полное восстановление коленного сустава.
Фиброз плечевого сустава
В большинстве случаев фиброз плечевого сустава является осложнением привычного вывиха плеча. Эта патология развивается при разрушении суставной губы, ограничивающей подвижность головки плечевой кости. Расширение суставной капсулы приводит к постоянным травмам. Каждый вывих – это небольшой разрыв соединительной ткани, в результате которого выделяется капиллярная кровь. Она попадает в полость плечевого сустава. Там начинается воспалительная реакция. Формируется фиброз.
Он проявляется следующими клиническими симптомами:
- постоянные тянущие и ломящие боли в области плеча, могут распространяться в области лопатки и по предплечью;
- ограничение подвижности верхней конечности;
- уменьшение мышц плеча в объёме;
- снижение мышечной силы;
- нарушение работоспособности кисти руки.
При рентгенографическом исследовании на снимке видна деформация суставной капсулы и неправильное положение головки плечевой кости.
Фиброз тазобедренного сустава
При фиброзе тазобедренного сустава выделить какие-то отличительные клинические симптомы вряд ли удастся. Это заболевание развивается исключительно на фоне разрушения головки бедренной кости или вертлужной впадины. Разрастание остеофитов, дегенерация и дистрофия хрящевой синовиальной ткани приводит к появлению нестабильности сустава. Постоянные воспалительные реакции провоцируют отложение фибриновых волокон. Ограничение подвижности и полный анкилоз тазобедренного сустава при третьей стадии коксартроза (деформирующего остеоартроза) всегда связан с фиброзом сочленения костей.
Консервативное лечение этого патологического состояния возможно только на ранней стадии деформирующего остеоартроза тазобедренного сустава. Только при полном восстановлении хрящевой ткани этого сочленения костей можно остановить и повернуть вспять процесс фиброза.
Как лечить локальный артрофиброз
Чаще всего артрофиброз коленного сустава является следствием неправильного проведения реабилитации после проведенной хирургической операции. Поэтому единственным способом лечения и профилактики является своевременное обращение к ортопеду, который разработает индивидуальный курс реабилитации и восстановления физиологической подвижности.
Вылечить локальный артрофиброз колена, возникший после хирургического вмешательства можно при использовании физиотерапии, остеопатии, рефлексотерапии и лечебной гимнастики.
При фиброзе плечевого сустава на первый план выходит восстановление целостности суставной губы. Для этого может применяться мануальная терапия или в запущенных случаях – хирургическая пластика хрящевой ткани. После восстановления суставной губы применяется лазерное воздействие на фиброзные отложения, для пациентов разрабатывается индивидуальные курс лечебной гимнастики, кинезиотерапия, физиотерапии и остеопатии.
Лечить фиброз тазобедренного сустава очень сложно. Необходимо остановить процесс разрушения хрящевой ткани. Для этого на начальной стадии можно прибегнуть к методам мануальной терапии. При третей стадии коксартроза поможет только хирургическая операция по эндопротезированию.
Обратитесь в нашу клинику мануальной терапии на первичную бесплатную консультацию Доктор проведет осмотр и обследование и расскажет обо всех перспективах и возможностях проведения лечения методами мануальной терапии в вашем индивидуальном случае.
Читайте также:


