Эпидермоидная киста затылочной кости
ЭПИДЕРМОИДНАЯ КИСТА (греческий epi- на, поверх + derma кожа + eidos вид; киста; синоним эпидермальная киста) — киста кожи, внутренняя поверхность которой выстлана многослойным плоским эпителием, а содержимое представлено роговыми чешуйками.
Некоторые исследователи, например Д. И. Головин (1958), Уорви и Гейтс (W. N.Warvi, О. Gates, 1943), рассматривали эпидермоидную кисту как порок развития и объясняли ее возникновение отшнуровкой эпидермиса в эмбриогенезе. Это подтверждается тем, что эпидермоидную кисту нередко обнаруживают в зоне эмбриональных линий смыкания и они сочетаются с другими пороками развития.
Эпидермоидные кисты встречаются в любом возрасте, одинаково часто у мужчин и женщин. Они локализуются преимущественно на голове, туловище и верхних конечностях. Макроскопически эпидермоидная киста представляет собой опухолевидное образование округлой формы, мягкой консистенции размером от от 5 до 40 мм и более. Кожа над эпидермоидной кистой обычно не изменена, однако в случае присоединения вторичной инфекции может иметь красноватый оттенок. Эпидермоидная киста подвижна вместе с окружающими тканями, безболезненна, растет сравнительно быстро.
При микроскопическом исследовании на внутренней поверхности эпидермоидной кисты выявляется истонченный эпидермис без придатков кожи (см. Кожа), который представлен всеми слоями нормального эпидермиса; полость кисты заполнена роговыми чешуйками.
В связи с проникновением патогенной микрофлоры в полость эпидермоидной кисты (чаще вследствие микротравмы или гематогенным путем) в ней нередко развивается воспалительный процесс вплоть до абсцедирования. Эпителий, выстилающий эпидермоидную кисту, в редких случаях пролиферирзует, образуя выросты в полость кист в виде сосочков. Содержимое эпидермоидной кисты может подвергаться обызвествлению. При разрушении стенок кисты ее содержимое может проникнуть в дерму, что приводит к развитию хронического неспецифического воспаления с наличием в грануляционной ткани гигантских клеток инородного тела (см. Гигантские клетки).
Диагноз устанавливают на основании клин, картины и данных гистологического исследования. Дифференциальную диагностику проводят с атеромой — кистой сальной железы, которая развивается вследствие закупорки наружного отверстия выводного протока этой железы. Атеромы встречаются на участках кожи, богатых сальными железами (волосистая часть головы, лицо, шея и область копчика). Рост атеромы медленный, она покрыта нормальной кожей (с ней фиксирована), часто нагнаивается. Внутренняя поверхность атеромы выстлана плоским эпителием, в полости ее содержатся детрит, ороговевшие клетки эпидермиса, капли жира, кристаллы холестерина. Эпидермоидную кисту следует также отличать от дермоидных кист, которые имеют плотную консистенцию и шаровидную форму, а при гистологическом исследовании в них обнаруживают выстилку из многослойного плоского эпителия с придатками кожи (см. Дермоид).
С косметической целью и при гнойном расплавлении эпидермоидной кисты показано удаление кисты оперативным путем (под местной анестезией кисту иссекают вместе с ее стенками). В случаях абсцедирования эпидермоидной кисты ее вскрывают, эвакуируют содержимое и дренируют полость; иссечение стенок кисты выполняется после стихания воспалительных явлений.
Прогноз, как правило, благоприятный. Малигнизация эпидермоидной кисты наблюдается редко.
Библиогр.: Апатенко А. К. Эпителиальные опухоли и пороки развития кожи, с. 66, М., 1973; Венкеи Т. и Шугар Я. Злокачественные опухоли кожи, пер. с венгер., Будапешт, 1962; Головин Д. И. Эпителиальные опухоли кожи, с. 27, Кишинев, 1958; Массон П. Опухоли человека, пер. с франц., М., 1965; Многотомное руководство по дермато-венерологии, под ред.С. Т. Павлова, т. 3, с. 605, М., 1964; Оганесян С. 3. Эпителиальные ходы и кисты копчиковой области, Ереван, 1970; Одинов Д. Э. и Шабанов А. Н. Хирургия амбулаторного врача, с. 189, М., 1973; Патологоанатомическая диагностика опухолей человека, под ред. Н. А. Краевского и др., с. 442, М., 1982; Стрельников Б. Е. Эпителиальные кисты крестцово-копчиковой области, М., 1962; Albertini А.Histologische Geschwulstdiagnostic, Stuttgart, 1974.
Поражения костей свода черепа часто выявляются случайно при различных исследованиях головы. Хотя чаще всего они доброкачественные, очень важно выявлять и точно идентифицировать первичные и метастатические злокачественные поражения свода черепа. В этой статье рассматривается анатомия и развитие свода черепа, дифференциальная диагностика как единичных, так и множественных поражений свода черепа. Представлены примеры этих поражений, обсуждаются основные особенности визуализации и клинические проявления.
Цель обучения: перечислить частые одиночные и множественные поражения и псевдопоражения костей свода черепа и описать их типичные радиологические и клинические признаки.
Calvarial Lesions and Pseudolesions: Differential Diagnosis and Pictorial Review of Pathologic Entities Presenting with Focal Calvarial Abnormalities
A. Lerner, D.A. Lu, S.K. Allison, M.S. Shiroishi, M. Law, and E.A. White
Череп можно разделить на две области: основание черепа и свод. Большая часть свода формируется через интрамембранозную оссификацию, тогда как основание черепа через энхондральную оссификацию. Интрамембранозная оссификация происходит из мезенхимальных стволовых клеток соединительной ткани, а не из хряща. У новорожденных мембранозные кости свода черепа разделены швами. В местах пересечения швы расширяются, формируя роднички. Передний родничок находится в месте пересечения сагиттального, коронарного и метопического шва. Задний родничок расположен в месте пересечения сагиттального и лямбдовидного шва. Задний родничок обычно закрывается первым на третьем месяце жизни, а передний родничок может оставаться открытым в течение второго года.
Псевдопоражения свода черепа
Во время радиологического исследования литических поражений следует иметь в виду хирургические дефекты, такие как фрезевые отверстия или дефекты после трепанации черепа и нормальные варианты, известные как псевдопоражения. Сравнение с предыдущими исследованиями, анамнез и клинические данные часто помогают в неясных случаях.
Теменные отверстия
Теменные отверстия – парные округлые дефекты в задних парасагиттальных отделах теменных костей около макушки. Эти дефекты вовлекают как внутреннюю, так и наружную пластики и часто пропускают кровеносные сосуды (Рис. 1).
Сосуды не постоянно присутствуют, но здесь могут проходить эмиссарные вены, впадающие в верхний сагиттальный синус и артериальные ветви. Эти отверстия формируются в результате аномалии интрамембранозной оссификации в теменных костях, поэтому размеры их сильно различаются. Прилегающие мягкие ткани головы всегда нормальные. Иногда встречаются гигантские теменные отверстия, отражающие различную выраженность нарушения оссификации. Хотя эти отверстия считаются доброкачественным состоянием, но они могут сочетаться с внутричерепными венозными сосудистыми аномалиями, выявляемые на КТ и МРТ.
Двустороннее истончение теменных костей является другим состоянием, встречающимся у пожилых людей. Это истончение обычно вовлекает диплоический слой и наружную пластику свода черепа, приводя к зубчатому виду, не связано с сосудистыми структурами.
Венозные лакуны
Венозные лакуны часто выявляются на КТ и рентгенограммах черепа в виде хорошо ограниченных овоидных или дольчатых фокусов просветления в костях свода черепа (Рис. 2).
Венозные лакуны – результат фокального расширения венозных каналов. На КТ часто видны расширенные дуральные венозные каналы без значительного вовлечения наружной пластинки костей свода черепа. МРТ и МР-венография могут демонстрировать расширенные сосуды в диплоическом слое.
Арахноидальные грануляции
Арахноидальные грануляции - это выпячивания арахноидальной оболочки и субарахноидального пространства в твердую мозговую оболочку, обычно в дуральные венозные синусы. Они обнаруживаются в поперечном синусе, в кавернозном синусе, в верхнем каменистом синусе и в прямом синусе. Пульсация ликвора может вызвать эрозию кости, выявляемую при визуализации.
На КТ арахноидальные грануляции изоденсивные ликвору, не накапливающие контраст округлые или овальные дефекты наполнения в синусах. На МРТ изоинтенсивные по отношению к ликвору. Они могут быть окружены костью или венозной пустотой потока и не накапливают контраст (Рис. 3). Дефект обычно вовлекает внутреннюю пластинку и диплоический слой и не затрагивает наружную пластинку.
Единичные поражения костей свода черепа
Дифференциация одиночного поражения от множественных может помочь в диагностике. Гемангиома, плазмоцитома, гемангиоперицитома, эпидермоидная киста, атретическое париетальное цефалоцеле могут быть единичными. Фиброзная дисплазия, остеома, внутрикостная менингиома и лимфома обычно бывают единичными, реже множественными. Поражения также разделяют на литические и склеротические.
Единичные литические доброкачественные и врожденные поражения
Эпидермоидная киста
Эпидермоидная киста - нечастое, доброкачественное медленно растущее образование. Она может быть врожденной или приобретенной, локализуется в любой части черепа, развивается от первой до седьмой декады жизни. Она обычно остается бессимптомной в течение многих лет, но изредка может подвергаться малигнизации в сквамозно-клеточную карциному. Хирургическое вмешательство показано для косметического эффекта, предупреждения неврологического дефицита и малигнизации. На КТ эпидермоидная киста обычно изоденсивна ликвору с хорошо отграниченным склеротическими краями (Рис. 4).
Кальцинаты встречаются в 10%-25% случаев. На МРТ киста изоинтенсивна или слегка гиперинтенсивна по отношению к серому веществу на Т1 и Т2 ВИ, гиперинтенсивна на FLAIR и DWI. Обычно значительного накопления контраста не отмечается. Дермоид предполагается при наличии жирового сигнала (гиперинтенсивный на Т1 и Т2).
Атретическое париетальное цефалоцеле
Атретическое париетальное цефалоцеле – это подапоневротическое образование, состоящее в основном из мягкой мозговой оболочки. Это абортивная форма цефалоцеле, распространяется через наружную и внутреннюю пластики черепа к твердой мозговой оболочке. Эта патология может сочетаться с другими внутричерепными аномалиями и плохим прогнозом с задержкой психического развития и ранней смертью.
Это поражение изначально кистозное, но может сглаживаться и сочетаться с алопецией в прилегающей коже. Существует также сочетание с персистирующей вертикальной веной фалькса, которая может иметь вид аномально расположенного эквивалента вертикального прямого синуса. Ликворный тракт, указывая на поражение, может распространяться через фенестрированный верхний сагиттальный синус (Рис. 5). На КТ видна подкожная киста или узел, изоденсивный ликвору. Узел может накапливать контраст за счет аномальных сосудов.
Гемангиома
Однако большие образования могут быть гипоинтенсивными на Т1. При кровоизлиянии в гемангиоме интенсивность сигнала может быть различной, зависящей от возраста кровоизлияния.
Единичные литические опухолевые поражения свода черепа
Плазмоцитома
Плазмоцитома – плазмоклеточная опухоль, которая может развиваться в мягких тканях или в структурах скелета. Самая частая локализация в позвонках (60%). Может также быть в ребрах, черепе, костях таза, бедре, ключице и лопатке. Пациенты с плазмоцитомой обычно на 10 лет моложе пациентов с множественной миеломой. На КТ определяется литическое поражение с зазубренными, плохо отграниченными несклерозированными контурами. Накопление контраста в них от слабого до умеренного. На Т1 ВИ гомогенный изоинтенсивный или гипоинтенсивный сигнал, на Т2 ВИ также изоинтенсивный или умеренно гиперинтенсивный сигнал в месте поражения (Рис. 7). Иногда может встречаться сосудистая пустота потока. Небольшие поражения могут быть в диплоическом слое, в больших очагах обычно определяется деструкция внутренней и наружной пластинки.
Гемангиоперицитома
Внутричерепная гемангиоперицитома – опухоль, исходящая из мозговых оболочек, растущая из перицистов, происходящих из клеток гладкой мускулатуры, окружающей капилляры. Гемангиоперицитома это гиперваскулярное образование из твердой мозговой оболочки, рентгенологически похожее на менингиому, но другое гистологически. Она высококлеточная, состоит из полигональных клеток с овальными ядрами и скудной цитоплазмой. Типичные спирали и псаммомные тельца, обнаруживаемые в менингиомах, отсутствуют. Часто выявляется сопутствующая фокальная деструкция черепа. Эти опухоли могут развиваться из примитивных мезенхимальных клеток по всему телу. Чаще всего в мягких тканях нижних конечностей, таза и забрюшинного пространства. Пятнадцать процентов возникает в области головы и шеи. Они составляют 0,5% от всех опухолей ЦНС и 2% от всех менингиальных опухолей. При визуализации выявляются дольчатые, накапливающие контраст экстрааксиальные опухоли, связанные с твердой мозговой оболочкой. Чаще всего локализуются супратенториально в затылочной области, обычно вовлекается фалькс, тенториум или дуральные синусы. Размеры могут быть разными, но чаще около 4 см. На КТ определяется экстрааксиальное образование повышенной плотности с перифокальным отеком и кистозным и некротическим компонентом пониженной плотности (Рис. 8).
Кроме деструкции костей свода может определяться гидроцефалия. Гемангиоперицитома может быть похожа на менингиому без кальцинатов и гиперостоза. На МРТ обычно определяется образование изоинтенсивное серому веществу на Т1 и Т2, но с выраженным неоднородным контрастированием, внутренней пустотой потока и очагами центрального некроза.
Лимфома
Лимфомы составляют до 5% от всех злокачественных первичных опухолей костей. Около 5% внутрикостных лимфом возникают в черепе. Важно отличать первичные от вторичных форм, которые имеют худший прогноз. Первичная лимфома относится к единичным опухолям без признаков отдаленных метастазов в течение 6 месяцев после выявления. КТ может выявить костную деструкцию и вовлечение мягких тканей. Лимфома может быть инфильтративной с деструкцией внутренней и наружной пластинок. На МРТ определяется низкий сигнал на Т1 с гомогенным контрастированием, на Т2 неоднородный сигнал от изоинтенсивного до гипоинтенсивного и снижение диффузии (Рис. 9).
Единичные склеротические поражения свода черепа
Фиброзная дисплазия
Фиброзная дисплазия – поражение кости с замещением нормальной костной ткани фиброзной тканью. Как правило, выявляется в детстве, обычно до 15 лет. Основание черепа - частая локализация краниофасциальной фиброзной дисплазии. Типичный КТ-признак это матрикс в виде матового стекла (56%) (Рис. 10). Однако может быть аморфное понижение плотности (23%) или кисты (21%). В этих участках может быть патологический трабекулярный паттерн, похожий на отпечатки пальцев. Усиление на КТ трудно оценить, за исключением участков пониженной плотности. На МРТ фиброзная дисплазия имеет низкий сигнал на Т1 и Т2 в оссифицированных и фиброзных участках. Но сигнал часто неоднородный в активную фазу. Пятнистый высокий сигнал на Т2 соответствует участкам пониженной плотности на КТ. На постконтрастных Т1 ВИ может быть накопление контраста.
Остеома
Остеома – доброкачественный костный вырост мембранозных костей, часто вовлекающий околоносовые синусы и кости свода черепа. Чаще всего встречается на шестой декаде жизни, соотношение мужчины/женщины 1:3. Множественные остеомы позволяют заподозрить синдром Гарднера, который характеризуется развитием множественных колоректальных полипов с возможной малигнизацией и внекишечных опухолей, включая остеомы. При визуализации остеома - хорошо отграниченное склеротическое образование с ровными контурами. На рентгенограммах и КТ обычно видно округлое склеротическое образование из наружной пластики костей черепа без вовлечения диплоического слоя (Рис. 11). На МРТ определяется хорошо отграниченная зона разрежения кости с низким сигналом на Т1 и Т2 ВИ без значимого накопления контраста. Другие доброкачественные мезенхимальные опухоли черепа, такие как хондрома и остеохондрома обычно вовлекают основание черепа.
Менингиома
Первичная внутрикостная менингиома редкая опухоль. Происхождение менингиом свода черепа неоднозначно. Опухоли могут происходить из эктопических менингоцитов или возможно из арахноидальных верхушечных клеток, запертых в черепных швах. Самый частый признак - растущее образование под кожей головы (89%), другие признаки: головная боль (7,6%), рвота и нистагм (1,5%).
На КТ определяются проникающие склеротические изменения в пораженной кости, в 90% с выраженным гомогенным контрастированием. Внекостный компонент поражения изоинтенсивен серому веществу на Т1 и изоинтенсивен или слабо гиперинтенсивен на Т2 с ярким контрастированием и иногда с участками низкого сигнала в кальцинатах (Рис. 12 и 13).
Типичные дуральные менингиомы часто вызывают гиперостоз в прилегающих костях черепа без прямой костной инвазии.
Множественные поражения свода черепа
Обычно это болезнь Педжета, гиперпаратироидизм, метастазы, множественная миелома, гистиоцитоз из клеток Лангенгарса. Они могут быть множественные или диффузные и с поражением других костей скелета. Редко они могут быть единичными поражениями костей черепа, но обычно на момент диагностики есть и другие костные поражения.
Болезнь Педжета
Болезнь Педжета чаще всего возникает у людей старше 40 лет. Обычно болезнь Педжета развивается в три стадии. Остеолизис возникает на ранней стадии в результате преобладания активности остеокластов в пораженной кости. Остеопороз circumscripta - большое литическое поражение на ранней стадии, вовлекающее внутреннюю и наружную пластики. (Рис. 14). Во вторую стадию развивается активность остеобластов, что приводит к восстановлению кости с участками склероза с типичным видом клочков ваты. В поздней стадии преобладает остеосклероз с обезображенными костными трабекулами и утолщением костей свода.
На КТ определяется диффузное гомогенное утолщение основания и свода черепа. Болезнь Педжета обычно не поражает кости носа, пазух и нижнюю челюсть.
На МРТ низкий сигнал на Т1 из-за замещения костного мозга фиброзной тканью, на T2 с высоким разрешением патологически высокий сигнал. Утолщенный свод черепа обычно неоднородно накапливает контраст (Рис. 15).
Гиперпаратироидизм
Метастазы
Метастазы свода черепа относятся к диффузным метастатическими поражениями скелета. Твердая мозговая оболочка является барьером для распространения опухолей из костей свода и эпидуральных метастазов. 18 КТ лучше выявляет эрозии основания черепа и внутренней пластинки, а МРТ более чувствительно для выявления распространения в полость черепа. Радионуклидные исследования костей можно использовать как скрининг для выявления костных метастазов. 18 КТ выявляет фокальные остеолитические и остеобластические поражения диплоического слоя с вовлечением внутренней и наружной пластинки (Рис. 17).
На МРТ метастазы обычно гипоинтенсивны на Т1 и гиперинтенсивны на Т2 с выраженным контрастированием (Рис. 18). Они могут быть единичными и множественными.
Множественная миелома
Гистиоцитоз из клеток Лангерганса
Гистиоцитоз из клеток Лангерганса редкое заболевание, с участием клональной пролиферации клеток Лангерганса, может проявляется множественными очагами в костях черепа и реже солитарным очагом. Другие частые локализации в костях: бедренная кость, нижняя челюсть, ребра, и позвонки. 20 Самый частый симптом увеличивающееся мягкое образование черепа. Но солитарные очаги могут быть бессимптомными и случайно обнаруживаться на рентгенограммах. 20 На рентгенограммах определяются круглые или овальные хорошо отграниченные очаги просветления со скошенными краями.
На КТ определяется мягкотканное образование с литической деструкцией, различной во внутренней и наружной пластинке, часто с мягкотканной плотностью в центре. На МРТ определяется от низкой до средней интенсивности сигнала на Т1, гиперинтенсивный сигнал на Т2 и значительное накопление контраста. На МРТ также может быть утолщение и контрастирование воронки гипофиза и гипоталамуса. Рис 20.
Диффузное утолщение костей свода черепа
Утолщение свода неспецифическое состояние, встречающееся как нормальный вариант, связанное с дискразиями крови, хронической шунтирующей хирургией, акромегалией и терапией фенитоином. На рентгенограммах и КТ можно увидеть диффузное утолщение костей свода черепа (Рис. 21). Корреляция с анамнезом и применение фенитоина может объяснить причину утолщения костей.
Побочный эффект фенитоина, приводящий к диффузному утолщению свода черепа широко освещается. Фенитоин стимулирует пролиферацию и дифференциацию остеобластов через регуляцию преобразования фактора роста-1 и костных морфогенетических белков. Если утолщение костей асимметричное или сочетается с литическими или склеротическими участками, следует думать о другой этиологии, включая болезнь Педжета, диффузные костные метастазы, фиброзную дисплазию и гиперпаратироидизм.
Выводы
Поражения костей свода черепа часто встречаются в клинической практике. Правильная диагностика может быть трудной. Знание нормальных вариантов и дифференциальная диагностика поражений свода черепа важна при первичной диагностике. Рентгенологические и клинические особенности этих поражений и соответствующая дальнейшая диагностика с помощью других модальностей может помочь установить вероятный диагноз.
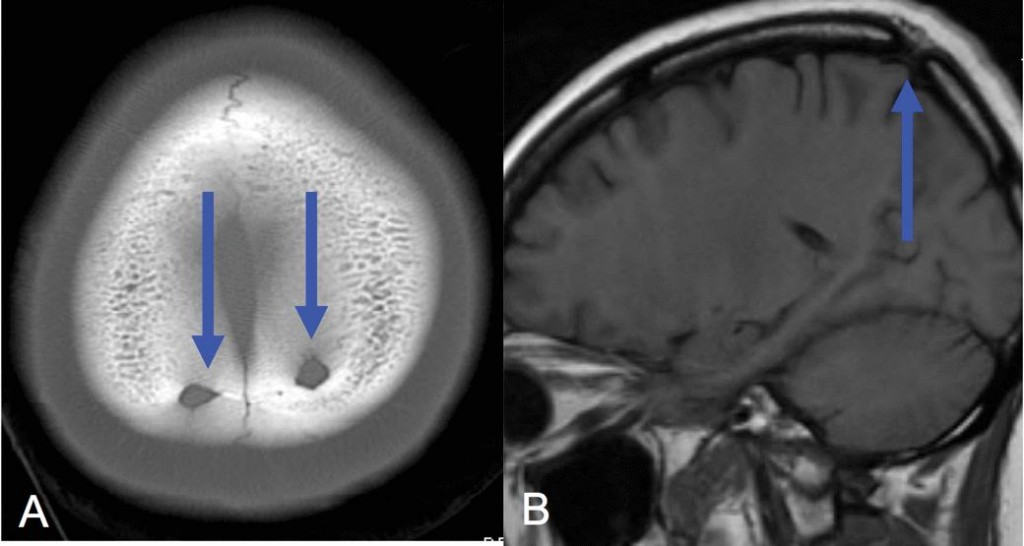
Эпидермоидная киста - доброкачественная опухоль, чаще врожденная (эпидермоид) и реже приобретенная (холестеатома), с четкими контурами, экспансивным ростом, приводящая к костной реструктуризации - деструкция в области роста и петрификаты в краях капсулы (головки стрелок на рис.1801 и звёздочка на рис.1802).

Рис. 1801 и 1802
0,2-1,8% от всех опухолей ЦНС, возрастной диапазон от 20 до 60 лет, пик встречаемости 20-40 лет.
На КТ эпидермоидная киста четко очерченная зона костной деструкции со склерозированными краями. В базальных цистернах и латерально. Интракраниально на основании черепа в стороне от срединной линии. 40-50% холестеатом локализуются в области мостомозжечкового угла [2]. Реже в области больших полушарий. Плотность от - 30 до ликворной. В 10-25% случаев имеются обызвествления. На МРТ изоинтенсивна ликвору (может быть↑по Т1 реже). На Flair часто неоднородна, имеет “грязный” сигнал [48]. Имеет особенность ограничивать диффузию, DWI↑. Данный вид кист может быть врожденными (эпидермоидная киста) или приобретенными (холестеатома). Врожденные вероятнее всего возникают из фрагментов эктодермальных эпителиальных элементов, которые остаются в полости замыкающей невральной трубки. Приобретенные чаще всего травматического генеза, когда происходит проникновение эпидермиса в глубоко лежащие ткани, где он и образует кисту [2].

Эпидермоидная киста в виде массы без чётких контуров в области правого мостомозжечкового угла (головки стрелок на рис.1803) и препонтинной области со смещением ствола головного мозга назад (головки стрелок на рис.1804), а так же с распространением в хиазмально-селлярную область (головки стрелок на рис.1805), имеющая интенсивность МР-сигнала схожую с цереброспинальным ликвором на Т1.

Врожденное образование, изоинтенсивное на Т2 ликвору в параселлярной области слева (звёздочки на рис.1806). Патогномоничная особенность эпидермоидной кисты - ограничивать диффузию межклеточной жидкости, что приводит к повышению интенсивности МР-сигнала на DWI (стрелки на рис.1807). Распространение дермоидной кисты, изоинтенсивной ликвору в селлярной области с хватом артерий и оттеснением структур головного мозга (головки стрелок на рис.1808).

Область в левой средней черепной ямки имеющая жировую плотность на КТ однородной структуры (рис.1809). Атрофия костных структур от давления с перестройкой и раздвиганием костных структур основания черепа в левой средней черепной ямке (рис.1811 и звёздочка на рис.1810), а так же с наличием обызвествления в капсуле (головка стрелки на рис.1810).
На КТ нет признаков изменения плотности образования на сканах после контрастного усиления (рис.1812-1814).

Эпидермоидные кисты типично не усиливаются, и крайне очень редко демонстрируют любое усиление стене. Тонкое усиление по периферии иногда может рассматриваться. В редких случаях злокачественного перерождения, повышение становится более выраженным [48].

Не резко выраженное контрастное усиление стенки эпидермоидной кисты, выявляемое на постконтрастных МРТ в режиме Т1 (головки стрелок на рис.1815-1817).
Дермоидная киста (зрелая тератома)
Дермоид в отличии от эпидермоида располагается по средней линии, чаще в ЗЧЯ или в пинеальной области. Эпидермоид встречается в 6-8 раз чаще, чем дермоидная киста. Так же эпидермоид обладает особенностью значительно ограничивать диффузию, приводя к повышению МР-сигнала по DWI. Тератома всегда врожденная, в связи с чем, чаще диагностируется у детей. Эпидермоид может быть врожденным и приобретенным, диагностируется чаще в среднем возрасте.
Признаки и симптомы эпидермоидных кист в связаны с постепенным масс-эффектом, такие как: головные боли (наиболее распространенный симптом), дефицит черепных нервов, мозжечковые симптомы, припадки, повышенное внутричерепного давления. Периодический асептический менингит встречается редко, но признан и менее распространен, чем при дермоидных кистах.

Рецидив эпидермоидной кисты после операции в средней черепной ямке справа (звёздочки на рис.1827), с наличием неоднородной массы, а так же обызвествления в стенке указанного образования (головки стрелок на рис.1828). DWI незаменима для оценки остаточной ткани образования или для диагностики рецидива (головки стрелок на рис.1829).
Хирургическое иссечение является методом выбора, если имеются выраженные симптомы заболевания. Тем не менее, полная резекция трудна, поскольку не все ткани можно удалить, особенно со всех черепных нервов и сосудов. В связи с чем рецидив - не редкость, хотя рост, как правило, медленный и многолетний, могут пройти годы без новых симптомов. Радикальность удаления опухоли и диагностика рецидива эффективно оценивается с использованием импульсной последовательности DWI. Прогноз для жизни относительно благоприятный.
- Корниенко В. Н., Пронин И. Н. Диагностическая нейрорадиология : в 3-х томах. — Т. 3. — М., 2009. — 462 с.
- De San Pedro J. R., Rodr guez F. A., N guez B. F. [et al.]. Massive hemorrhage in hemangioblastomas Literature review // Neurosurg Rev. — 2010. — Vol. 33 (1). — P. 11—26.

Представляем вашему вниманию книгу по диагностике опухолей головного мозга на КТ и МРТ. Стоимость книги при заказе у нас - 1000 рублей. При заказе 2х книг - третья в подарок. Размер А4, объём 600 страниц и 2000 диагностических изображений.Полный разбор каждой опухоли головного мозга с характеристикой морфологии, контрастного усиления, динамики наблюдения, а так же дифференциальной диагностики. Всё это сопровождается подробными комментариями и демонстрацией на изображениях.

Арахноидальная киста - ликворная киста, стенки которой сформированы паутинной оболочкой. Арахноидальные кисты располагаются между поверхностью мозга и паутинной (арахноидальной) оболочкой.

Нейроэпителиальные кисты - (нейроглиальные или глиоэпендимные кисты), являются аномалиями развития, возникающими в результате поглощения части развивающейся нейроэктодермы, из лептоменингиальной нейроглиальной гетеротопии, или из складок сосудистой мягкой мозговой оболочки в случае хориоидальных кист борозд. Могут быть классифицированы в зависимости от местоположения в интравентрикулярную, хориоидальной борозды, и интрапаренхимальные кисты.

Коллоидная киста III желудочка - дисэмбриогенетическое доброкачественное образование с эпителиальной выстилкой и коллоидным содержимым, иногда с тенденцией к увеличению и, как следствие - окклюзия отверстий Монро с развитием гидроцефалии.
а) Терминология:
1. Синонимы:
• Эктодермальная инклюзионная киста
2. Определения:
• Внутричерепные эпидермоидные кисты: врожденные инклюзионные кисты
б) Визуализация:
2. Рентгенологические признаки эпидермоидной кисты головного мозга:
• Рентгенография:
о Эпидермоидные кисты диплоического пространства:
- Могут видоизменять кожу головы, наружную/внутреннюю пластинки костей черепа и эпидуральное пространства
- Обычно округлая или дольчатая структура
- Четко визуализируется, имеет склеротический ободок
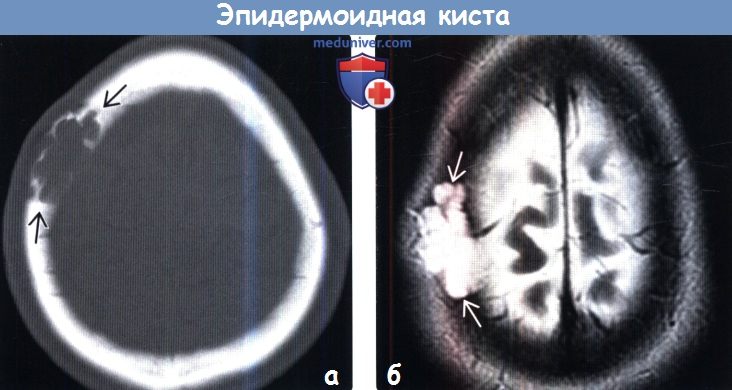
(а) КТ, костное окно, аксиальный срез: отмечается типичный внешний вид интрадиплоической эпидермоидной кисты в виде протяженного образования с выраженным кортикальным ободком по его краям.
(б) МРТ, Т2-ВИ, аксиальный срез: у этого же пациента наблюдается фестончатое ремоделирование черепа дольчатым гиперинтесивным объемным образованием. При операции была удалена интрадиплоическая эпидермоидная киста.
5. Ангиография:
• Традиционная ангиография:
о В зависимости от локализации и размеров возможно выявление аваскулярного масс-эффекта
6. Несосудистые инвазивные исследования:
• Миелография:
о Цистернография с контрастированием позволяет визуализировать неровные границы дольчатой опухоли, проникающей в анатомические полости
7. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ
• Советы по протоколу исследования:
о FLAIR часто позволяет отличить те образования, которые невозможно дифференцировать по данным традиционных методик
о Гиперинтенсивный сигнал на ДВИ-определяющий фактор в дифференциальной диагностике с арахноидальной кистой
в) Дифференциальная диагностика эпидермоидной кисты головного мозга:
2. Воспалительная киста:
• Например, нейроцистицеркоз
• Часто накапливает контраст
• КТ-плотность/интенсивность сигнала обычно не строго идентичны СМЖ
• Часто перифокальный отек, глиоз
3. Кистозная опухоль:
• КТ-плотность/интенсивность сигнала не соответствуют СМЖ
• Часто накапливает контраст
4. Дермоидная киста:
• Обычно по срединной линии или вблизи нее
• Напоминает жир, а не СМЖ, содержит дермальные придатки; часто наблюдается ее разрыв
г) Патология:
1. Общие характеристики эпидермоидной кисты головного мозга:
• Этиология:
о Врожденная: эмбриональная этиология:
- Развивается из эктодермальных включений в период замыкания нервной трубки на 3-5 неделе эмбриогенеза
- Врожденные интрадуральные эпидермоидные кисты ММУ развиваются из клеток первой жаберной щели
о Приобретенная: развивается вследствие травмы:
- Нечастая этиология внутричерепных опухолей
- Встречается более часто как причина поражения позвоночника после люмбальной пункции
• Генетика:
о Спорадическое заболевание
• Ассоциированные аномалии:
о Возможно наличие затылочного/лобно-носового тракта дермального синуса
3. Микроскопия:
• Стенка кисты = внутренний слой простого многослойного кубического, плоского эпителия, покрытый фиброзной капсулой
• Содержимое кисты = твердый кристаллический холестерин, кератиновый детрит; дермальные придатки отсутствуют
• Растет за счет прогрессирующего отшелушивания клеток с их трансформацией в кристаллы кератина/холестерина сформированием концентрических пластинок
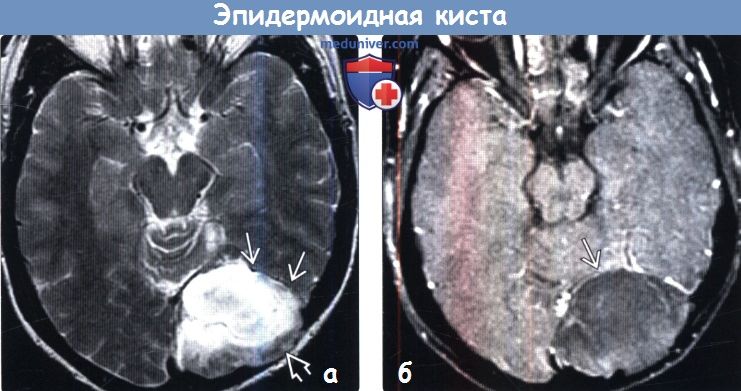
(а) МРТ, Т2-ВИ, аксиальный срез: в левой затылочной области определяется внемозговое объемное образование, которое вызывает фестончатое ремоделирование черепа и смещает твердую мозговую оболочку кнутри.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента определяется отсутствие контрастирования объемного образования ДВИ (не представлено) позволило окончательно подтвердить диагноз эпидермоидной кисты. Такая локализация для этой кисты не типична.
д) Клинические признаки:
1. Проявления эпидермоидной кисты головного мозга:
• Наиболее частые признаки/симптомы:
о Симптомы зависят от локализации и влияния на смежные нейро-сосудистые структуры:
- Наиболее частый симптом: головная боль
- Часто наблюдается нейропатия V, VII, VIII черепных нервов
- При локализации в IV желудочке часто наблюдаются мозжечковые симптомы, хотя увеличение внутричерепного давления наблюдается редко
- Менее часто гипопитуитаризм, несахарный диабет
- Судорожные приступы при локализации в сильвиевой борозде/височной доле
о Клинические проявления могут не развиваться в течение многих лет
2. Демография:
• Возраст:
о Встречается в возрасте 20-60 лет с пиком заболеваемости в 40 лет
о Манифестация в детском возрасте наблюдается нечасто
• Пол:
о М = Ж:
- Женщины предрасположены к развитию гиперденсного на КТ варианта кисты (М:Ж = 1:2,5)
• Эпидемиология:
о Эпидермоидные кисты составляют 0,2-1,8% от всех первичных внутричерепных опухолей
о Значительно более частое заболевание по сравнению с дермоидной кистой (встречаемость выше в 4-9 раз)
о Наиболее частая врожденная внутричерепная опухоль
о Третье по частоте встречаемости объемное образование ММУ/ВСА после вестибулярной шванномы и менингиомы
3. Течение и прогноз:
• Медленный характер роста: скорость роста эпителиального компонента соответствует таковой для нормального эпителия
• Возможно развитие химического менингита вследствие утечки содержимого
• Имеются сообщения о редких случаях злокачественной трансформации в плоскоклеточную карциному (ПКК):
о Предполагается, что длительный или репаративный процесс, вызванный чужеродными элементами, приводит к клеточной атипии и опухолевой трансформации
о Часто этому предшествуют частые рецидивы
о Может развиться спустя годы после хирургической резекции
о Средний возраст при манифестации: 52 года, преобладает у мужчин
4. Лечение эпидермоидной кисты головного мозга:
• Микрохирургическая резекция:
о Осложняется покрытием кистой смежных структур
о При неполном удалении часто возникают рецидивы
о Распространение содержимого по субарахноидальному пространству может произойти во время операции/послеопера-ционного периода:
- Может вызвать химический менингит
- Сообщается о метастазировании по СМЖ и формировании имплантационных метастазов
• Сообщается о редких случаях злокачественной трансформации операционного ложа в ПКК
е) Диагностическая памятка:
1. Обратите внимание:
• Предполагайте эпидермоидную кисту, если образование проникает в структуры и обволакивает их, а не смещает
2. Советы по интерпретации изображений:
• Содержимое кисты при диагностической визуализации напоминает СМЖ за исключением неполного подавления сигнала на FLAIR
• Гиперинтенсивный на ДВИ сигнал является диагностическим критерием
ж) Список литературы:
- Aboud Е et al: Giant intracranial epidermoids: is total removal feasible? J Neurosurg. 1-14, 2015
- Law EK et al: Atypical intracranial epidermoid cysts: rare anomalies with unique radiological features. Case Rep Radiol. 2015:528632, 2015
- Vellutini EA et al: Malignant transformation of intracranial epidermoid cyst. Br J Neurosurg. 28(4):507-9, 2014
- Ren X et al: Clinical, radiological, and pathological features of 24 atypical intracranial epidermoid cysts. J Neurosurg. 116(3):611-21, 2012
Редактор: Искандер Милевски. Дата публикации: 8.4.2019
Читайте также:


