Доступ к латеральному мыщелку большеберцовой кости

Оперативное лечение внутрисуставных переломов проксимального отдела большеберцовой кости требует неординарной степени приложения хирургических навыков. Репозиция перелома является непростой задачей даже для опытного хирурга, а мягкие ткани нетерпимы к небрежному и массивному рассечению. Неправильное восстановление суставной поверхности плато большеберцовой кости и оси конечности приводит к раннему развитию артроза [1, 2].
Переломы плато большеберцовой кости могут варьировать от простого латерального расщепления до очень сложных оскольчатых переломов обоих мыщелков. Использование одного хирургического доступа и методики стабилизации является чрезмерно упрощенным в такой гетерогенной группе переломов [3].
Чтобы получить доступ к отломкам, проводят разные виды разрезов: разрез Пайра, переднелатеральный, современную модификацию доступа Текстора. При выполнении доступа оптимальной является артротомия под мениском [4, 5]. В случае перелома заднемедиального отдела широко используется доступ P. Lobenhoffer [6]. Последние исследования показывают нередкое вовлечение в переломы проксимального отдела большеберцовой кости заднелатеральных и заднемедиальных отделов [7–9]. Лучшая визуализация при этом достигается с помощью задних доступов [10–12], обеспечивающих лучшее заживление послеоперационной раны [13, 14].
Цель исследования – изучить наиболее распространенные и специфические хирургические доступы при хирургическом лечении внутрисуставных переломов проксимального отдела большеберцовой кости и провести анализ послеоперационных результатов.
Материалы и методы исследования
В общей сложности проанализированы результаты лечения 228 пациентов с внутрисуставными переломами проксимального отдела большеберцовой кости, которым проводилось оперативное лечение в травматолого-ортопедическом отделении Нижегородского научно-исследовательского института травматологии и ортопедии с 2000 по 2012 гг. Среди них было 96 мужчин и 132 женщины в возрасте от 18 до 80 лет, средний возраст пациентов составил 45,0 [35,0; 54,0] года. Средний интервал между травмой и операцией составлял 13,0 [9,0; 21,5] дней, что было обусловлено спецификой работы отделения (пациенты переводились из других лечебных учреждений города и области). При оценке тяжести травмы нами применялась классификация AO / ASIF . Варианты хирургической стабилизации включали в себя: чрескожную фиксацию винтами, открытую репозицию и фиксацию пластинами или винтами, интрамедуллярный остеосинтез, внешнюю фиксацию аппаратом Илизарова или спице-стержневыми аппаратами.
Результаты исследования и их обсуждение
Любой хирургический доступ должен обеспечить визуализацию костно-хрящевых фрагментов для достаточно точной их репозиции и стабилизации. Задачи оперативного лечения применительно к переломам проксимального отдела большеберцовой кости включают точную репозицию суставной поверхности, восстановление анатомической оси нижней конечности при сохранении наиболее значимых для функции мягкотканых образований (сосудов, нервов, связок, сухожилий с местами их прикреплений, мышц, менисков). Хирургический доступ не должен девитализировать мягкие ткани и приводить к дальнейшему повреждению окружающих структур.
При выборе доступа учитывается не только возможность достижения точной репозиции и адекватной фиксации, но и степень дополнительной хирургической травмы, увеличивающей вероятность возникновения осложнений.
При анализе результатов хирургического лечения внутрисуставных переломов проксимального отдела большеберцовой кости нами было выявлено, что инфекционно-некротические осложнения раннего послеоперационного периода определялись не только тяжестью самой травмы (в основном они возникали при бикондилярных переломах), но и травматичностью хирургического лечения. Подавляющее большинство осложнений возникало при расширении передних доступов (табл. 1). Данные корреляции можно было охарактеризовать как слабые вследствие небольшого количества инфекционно-некротических осложнений, но они являлись статистически достоверными.
Анализ (по Спирмену) факторов, коррелирующих с расширением переднего доступа при хирургическом лечении переломов типа C по AO/ASIF
Коэффициент корреляции r
В связи с полученными нами данными в последнее время при бикондилярных переломах проксимального отдела большеберцовой кости мы предпочитаем выполнение отдельных медиальных и латеральных доступов с максимальной их дорсализацией.
Описание хирургических доступов, которые нами использовались, будет приводиться в соответствии с частотой их использования — от частых к редким и специфическим.
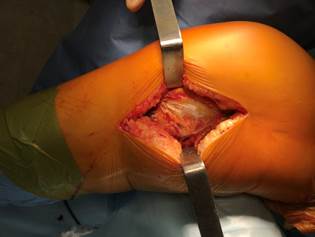
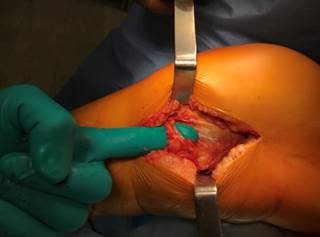
Для стабилизации заднемедиального отдела нами наиболее часто использовалась отмоделированная реконструктивная пластина LCP .
У 23 пациентов (10,1%) со сложными бикондилярными переломами нами использована комбинация заднемедиального и переднелатерального доступов (рис. 2). При этом оба доступа максимально сдвигались кзади, что позволяло получать хорошо кровоснабжаемый передний отдел коленного сустава.
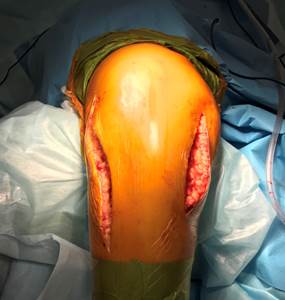
Рис. 2. Комбинация заднемедиального и латерального доступов при бикондилярных переломах
Операция начиналась с медиальной стороны как часть комбинированного подхода. После репозиции и стабильной фиксации медиального мыщелка мы фактически переводили перелом в более простой вариант изолированного перелома наружного мыщелка типа B , который фиксировали из передненаружного доступа.
Срединный продольный разрез — это излюбленный доступ при эндопротезировании коленного сустава. Мы использовали его в трех случаях при первичном эндопротезировании коленного сустава у пожилых пациентов с уже имеющимся до травмы выраженным гонартрозом и характером перелома наружного мыщелка большеберцовой кости, позволяющим выполнить эндопротезирование с достаточной стабилизацией компонентов эндопротеза.
Мы избегали применения срединных доступов при бикондилярных переломах, требующих отделения больших медиальных и латеральных лоскутов, что значительно повышает риск осложнений со стороны мягких тканей. Когда один доступ не позволяет выполнить репозицию и фиксацию перелома, второй разрез предпочтительнее расширения одного срединного.
Латеральный доступ использовался нами у 6 (2,6%) пациентов с переломом заднецентрального отдела наружного мыщелка. В отличие от переднелатерального, он выполнялся по переднему краю наружной коллатеральной связки. Артротомия осуществлялась под мениском, который прошивался и отводился для улучшения визуализации суставной поверхности. Выделялись наружная боковая связка, сухожилие m. popliteus, задние отделы наружного мыщелка бедра, центрально-задние отделы наружного мыщелка большеберцовой кости (рис. 3 а,б).
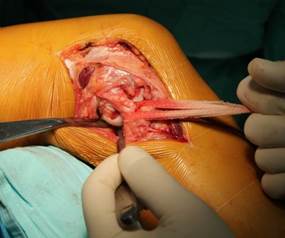
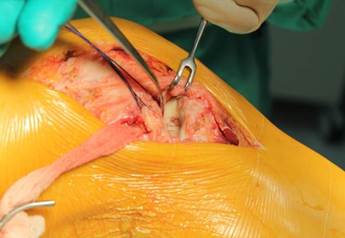
Рис. 3. Заднелатеральный доступ к наружному мыщелку большеберцовой кости с выделением наружной боковой связки (а) и визуализацией центрально-задних отделов наружного мыщелка (б)
Доступ позволяет хорошо визуализировать задненаружный отдел, при этом нет необходимости выделения малоберцового нерва или остеотомии головки малоберцовой кости. Вместе с тем имеется возможность использования для стабилизации заднецентральных отделов наружного мыщелка стандартных металлоконструкций, в некоторых случаях применялись дополнительно блокируемые спицы и фрагмент пяточной пластины.
Мы не использовали заднелатеральный доступ с выделением малоберцового нерва и остеотомией головки малоберцовой кости, так как он не дает особого улучшения визуализации по сравнению с вышеописанным латеральным доступом, но значительно повышает риск несращения места прикрепления наружной боковой связки и повреждения малоберцового нерва. Хотя описывают и успешные результаты применения заднелатерального доступа с остеотомией головки малоберцовой кости [14]. Однако выделение наружной боковой связки при латеральном доступе позволяет выполнить наружный релиз, уменьшить контрагированность наружных структур и выполнить репозицию даже в застарелых случаях. Также и при оскольчатых переломах внутреннего мыщелка большеберцовой кости предпочтительно при выполнении доступа выделить и осуществить релиз (ослабить натяжение) внутренней боковой связки.
Другой способ для достижения задних отделов плато большеберцовой кости — задний доступ. Его применяют очень редко, так как технически этот доступ более сложен, чем ранее описанные, а возможности стабилизации костно-хрящевых фрагментов ограничены. Задний доступ был использован нами лишь у одного пациента с застарелой травмой при сдавлении смещенным костно-хрящевым фрагментом сосудисто-нервного пучка.
При умеренной импрессии суставной поверхности мы использовали минимально инвазивную технику оперативного лечения с применением артроскопического контроля и (или) динамического рентгеновского контроля (С-дуги).
При открытом характере перелома II – III типа по классификации Gustillo – Anderson фиксация отломков выполнялась аппаратами внешней фиксации. При этом всегда требовалась открытая репозиция, выбор доступа определялся как степенью выраженности инфекционно-некротических процессов, локализацией раны, возникшей во время травмы, так и характером смещения костно-хрящевых фрагментов.
Высокоэнергетические переломы плато большеберцовой кости (типа С) отличаются от низкоэнергетических прежде всего значительным нарушением кровоснабжения как костных фрагментов, так и периартикулярных тканей, что требует особенно внимательного подхода к их лечению. Вместе с тем многие хирурги предпочитают передние доступы. Даже при изолированных переломах задних отделов мыщелков большеберцовой кости пластины и винты устанавливаются из передних доступов. Такой вид остеосинтеза не соответствует принципам биомеханики, а также при этом трудно достичь репозиции суставной поверхности. Вместе с тем мягкие ткани задних отделов — достаточно толстые и хорошо кровоснабжаемые. Поэтому при задних доступах проблемы со стороны мягких тканей в послеоперационном периоде редки.
Инфекционно-некротические осложнения являются наиболее часто встречающимися при хирургическом лечении внутрисуставных переломов проксимального отдела большеберцовой кости. Нами проанализированы частота встречаемости инфекционно-некротических осложнений, их влияние на результаты лечения в хирургическом лечении внутрисуставных переломов мыщелков большеберцовой кости.
В группе пациентов, получавших хирургическое лечение до 2007 г., при бикондилярных переломах выполнялось расширение передних хирургических доступов с обширной отслойкой наружного и внутреннего лоскутов (1-я группа — 113 пациентов). В дальнейшем (2-я группа — 115 пациентов) нами была проведена оптимизация хирургических доступов с комбинированием при бикондилярных переломах наружного и заднемедиального доступов с максимальной их дорсализацией. Проанализированы ближайшие результаты лечения по количеству инфекционно-некротических осложнений. В 1-й группе отмечено 6 осложнений в виде позднего глубокого нагноения у 3 пациентов, 2 выраженных некрозов кожи, потребовавших длительного лечения, и 1 раннего нагноения послеоперационной раны. Во 2-й группе только у одного пациента отмечалось раннее нагноение послеоперационной раны, обусловленное наличием ишемии нижней конечности, возникшей еще до момента травмы в результате выраженного атеросклероза артерий. Выявлена статистически достоверная разница значений по критерию χ2 p =0,036 между 1-й и 2-й группами, показывающая худшие результаты (развитие инфекционно-некротических осложнений) у пациентов с расширением передних доступов.
Также отмечалось статистически значимое с использованием критерия Манна–Уитни улучшение ближайших результатов лечения при применении методов профилактики инфекционно-некротических осложнений за счет уменьшения общих койко-дней путем снижения времени нахождения в стационаре после операции и сокращения сроков нетрудоспособности (табл. 2).
Влияние применения методов профилактики инфекционно-некротических осложнений на результаты лечения с использованием критерия Манна–Уитни, Ме [25; 75]
Применение методов профилактики инфекционно-некротических осложнений
а) Основные показания:
• Внутрисуставные переломы
• Частичная синовэктомия
• Удаление остеофитов
Короткий переднелатеральный доступ к коленному суставу.
Разрез кожи (правое колено) с возможностью расширения (пунктирные линии).
б) Положение пациента и разрез для переднелатерального доступа к коленному суставу. Пациент лежит на спине, после обескровливания ногу укрывают с возможностью перемещения. Разрез кожи длиной около 5 см проходит на ширину двух пальцев латеральнее надколенника к бугорку Gerdy.
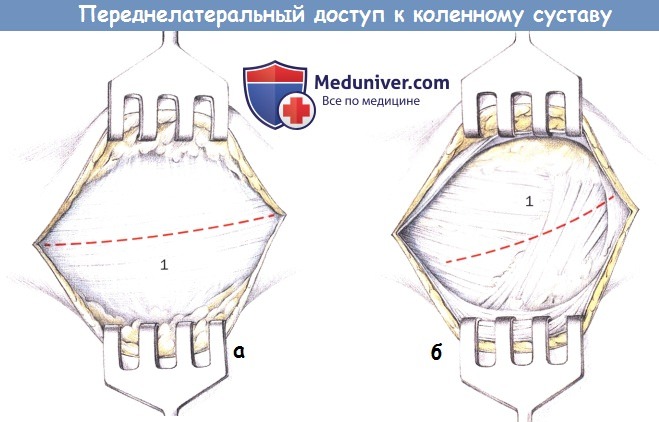
Разрез кожи не следует проводить слишком косо, чтобы при необходимости его можно было удлинить при повторных операциях для латерального парапателлярного рассечения. После рассечения подкожного слоя и установки раневых крючков в том же направлении рассекается большеберцовый тракт.
в) Выделение коленного сустава. Разрез латеральной капсулы коленного сустава выполняется наискосок из проксимального дорсального в дистально-вентральном направлении. Вставляют по одному крючку Лангенбека под латеральную боковую связку и позади жирового тела Гоффа. Затем колено сгибают. Для получения полного обзора латерального мениска рекомендуется полное сгибание коленного сустава.
Благодаря косому прохождению латеральной коллатеральной связки в таком положении просматривается вся окружность латерального мениска. Выделение передних и задних порций мениска упрощается при установке малого раневого крючка в венечной связке. При легком потягивании крючка можно несколько латеризировать мениск, что облегчает оценку внутренней окружности (полный или частичный диск мениска).
г) Расширение доступа. При необходимости короткий переднелатеральный разрез можно расширить до длинного парапателлярного. Рассечение подвздошно-большеберцового тракта идет параллельно разрезу кожи, суставная капсула коленного сустава открывается до верхнего углубления. Надколенник можно отвести медиально, чтобы выделить латеральный мыщелок бедренной кости, латеральный мениск и латеральное плато большеберцовой кости.
В случае внутрисуставных переломов или при надмыщелковых остеотомиях латеральный разрез можно продлить в проксимальном направлении, чтобы из этого же доступа достигнуть дистального метафиза бедренной кости (о латеральном выделении дистальной части бедренной кости просим смотреть рисунки в статье про латеральный доступ к бедренной кости).
Возможно удлинение доступа и в дистальном направлении, например, при латеральных переломах головки большеберцовой кости. В этом случае разрез продляется по диагонали в дистальном направлении до бугристости большеберцовой кости.
а - Рассечение большеоерцового тракта по ходу волокон.
1. Подвздошно-большеберцовый тракт
б - Открытие суставной капсулы из проксимального дорсального в дистальном вентральном направлении.
1. Суставная капсула коленного сустава 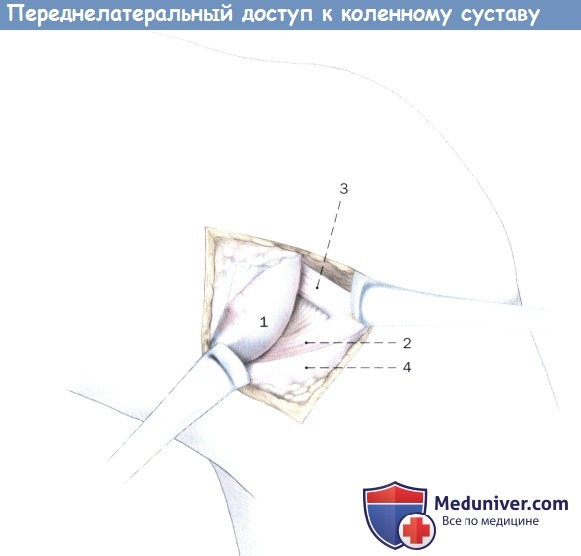
Выделение переднелатерального участка коленного сустава при согнутом колене.
Жировое тело Гоффа и латеральная боковая связка отведены крючками Лангенбека для улучшения экспозиции переднего рога мениска и передней крестообразной связки.
1. Латеральный мыщелок бедренной кости
2. Латеральный мениск
3. Передняя крестообразная связка
4. Латеральный мыщелок большеберцовой кости
д) Ушивание раны. Ушивание выполняется при разогнутом коленном суставе узловыми швами капсулы и большеберцового тракта после снятия жгута и гемостаза.
е) Риски. При резекции наружного мениска может быть повреждена расположенная близко над ним боковая нижняя артерия колена. После снятия жгута нужно особенно внимательно отнестись к этому сосуду, чтобы избежать кровотечения.
Этиология и механогенез ▪ Чаще всего непрямая травма при падении с высоты с боковым силовым воздействием (аксиальное растяжение связок сустава в момент сгибания). ▪ Наиболее частые сопутствующие повреждения: разрыв связок и менисков, повреждение n.peroneus. ▪ Типичные: латеральный перелом проксимального метаэпифиза большеберцовой кости с медиальным разрывом связки около 1/3 окружности.
Показания ▪ Нестабильные переломы со смещением отломков (рис. 34). ▪ Ступенька между фрагментом и остальной суставной поверхностью более 3 мм со сдавлением. ▪ Сочетания переломов с разрывом связочного аппарата. ▪ Отрывные переломы. ▪ Патологические переломы и деструктивные процессы в области большеберцовой кости.

Рис. 34. Переломы проксимального метаэпифиза большеберцовой кости (классификация АО). а — перелом одного мыщелка; б — вдавленный перелом; в — перелом мыщелка с вдавлением суставной поверхности большеберцовой кости; г-У и Т-образные переломы мыщелков.
Противопоказания ▪ Невозможность выполнения операции или анестезии. ▪ Повреждение кожи и ссадины в области перелома, сначала консервативное лечение, в последующем операция. ▪ Стабильные переломы мыщелков большеберцовой кости без смещения.
Диагностика
▪ Обычное обследование см. 1.3 предоперационная диагностика. ▪ Клиническое обследование: боль при надавливании, припухлость сустава и наличие выпота, болезненное ограничение движений, вынужденное положение, патологическая подвижность, исследование периферического кровотока, двигательной и тактильной чувствительности (n. peroneus). ▪ Рентгенологическое обследование: передне-задняя и боковая рентгенография коленного сустава с костями голени, по показаниям косые снимки и томограммы (для уточнения диагноза и составления плана операции). ▪ КТ. ▪ Артроскопия при подозрении на сочетанные повреждения внутренних структур сустава.
Операция
Объяснение ▪ Общий операционный риск см. 1.2 и 1.8.3. ▪ Редко повреждение нервов (п.peroneus с парезом мышцы, поднимающей стопу) или сосудов (подколенные артерия и вена). ▪ Риск послеоперационных тромбозов и легочной эмболии. ▪ Развитие синдрома фасциальных футляров, требующего фасциотомии. ▪ Риск послеоперационного остеомиелита или инфекции сустава до 2%. ▪ Нарушение оси и нестабильность связок. ▪ Опасность посттравматического артроза из-за инконгруентности поверхностей сустава или повреждения хряща. ▪ Расшатывание имплантата, формирование ложного сустава (особенно при оскольчатых переломах).
Предоперационная подготовка
▪ Бритье всей конечности. ▪ Натощак в день операции.
В операционной ▪ Интубационный наркоз или регионарная анестезия. ▪ Положение: на спине, соответствующая конечность фиксирована на блоке, коленный сустав остается подвижным, гемостатический жгут на бедро. ▪ Обработка кожи всей конечности дистальнее манжеты. ▪ При необходимости обработка и обкладывание стерильными пеленками области гребня таза для забора губчатой кости. ▪ Обкладывание основного операционного поля полотняными или одноразовыми клеящимися пеленками (чаще всего набор для конечностей). ▪ У операционного стола: оператор со стороны соответствующей конечности, 1-й ассистент напротив, операционная сестра со стороны ножного конца стола, при необходимости 2-й ассистент со стороны головного конца, ЭОП наискосок сзади от оператора. ▪ Рекомендуется профилактика инфекции (напр., однократное внутривенное введение 2,0 г Gramaxin®), при открытых переломах обязательно.
Операция Длительность операции: 60—120 мин.
Методы ▪ Открытая репозиция и стабилизация перелома пластиной, заполнение дефекта аутологичной губчатой тканью. ▪ Остеосинтез винтами, часто в комбинации с пластиной. ▪ Наружная фиксация.
Выбор метода ▪ Линейный перелом: остеосинтез двумя 6,5 мм спонгиозными винтами. ▪ При дефекте суставной поверхности всегда восстановление поверхности большеберцовой кости с заполнением дефекта аутологичной губчатой костью. ▪ Стабилизация перелома спонгиозными винтами и/или пластиной (Т- или L-пластина) в зависимости от характера перелома. ▪ Наружная фиксация или временная фиксация с чрезкожным проведением спиц Киршнера при оскольчатых и открытых переломах, позднее замена метода

Рис. 35. Хирургические доступы к мыщелкам большеберцовой кости.
для окончательного остеосинтеза Основной целью является точное сопоставление суставных поверхностей и стабилизация перелома. Одновременно должны выполняться вмешательства на менисках и связочном аппарате при их повреждениях.
Оперативный доступ ▪ Стандартный: передне-латеральное рассечение кожи, от переднего края наружной боковой связки косо до надколенной связки, рассечение связок и капсулы (рис. 35 а). ▪ Альтернативные: продольное рассечение по средней линии (хороший доступ к обоим мыщелкам) (рис. 35 б) или поперечный дугообразный (рис. 35 в). ▪ Переднемедиальный разрез при переломах медиального мыщелка, поперечное рассечение медиальных связок капсулы. ▪ По показаниям возможен боковой или медиальный небольшой разрез при винтовом остеосинтезе.
Остеосинтез отломков при переломе наружного мыщелка большеберцовой кости с вдавлением поверхности сустава ▪ Забор аутоспонгиозной кости из переднего гребня таза. ▪ Вмешательство всегда под жгутом. ▪ Передний латеральный доступ. ▪ Поперечное рассечение менискобольшеберцовых боковых связок (Внимание: прилегающий к большеберцовой кости край оставляется для поздней рефиксации швом), мениск крючком Лангенбека приподнимается, поврежденная часть мениска резецируется. ▪ Высечь долотом окно на боковой стороне мыщелка большеберцовой кости. ▪ Вдавленный участок поверхности сустава приподнять подъемником через окно. ▪ Временно фиксировать с латеральной стороны 2-мя спицами Киршнера. ▪ Дефект в большеберцовой кости заполнить губчатой костью. ▪ Подогнуть и приложить Т-пластину, фиксировать ее головку 6,5 мм спонгиозными винтами, в тело пластины вкрутить 4,5 мм кортикальные винты соответствующей длины. ▪ ЭОП-контроль в 2-х проекциях. ▪ Вмешательство при сопутствующих повреждениях (капсула и связочный аппарат). ▪ Ушивание капсульно-связочного аппарата узловыми швами (напр., Vicryl® или Dexon® 3—0). ▪ Дренирование (внутрисуставное и подкожное). ▪ Послойное ушивание раны.
Послеоперационное лечение ▪ Положение в пластмассовой шине. ▪ С 1-го послеоперационного дня пассивная двигательная гимнастика с двигательной шиной (объем движений 0—40°), изометрические двигательные упражнения для мышц бедра. ▪ Удалить дренажи через 24—48 часов. ▪ При заживлении раны без болевого синдрома, расширение двигательных упражнений до 90°. ▪ Частичная нагрузка 10—15 кг с 3—5 дня. ▪ Профилактика тромбозов малыми дозами гепарина на период стационарного лечения. ▪ Снять швы на 12—14 день. ▪ Рентгенологический контроль: в день операции,, перед выпиской, через 1, 2, 3 и 6 месяцев. ▪ Выписка из стационара на 12—14 день.
Реабилитация
- Частичная нагрузка 10—15 м; чаще всего в течение 2—3 месяцев, более раннее увеличение нагрузки в зависимости от достигнутой стабилизации и типа перелома.
- Полная нагрузка через 3—4 месяцев.
- Удаление металлоконструкции в области мыщелков большеберцовой кости, при растущем скелете через 10—12 недель, в противном случае через год, у пожилых людей имплантат не удаляется. Важнейшим условием для полноценного восстановления функции сустава является раннее функциональное послеоперационное лечение с применением пассивной механотерапии (двигательная шина) с 1-го послеоперационного дня.
Осложнения и их лечение
Послеоперационный синдром фасциальных футляров: фасциотомия на голени. ▪ Инфекция: открыть и обработать рану, адекватное дренирование, антибактериальная терапия, по показаниям вскрытие, обработка и промывание сустава. ▪ Повреждение сосудов (подколенная артерия): интраоперационное восстановление кровотока (абсолютные показания), при необходимости шунтирование. ▪ Тяжелые повреждения мягких тканей, в том числе при открытых переломах: запланированное повторное вмешательство с обработкой раны, временное закрытие раны мягких тканей искусственной кожей (напр., Epicard®) или вакуумной повязкой (напр., Vacuceai®). ▪ Ложный сустав и расшатывание имплантата: чаще всего повторная операция с необходимостью нового остеосинтеза.
Особенности ▪ Пункция сустава при наличии выпота. ▪ При клиническом подозрении на синдром фасциальных футляров измерить давление в мышечном ложе. При значительном повышении показателей (> 30—40 mm Hg) фасциотомия. ▪ Для контроля точного сопоставления поверхностей сустава может также выполняться интраоперационная артроскопия.
Внутрисуставные переломы плато большеберцовой кости
Плато называют суставную площадку большеберцовой кости, которая образует коленный сустав.
Плато образует медиальный (внутренний) и латеральный (наружный) мыщелки большеберцовой кости. Между ними находится межмыщелковое возвышение. Межмыщелковое возвышение служит точкой фиксации передней крестообразной связки к большеберцовой кости.
Медиальный мыщелок, включая его суставную поверхность, прочнее латеральной. В результате переломы латерального или наружного мыщелка встречаются гораздо чаще.
Поверх мыщелков большеберцовой кости лежат мениски. Мениски и связки коленного сустава играют важную роль в стабильности коленного сустава. Мениски также амортизируют ударную нагрузку на суставную площадку (плато) большеберцовой кости, предохраняя хрящ от износа.
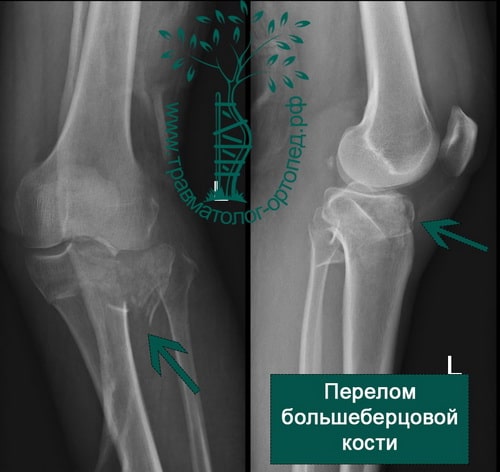
Перелом — чаще всего результат падения с высоты на выпрямленную в коленном суставе ногу. Иногда причиной перелома может быть столкновение автомобиля и пешехода. Мыщелок большеберцовой кости ломается о противостоящий мыщелок бедренной кости, который, как правило, остается неповрежденным.
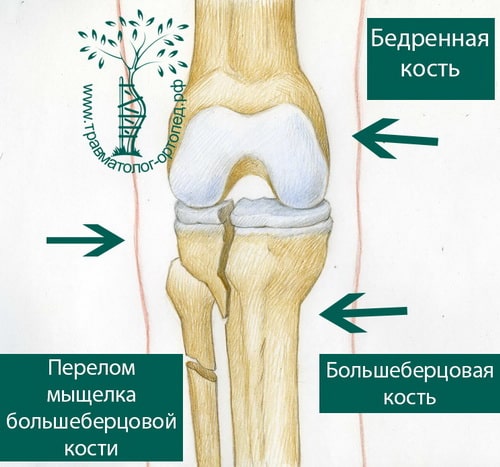
После травмы коленный сустав обычно отекший и может быть деформирован. Колено с кровоподтеками, синяками и сильно увеличено в размерах за счет скопления крови внутри сустава. При травме часто повреждаются связки коленного сустава, поэтому при обследовании врачом может выявляться нестабильность сустава различной степени выраженности.
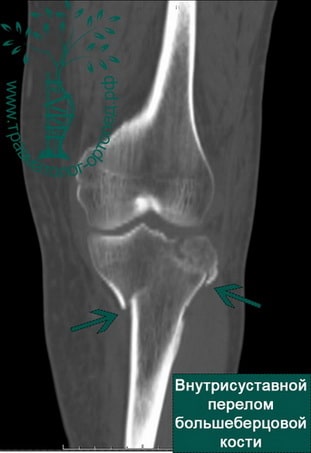
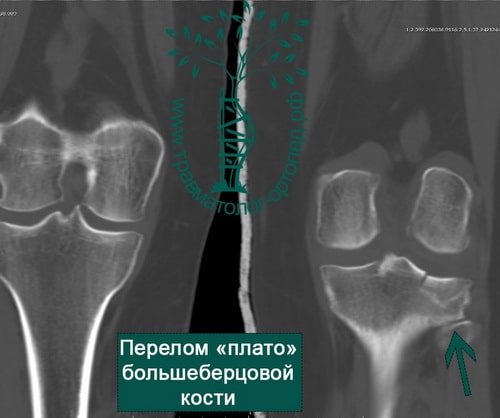
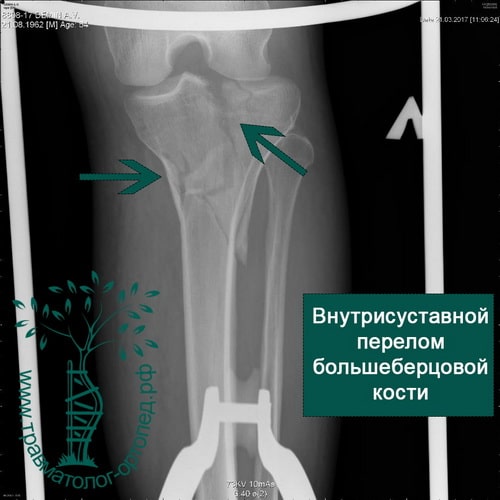
Диагностика и лечение внутрисуставных переломов большеберцовой кости значительно улучшились в последнее время. Обычно для выявления перелома выполняют рентгенографию в нескольких проекциях, но определение количества осколков или выявление степени поражения суставной поверхности большеберцовой кости без КТ невозможно.
Для диагностики разрывов связок коленного сустава в некоторых случаях может быть показана магнитно-резонансная томография (МРТ). Собранные воедино данные рентгена, КТ и МРТ дают полное представление о повреждении коленного сустава и позволяют планировать операцию.
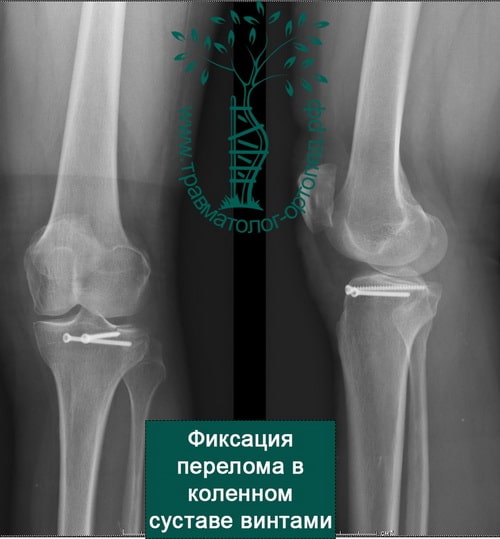
Переломы плато большеберцовой кости без смещения могут быть вылечены консервативно, то есть без операции. Необходимы пункция коленного сустава для удаления крови из его полости и наложение фиксирующей ортезной повязки. Полная нагрузка на ногу разрешается только после заживления перелома в срок от 10 до 12 недель.
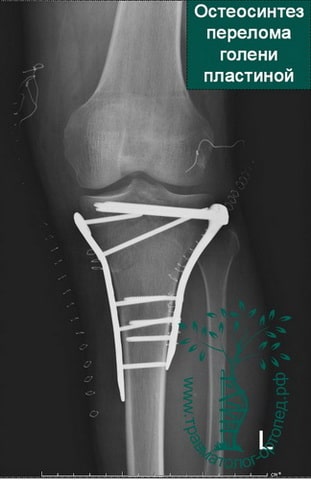
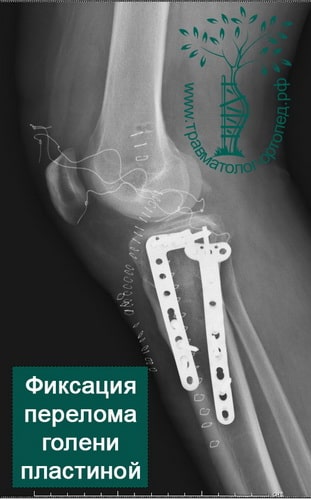
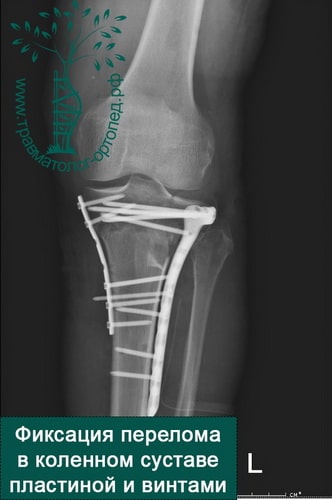
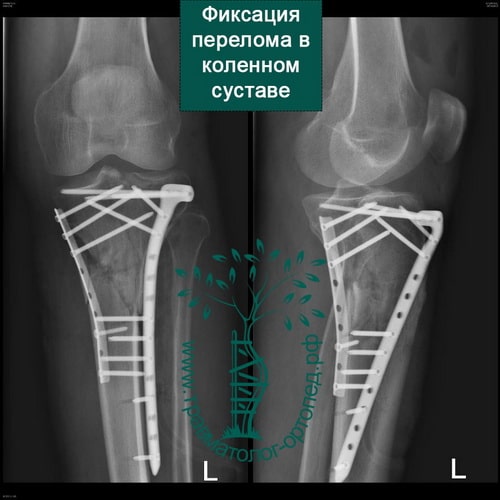
При внутрисуставных переломах со смещением обычно проводится операция. Операция по установке в правильное положение костных отломков и их фиксации пластинами и винтами в медицине называется остеосинтезом.
Во время операции обнажается поверхность мыщелков, смещенные костные фрагменты высвобождаются и устанавливаются на свои прежние места. Мелкие и нежизнеспособные фрагменты удаляются. Далее костные отломки жестко фиксируются поддерживающими пластинами и винтами.
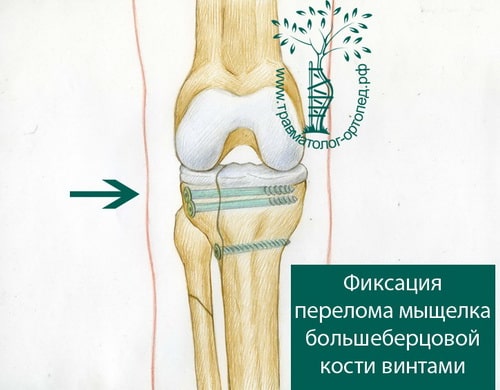
Если после фиксации костей коленный сустав нестабилен, то поврежденные во время травмы связки также требуют восстановления.
Существуют также малоинвазивные способы восстановления сустава. При них фиксация отломков осуществляется чрезкожно специально сконструированными винтами, а пластина проводится к кости через разрезы на коже не более 2 см длиной. Такой подход снижает риск осложнений и дает хороший результат.
При сильно раздробленных переломах плато отмечается смятие кости и образование в ней дефектов. Для того чтобы заместить дефект кости, используется трансплантат. Костный трансплантат заполняет создавшиеся после перелома полости. За счет этого увеличивается стабильность в области перелома и уменьшается риск смещения отломков после операции.
В послеоперационном периоде конечность находится в возвышенном положении на шине до уменьшения отека. Конечность обычно фиксируется в специальном функциональном ортезе. Движения в суставе начинают как можно раньше. Полная осевая нагрузка разрешена после заживления перелома, обычно через 10–12 недель.
После травматичной операции или при тяжелом раздробленном переломе плато большеберцовой кости риск развития контрактуры и тугоподвижности в колене крайне высок. Это предотвращается началом ранней разработки движений в суставе после операции.
Некоторые остаточные деформации — часто встречающееся осложнение после операции. Причина деформации — не выполненная в полном объеме коррекция положения костных отломков во время операции или вторичное смещение после нее. При деформации одна часть сустава нагружается сильнее, чем противоположная, в связи с чем развивается артроз коленного сустава.
Резвившаяся после операции нестабильность коленного сустава также может предрасполагать к артрозу. Причина нестабильности — это не диагностированные после травмы разрывы связок коленного сустава, а также несвоевременное их восстановление.
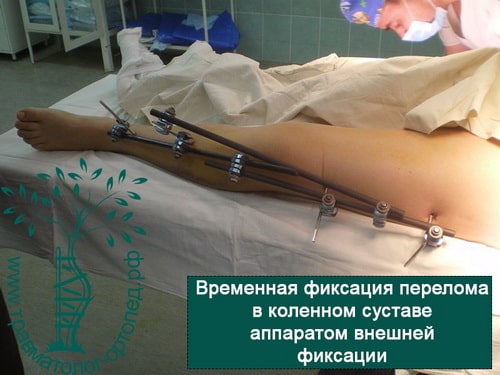
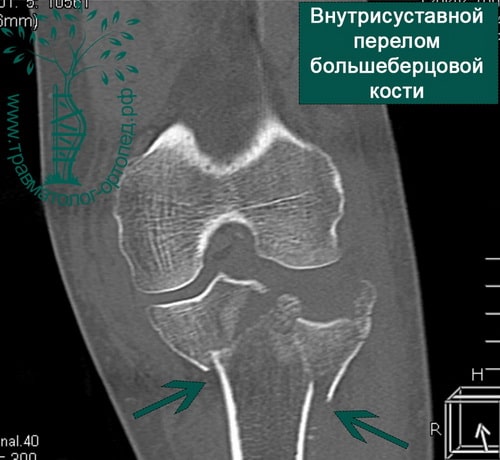
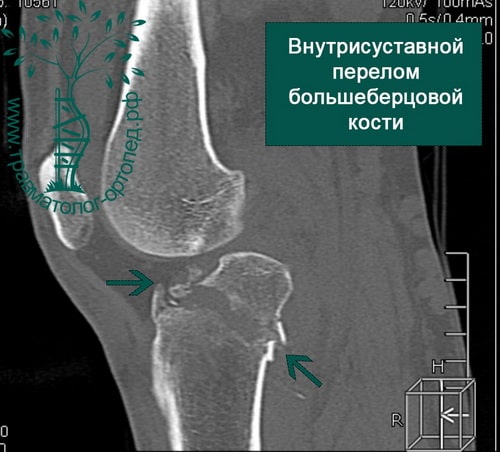
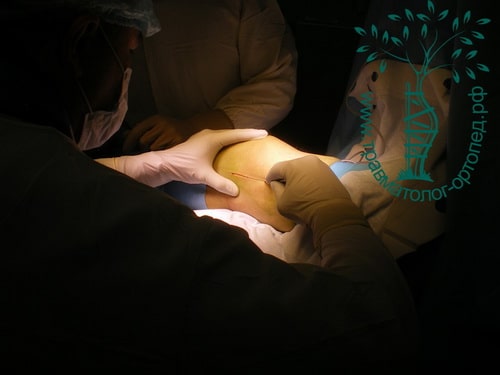
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение внутрисуставных переломов большеберцовой кости — от 49500 рублей до 99500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (эпидуральная анестезия)
- Остеосинтеза внутрисуставного перелома большеберцовой кости
- Расходные материалы и импланты (пластины и винты от ведущих мировых производителей)
* Анализы и послеоперационный ортез в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
- Пункция коленного сустава
- Введение препаратов гиалуроновой кислоты в коленный сустав при необходимости
Читайте также:


