Добавочная ладьевидная кость операция
Nav view search
- Home
- Плечевой сустав
- Локтевой сустав
- Тазобедренный сустав
- Коленный сустав
- Голеностопный сустав
- Стопа
- Интересное
- Контакты
- Упражнения для плоскостопия
- Катание мяча по полу стопами
- Playlist
Добавочная ладьевидная кость
- Анатомия
- Причины
- Симптомы
- Диагноз
- Лечение
- Реабилитация
Не у всех людей количество костей в стопах одинаково. Это касается также кистей рук. В этих анатомических областях могут быть добавочные мелкие кости, а некоторые мелкие кости могут наоборот сливаться в одну кость большего размера. Такое состояние иногда вызывает проблемы.
Ладьевидная кость является одной из небольших костей средних отделов стопы. Она вместе с другими костями стопы формирует подъём стопы в виде арки. Сухожилие задней большеберцовой мышцы, которое является довольно крупным, проходит под сводом стопы и прикрепляется к ладьевидной кости. Это мощное сухожилие участвует в поддержании свода. Если имеется добавочная ладьевидная кость, то она расположена с внутренней стороны в том месте, где сухожилие задней большеберцовой мышцы прикрепляется к ладьевидной кости.
Добавочная ладьевидная кость - это врожденная аномалия. Как только скелет полностью созревает, ладьевидная и добавочная ладьевидная кость сливаются в единую кость. Если слияния не произошло, то эти кости остаются связаны только фиброзной тканью или хрящом. У девушек такая патология встречается чаще.
Не у всех тех, кто имеет добавочную ладьевидную кость, возникают проблемы. Проблемы могут возникать при достаточно больших размерах добавочной ладьевидной кости или, когда после травмы нарушается фиброзное соединение между ладьевидной и добавочной ладьевидной костями. При большом размере добавочная ладьевидная кость может механически травмировать стопу, вызывая боль.
При повреждении фиброзного соединения между ладьевидной и дополнительной ладьевидной костями возникают движения, которые, как полагают, являются причиной болей. Сухожилие задней большеберцовой мышцы во время ходьбы постоянно тянет за добавочную ладьевидную кость, усиливая движения. Фиброзные ткани являются длительно заживающими тканями, а постоянные движения препятствуют заживлению.
Главное проявление данной патологии - это боль. Если добавочная ладьевидная кость является случайной находкой на рентгенограмме стопы и никак себя не проявляет, то не нужно проводить никакого лечения. Боль обычно возникает на внутренней стороне стопы, где часто можно пропальпировать небольшой бугорок. При обострении ходьба может стать довольно болезненной. Как отмечалось ранее, состояние чаще встречается у девочек. Данная патология часто проявляется в подростковом возрасте.
Диагноз ставится на основании опроса пациента, медицинского осмотра ортопедом-травматологом и выполнения рентгеновского снимка (рентгенограммы) стопы. При осмотре выявляется локальный отёк и болезненность мягких тканей с внутренней стороны над ладьевидной костью. Рентгенограмма, как правило, подтверждает наличие добавочной ладьевидной кости. Проведение других тестов не требуется.
Консервативное лечение
В подавляющем большинстве случаев лечение начинается с консервативного. Оперативное лечение обычно рассматривают только тогда, когда все консервативные методы не могут контролировать боль.
Если нога становится болезненной и наличие добавочной ладьевидной кости подтверждено рентгенологически, то может быть рекомендована иммобилизация стопы в гипсе или шине. Это необходимо, чтобы обездвижить фиброзное соединение между ладьевидной и добавочной ладьевидной костью, что обеспечивает условия для фиброзного соединения между костями. Могут быть назначены противовоспалительные препараты (диклофенак, вольтарен, индометацин). Если боль стихает, то в дальнейшем лечении нет необходимости. Ношение супинатора в последующем может облегчить нагрузку на свод стопы, что уменьшит вероятность развития обострения.
Оперативное лечение
Если консервативное лечение безуспешно, то показано оперативное лечение.
Операция Киднера – наиболее распространенная операция для лечения данной патологии. Её смысл в том, что через небольшой разрез удаляется добавочная ладьевидная кость, а сухожилие задней большеберцовой мышцы фиксируется к ладьевидной кости. После операции показана иммобилизация стопы и голеностопного сустава.
Реабилитация после консервативного лечения
Пациентам с болезненной добавочной ладьевидной костью необходимо пройти курс физиотерапевтических процедур. Чтобы ослабить напряжение задней большеберцовой мышцы, врач ЛФК может порекомендовать серию упражнений на растяжение. Можно использовать специальные ортопедические вкладыши для обуви или ортопедическую обувь, чтобы защитить воспаленную область.
Такой подход поможет сразу вернуться к нормальной ходьбе, но необходимо ограничить более активную деятельность и физическую нагрузку в течение нескольких недель, пока не утихнет боль и воспаление.
Лечение направлено на уменьшение отека и боли. Физиопроцедуры включают ультразвук, тепловые процедуры и массаж, если нет противопоказаний. Физиотерапевт может назначить также другие физиопроцедуры.
Реабилитация после оперативного лечения
В течение нескольких дней после операции придется использовать костыли. Швы снимаются через 10 - 14 дней. Следует рассчитывать, что полное выздоровление наступит не ранее шести недель.
Нельзя назвать исключительно редкой ситуацию, когда в строении стопы человека обнаруживается добавочная ладьевидная кость. Что представляет собой подобное образование, как оно себя проявляет и нужно ли при таком состоянии прибегать к медицинской помощи?
Что такое добавочная ладьевидная кость?
Речь идет о небольшой косточке, которая вырастает сбоку от сухожилия, соединенного с ладьевидной костью. Считается, что человек уже рождается с подобной аномалией, а на рентгенограмме она обычно становится различима после года жизни. Иногда добавочную кость можно увидеть при исследовании только по достижении ребенком пятилетнего возраста.

Размер добавочной ладьевидной кости относительно остальных элементов строения стопы может варьироваться. Нередко внизу стопы формируется костный выступ. Причина патологии, начинающей свое развитие еще во внутриутробном периоде, точно не установлена. Пока ученые говорят о влиянии генетических факторов.
Симптомы патологии
Зачастую человек не подозревает о существовании у себя такого феномена. Маленькая косточка никак себя не выдает и не беспокоит. Однако она обычно растет не синхронно с настоящей ладьевидной костью, и со временем такое несоответствие может дать о себе знать. Ситуацию способны усугубить травмы с повреждением соединительной перемычки, регулярные повышенные нагрузки на нижние конечности, а также давление обуви.
Из симптомов могут наблюдаться повышенная чувствительность участка, где размещается добавочная кость, и боль, идущая изнутри стопы. Иногда из-за этих ощущений сложно встать на носочки. Особенно подвержены боли спортсмены, которым приходится носить специальную обувь, например фигуристы и лыжники. Обычные ботинки или туфли, если они достаточно твердые, тоже могут провоцировать болезненность.

Помимо названного, бывают случаи отеков, распространяющихся на свод стопы. Иногда на поверхности образуются мозоли.
Лечение добавочной ладьевидной кости
Если в нижней части ноги ощущается дискомфорт, а физические упражнения доставляют боль, имеет смысл обратиться к ортопеду. Врач назначит исследование, которое позволит выявить причину проблем. Если неприятные состояния возникают из-за существования добавочной ладьевидной кости, будет назначено соответствующее лечение.
Как правило, начинают именно с них. Задачей ставится снять болевой синдром и замедлить развитие патологии. Применяется следующее:
- Ограничение на некоторое время активности. Рекомендуется умерить физические нагрузки и спортивную деятельность. В некоторых случаях для снижения болезненности целесообразно наложить гипс на короткий срок.
- Смена обуви на более мягкую и просторную. Уменьшить давление в области костного выступа также помогают ортопедические стельки или мягкие прокладки из пенистого материала. Замечательным решением являются специальные подушечки в виде баранки.
- Физиотерапия. На сеансах проводятся упражнения на икроножную мышцу, влияющую на состояние стопы.
- Прием препаратов. Назначаются те, что относятся к нестероидным. Лекарства снижают боль при воспалении.
Этот вариант всегда является крайним. Он предполагает вмешательство в структуру стопы и удаление лишнего элемента. Операция относительно несложная с большой вероятностью удачного исхода.
Осложнения
Если игнорировать сигналы в виде боли и дискомфорта, которые посылает организм, и не предпринимать мер, ситуация может осложниться. Развивается плоскостопие, ощущения становятся более неприятными. В запущенном состоянии на стопе возникают язвы, инфицирование которых несет за собой дополнительную опасность.
Дисфункция сухожилий стопы и голеностопа
Вдоль передней, медиальной (внутренней) и латеральной (наружной) поверхности голеностопного сустава располагаются очень важные в функциональном отношении сухожилия. Это сухожилие передней большеберцовой мышцы, сухожилие задней большеберцовой мышцы, два сухожилия малоберцовых мышц (длинной и короткой). Мощное ахиллово сухожилие располагается позади голеностопного сустава и прикрепляется к пяточной кости. Оно также может поражаться при различных состояниях, о которых мы поговорим в отдельном разделе.
- Тендинит, — это острое состояние, характеризующееся болью и отеком, связанными с микроповреждениями сухожилия, приводящими к развитию острого воспалительного процесса.
- Тендиноз, — это хроническое дегенеративное заболевание, характеризующееся наступающей со временем дегенерацией волокон сухожилия вследствие повторяющих нагрузок и процессов старения.
- Паратендинит, — это воспаление паратенона — тонкой соединительнотканной оболочки, окружающей сухожилие и обеспечивающей его беспрепятственное скольжение в сухожильном футляре.
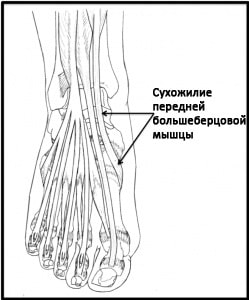
Рис. Сухожилие передней большеберцовой мышцы.
2. Брюшко задней большеберцовой мышцы начинается на задней поверхности большеберцовой и малоберцовой костей, а ее сухожилие идет вдоль задней поверхности внутренней лодыжки и на стопе прикрепляется к ладьевидной кости. Эта мышца осуществляет инверсию (внутреннюю ротацию) стопы и ее подошвенное сгибание в голеностопном суставе, однако основной ее функцией является поддержание продольного свода стопы. Сокращаясь, задняя большеберцовая мышца блокирует суставы среднего отдела стопы при ходьбе, и стопа тогда работает как жесткий рычаг. Разрыв сухожилия этой мышцы или даже его перерастяжение приводит к развитию плоскостопия.
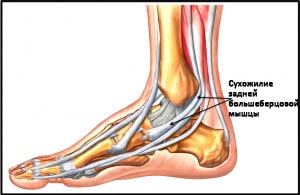
Рис. Сухожилие задней большеберцовой мышцы.
3. Длинная и короткая малоберцовые мышцы начинается на малоберцовой кости, а их сухожилия следуют вместе вдоль этой кости. На уровне голеностопного сустава сухожилия располагаются позади наружной лодыжки в борозде, ограниченной снаружи верхним удерживателем малоберцовых сухожилий. Сухожилие длинной малоберцовой мышцы следует по подошвенной поверхности стопы и прикрепляется к основанию первой плюсневой кости. Сухожилие короткой малоберцовой мышцы прикрепляется к наружной поверхности основания пятой плюсневой кости.
Малоберцовые мышцы осуществляют эверсию (наружную ротацию) и подошвенное сгибание стопы.
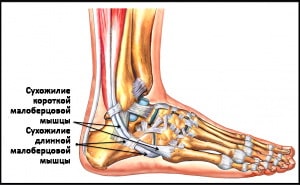
Рис. Сухожилия малоберцовых мышц.
Точная частота тендинитов в области голеностопного сустава неизвестна, однако имеющиеся данные позволяет полагать, что тендиниты сухожилий задней большеберцовой и малоберцовых мышц — довольно распространенные состояния. Сухожилие передней большеберцовой мышцы поражается реже, за исключением разве что молодых спортсменов, усиливающих тренировочных программы или начинающих заниматься бегом по наклонной поверхности.
Факторы риск развития проблем с малоберцовыми сухожилиями включают высокий свод стопы, которые могут наблюдаться в любом возрасте. Поражения сухожилия задней большеберцовой мышцы связаны с плоскостопием и чаще встречаются в возрасте 40-50 лет.
Патология сухожилия передней большеберцовой мышцы.
Тендинит сухожилия передней большеберцовой мышцы характеризуется болью и отеком на передней поверхности голеностопного сустава. Заболевание обычно возникает в среднем и пожилом возрасте. Причиной часто является физическая нагрузка или травма голеностопного сустава, возможно изменение характера физической активности или типа используемой обуви. Симптомы усиливаются при длительном стоянии и ходьбе и уменьшаются в покое. При осмотре выявляется локальная болезненность и иногда отек в области передней поверхности голеностопного сустава. Тыльное сгибание голеностопного сустава с сопротивлением нередко приводит к усилению выраженности симптомов.
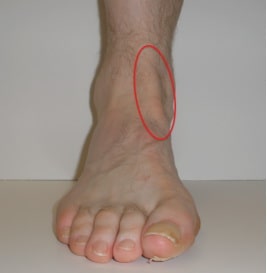
На рис. Локализация боли и отека при тендините сухожилия передней большеберцовой мышцы.
Факторами риска тендинита сухожилия передней большеберцовой мышцы является избыточное натяжение икроножной мышцы, ожирение, плоскостопие и физические нагрузки.
Патология сухожилия задней большеберцовой мышцы.
Тендинит сухожилия задней большеберцовой мышцы проявляется болью в области внутренней поверхности голеностопного сустава и свода стопы, которая усиливается при длительном стоянии и нередко сопровождается коллапсом (опущением) свода стопы и видимым выстоянием ладьевидной кости. Основными объективными признаками заболевания являются локальная болезненность по ходу сухожилия и в области его прикрепления к ладьевидной кости. Если имеет место только локальная болезненность в области прикрепления сухожилия, возможно имеет место не тендинит, а добавочная ладьевидная кость. Этот последний диагноз можно подтвердить рентгенологически.
Ревматоидные заболевания приводят к снижению прочности капсулы суставов и постепенному истончению сухожилий, и могут становиться причиной, в частности, дисфункции сухожилия задней большеберцовой мышцы.
Состоятельность сухожилия задней большеберцовой мышцы можно подтвердить, попросив пациента приподняться на носочек на одной ноге. Некоторые пациенты с выраженной тендинопатией просто не смогут приподняться на носочек одной ноги. Это может быть связано с болью или слабостью мышцы, либо и с тем, и с другим.
Патология сухожилий малоберцовых мышц.
Пациенты с тендинитом малоберцовых сухожилий предъявляют жалобы на боль и иногда отек вдоль задненаружной поверхности голеностопного сустава. Сопутствующее вовлечение икроножного нерва (за счет воспаления или повреждения расположенных рядом сухожилий) может вести к снижению чувствительности или ощущению жжения вдоль наружной поверхности стопы. Боль может локализоваться в области прикрепления сухожилия короткой малоберцовой мышцы к плюсневой кости, и, если этому предшествует свежая травма, необходима рентгенография для исключения перелома.
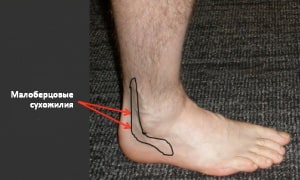
Рис. Локализация боли и отека при тендините сухожилий малоберцовых мышц.
При повреждении удерживателя малоберцовых сухожилий они могут выскальзывать из борозды наружной лодыжки на уровне голеностопного сустава. Такое состояние называется хроническим подвывихом малоберцовых сухожилий. Пациенты с этим заболеванием могут описывать ощущения щелчков в соответствующей области при физической активности, иногда подвывих удается спровоцировать при физикальном обследовании.
Наиболее точный метод диагностики заболеваний сухожилий это магнитно-резонансная томография (МРТ)
МРТ позволяет выявить признаки повреждения сухожилий, связок голеностопного сустава и дегенеративные изменения суставов стопы.
С помощью МРТ врач может отличить воспаление сухожилия (тендинит) от его разрыва.
При подозрении на патологию сухожилий обязательно назначается рентген. Рентгенография необходима для исключения повреждений костей и дегенеративных (артрозных) изменений голеностопного сустава и суставов стопы.
При поражениях сухожилия задней большеберцовой мышцы дополнительно выполняются специальные снимки в положении стоя для оценки выраженности плоскостопия.
Также на рентгенограммах можно выявить некоторые патологические изменения костей стопы, которые часто сопутствуют заболеваниям сухожилий. К ним относятся:
- добавочная ладьевидная кость.
- тарзальная коалиция (слияние костей предплюсны).
- перелом пятой плюсневой кости (перелом Джонса).
- артроз голеностопного сустава и суставов стопы.
У пациентов с тендинитами сухожилий в области голеностопного сустава нередко оказываются эффективными консервативные мероприятия. Вариантами таких мероприятий являются местное и пероральное применение нестероидных противовоспалительных препаратов, местные аппликации льда, иммобилизация голеностопного сустава, модификация физической активности, физиотерапия, ортезирование и отказ от таких видов физических нагрузок, которые связаны с частыми и резкими изменениями направления движения.
Пациентам с дисфункцией сухожилия задней большеберцовой мышцы и сформировавшимся на этом фоне плоскостопием (приобретенное плоскостопие взрослых) и неэффективном консервативном лечении может быть показан тот или иной вариант реконструкции стопы.
Обычно такие реконструкции включают перемещение другого сухожилия (длинного сгибателя пальцев) для замещения функции задней большеберцовой мышцы в сочетании с вмешательствами на костях (например, медиализирующая остеотомия пяточной кости).
Удаление добавочной ладьевидной кости и рефиксация сухожилия задней большеберцовой мышцы (операция Киднера) может быть показана пациентам с болезненной добавочной ладьевидной костью.
У пациентов с разрывами малоберцовых сухожилий и костными деформациями, которые приводят к постоянному истиранию сухожилий, могут быть эффективны шов сухожилий и удаление соответствующих костных образований. При небольших повреждениях малоберцовых сухожилий, когда оказывается неэффективным проводимое консервативное лечение, эффективен дебридмент и восстановление сухожилия.
В нашей клинике применяются только эффективные и современные методики хирургической коррекции заболеваний стоп и голеностопного сустава.
Оперативные вмешательства проводятся на современном медицинском оборудовании крупных мировых производителей.
Немаловажным является и то, что результат операции зависит не только от оборудования и качества металлофиксаторов, но и от навыка и опыта хирургов-ортопедов. Специалисты нашей клиники имеют большой опыт лечения заболеваний данной локализации в течение многих лет.

- Анатомическое строение ладьевидной кости
- Наиболее частые патологии
- Видео по теме
Ладьевидная кость стопы является структурной составляющей предплюсны. Эта кость слегка уплощена в передней и задней части и расположена вблизи внутреннего края стопы. При повреждениях и патологиях ладьевидной кости может нарушиться двигательная активность голеностопного сустава. Поэтому необходимо своевременно лечить все патологии костей.
Анатомическое строение ладьевидной кости
Ладьевидная кость самая маленькая среди 26 костей стопы, но играет важную роль, так как к ней прикреплено заднеберцовое мышечное сухожилие, поддерживающее свод стопы. Ладьевидная кость располагается возле кубовидной и тремя клиновидными костями, которые находятся поблизости от внутреннего края стопы.
У данной кости отсутствует зона роста, и наиболее часто она появляется в первые четыре года жизни из определенной точки окостенения на стопе. У девочек замещение хрящевых тканей костными происходит на 1 год раньше, чем у мальчиков, однако у них патологии встречаются в 5 раз чаще.
Задняя поверхность ладьевидной кости немного вогнута и соединяется с головкой таранной кости, а спереди находится суставная поверхность клиновидной формы, обеспечивающая сочленение с тремя клиновидными костями.
Латеральная поверхность имеет соединение с кубовидной костью, а в медиальном нижнем вогнутом отделе кости присутствует небольшая бугристость, пальпируемая через кожу.
Характерно, что не у всех людей присутствует одинаковое число костей стопы, и в этом отделе могут образовываться добавочные костные фрагменты, которые при объединении с другими способны образовать одну кость большого размера. В некоторых случаях это способно спровоцировать развитие патологических процессов.
Добавочная ладьевидная кость, расположенная справа от прикрепленного к ладьевидной кости сухожилия, считается аномалией врожденного характера, но наиболее часто полное созревание голеностопного сустава приводит к сращиванию ладьевидной и добавочной костей с исчезновением костного фрагмента. Если отсутствует срастание, выполняется их принудительное соединение с помощью хрящевой или фиброзной ткани.
Наиболее частые патологии
Среди патологических процессов, которые вызваны разрастанием или повреждением ладьевидной кости, чаще всего встречаются следующие:
Достаточно часто встречается перелом ладьевидной кости стопы, который классифицируется как костное повреждение в средней части стопы.
Существует несколько причин перелома:
- Прямая травма. Появляется в результате падений тяжелых предметов на стопу. При таких травмах переломы носят сочетанный характер. Поражается не только ладьевидная, но и кубовидная кость.
- Непрямая травма. Развивается в результате сильных сгибаний стопы в подошве, что приводит к сжатию ладьевидной кости между таранной и клиновидными. Такая травма может развиваться в двух вариантах: с полным или частичным отрывом кости.
- ДТП: повреждения, полученные в результате транспортных происшествий, чаще всего приводят к компрессионному перелому. При этом отсутствует смещение, а кость располагается в правильном положении.
- Усталостный перелом. Такая форма повреждения в большинстве случаев встречается среди профессиональных спортсменов (гимнастов, танцоров, фигуристов и т.д.). Кроме того, усталостный перелом может быть вызван ранними нагрузками на стопу в реабилитационном периоде после проведения интенсивной терапии.
Помимо переломов, при повреждениях и растяжениях фиброзного соединения образуется свободное пространство между костями, являющееся источником болезненности при ходьбе и повышенных нагрузках на стопу. При этом учитывается, что фиброзная ткань длительно заживает, поэтому требуется полное обездвиживание пациента.
При переломах в первую очередь появляются боли ладьевидной кости, а также отек мягких тканей в месте перелома, который в дальнейшем распространяется на голеностопный сустав.
Если в результате перелома кости возник вывих (или подвывих) на тыльной стороне стопы, в месте отека пальпируется бугристость, которая заметно выпирает. При изолированных отрывах костных осколков болевая симптоматика и наиболее выраженный отек локализуются в нижнемедиальной области бугристости.
При переломе ладьевидной кости пациент старается не наступать на травмированную стопу, перенося всю массу тела на пятку. При любых нагрузках на кости плюсны возникает острая боль, отдающая в голеностоп.
Подтверждение диагноза основывается на результатах анамнестического опроса, визуального осмотра, жалоб пациента и пальпации поврежденной области. В сложных случаях назначается рентгенологическое исследование, сцинтиография (получение двухмерных изображений в результате введения радиоактивных изотопов в организм), МРТ и КТ.
Лечение переломов ладьевидной кости обусловлено тяжестью повреждения. При закрытых переломах, не осложненных смещением костных фрагментов, рекомендуется наложение циркулярной гипсовой повязки с обязательным моделированием нижнего свода стопы. Помимо этого, врач устанавливает специальный супинатор для предупреждения уплощения свода стопы.
При переломах со смещениями выполняется первоначальная репозиция костных отломков, в ходе которой может быть применен как общий наркоз, так и местное обезболивание. При репозиции ногу сгибают в колене, а стопу располагают в горизонтальном положении. Для более корректного выполнения к репозиции привлекаются не менее двух врачей.
Сочетание вывихов и переломов ладьевидной косточки предусматривает использование специальной конструкции в виде спиц из медицинской стали, одна из которых выводится сквозь кость пятки, а вторая – через головки плюсны. Этот способ лечения выполняется с использованием общего наркоза.
Срок лечения переломов зависит от тяжести повреждения. В среднем восстановительный период занимает от 6 до 9 недель, а при необходимости выполняется иммобилизация поврежденной конечности. Лечение и восстановление проводится под регулярным рентгенологическим контролем.
Для эффективного восстановления функциональности стопы после повреждений важна ранняя диагностика и своевременное лечение. При этом важно учитывать, что все кости ступни взаимосвязаны между собой и если эта система нарушается, то сбой отмечается во всем суставе. Врачи крайне редко принимают решение о полном удалении поврежденной кости, так как это может привести к искривлению и деформированию стопы.
Эта патология характеризуется несколькими стадиями некротических поражений ладьевидной кости. В медицинской практике это заболевание классифицируется как остеохондропатия, при развитии которой под воздействием негативных проявлений костные ткани постепенно разрушаются, а затем достаточно медленно восстанавливаются.
Заболевание чаще всего развивается в юношеском и детском возрасте, в основном у девочек. У взрослых болезнь Келера 4 стадии встречается крайне редко. В ходе нарастания негативной симптоматики происходит снижение кровотока, что ведет к кислородному голоданию тканей и недостаточному поступлению веществ, обеспечивающих нормальное функционирование сустава.
Основными причинами развития остеохондропатии могут стать следующие состояния:
- систематическая травматизация нижних конечностей;
- нарушения работы эндокринных желез (диабет, тиреотоксикоз, гипотиреоз и т.д.);
- наследственная предрасположенность;
- ношение тесной неудобной обуви и плоскостопие.
Начальная стадия заболевания может протекать бессимптомно, при этом поражаются сразу обе ноги. Боли возникают только при повышенных нагрузках на переднюю часть стопы, однако по мере прогрессирования остеохондропатии боль носит постоянный характер.
В месте разрушения костных тканей появляется отечность, а ношение обуви с плоской подошвой или ходьба босиком сопровождается ярко выраженной болевой симптоматикой. Средним сроком прогрессирования болезни считается 2-3 года. В дальнейшем боль может постепенно снижаться, а поврежденные ткани медленно восстанавливаются. При этом следует учитывать, что при поражении сочленений боли возобновляются с новой силой.
Выраженность симптоматики заболевания зависит от типа остеохондропатии:
- Патологии 1 типа развиваются у детей 3-7 лет. При этом мальчики болеют гораздо чаще. При этой степени заболевания поражение тканей сопровождается опухолью сустава, болезненностью в месте воспаления, односторонней хромотой и затруднениями передвижений. Эта стадия длится не более 12 месяцев.
- Болезнь 2 типа характерна для девушек 12-15 лет и, как правило, носит двухсторонний характер. В этом случае появляется дискомфорт во время ходьбы, боли и хромота. Длительность течения этой стадии в среднем составляет 1 – 2 года.
В зависимости от того, насколько разрушена кость, а также опираясь на симптоматику и диагностику, врач назначает дальнейшую терапию для того, чтобы сохранить и восстановить функциональность сустава.
Подтверждение остеохондропатии основывается на анамнестических данных и тщательном анализе рентгенологического исследования.
Лечение предусматривает обязательное использование гипсовой повязки, что позволяет снизить нагрузку на сустав и обеспечить максимальную поддержку и фиксацию стопы. Средняя продолжительность ношения повязки составляет около 1, 5- 2 месяцев.
Появление добавочной ладьевидной кости является дополнительной проблемой, которая наблюдается не у всех людей, а только при разрастании этой кости в результате нарушений фиброзного соединения добавочной и основной ладьевидной кости. Подобное состояние может быть вызвано повреждениями этой области.
Разросшаяся дополнительная ладьевидная кость способна привести к механическому травмированию стопы в результате того, что задняя большеберцовая мышца ног при ходьбе подтягивает добавочную ладьевидную кость, чтобы увеличить амплитуду движений. При этом фиброзные ткани длительно заживают, что обусловлено постоянным движением.
Основным проявлением этой патологии является боль. При случайном обнаружении во время рентгенологического обследования дополнительной кости, которая не беспокоит пациента, специфического лечения не требуется. Как правило, боль локализуется на внутренней области ступни и усиливается при ходьбе.
Диагноз ставится на основании анамнеза и медицинского осмотра. При необходимости назначается рентгенологическое обследование, которое чаще всего подтверждает наличие повреждения добавочной ладьевидной кости и ее повреждения, что обусловлено травмой.
При болезненности и рентгенологически подтвержденной диагностике рекомендуется гипсовая иммобилизация стопы или ношение специальной фиксирующей шины. Это обусловлено необходимостью обездвиживания фиброзного соединения.
При сильных болях назначаются НПВС, к которым относятся Диклоген, Индометацин, Кетотифен, Вольтарен и т.д. После купирования болей прием НПВС нецелесообразен. В дальнейшем для снижения нагрузки на свод стопы и предупреждения обострений рекомендуется использование супинаторов.
В большинстве случаев при добавочной ладьевидной кости используется традиционная терапия и только в крайнем случае, при отсутствии положительного эффекта и сохранении болевой симптоматики, рекомендуется хирургическое вмешательство.
Наиболее распространенным оперативным способом лечения при патологиях кости является операция Киднера. В ходе ее выполнения производится небольшой надрез, через который удаляется дополнительный отросток. При этом заднеберцовое сухожилие плотно прижимается к ладьевидной кости. В послеоперационном периоде стопа и голеностоп иммобилизируются.
Для снижения риска переломов и различного рода травм в области стопы и ладьевидной кости необходимо внимательное отношение к состоянию нижних конечностей. Важно правильно подобрать обувь, лучше всего из натуральных материалов, которые обладают хорошим влаго- и воздухообменом.
Исключаются повышенные нагрузки на стопу, следует нормализировать питание, исключив из него высококалорийные, соленые и жирные продукты. Достаточно хороший эффект наблюдается при ножных ваннах с добавлением морской соли и целебных трав (ромашки, череды и т.д.).
Необходимо помнить, что при любых неприятных ощущениях в ступнях, особенно если они сопровождаются болевой симптоматикой, ограничением подвижности и отеками, нужно незамедлительно обратиться в медицинское учреждение для консультации с врачом. Адекватная терапия назначается только после тщательной диагностики. Самостоятельное лечение может привести к различным осложнениям.
Читайте также:


