Дискогенная радикулопатия грыжи дисков
Дискогенная радикулопатия – одно из самых тяжёлых отклонений шейного и поясничного отделов из всех существующих вертеброгенных болевых синдромов. Данное заболевание приводит к формированию грыжи межпозвоночных дисков L5 S1. Главными симптомами возникновения радикулопатии является резкая, долго непроходящая боль, ограничивающая больного в движениях.

В зону риска попадают люди, чья трудовая деятельность связана с продолжительной работой стоя либо с приподнятыми руками выше плечевого пояса. К вспомогательным факторам развития заболевания относят врождённые отклонения развития позвоночника, нарушение обменных процессов, травмирование спины и курение.
Термин радикулопатия в медицине
Распространённое слово в неврологии, дискогенная радикулопатия обозначает симптоматику связанную с травмированием либо защемлением корешков спинномозговых нервных окончаний. При тщательном диагнозе не редко выявляют несколько повреждённых корешков. Признаки выражаются в появление пронзительной боли в спине, совместно с вялостью мышц, коликами и возникновением онемения в зонах иннервации конечностей человека.
Корешковый синдром заболевания проявляется болезненными ощущениями во многих участках тела. Боль пронизывает шейный отдел, поясницу, ноги, руки и отдельные органы. Иногда она появляется в области расположения сердца и желудка. Поставить верный диагноз на основе истории болезни способен только опытный специалист.
Причины возникновения
Остеохондроз разных форм главный фактор способствующий появлению радикулопатии L5. Также заболевание может развиться на фоне старых травм, отклонений внутренних органов человека, атакующих позвоночник опухолей, протекающих воспалительных процессов. Провокаторами радикулопатии L5 выступают стрессы, нарушение метаболизма, переохлаждение, различные инфекции организма, поднятие тяжести.
Межпозвоночная грыжа L5 S1 часто способствует образованию патологии. Межпозвоночный диск выступает в роли амортизатора, и развивающийся остеохондроз нарушает его эластичность и ведёт к дистрофическим дегенеративным изменениям, которые постепенно переходят в выпуклости диска в определённом месте. В итоге протрузия способствует образованию такого заболевания, как межпозвоночной грыже, которая сдавливает и раздражает нервные корешки в зоне действия патологии.

Раздражение корешков происходит по причине стеноза позвоночного прохода или канала откуда берут своё начало нервные окончания. Форамильный стеноз поражает отдел поясницы, в котором от сдавливания страдают корешки спинного мозга, соединяющиеся в нерв крестцового сплетения.
Постоянное раздражение и воспаление корешков спинного мозга приводит к образованию хронической формы радикулопатии. Пациент испытывает дискомфорт в поясничном и шейном отделах. Продолжительное защемление нервных окончаний развивает затруднения в проводимости импульсов, ослаблению жизненных функций человека и к дистрофии мышц.
Виды заболевания
Радикулопатия бывает нескольких видов, в зависимости от участка поражения нервных окончаний:
Шейная радикулопатия возникает на фоне грыжи L5 S1, дегенерации диска, протрузии позвоночника, фораминального стеноза. Данное заболевание даёт о себе знать неожиданно, выражаясь в стреляющих болях, отдающих в конечности. При появлении заболевания наблюдается частичная либо полная потеря восприимчивости в верхней конечности, сопровождающееся онемением и коликами, со снижением силы мышц;
Грудная возникает в районе расположения грудного позвоночного отдела. Движение туловищем и глубокий вдох увеличивают болезненные ощущения. Менее распространённый из всех видов радикулита. Факторами возникновения заболевания являются дегенеративная трансформация, грыжа дисков, различные виды остеохондроза;

Пояснично-крестцовая – наиболее распространённый вид радикулопатии опасность данного заболевания в запущенной форме оно перетекает в приобретённую форму с повторяющимися острыми приступами. Повороты туловища и резкие движения доставляют пациенту сильные приступы боли. Она ощущается в области поясницы и ягодиц, ей подвергаются стопы ног, часть ноги от колена до пятки и бедро.
Поясничная радикулопатия бывает 3-х видов:
- Люмбаго – заболевание провоцируется чрезмерными физическими нагрузками, способствующие перенапряжению мышц поясницы и резким переохлаждением;
- Ишиалгия. При данной разновидности радикулопатии неприятные ощущения распространяется на тазобедренную часть постепенно доходят до нижней части ноги. Также сопровождается снижением мышечной силы, вызванное защемлением нерва крестцового сплетения. Болевые ощущения вызванные ишиасом напоминают удар током. Страдающий поясничным радикулитом испытывает трудности со сном, ощущает нестерпимую боль в сидячем положении, теряет способность производить наклоны и повороты туловищем.
- Любоишелгия. Дискогенная радикулопатия диагностируется при искажении соединительной ткани, нарастающей на межпозвоночных дисках. Происходит защемление корешков, сопровождающееся нестерпимой болью которая может не стихать в течение 24 часов.
Возможно вам нужна информация: люмбаго с ишиасом
Лечение
Радикулопатия L5 хорошо при своевременном обращении легко поддаётся лечению.

Первым делом следует устранить болевой синдром. Для этих целей подойдут противовоспалительные нестероидные средства (Кеторол, Мовалис, Диклофенак, Ортофен, Ибупрофен).
Но не стоит забывать об побочных действиях данных медикаментов. После снятия болевых ощущений, необходимо обратиться пройти комплексное обследование у специалиста, во избежания негативных последствий. Оно включает в себя — рентгенографию позвоночника, спондилограмму, люмбальную пункцию, КТ, миелографию.
Данные исследования позволяют установить остеохондроз, меж позвонковую грыжу S1 и ряд сопутствующих заболеваний. Осмотр у невролога является обязательной процедурой, для оценки естественных рефлексов. Лишь установив достоверную причину можно добиться отличных результатов в борьбе с дискогенной радикулопатией.
Консервативное лечение основано на следующих приёмах:
- Физиотерапия;
- Мануальная терапия и массаж;
- Использование специальных пластырей (Нанопласт);
- Иммобилизация позвоночного отдела;
- Растирание;
- Блокады;
- Лечебная гимнастика;
- Применение анальгетиков(Анальгин, Баралгин);
- Вытяжку позвоночника;
- Иглоукалывание.
- Читайте также: Нарушение статики пояснично-крестцового отдела позвоночника.
В первые два-три дня пациенту рекомендован постельный режим. Поверхность для сна должна быть жесткой, не прогибающейся. Любой физический труд строго противопоказан. Наибольший эффект при лечении дают инъекции, при люмбоишалгии назначают витамины группы B. Для достижения полного излечения важно выявить основное заболевание.
Этап реабилитации включает в себя выполнение комплекса лечебной физкультуры под строгим контролем инструктора. Самостоятельное лечение может нанести непоправимый вред организму. Если при надлежащем соблюдении правил в течении 3-х месяцев боли не проходят, требуется оперативное вмешательство. Нейрохирургические методы лечения отвечают всем требованиям современности.
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.
Дискогенная радикулопатия обусловлена компрессией спинно-мозгового корешка грыжей межпозвоночного диска.
Дискогенная радикулопатия является достаточно редкой причиной боли в спине. Согласно статистике, не более 7 % болей в спине связаны с дискогенной радикулопатией.
Грыжей межпозвоночного диска называют смещение фрагмента межпозвоночного диска в позвоночный канал. В большинстве случаев грыжи диска не вызывают боли в спине. Это значит, что выявление грыжи диска ещё не означает, что причина боли в спине установлена.
Какие грыжи диска имеют значение в развитии болевого синдрома?
Согласно современной классификации, выделяют несколько степеней грыжи диска.
Протрузей межпозвоночного диска называют выпячивание небольшого фрагмента диска в позвоночный канал. При протрузии длина выпавшего фрагмента меньше ширины его основания; структура фиброзного кольца диска сохранена.
Об экструзии говорят, когда размер выпавшего фрагмента диска превышает размер его основания. В этом случае происходит разрыв фиброзного кольца диска.
Секвестрированной называется грыжа диска в случае, если выпавший в позвоночный канал фрагмент теряет связь с межтеловой частью диска.
По локализации в позвоночном канале выделяют:
- медианные грыжи диска (находятся по центру канала);
- парамедианные грыжи диска (располагаются между центром и латеральным каналом);
- латеральные (боковые) грыжи диска (находятся в латеральном канале);
- фораминальные грыжи диска (располагаются в межпозвонковом отверстии);
- экстрафораминальные грыжи диска (располагаются кнаружи от межпозвонкового отверстия).
В патогенезе болевого синдрома при грыже диска имеют значение следующие патологические изменения:
- асептическое воспаление и отёк окружающих тканей;
- сдавление корешков спинномозговых нервов;
- усиление подвижности позвоночно-двигательногоо сегмента.
При этом возможны следующие клинические проявления:
Латеральная и фораминальная грыжи дисков больших размеров – наиболее частая причина сдавления корешков спинно-мозговых нервов.
Грыжи Шморля, распространяющиеся в тело позвонка, и небольшие медианные грыжи, направленные в центр позвоночного канала, не вызывают сдавления корешка и не могут быть причиной радикулопатии.
Клиническая картина поясничной радикулопатии
К развитию дискогенной радикулопатии предраспологают такие факторы, как возраст (40-50 лет), генетические факторы (дисплазия соединительной ткани), повышенная масса тела, интенсивная физическая нагрузка, длительная работа в неудобном положении, курение.
При поясничной радикулопатии боль носит острый, простреливающий характер, распространяется из поясничной области в ногу, стопу или пальцы, усиливается при кашле, чихании, наклоне вперёд, облегчается в положении лёжа. В отличие от неспецифической (нерадикулярной) причины боли, при радикулопатии боль в ноге выражена больше, чем боль в спине.
Боли сопутствуют ощущения онемения, покалывания в соответствующих дерматомах. В тяжёлых случаях отмечаются слабость в индикаторных мышцах, изменение соответствующих рефлексов. Например, при радикулопатии S1 корешка боль и парестезии распространяются от поясничной области в ягодицу, по задней поверхности бедра, задне-наружной поверхности голени, по наружному краю стопы, выпадает ахиллов рефлекс, в тяжёлых случаях развивается слабость сгибателей стопы и пальцев.
Диагностика радикулопатии
Симптомы корешкового натяжения, нарушения чувствительности, парезы и выпадение сухожильных рефлексов в зоне иннервации корешка выявляются при неврологическом осмотре.
Для подтверждения диагноза дискогенной радикулопатии проводится магнитно-резонансная томография (МРТ), при наличии противопоказаний к МРТ – компьютерная томография (КТ) позвоночника. Главную роль в диагностике играет МРТ спинного мозга в Т2 режиме, где размеры и локализация грыжи оценивается на сагиттальных, аксиальных и фронтальных срезах.
Анализ данных МРТ не позволяет дифференцировать скелетно-мышечную боль в спине от компрессионной радикулопатии. Возможны несоответствия между клиническими проявлениями и изменениями, выявляемыми при МРТ позвоночника (например, латерализация радикулопатии может не соответствовать локализации грыжи диска). В связи с этим, данные, полученные с помощью МРТ или КТ, обязательно сопоставляют с клинической картиной.
Лечение дискогенной радикулопатии
В большинстве случаев дискогенной радикулопатии эффективно консервативное лечение. В 95 % случаев симптомы радикулопатии исчезают в течение года без проведения нейрохирургического вмешательства. Это обусловлено не только уменьшением в размере грыжи диска (по данным МРТ в течение года отмечается уменьшение грыжи диска более чем в два раза в 60-70 % случаев), но и уменьшением воспаления.
Консервативное лечение дискогенной радикулопатии подразумевает комплексное воздействие, что возможно только при лечении пациента в специализированном центре по лечению боли.
При дискогенной радикулопатии рекомендуется ограничить (но не прекратить!) двигательную активность, избегать быстрых движений, исключить подъём тяжестей, скручивания.
Для уменьшения боли в положении лёжа рекомендуется спать на полужёстком ортопедическом матрасе; подкладывать небольшую подушку под колени в положении лёжа на спине и между коленей при положении лёжа на боку.
Рекомендуется возвращение к работе ещё до прекращения болевого синдрома. Однако следует оптимизировать рабочее место.
Из медикаментозных средств в лечении дискогенной радикулопатии используют нестероидные противовоспалительные средства (НПВС), миорелаксанты, прегабалин, антидепрессанты (см. статью хроническая боль в спине).
При выраженном болевом синдроме используют эпидуральные блокады с глюкокортикостероидами или анестетиком.
К недостаткам консервативного лечения дискогенной радикулопатии относят длительное ожидание результата с возможностью развития депрессии и сенситизации центральных алгических структур (см. статью хроническая боль в спине).
Относительным показанием к оперативному лечению дискогенной радикулопатии является стойкий (продолжительностью более 12 недель) корешковый болевой синдром. В этом случае основное преимущество оперативного лечения – возможность купировать болевой синдром в более короткие, по сравнению с консервативным лечением, сроки. Условием является наличие грыжи диска не более чем на двух уровнях.
В результате тщательного отбора кандидатов на оперативное вмешательство оказывается, что в оперативном лечении нуждаются менее 15 % пациентов с дискогенной радикулопатией.
При дискогенной боли без радикулопатии хирургическое лечение не показано.
Способы хирургического лечения дискогенных радикулопатий (лечения грыжи межпозвоночного диска):
- пункционное внутридисковое вмешательство (нуклеотомия);
- микродискэктомия;
- эндоскопическое удаление грыжи диска;
- микродискэктомия с последующей установкой стабилизирующей системы;
- ламинэктомия с последующей установкой стабилизирующей системы.
В большинстве случаев компрессионной радикулопатии на фоне грыжи диска (в т.ч. секвестрированной) выполняется микродискэктомия или эндоскопическая дискэктомия. Данные операции по лечению грыжи межпозвоночного диска выполняются из небольшого разреза. В ходе операции не производится резекция опорных структур позвоночника, поэтому сама операция не повышает риск развития нестабильности позвоночно-двигательного сегмента.
Менее травматичные пункционные внутридисковые вмешательства (нуклеотомии) имеют множество противопоказаний, таких как секвестрация, эпидуральный фиброз, нестабильность, грубые клинические проявления.
После операции клинический регресс болевого синдрома отмечается более чем в 85 % случаев. Осложнения встречаются в 6-31 % случаев, до 22 % пациентов требуется повторная операция.
Недостаточная эффективность хирургического лечения грыжи межпозвоночного диска чаще всего обусловлена тем, что не учитывается роль психологических и социальных факторов, определяющих хроническое течение боли в спине. Прогноз хуже у пациентов, имевших тревожно-депрессивные расстройства до операции.
Альтернативными методами лечения дискогенной радикулопатии являются нейростимуляция (спинного мозга, ганглиев спинномозговых корешков, двигательной коры, глубинная стимуляция головного мозга) и интратекальная установка помп с анальгетиками и опиоидами. Эти методы используются в случае, если консервативное лечение и операция оказались неэффективны.
Лечение дискогенной радикулопатии в Нижнем Новгороде проводится в Центре лечения боли в спине ТОНУС ЛАЙФ. Наши специалисты по лечению боли подберут для Вас индивидуальный комплекс консервативного лечения, благодаря которому симптомы радикулопатии (грыжи диска) купируются без проведения оперативного вмешательства. В случаях, когда нейрохирургическое вмешательство неизбежно, наши специалисты помогут Вам с выбором клиники для проведения операции. Центр лечения боли в спине ТОНУС ЛАЙФ сотрудничает с ведущими нейрохирургическими клиниками г.Н.Новгорода, г. Москвы и г. Санкт-Петербурга.
Комплекс симптомов, появляющихся при раздражении или сдавливании пучка нервных волокон, идущих от спинного мозга к конечностям – это тяжелая патология, спровоцированная грыжей межпозвоночного диска.
Радикулопатия , что это такое?
История болезни каждого, кто подвержен болям от радилукопатии в шее или пояснице, содержит перечень многочисленных сбоев в работе систем и органов, которые в совокупности своей привели к появлению тяжелых поражений позвоночника. Возраст, гиподинамия, нарушения обмена веществ, повлекшие за собой расстройства важнейших органов и систем, травмы и переохлаждения, слабость иммунной системы – все это приводит к системным нарушениям нормальной работы организма.
Раздражение или сдавливание корешков спинного мозга, которое называют термином радикулит, всего лишь внешние симптомы других заболеваний, остеохондроза или грыжи межпозвонкового диска, ставшей его прямым следствием. Разнообразие основных причин (от травм позвоночника и заболеваний внутренних органов до опухолей периферической нервной системы) – свидетельство несамостоятельности радикулопатии, невозможности ее лечения, как отдельно взятого заболевания.
Традиционно радикулопатией называют комплекс симптомов, возникающих при поражении пучка нервных волокон, что для неспециалиста и является названием болезни.
Причины дискогенной радикулопатии
Болевые ощущения при радикулопатии вызваны не только очевидными основаниям, которые можно диагностировать, но и целым комплексом нарушений в организме, при котором возникают нарушения в работе систем и органов (обмена веществ, эндокринной системы, пищеварения, кровообращения), приводящих к появлению заболеваний позвоночника и его тяжелых патологий. Дискогенная радикулопатия обычно связывается с дегенеративно-дистрофическими изменениями межпозвоночного диска, но причины радикулита могут быть различными.
Основной причиной любой радикулопатии считается остеохондроз позвоночника, прямым следствием которого является протрузия или грыжа межпозвонкового диска. Поводом к появлению остеохондроза становится целый ряд объективных причин, в том числе:
- нарушения обмена веществ и минерально-витаминного баланса,
- дегенеративно-дистрофические процессы в связочном аппарате и дисках, как следствие нарушений,
- сопутствующие факторы (физические нагрузки, гиподинамия, переохлаждения),
- сосудистые патологии,
- генетическая неполноценность позвоночника в приспособленности к вертикальному положению.
Все это в совокупности приводит к остеохондрозу, слабости мышц, костным патологиям, результатом чего становятся деструктивные процессы в межпозвоночных дисках, принимающих на себя роль природного амортизатора при нагрузке на позвоночник.
Отсутствие прежних свойств позвонков становится причиной протрузии, а затем и межпозвоночной грыжи. Данное заболевание, в основном, и есть следствие протрузии диска или его грыжи.
Симптомы патологии
Основным симптомом двух видов радикулита является боль, иногда настолько сильная, что пациенты не могут ни работать, ни спать. Чаще всего, именно нестерпимая боль становится предпосылкой обращения за врачебной помощью, что хуже всего – после того, как перепробованы все доморощенные средства для ее снятия, которые в этом случае не приносят практически никакого результата.
Радикулопатия к этому времени приобретает дополнительные симптомы, характерные для места локализации, так что врачу обычно не составляет труда определить, в каком именно месте произошло защемление.
Виды заболевания
Существуют две основные формы радикулита – дискогенный и вертеброгенный. Различие этих форм состоит в зоне поражения. При вертеброгенном поражается позвонок, при дискогенном – межпозвоночный диск.
Вертеброгенный радикулит всегда является вторичным поражением на фоне уже сформированного стеноза фораминального отверстия, через которое проходят спинномозговые корешки. Такое состояние всегда более тяжелое, чем при дискогенном, где симптом заболевания – результат деформации хрящевой ткани межпозвоночного диска.
Вопреки распространенному мнению, локализация болевых симптомов радикулита не всегда располагается в пояснично-крестцовом отделе, термин радикулопатия (радикулит) применяется для обозначения вида тяжелого заболевания, возникающего в результате сдавливания спинномозгового корешка или его раздражения.
Поражение может касаться одного или нескольких пучков нервных волокон, отходящих от позвоночника, располагаться в любом из его отделов, быть вызвано комплексом причин. Его суть – сильнейший болевой синдром, вызывающий временную нетрудоспособность человека.
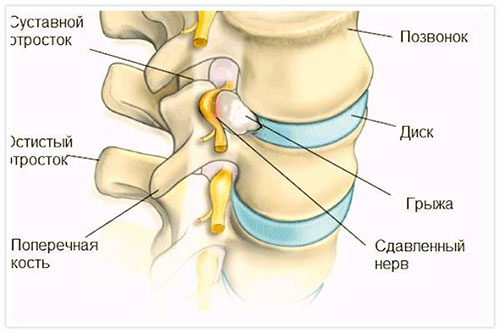
Ущемление нервных волокон при дискогенном радикулите сопровождается воспалительным процессом и отечностью тканей, в то время как вертеброгенный является ущемлением в мелком отверстии, которое патологически сужено. В зависимости от того, в каком отделе позвоночника раздражаются нервы при дегенеративной болезни позвонка, дискогенная радикулопатия, как и вертеброгенная, носит название шейной, грудной или пояснично-крестцовой.
Характеризуется болями в шее, которые усиливаются при резких движениях. Усиление болевого симптома отмечается в утреннее время, и часто списывается на неудобное положение во сне или результат сквозняка. В запущенном состоянии, без соответствующего лечения, шейный радикулит способен давать обманную симптоматику, которую принимают за инфаркт миокарда.
Радикулит грудного отдела сопровождается опоясывающей болью с локализацией за грудиной или в районе нижних ребер. По симптоматике он очень похож на стенокардию. Грудная радикулопатия распространена не так часто, как шейная или поясничная.
Результатом запущенных радикулопатий могут стать шаркающая походка, деформирование позвоночного столба, лордозы и кифозы, наклоны в сторону поражения, нарушения кровообращения, парестезии и параплегии, значительное понижение мышечного тонуса, ослабление мышц.
Традиционное заблуждение о преимущественной локализации радикулита в пояснично-крестцовой области основано на том, что он переходит в приобретенную форму в запущенном состоянии. Периодически повторяющиеся приступы сопровождаются болями не только в пояснице, но и в ягодицах и нижних конечностях. При дискогенной радикулопатии нестерпимая боль может не стихать в течение долгих мучительных часов. Радикулопатия L5 встречается чаще других, потому что именно на крестце сосредоточена вся нагрузка от веса тела.
При повреждении L4, L5, S1 часто встречается такое явление, как имитирующие боли. В этом случае болевая симптоматика напоминает аппендицит, перитонит, синдром раздраженного кишечника, почечную колику, почечную недостаточность.
Методы лечения
Хирургическое лечение радикулита применяется не часто. В большинстве случаев, его лечат при помощи традиционных методов терапии. Техника лечения радикулита давно разработана, и при своевременном обращении дает хорошие результаты.
Медикаментозная терапия заключается в приеме препаратов противовоспалительного ряда, которые при этой патологии оптимально использовать в форме инъекций. Противоотечные препараты точечного действия снимают отек, который является дополнительным фактором усиления болевого синдрома.
К сожалению, радикулопатиию многие больные пытаются лечить самостоятельно и тем самым заболевание может перейти в запущенную форму. Для успешного лечения важно вовремя обратиться к врачу.
Выздоровления можно добиться быстрее, если точно установлен диагноз. При четко установленной причине радикулопатии возможно направленное устранение причины, ставшей непосредственным провокатором приступа.
Консервативная терапия данного заболевания основана, кроме медикаментозной, на комплексе физиотерапевтических процедур, лечебной гимнастике, иммобилизации поврежденного отдела, мануальной терапии, растираниях, растяжке позвоночника, иглоукалывании, использовании специальных пластырей.
Существуют и проверенные методы народной медицины, которые нельзя применять в качестве самостоятельного метода лечения, но можно использовать, как составную часть традиционного комплексного метода.
Этиология. Основной причиной этого состояния в группе людей старше 50 лет является размягчение одного межпозвонкового диска. Эта патология, приводящая к сдавлению корешка, может представлять собой эксцентричное выпячивание или грыжу диска в результате отделения свободного фрагмента. Диск состоит из тонкого желеобразного мукоидного ядра, окруженного фиброзным кольцом. В результате разрыва кольца студенистое ядро может выпячиваться или формировать грыжу. При этом не возникает сдавливания нервного корешка, как это происходит при наличии остеофитов. Задняя продольная связка располагается под всем спинным мозгом, защищая его от грыжевого выпячивания, поэтому грыжа диска первоначально смещается латерально в сторону отверстия, сдавливая только нерв. Иногда при значительной травме возникает большое грыжевое выпячивание диска, приводящее к острой миелопатии.
Анатомия. Диски называются по позвонкам, с телами которых они граничат. Таким образом, диск между телами позвонков С5 и С6 называется диском С5-С6 Нервный корешок, чей номер соответствует данному позвонку, расположен выше ножки дуги позвонка. Таким образом, диск С5-С6 сдавливает нервный корешок С6.
1. Анамнез. В классической ситуации интермитгирующая боль сменяется постоянными выраженными болевыми ощущениями в шейном отделе позвоночника и руке. Это состояние редко имеет травматическое происхождение. Боль иррадиирует в плечевой сустав и руку. Существуют дерматомные паттерны, позволяющие распознать уровень грыжи. Жалобы пациентов бывают самыми разнообразными: боли в затылочной области, между лопатками, онемение, пощипывание и слабость в верхней конечности. Боль часто возникает ночью, заставляя пациента просыпаться.
Осмотр шеи. Вблизи уровня поражения отмечается болезненность при пальпации остистых отростков и паравертебральных мягких тканей. Классическими симптомами являются болезненные ограничение разгибания и поворот головы в сторону пораженной руки.

С5-радикулопатия (грыжа диска С4-С5) характеризуется болью и онемением, распространяющимся к плечевому суставу с одновременной слабостью дельтовидной мышцы (ограничено отведение плеча). Одновременное тестирование обеих дельтовидных мышц путем надавливания на разведенные руки показывает незначительное снижение силы мышцы на пораженной стороне. Изменений рефлексов, указывающих на данное состояние, не существует.
С6-радикулопатия (грыжа диска С5-С6). Грыжа диска C5-C6 — вторая по частоте грыжа шейного отдела позвоночника. Боль и онемение иррадиируют поперек верхней части шеи и вдоль двуглавой мышцы плеча к латеральному краю предплечья и дорсальной поверхности I и II пальцев. Онемение обычно наблюдается в дистальных отделах. Наблюдаются слабость и ослабленный рефлекс с двуглавой мышцы, и слабость разгибания кисти.
С7-радикулопатия (грыжа диска С6-С7) — наиболее часто встречающаяся грыжа диска. Боль иррадиирует поперек верхней части шеи, трехглавой мышцы и вдоль заднелатеральной поверхности предплечья к среднему пальцу. Онемение отмечается более дистально. Также характерны слабость и снижение рефлекса трехглавой мышцы.
С8-радикулопатия (грыжа диска С7-Тh1) наблюдается крайне редко. Боль и онемение иррадиируют поперек шеи и вниз по руке к четвертому и пятому пальцам. Наблюдается слабость мышц кисти и нарушение ее сгибания.
Обзорные рентгенограммы предоставляют мало информации. На них могут визуализироваться незначительное сужение диска и уменьшение лордоза.
МРТ без контрастирования является исследованием выбора для демонстрации небольшого грыжевого выпячивания межпозвонкового шейного диска.
Электромиография (ЭМГ) и исследование скорости проведения по нервному волокну (СПНВ). Радикулопатия вследствие грыжи диска на одном уровне не является абсолютным показанием для ЭМГ. ЭМГ может помочь в исключении таких заболеваний как боковой амиотрофический склероз, синдром карпального канала и плечевого сплетения.
1. Физиотерапевтические процедуры. После того как диагноз был подтвержден при МРТ, пациентам с показателями 4—5 по шкале двигательной силы может быть рекомендовано шейное вытяжение, или назначено тепло, ультразвук, массаж, ношение мягкого воротника. Первоначально вытяжение должно быть выполнено физиотерапевтом. Если вытяжение переносится хорошо, пациенту можно порекомендовать шейное вытяжение в домащних условиях — весом в 4,5 кг по 30 минут ежедневно вечером. Благодаря вытяжению приблизительно в 60-80 % выпячиваний диска явления радикулопатии проходят в течение 4—6 недель, однако не каждый пациент может перенести эту процедуру.
2. Медикаментозная терапия. С некоторым успехом ере назначением нестероидных препаратов можно использовать введение 4 мг метилпреднизолона (солу-медрола). Широко распространенные НПВС (ибупрофен с ацетаминофеном или без него) являются идеальными аналгетиками Могут применяться другие аналгетики, такие как пропоксифен, кодеин и его производные, за исключением аркотиков, таких как оксикодон, демерон и морфин, могут быть полезны миорелаксанты, такие как метокарбамол 500 мг в ь через 6—8 часов, циклобензаприн 10 мг внутрь 3 раза в день и хлороксазон 500 мг внутрь через 6—8 часов. В связи с опасностью ривыкания не используются бензодиазепины. Пациентам, желудок которых чувствителен к нестероидным пр паратам предотвращения гастрита назначают блокаторы Н2-рецепторов, например, циметидин 300—600 мг внутрь.
3. Сроки нетрудоспособности. При сидяче работе ациенты с незначительной или умеренной болью и большинство людей желающих работать, могут трудиться. Люди, занятые тяжелым физическим трудом, нуждаются в освобождении от работы в течение нескольких дней или 1—4 недель. Следует помнить, что часть пациентов преувеличивает им ющуюся симптоматику и функциональную ос точность с целью получения компенсации на работе и в суде. Они стремятся к увеличению сроков нетру оспособности. В таких случаях рекомендуется раннее начало физиолечения и реабилитации под наблюдением специалиста которы может выявить симуляцию.
4. Консультация нейрохирурга. Всем пациентам с силой 3 и менее показана немедленная консультация нейрохирурга. Чем дольше продолжается компрессия корешка со снижением силы в верхней конечности, тем меньше шансов на полное восстановление утраченной функции. Если показатель силы составляет 4—5, но болевой синдром сохраняется, несмотря на проводимое вытяжение, в течение 3—6 недель, также показана консультация нейрохирурга. Опытный нейрохирург в 90-95 % случаев небольшого выпячивания шейного диска достигает уменьшения боли и слабости в руке.
Читайте также:


