Дифференциальный диагноз разрыва ахиллова сухожилия
6) Какова методика лечения в случае подкожного разрыва ахиллова сухожилия, при давности повреждения до 7 суток, при полной адаптации концов сгибания при подошвенном сгибании в 20°?
– подкожный шов сухожилия
7) Как выглядит здоровое ахиллово сухожилие по данным МРТ-исследования?
– длинная, тонкая, гипоинтенсивная структура
8) Какова задача периода спортивной реабилитации после операционного лечения повреждений ахиллова сухожилия?
– полное восстановление нервно-мышечной функции оперированной конечности
9) В результате, какого фактора происходят разрывы ахиллова сухожилия?
– в результате сокращения трехглавой мышцы голени, сила которой превышает прочность сухожильной ткани
10) Каков будет результат при положительном тесте Thompsona?
– при сжатии пассивная плантарная флексия стопы
11) Какое инструментальное исследование является наиболее доступным и информативным методом визуализации ахиллова сухожилия?
– ультразвуковое исследование (УЗИ)
12) Какой признак во время выполнения оперативного вмешательства говорит о достижении кровоснабжаемой части сухожилия?
– появление капиллярного кровотечения
13) Что дает проведенная через проксимальный отдел сухожилия спица Киршнера во время выполнения открытого восстановления ахиллова сухожилия?
– облегчает тягу за сухожилие, что позволяет низвести проксимальный отдел сухожилия на 3-6 см
14) Каков механизм действия теста Thompsona?
– в результате сжимания голени ахиллово сухожилие оттягивается от большеберцовой кости
15) Каков будет результат при отрицательном тесте Thompsona?
– плантарная флексия стопы при сжатии будет отсутствовать
16) Какой нерв наиболее часто подвержен повреждению при чрескожном шве ахиллова сухожилия?
– икроножный нерв
17) Каков механизм действия теста Matles в случае разрыва ахиллова сухожилия?
– во время сгибания ног в коленных суставах стопа поврежденной конечности переходит в нейтральное положение или в положение дорсифлексии
18) Как представлена внутренняя структура ахиллова сухожилия по ультразвуковому исследованию?
– в виде чередующихся гипер- и гипоэхогенных полосок
19) Чем заполняется промежуток между культями сухожилия у пациентов с застарелым разрывом ахиллова сухожилия?
– фиброзной тканью
20) Какова методика лечения в случае частичного подкожного разрыва ахиллова сухожилия (по данным УЗИ-исследования) с выраженной сопутствующей патологий, и плохим состоянием местных тканей?
– консервативное лечение
21) Что относится к задачам реабилитации в период восстановления опорно-двигательной функции после операционного лечения повреждений ахиллова сухожилия?
– нормализация состояния нервно-мышечного аппарата голени
– восстановление опорности переднего отдела и переката стопы
– увеличение амплитуды движений в голеностопном суставе
22) Какие анатомические признаки характеризуют застарелый разрыв ахиллова сухожилия?
– истонченный паратенон
– в области диастаза минимальное количество репаративной ткани
– паратенон спаивается с ретрактированными концами разорванного сухожилия
23) Какова ультразвуковая картина при разрыве ахиллова сухожилия?
– видимые ограниченные концы сухожилия
– разрыхление параллельно натянутых структур
– нарушение непрерывности сухожилия
24) На какие периоды делится послеоперационное лечение повреждений ахиллова сухожилия?
– период восстановления опорно-двигательных функций
– период иммобилизации
– период спортивной реабилитации
25) Что относится к основным критериям разделения застарелых и свежих разрывов ахиллова сухожилия?
– наличие ретракции трехглавой мышцы голени
– образование грануляционной ткани
26) Какими методами может быть достигнуто лечение пациентов с разрывами ахиллова сухожилия?
– мини-инвазивными методиками
– консервативным
– оперативным
27) Укажите нормальные морфологические показатели ахиллова сухожилия по ультразвуковому исследованию в продольном сечении?
– дорзально ахиллово сухожилие ограничено эхоплотным паратеноном
– вентрально ахиллово сухожилие ограничено эхоплотным паратеноном
– ахиллово сухожилие выглядит как гипоэхогенная полоса
28) Как классифицируются разрывы ахиллова сухожилия?
– застарелые
– патологические
– свежие
29) Каковы причины возникновения краевого некроза кожи у пациентов после восстановления ахиллова сухожилия?
– вследствие дополнительной травматизации мягких тканей при выполнении шва сухожилия или пластики
– вследствие обширной диссекции кожи при хирургическом доступе
30) Какие тесты используют для диагностики разрывов ахиллова сухожилия?
– тест Copeland
– тест Thompson
– тест Matles
31) В каких видах спорта наиболее часто происходит разрыв ахиллова сухожилия?
– баскетбол
– гандбол
– спортивная гимнастика
32) Что относится к причинам развития застарелого разрыва ахиллова сухожилия?
– не обращение пациента за медицинской помощью
– не диагностированные свежие разрывы
– неправильно диагностированные свежие разрывы
33) Каковы цели лечения пациентов с разрывами ахиллова сухожилия?
– возврат пациента к физической активности на уровне, близком к таковому до травмы
– минимизация частоты осложнений посттравматических осложнений
– восстановление целостности ахиллова сухожилия
34) Какие классификации характеризуют застарелый разрыв ахиллова сухожилия?
– классификация Kuwada
– классификация Myerson
35) Какие сведения дает ультразвуковое исследование (УЗИ) ахиллова сухожилия?
– состояние концов разорванного сухожилия
– уровень повреждения разорванного сухожилия
– величину диастаза разорванного сухожилия
36) Какие технические приемы позволяют минимизировать операционную травму и сократить количество осложнений открытого восстановления ахиллова сухожилия?
– прошивание дистального отдела сухожилия через парные проколы кожи у пяточного бугра с выведением затем нити в основной разрез
– проведение нити через канал в пяточной кости диаметром 1,5–2,0 мм, при низких разрывах
– проведение через проксимальный отдел сухожилия спицы Киршнера
37) Как будет визуализироваться неполный разрыв ахиллова сухожилия во время выполнения ультразвукового исследования?
– волокна сухожилия будут разрыхлены
– сухожилие представлено в виде диффузного увеличения его толщины
– может визуализироваться гематома, но не на всю толщину сухожилия
38) Что можно выявить при осмотре пациентов со свежим разрывом ахиллова сухожилия?
– диффузную отечность нижней трети голени
– пальпируемое или видимое западение по ходу ахиллова сухожилия
– невозможность поднятия на носок, поврежденную конечность
39) Что входит в период восстановления опорно-двигательной функции после операционного лечения повреждений ахиллова сухожилия?
– гидрокинезотерапия
– отрабатывание правильности ходьбы
– лечебная гимнастика
40) Что относится к основным клиническим проявлениям застарелого разрыва ахиллова сухожилия?
– снижение силы подошвенного сгибания стопы
– хромота при ходьбе
– снижение тонуса и атрофия трехглавой мышцы
Каков будет результат полного разрыва ахиллова сухожилия при выполнении теста O’Brien?
Один из них
| C | канюля иглы остается неподвижной |
Как называется тест, при котором медиальнее срединной линии голени в 10 сантиметрах проксимальнее места прикрепления сухожилия к пяточной кости перпендикулярно поверхности кожи вводят инъекционную иглу таким образом, чтобы ее кончик находился в толще сухожилия?
Один из них
| B | тест O’Brien |
| C | тест Copeland |
Что отличает застарелый разрыв от свежего разрыва ахиллова сухожилия?
Один из них
| A | отсутствие диастаза концов сухожилия |
| B | наличие “фиксированного” диастаза концов сухожилия |
| C | давность разрыва не более 2-х недель |
Что можно уточнить во время процедуры ультразвукового исследования при подошвенном сгибании стопы?
Один из них
Какой тест особенно важен для дифференциальной диагностики полных и частичных разрывов ахиллова сухожилия?
| B | игольчатый тест O’Brien |
Как называется симптом, при котором происходит увеличение боли и уменьшение подошвенного сгибания, при выполнении теста поколачивания по ахиллову сухожилию?
| A | симптомом разрыва ахиллова сухожилия |
Какова методика лечения в случае подкожного разрыва ахиллова сухожилия, при давности повреждения более 7 суток и диастазом между концами сухожилия более 5 мм при подошвенном сгибании стопы на 20°?
| D | открытый шов сухожилия |
Что относится к основным жалобам при свежем подкожном разрыве ахиллова сухожилия?
| A | западение в месте разрыва сухожилия |
| B | резкая боль в области повреждения |
| D | увеличение пассивного и активного разгибания стопы по сравнению со здоровой конечностью |
Что можно выявить при осмотре пациентов со свежим разрывом ахиллова сухожилия?
| A | невозможность поднятия на носок, поврежденную конечность | ||
| C | диффузную отечность нижней трети голени | D | пальпируемое или видимое западение по ходу ахиллова сухожилия |
Какие сухожильные швы получили наибольшее распространение в хирургической практике?
| A | шов Кюнео |
| B | шов Казакова |
| C | шов Беннелля |
Что относится к основным задачам восстановительного лечения в период иммобилизации после операционного лечения повреждений ахиллова сухожилия?
| B | содействие процессу регенерации сухожилия |
| C | улучшение кровообращения в области операции |
| D | предотвращение спаечного процесса |
Какие причины затрудняют определить наличие дефекта в области повреждения (западение в месте разрыва сухожилия) при свежем подкожном разрыве ахиллова сухожилия?
| A | отек в области повреждения |
| C | кровоизлияние в области повреждения |
Какой диагностический признак может вызвать ложное представление о неполном разрыве ахиллова сухожилия?
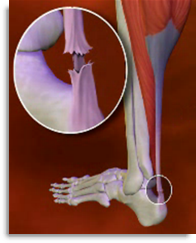
Актуальность. К сухожильно-мышечному аппарату нижних конечностей на протяжении жизни человека предъявляются высокие биомеханические требования, в особой мере это касается спортсменов, лиц тяжелого физического труда и работоспособного возраста. Проблема лечения повреждений данной группы больных очень актуальна и имеет важное социальное значение.
Затруднения в диагностике закрытого разрыва ахиллова сухожилия могут возникать при выраженном отеке конечности, застарелых повреждениях. Сохранение активного подошвенного сгибания стопы (за счет глубоких мышц голени) может вызвать ложное представление о неполном разрыве сухожилия. Большинство пациентов, поступающих в клинику с застарелой травмой в течение длительных сроков наблюдались по месту жительства с диагнозом повреждения связочного аппарата голеностопного сустава.
Дифференциальную диагностику следует проводить с частичным разрывом ахиллова сухожилия, отрывными переломами пяточного бугра, повреждениями икроножной мышцы. Важную роль в уточнении диагноза играют инструментальные методы исследований. Наиболее доступным методом диагностики травм и заболеваний сухожилий считается ультразвуковое исследование (УЗИ). УЗИ не только помогает клиницисту своевременно поставить диагноз, но и позволяет оценить эффективность и правильность выполнения оперативного вмешательства. Таким образом УЗИ ускоряет процесс диагностики и упрощает выбор лечебной тактики. Кроме того, с помощью ультразвукового метода можно оценить этапы восстановления сухожилия и своевременно выявить возникшие в послеоперационном периоде осложнения. При застарелых же травмах, предпочтительнее использовать магнитно-резонансную томографию (МРТ), в связи с лучшей ее способностью дифференцировать ткани с наименьшей разницей плотности.
Несмотря на то, что по данным рентгенографии установить диагноз разрыва ахиллова сухожилия практически невозможно, она играет важную роль в оценке костной структуры исследуемой области. При низких разрывах ахиллова сухожилия она позволяет проводить дифференциальный диагноз с отрывными переломами пяточного бугра. Нередко на рентгенограммах выявляются изменения, предшествующие разрыву, в виде оссификатов ахиллова сухожилия, костных разрастаний задне-наружной части пяточного бугра (болезнь Haglund).
Разрыв ахиллова сухожилия подлежит оперативному (хирургическому) лечению, в противном случае сила подошвенного сгибания стопы значительно снижается, что ухудшает биомеханику ходьбы, а бег делает практически невозможным. К тому же повторные разрывы ахиллова сухожилия при консервативном лечении составляют 35% случаев, в то время как при оперативном – менее 2%. Для восстановления анатомической целостности ахиллова сухожилия используется целый ряд оперативных способов, таких как выкраивание различных лоскутов проксимальной культи пяточного сухожилия, транспозиция сухожилий малоберцовых мышц, перемещение сухожилия длинного сгибателя первого пальца стопы, выкраивание лоскутов из широкой фасции бедра. Одним из методов оперативного лечения застарелых повреждений ахиллова сухожилия является V-Y-удлинение со сшиванием конец-в-конец. Выбор метода оперативного лечения разрыва ахиллова сухожилия должен проводиться индивидуально с учетом особенностей повреждения у каждого конкретного пациента (см. алгоритм).
Учитывая высокий уровень раневых осложнений после применения открытых методов восстановления ахиллова сухожилия показано парентеральное введение антибиотиков (предпочтительно цефалоспоринового ряда) за 30 минут до операции и в течение первой недели после вмешательства. Для улучшения кровоснабжения мягких тканей в области раны назначаются сосудо-регулирующие препараты внутривенно в течение первой недели после вмешательства (пентоксифиллин, актовегин). При использовании подкожного шва сухожилия данные мероприятия необязательны.
Физическая реабилитация больных. Послеоперационное лечение является важным моментом для достижения полноценного восстановления функции конечности. При этом следует учитывать два противоположных требования:
-
необходимость защиты оперированного сухожилия, имеющего ограниченную прочность, от чрезмерных нагрузок;
возможная минимизация отрицательного влияния иммобилизации на состояние мышц, трофику суставов, проприоцептивную иннервацию.
-
иммобилизация конечности осуществляется в короткой гипсовой лонгете, фиксирующей голеностопный сустав в положении умеренного (20 - 30°) подошвенного сгибания стопы; коленный сустав и пальцы стопы не фиксируются;
в течение первой недели после вмешательства производятся движения пальцами стопы и упражнения, направленные на постепенное разгибание конечности в коленном суставе;
со второй недели после операции, при условии нормального заживления раны, 3 - 4 раза в сутки при снятой лонгете начинаются дозированные движения стопой в пределах безболезненного объема с целью постепенного достижения нейтрального положения стопы, легкий массаж стопы и голени;
после выведения стопы в нейтральное положение (обычно на 3 - 4 неделе) производится постепенный, в течение 3 - 4 дней, переход к полной нагрузке конечности с использованием ортеза, фиксирующего стопу в нейтральном положении, занятия на велотренажере в ортезе;
после 6 недель иммобилизации разрешается ходьба в обычной обуви с каблуком 2 см, дозированные силовые упражнения, плавание в бассейне;
после 3 месяцев начинаются легкие пробежки с постепенным увеличением двигательной активности и переходом к игровым видам спорта к пятому-шестому месяцу после операции.
Диагноз свежего разрыва ахиллова сухожилия при классической анамнестической и клинической картине не составляет особого труда. Тем не менее, примерно в 20% свежий разрыв сухожилия не диагностируется [176]. По данным других авторов, у девяти (36%) из 25 пожилых пациентов лечение было задержано более чем на одну неделю из-за того, что диагноз не был поставлен непосредственно после травмы [594]. Задержка в лечении приводит к тому, что через 4-6 недель мы будем иметь дело с хроническим разрывом сухожилия [278, 327, 338, 387, 397, 795]. Клиническая картина застарелых повреждений пяточного сухожилия существенно отличается от свежих. Через 4—5 нед после травмы появляется гипотрофия трехглавой мышцы голени, выраженность которой находится в прямой зависимости от сроков, прошедших с момента травмы. Избыточное тыльное сгибание стопы наблюдается у больных не ранее чем через 6 мес после травмы. В поздние сроки (более 3 месяцев) может развиться деформация в виде пяточной стопы.
При хроническом разрыве ахиллова сухожилия паратенон истончается и спаивается с ретрактированными концами разорванного сухожилия, а в области диастаза имеется минимальное количество репаративной ткани [489, 587, 633]. Проксимальная культя сухожилия часто имеет коническую форму [818] и спаяна с фасцией кзади от волокон flexor hallucis longus [489]. Дистальная культя часто деформируется и выглядит как луковица. Если имеется сухожилие m. plantaris, то оно оказывается гипертрофированным. Диастаз часто заполнен утолщенной рубцовой тканью [161, 443, 587, 636, 674], что является попыткой организма восстановить разорванное сухожилие. После искусственного перерезания пяточного сухожилия у кроликов спустя 56 дней имелась хорошо организованная соединительная ткань, однако даже спустя 240 дней не наблюдалось формирования типичных для сухожильной ткани коллагеновых пучков [265]. Эта псевдосухожильная ткань не является такой же прочной, как интактное сухожилие, более того, с течением времени она имеет тенденцию к элонгации [217, 587].
В отличие от свежих разрывов, пациентов при хроническом разрыве в меньшей степени беспокоит боль, появляются жалобы на персистирующую слабость, плохое чувство баланса и нарушение походки. Пациенты могут описывать свои ощущения во время первичной травмы (например, при занятиях спортом) как внезапная острая боль в икре, как будто бы их бьют палкой сзади по голени [290]. Однако может встретиться и менее яркая анамнестическая картина, например, пациент может сообщить о небольшой травме и умеренной боли в пяточной области. Впоследствии повседневная физическая активность (подъем по склону холма или по лестнице вверх) может быть затруднительной [366].
У пациентов с хроническим разрывом ахиллова сухожилия отёк и боль спадают, а промежуток между культями сухожилия заполняется фиброзной тканью [514, 516, 594 ] (Рисунок 29). Помимо этого, хоть и ослабленная, возможна активная плантарная флексия за счет mm. tibialis posterior, flexor hallucis longus, flexor digitorum longus и малоберцовых мышц. Тот факт, что плантарная флексия возможна за счет мышц синергистов, достаточно часто и служит причиной недиагностированного разрыва при клиническом осмотре [767]. В большинстве случаев имеется хромота.
В качестве вспомогательного метода для диагностики хронического разрыва ахиллова сухожилия может использоваться рентгенография в боковой проекции. Также как и при свежем разрыве, может иметь место нарушение треугольника Kager [410], Помимо этого, при рентгенографии также может быть видна луковичная деформация дистальной культи сухожилия [161].
Рентгенография также может быть полезной при дифференциальной диагностике с отрывными переломами пяточной кости и с некоторыми другими заболеваниями [767]. У некоторых пациентов с хроническим разрывом может иметь место кальцификация дистальной культи ахиллова сухожилия. В одном исследовании [534] подобная кальцификация имела место у трех из семи пациентов.

Рисунок 29. Классический внешний вид конечности при хроническом разрыве ахиллова сухожилия. Обратите внимание на западение между проксимальной культей (деформирована по типу луковицы) и дистальной культей. Фотография выполнена непосредственно перед операцией. Пациент – мужчина 42 лет, получил разрыв ахиллова сухожилия за 13 недель до операции
Ультразвуковое исследование в режиме реального времени с высоким разрешением является недорогим, быстрым и динамическим методом исследования [635]. Однако результаты исследования во многом зависят от врача-диагноста, от которого для корректной интерпретации требуется достаточный опыт. Линейный датчик располагают перпендикулярно коже непосредственно над сухожилием. Необходимо использовать ультразвуковой гель для того, чтобы большее количество волн возвращалось к датчику, что позволит получить хорошую панорамную и динамичную визуализацию сухожилия [270, 525]. Продольные коллагеновые волокна в толще ахиллова сухожилия отражают ультразвуковые волны и для хорошей визуализации предпочтительно использовать высокочастотные датчики [316]. Нормальное сухожилие выглядит гипоэхогенным лентообразным образованием, заключенным между двумя гиперэхогенными слоями. Эти слои разделены при расслабленном сухожилии и более компактны при его натяжении. При разрыве сухожилия ультразвуковое исследование обнаруживает нарушение его целостности с повышенной или пониженной эхогенностью, в зависимости от давности разрыва [362] (Рисунок 30).
Магнитно-резонансная томография позволяет детально оценить состояние концов полностью разорванного сухожилия [408]. Нормальное ахиллово сухожилие визуализируется как область низкой плотности сигнала на всех срезах. Оно постепенно сужается без фокальных дефектов. Темная полоса самого ахиллова сухожилия отделяется от области высокой плотности сигнала, которая соответствует жировой прослойке перед сухожилием. Хроническим разрывам соответствуют участки низкой плотности в режиме T1 и нарушение целостности сухожилия и участки разнородной плотности в режиме T2. Наиболее информативны саггитальные срезы (Рисунок 30).
Как мы уже отмечали, особым вариантом разрыва ахиллова сухожилия является реруптура, которая может произойти во время иммобилизации (4-6 недель), сразу после ее прекращения, на этапе окончательной ремоделяции сухожильной ткани (до 1 года) и после 1 года (истинная реруптура). Соответственно, особенности диагностики такого разрыва будут зависеть от варианта реруптуры.

Рисунок 30. Слева- Продольная ультрасонография в режиме реального времени с высоким разрешением у пациента 55 лет с хроническим разрывом ахиллова сухожилия семнадцатинедельной давности. Обратите внимание на нарушение контура сухожилия с гиперэхогенностью, луковичную деформацию дистальной культи (стрелка). Справа - Магнитно-резонансная томография: саггитальные срезы у 51-летнего пациента с разрывом ахиллова сухожилия пятнадцатинедельной давности. В целом, контурность сухожилия восстановлена. Обратите внимание на утолщение сухожилия (белая стрелка) и на участки скопления жидкости и неполное сращение в проксимальной части и в области энтезиса сухожилия (пунктирные стрелки).
Дифференциальный диагноз
Таблица 3. Дифференциальная диагностика разрывов ахиллова сухожилия (АС)

Резюме
Диагноз разрыва ахиллова сухожилия достаточно часто может быть уверенно распознан по данным анамнеза и результатам осмотра, в ходе которого иногда удается пропальпировать западение между культями сухожилия. Однако в некоторых случаях анамнез может быть нетипичным, симптоматика – стертой, а западение невозможно определить пальпаторно за счет отека или ожирения. Более того, активная плантарная флексия при полностью разорванном ахилловом сухожилии может быть сохранена за счет других мышц (подошвенная мышца, длинная мышца, сгибающая пальцы стопы, длинный сгибатель большого пальца стопы, задняя большеберцовая мышца, длинная и короткая малоберцовые мышцы), что может служить причиной ошибочного диагноза.
Для того, чтобы уменьшить диагностические трудности, были предложены клинические тесты: тест сжатия голени Simmonds-Thompson, игольчатый тест O’Brien, тест сгибания в коленном суставе Matles и тест со сфингмоманометром Copeland. Точная чувствительность и специфичность каждого из этих тестов неизвестна, но, по мнению экспертов, для постановки диагноза разрыва ахиллова сухожилия будет достаточной регистрация двух положительных тестов из описанных. Знание этих клинических тестов поможет хирургу избежать необходимости эксплуатировать в сомнительных случаях такой дорогостоящий метод исследования, как магнитно-резонансную томографию. Из числа дополнительных методов инструментального исследования в диагностике могут помочь ультрасонографическое исследование и незаслуженно редко использующаяся мягкотканая рентгенография, но и в таких ситуациях знание клинических тестов в большинстве случаев позволит хирургу поставить диагноз без использования этих диагностических способов и, соответственно, не привлекая смежных специалистов, что иногда в силу ряда организационных причин очень важно. Быстрый и своевременный диагноз поможет быстрее начать адекватное лечение, а в случае с разрывами ахиллова сухожилия промедление в несколько суток плачевно сказывается на результатах лечения.
Помимо этого, знание клинических тестов может быть весьма полезным и в послеоперационном периоде. Например, нередки ситуации, когда в раннем послеоперационном периоде пациент падает на костылях, наступая на прооперированную буквально несколько дней назад ногу. В таком случае хирург стоит перед решением сложной задачи – есть ли у такого пациента реруптура, или нет? Если реруптуры нет, то пациента можно лечить по-прежнему, а если есть, то необходима повторная операция. При этом дополнительные методы исследования не всегда могут дать истинную картину: например, ретракция проксимальной культи еще не развилась или прорезывание нити с диастазом просто невелико. В таком случае МРТ или УЗИ могут дать ложноотрицательный результат реруптуры, в том числе и благодаря измененной в послеоперационном периоде анатомии и отеку. И вот в таких сложных случаях могут оказаться эффективными клинические тесты, в ходе которых врач может оценить динамику движений стопой сразу после операции и после травмы.
После опроса и осмотра пострадавшего с подозрением на разрыв tendo calcaneus пораженная лодыжка оценивается по функции и чувствительности к боли. Травматолог просит пациента лечь на кушетку животом вниз и свесить стопы. Он тщательно пальпирует область вокруг сухожилия, аккуратно проверяет его целостность и оценивает эластичность, гипертермию, болезненность. При обследовании будут выражены явления тендинопатии: при надавливании возникает боль в нижней части ахиллова сухожилия, примерно на два-семь сантиметров выше пяточной кости. Активное и пассивное движение стопы - растяжение сухожилия, например, поднятием стопы при сопротивлении, надавливание на соответствующую утолщенную область - усиливают боль. Во время движения ступни в области сухожильных волокон ощущается бугристость и можно услышать грубый шум. В области образовавшейся впадины можно прощупать тонкий тяж фасциальной мышцы, неопытный травматолог может его принять за ахиллово сухожилие, поставить неверный диагноз и назначить несоответствующее лечение.
Один из основных тестов, подтверждающий травму tendo calcaneus
Чтобы избежать ошибок в диагностике, врач просит пациента подняться на носочки и опуститься. Если пациент выполняет без болезненных ощущений это упражнение, следует его повторить, но приподнимаясь на носочки только пораженной ноги. Если травма есть, пациент почувствует боль в области сухожилия.
Для уточнения диагноза ортопед может провести функциональные тесты. Знание тестов позволяет отказаться от инструментальных методов, которые не всегда можно быстро провести, но лечение необходимо начать вовремя. Особенно это актуально при разрыве ахиллова сухожилия, когда операция должна проводиться как можно быстрее. Клинические тесты помогают и в периоде восстановления. Они оценивают динамику движений стопой на этапе реабилитации.
- Проба Simmonds - Thompson
Эта проба первоначально была описана Simmonds в середине 20 века, но в практической деятельности применима Томпсоном, поэтому данный тест фигурирует под двойным названием. Механизм действия клинического теста полностью не понятен. Как его проводят? Пострадавший располагается на кушетке грудью вниз, ступни находятся за краем кушетки. Хирург сжимает мышцы голени на уровне верхней трети сразу с боковой стороны и с середины. Здоровая стопа будет рефлекторно вытягиваться, а разорванная – никак не реагировать. Проба проводится параллельно со здоровой ногой. Эта проба считается диагностически несовершенной, так как иногда она дает ложноположительный результат. Это происходит при неповрежденном и крепком плантарном сухожилии.
В так называемом тесте с выдвижным ящиком врач проверяет, можно ли сдвинуть таранную кость по отношению к большеберцовой кости: пациент лежит на спине, врач крепко держит пятку одной рукой и медленно прижимает большеберцовую кость другой рукой. При деформации такое движение невозможно. Это обследование довольно болезненное, поэтому применяется редко.
- Игольчатый тест (проба O’Brien)
Тест называется по имении автора, который предложил его в восьмидесятых годах прошлого столетия. Во время проведения теста пострадавший лежит на груди. На стыке перехода мышцы голени в сухожилие вводят перпендикулярно медицинскую иглу. Затем пострадавший шевелит ногой или хирург начинает двигать ногу, сгибая и разгибая ее, при этом наблюдая за иглой. Если игла отклоняется в противоположную сторону, то сухожилие не поражено. Если игла не шевелится или слабо покачивается в том же направлении, что и ступня, вероятность разрыва высока.
- Проба Copeland.
Пострадавшего просят лечь спиной вверх, стопа при этом должна находиться в положении подошвенного сгибания. Голень (ее среднюю треть) помещают в манжету сфингмоманометра и начинают нагнетать грушей воздух. Когда давление на шкале доходит до отметки в 100 мм рт. ст. , врач разгибает ступню. При неповрежденном сухожилии давление будет возрастать и доходить до 140 мм рт. ст , если цифры давления не изменяются, сухожилие скорее всего разорвано.
- Тест Matles (сгибание в колене)
Пациент лежит спиной вверх. Его просят согнуть колени под углом в 90 градусов, стопы должны смотреть вверх. Если есть разрыв сухожилия, то ступня пораженной ноги будет иметь более выраженную флексию (свисать более низко), так как связь с икроножными мышцами отсутствует.
Тестирование должно происходить на обеих ногах, а результаты сопоставляться. Все эти тесты приблизительно равноценны. Не обязательно выполнять все исследования. Ортопеды считают, что положительные результаты хотя бы в двух пробах, свидетельствуют о наличии разрыва мышечно-сухожильного комплекса.
Необходимо как можно быстрее после травмы обратиться в профильную клинику или в травмпункт. Уже через сутки может развиться сильный отек, который затруднит диагностику травмы. Но даже свежий разрыв ахиллова сухожилия при осмотре не диагностируется у каждого 5 пострадавшего. Это может случиться из-за нетипичного анамнеза, стертой симптоматики, искаженных результатов осмотра при ожирении, например. Чтобы минимизировать диагностические трудности, хирурги используют специальные тесты. Применение клинических тестов как вспомогательных методов обследования значительно облегчает задачу травматолога. Считается, что для постановки диагноза достаточно двух положительных проб. Благодаря быстрой диагностике можно своевременно начать адекватное лечение и получить лучшие результаты.
Читайте также:


